Стафилококковая вакцина при акне

Термин стафилококковая инфекция включает группу инфекционных заболеваний возбудителями которых являются различные виды стафилококков. Основной характеристикой стафилококковой инфекции является возникновение гнойного процесса на месте проникновения микроба в организм.
Группа стафилококков. Золотистый стафилококк.
Название стафилококк происходит от греческого слова staphyle, что означает гроздь и kokkos, что означает зерно. Такое название микробы стафилококки получили из-за характерного вида их колоний под микроскопом. Действительно, колонии стафилококков под микроскопом напоминают грозди винограда или небольшие скопления зерен. Такой вид колоний стафилококков образуется потому, что после деления микробы не отделяются друг от друга, а остаются прикрепленными друг к другу. В группу стафилококков входит множество различных видов микробов, большинство из которых практически безопасно для человека, или вызывают болезнь только в определенных условиях. Многие из этих микробов населяют различные области организма человека (кожа, слизистые оболочки, полость рта и кишечника) формируя так называемую микрофлору организма. Для медицины наибольший интерес представляют такие виды стафилококков как Золотистый стафилококк (S. aureus), Эпидермальный стафилококк (S. epidermidis) и Сапрофитный стафилококк (S. saprophyticus), так как именно эти виды стафилококков наиболее часто вызывают заболевания у людей.
Микробиологические свойства стафилококков

Как стафилококки вызывают болезнь?
Говоря о том, как стафилококки вызывают болезнь, мы должны в первую очередь упомянуть об их факторах патогенности, то есть о тех способностях и характеристиках микробов, которые напрямую участвуют в повреждении тканей и органов организма. Группа стафилококков в целом и Золотистый стафилококк в частности, обладают следующими факторами патогенности: Ферменты, разрушающие ткани организма (гиалуронидаза, фибринолизин, лецитиназа) – эти ферменты способны расщеплять белки и жиры, которые входят в состав тканей организма. При помощи этих ферментов, стафилококк, во-первых, снабжает себя питательными веществами (стафилококки питаются разрушенными тканями), а во-вторых, продвигается вглубь организма. Благодаря фибринолизину стафилококки способны проникать в кровь и распространяться по всему организму, вызывая заражение крови (сепсис). Гемолизины и токсины, тормозящие деятельность клеток иммунной системы являются важными факторами патогенности стафилококков. Можно сказать, что при помощи этих факторов стафилококки способны долгое время выживать в очагах воспаления, а также быстро распространяться в организме. Особенное значение эти факторы принимают в развитии болезни у лиц с ослабленным иммунитетом (дети или пожилые люди), у которых наблюдаются генерализированные (общие формы) инфекции, вызванной стафилококками. Энтеротоксины – это специальные вещества, которые вырабатываются стафилококками во время их жизнедеятельности. Для самих стафилококков эти токсины являются промежуточными продуктами обмена веществ или веществами с помощью которых они борются за существование с другими бактериями. Для человека энтеротоксины это сильнейшие яды, способные вызвать пищевое отравление. По современным данным наиболее частым виновником пищевых отравлений является как раз Золотистый стафилококк. При этом микроб может попасть в пищу с грязными продуктами или из организма людей носителей этого микроба. Ввиду того, что Золотистый стафилококк присутствует на коже и слизистых оболочек практически всех людей, определить источник микробов в случае отравления порой представляется невозможным. Чаще всего пищевые отравления возникают из-за некачественных молочных продуктов, мяса, сладостей. Нужно отметить, что энтеротоксин (энтеротоксин – означает яд действующий в кишечнике) стафилококка является довольно устойчивым к высоким температурам и разрушается только при длительном кипячении. Все описанные выше факторы патогенности проявляются стафилококками в зависимости от существующих условий. Наиболее восприимчивыми к инфекции Золотого стафилококка (и других видов этих микробов) являются люди с нарушенным обменом веществ, например, больные диабетом, больные с ослабленным иммунитетом, дети и люди пожилого возраста.
Что происходит в очаге заражения стафилококком?
Различные виды стафилококков (главным образом Золотистый стафилококк) являются классическими представителями гноеродных инфекций, что означает, что на месте проникновения этой инфекции в организм всегда возникает гнойное воспаление. Чаще всего гнойные процессы, вызванные стафилококком, ограничиваются небольшими размерами (например, угри). Гной в очагах воспаления представляет собой ни что иное как скопление отмерших клеток иммунной системы, которые мигрировали в очаг воспаления, получив сигнал о проникновении инфекции.

Золотистый стафилококк и иммунитет
Золотистый стафилококк является иммуногенным микробом, то есть после перенесенной инфекции у больного развивается иммунитет (невосприимчивость к микробу). Новорожденные дети защищены от стафилококков материнским иммунитетом на протяжении первых 6 месяцев жизни. Далее, вследствие контакта организма ребенка со стафилококком (в частности с Золотистым стафилококком) его организм самостоятельно вырабатывает противомикробный иммунитет. Ввиду того, что в природе существует множество разновидностей стафилококков иммунитет, приобретенный в ходя болезни, вызванной одним конкретным типом стафилококка, не может защитить организм от всех видов этого микроба, поэтому с разной частотой стафилококковые инфекции встречаются практически у всех людей. Также в результате долговременного контакта организма человека со стафилококком (главным образом Золотистым стафилококком) возникает так называемая толерантность, то есть отсутствие реакции организма на микроб.
Профилактика Стафилококковой инфекции
Профилактика при помощи вакцины? Ввиду того, что в большинстве случаев стафилококковые инфекции протекают легко и без серьезных осложнений (однако, встречаются и тяжелые случаи таких инфекций), а также из-за большого разнообразия и постоянной изменчивости стафилококков вакцины против этих микробов не существует. Однако в арсенале врачей все-таки имеются средства специфической защиты от стафилококков – это специфические противостафилококковые сыворотки, которые вырабатываются на основе крови перенесших болезнь людей, либо иммунизированных животных. К счастью в настоящее время, благодаря антибиотикам, необходимость использования таких сывороток значительно снизилась.
Личная гигиена – лучшее средство профилактики
Соблюдение личной гигиены действительно способно защитить человека от множества опасных инфекций. Такие микробы как Золотистый стафилококк передаются главным образом с пищей, грязными руками или грязными объектами. Определенные количества Золотистого стафилококка всегда присутствуют на коже и в носовой полости человека. При этом отмечено, что на чистой коже микробы гибнут в течении е 5-6 минут, тогда как на грязной коже микробы могут найти благоприятные условия для развития. В случае новорожденных или детей малого возраста соблюдение гигиены ребенка родителями является важнейшим фактором, защищающим ребенка от таких видов инфекции как стафилодермия, то есть бактериальное поражение кожи, протекающее с нагноением. В случае людей старшего возраста соблюдение правил личной гигиены может быть также полезным для предупреждения микробных инфекций. Как известно, чаще всего стафилококки заражают уже поврежденные участки кожи и слизистых оболочек (ранки, изъязвления). Поэтому первостепенную роль в предупреждении нагноения раны играет ее правильная первичная обработка и дальнейший уход. Определенную роль в профилактике стафилококковой инфекции играет правильное питание и достаточное поступление в организмов витаминных и минеральных веществ. Как известно витаминно-минеральный статус на прямую определяет эффективность иммунной защиты и процесс обмена веществ. Таким образом профилактический прием витаминно-минеральных препаратов можно назвать неспецифическим средством профилактики от инфекций.
ВАКЦИНА СТАФИЛОКОККОВАЯ ЛЕЧЕБНАЯ (Антифагин стафилококковый)
Регистрационный номер: Р N000-160/01 от 13.09.2012.
Торговое наименование: Вакцина стафилококковая лечебная (Антифагин стафилококковый).
Группировочное наименование: Вакцина для лечения стафилококковых инфекций.
Лекарственная форма: Раствор для подкожного введения.
Состав. Препарат содержит комплекс растворимых термостабильных антигенов стафилококка.
Состав в 1 мл:
Активное вещество:
комплекс пептидогликана и тейхоевых кислот, извлекаемый из микробных клеток водно-фенольной экстракцией.
Вспомогательное вещество:
фенол (0,2±0,05)%.
Описание. Прозрачная жидкость бесцветная или светло-желтого цвета со специфическим запахом.
Фармакотерапевтическая группа: МИБП-вакцина.
Код АТХ: J07AX.
Введение препарата в соответствии с утвержденной схемой вызывает у привитых формирование специфического антимикробного противостафилококкового иммунитета.
Показания для применения.
Лечение гнойничковых заболеваний стафилококковой этиологии:
- абсцессах, фурункулах и карбункулах кожи;
- гордеолуме и других глубоких воспалениях век;
Вакцина разрешена к применению с 6-месячного возраста.
Противопоказания для применения.
Детский возраст с рождения до 6 месяцев.
Острые инфекционные (нестафилококковой этиологии) и неинфекционные заболевания, включая период реконвалесценции, хронические заболевания в стадии обострения или декомпенсации. Лечение вакциной стафилококковой проводят не ранее, чем через месяц после клинического выздоровления (ремиссии).
Болезни печени и почек.
Аллергические заболевания: бронхиальная астма, распространенная экзема, рецидивирующий бронхит, астматический бронхит, отек Квинке, болезни центральной нервной системы, рахит II и III степени; гипотрофия II и III степени; болезни эндокринной системы.
Применение препарата при беременности и в период грудного вскармливания.
Противопоказано проводить вакцинацию во время беременности и в период лактации.
Режим дозирования, способ введения.
Вакцину стафилококковую лечебную вводят подкожно в область плеча или в подлопаточную область.
Курс лечения взрослых и детей с 7-летнего возраста состоит из однократных ежедневных инъекций по следующей схеме:
1-й день - 0,2 мл 4-й день - 0,5 мл 7-й день - 0,8 мл
2-й день - 0,3 мл 5-й день - 0,6 мл 8-й день - 0,9 мл
3-й день - 0,4 мл 6-й день - 0,7 мл 9-й день -1,0 мл
Для детей от 6 месяцев до 7 лет доза при первой инъекции составляет 0,1 мл. При отсутствии реакции препарат вводят ежедневно по указанной схеме, последовательно увеличивая каждую дозу на 0,1 мл (на вторую инъекцию - 0,2 мл; на третью - 0,3 мл и т.д.) в течение 9 дней.
Использование вакцины детям в возрасте от 6 месяцев до 7 лет дополнительно должно быть согласовано с лечащим врачом.
При недоношенности (масса тела при рождении менее 2,5 кг) лечение проводят при условии достижения ребенком нормальных возрастных показателей.
Каждую последующую дозу препарата вводят на расстоянии - 20-30 мм от места предыдущих инъекций или в другую руку.
При заболеваниях с распространенными поражениями кожи, протекающих с рецидивами, целесообразно проведение повторного курса лечения по той же схеме через 10-15 суток.
При развитии местной или общей реакции последующее введение вакцины проводят после исчезновения реакции в той же дозе, что и предыдущая. В случае выраженной реакции на введение вакцины (повышение температуры тела до 38 °С и выше, значительная болезненность в воспалительных очагах, инфильтрат в месте введениявакц ины более 20 мм в диаметре) по усмотрению лечащего врача возможно удлинение интервала между инъекциями до 2-3 суток, повторение или уменьшение дозы при повторных инъекциях.
Не пригоден к применению препарат в ампулах с нарушенной целостностью, отсутствующей или плохо читаемой маркировкой, при изменении физических свойств (наличие опалесценции, осадка), при истекшем сроке годности, неправильном хранении.
Меры предосторожности при применении.
Вскрытие ампулы с вакциной и процедуру вакцинации осуществляют при строгом соблюдении правил асептики и антисептики. Вакцина во вскрытой ампуле должна использоваться немедленно.
Особенности действия препарата при первом приеме.
После первых 2-х инъекций в воспалительных очагах может усилиться болезненность.
Особенности действия препарата при его отмене.
При пропуске приема одной или нескольких доз следует повторно ввести последнюю принятую дозу и далее продолжать лечение по указанной схеме.
Возможные побочные действия.
В месте введения препарата может развиться гиперемия кожи и незначительная болезненность. У отдельных больных введение препарата может сопровождаться повышением температуры на 0,5-1°С. Если любые из указанных в инструкции побочных эффектов усугубляются, или Вы заметили любые другие побочные эффекты, не указанные в инструкции, сообщите об этом врачу.
Не было выявлено симптомов передозировки при применении вакцины стафилококковой лечебной.
Взаимодействие с другими лекарственными препаратами не установлено.
Препарат не влияет на способность управлять транспортными средствами.
Раствор для подкожного введения в ампулах по 1 мл. По 5 ампул помещают в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги или без фольги. В пачку из картона помещают две контурные ячейковые упаковки вместе с инструкцией по применению.
В пачку из картона с разделяющей змейкой помещают по 10 ампул с инструкцией по применению.
При использовании ампул без кольца излома или точки надлома в пачку дополнительно вкладывают ампульный скарификатор.
В сухом, защищенном от света месте при температуре от 2 до 10 °С.
Хранить в недоступном для детей месте.
Срок годности. 2 года. Не применять по истечении срока годности.
Условия отпуска. Отпускают по рецепту врача

Кожа – не просто эластичная оболочка, она – и барьер, защищающий внутреннюю среду от всего чужеродного, и орган терморегуляции, и часть иммунной системы. В коже связываются вирусы – при ОРЗ мы стремимся усилить кожный кровоток горячей ванной, потогонным чаем.
Иммунные клетки способны также, стимулируя воспалительный процесс, не пропускать вредные вещества в более глубокие слои. Так, кожа детей, которых заворачивают в плохо прополосканные пеленки, реагирует, например, на некоторые стиральные порошки. А при аллергии кожа как бы берет на себя удар, связывая пищевые, лекарственные и прочие аллергены, избавляя более важные органы от такого удара.
Кожа младенца тонкая и нежная, потому что она должна быстро увеличиваться в размерах. На нее действует и такой фактор, как раздражение выделениями, которые собираются в пеленках или подгузниках (эволюцией не был предусмотрен этот эстетический фактор!). От этого кожа младенца часто инфицируется, что доставляет родителям немало волнений. Инфекции кожи – самые распространенные заболевания в детском возрасте. Познакомимся с некоторыми из них.
Юношеские угри – это нарушение выделения кожного сала с последующей инфекцией сальной кисты. Акне особенно часты у подростков, потому что у них усиливается продукция кожного сала во время полового созревания. Способствуют появлению акне также увлажняющие лосьоны, жирные кремы, эмоциональный стресс, избыточное потребление жиров и йода (с пищевыми добавками, продуктами питания), применение противозачаточных, стероидных, противосудорожных и содержащих литий средств. Воспалительный процесс в акне вызывается пропионобактериями, реже стафилококком и другими возбудителями.
Симптомы. На коже лица, верхней части туловища появляются наполненные салом размером до горошины возвышения – комедоны, обычно с видимой беловатой головкой, при сдавливании выделяется кожное сало. Комедоны не имеют признаков воспаления – красноты, их цвет не отличается от цвета кожи. Но при нагноении они превращаются в акне – прыщи, краснеют, иногда краснота сливается, что представляет собой серьезный косметический дефект, больно ударяющий по самосознанию подростка. При созревании акне вскрываются, на их месте могут сформироваться рубцы, еще больше портящие внешность.
Хотя акне – элементы безобидные, следует знать тревожные симптомы, требующие осмотра врачом:
поражение угрями больших участков кожи;
повышение температуры при возникновении угрей;
большие размеры (с вишню и более) и болезненность угрей;
болезненность лимфатических узлов на шее, под челюстью, перед ушной раковиной (реакция лимфоузлов, говорящая о выраженном воспалении).
Лечение. Важно правильно составить рацион питания (достаточное количество витаминов А и В – комплекса, солей цинка) и снизить потребление содержащих йод продуктов, в первую очередь даров моря, заменить йодированную соль обычной. Другие ограничения не оправданы.
Родители должны следить за тем, чтобы подросток с акне содержал кожу в чистоте, не выдавливал прыщи и не ковырял их, так как это усиливает нагноение глубоких тканей и образование рубцов. Подросток с акне не должен проводить много времени на солнце. Нельзя использовать жирные кремы, лосьоны, декоративную косметику на жировой основе. Для мытья покрытых угрями участков кожи можно взять грубую мочалку (махровую рукавицу), двух-трех проходов мочалкой достаточно, чтобы снять с кожи лишний слой отмерших клеток и сала.
Как местные, так и общие средства используют длительно, несколько недель, и на это надо настроить подростка. Местно используют спиртовой раствор салициловой кислоты, способной растворять роговой слой кожи, Клеаризил, более эффективны лосьоны с бензоилпероксидом (Бензакне, Десквам, Экларан, Окси 5, 10), их применяют один-два раза в день. Лосьон Айрол используют один раз в день четыре-шесть недель. Препараты азелаовой кислоты (Скинорен) используют местно два раза в день.
В сложных, не поддающихся местному лечению случаях, применяют внутрь средства, содержащие трениноин (Ретин-А) или изотретинон (Роаккутан), но только под наблюдением врача, поскольку в процессе лечения необходима проверка тестов функции печени.
Антибиотики врачи прописывают только при выраженном нагноении угрей, эффективны мази с эритромицином – обычная, Эрифлюид, не содержащая жира, или Зинерит, содержащая соли цинка. Они уменьшают выработку сала сальными железами; мази используют один-два раза в день.
Это наиболее частые формы кожной инфекции у младенцев первого полугодия, в их развитии играют роль опрелости, повышенная потливость из-за чрезмерно высокой температуры в помещении или чрезмерно теплой одежды, неудовлетворительная гигиена, в частности прекращение купания ребенка при малейших признаках нездоровья. Дело и в том, что грудные дети вообще плохо вырабатывают иммунитет к стафилококкам, которые и вызывают эти болезни. Уже во втором полугодии иммунный ответ становится более зрелым, так что гнойничковые заболевания встречаются реже. Эти формы кожных болезней не заразны, так что изолировать детей не надо.
Симптомы. При везикулопустулезе на неповрежденной коже возникают поверхностные пузырьки с мутным или гнойным содержимым размером от 2–3 мм до 1 см и более. При псевдофурункулезе воспаляются протоки потовых желез (а не волосяные сумки, как при фурункулезе): гнойнички бывают поверхностными, дряблыми, покрывающий их тонкий слой эпидермиса не имеет гнойной пробки и легко снимается, под ним видны жидкий гной в небольшом количестве и молодая кожа красного цвета. Гнойники возникают вновь и вновь, нередко в большом количестве, что, естественно, пугает родителей и требует вмешательства врача.
Общее состояние ребенка при этих формах не страдает, температура не повышается.
Лечение. Наличие гнойничков требует энергичных лечебных мер: гнойнички опорожняют, сняв с них тонкую пленку простым трением губкой или махровой тканью, моют всю кожу с мылом, перестают кутать ребенка. Местно применяют антисептики – 0,1%-й раствор (розовый) марганцовки или 0,02%-й раствор фурациллина. При обилии гнойничков оправдана и антибактериальная мазь. Повторив эти процедуры в течение нескольких дней, вы надежно избавитесь от гнойничков, не принимая антибиотиков внутрь и не прибегая к средствам, действующим на иммунную систему: она созреет без вмешательства извне.
Лечение гидраденита состоит во вскрытии созревшего гнойника. Применение противомикробных и противогрибковых мазей эффекта не дает.
Профилактика рецидива состоит в лечении поверхностного грибкового поражения кожи и тщательной гигиене.
Это самое частое кожное заболевание у детей старше года; его вызывают стрептококки или реже – стафилококки. Импетиго – очень заразное заболевание, так что больных детей, несмотря на их хорошее общее состояние, в детские учреждения не допускают.
Это обширное стафилококковое поражение кожи новорожденных не следует путать с везикулопустулезом или псевдофурункулезом. Заболевание крайне опасное, его причина – инфицирование ребенка во время родов (например, при наличии инфекции у матери) или вскоре после них (при заражении в роддоме). Обильные гнойные элементы сочетаются с выраженными общими нарушениями, часто угрожающими. Именно поэтому его лечат интенсивно антибактериальными средствами, действующими на стафилококки.
Этим старым термином обозначают особую, очень опасную стрептококковую инфекцию кожи. У здоровых детей она наблюдается редко.
Симптомы. Остро развивающаяся отечность и покраснение значительного участка кожи. В тяжелых случаях может оказаться пораженной кожа почти всей руки или ноги. Характерны для рожи четкая приподнятая граница между пораженной и здоровой кожей, а также значительное расстройство общего состояния, высокая температура, токсикоз.
Рожа чревата осложнениями, вплоть до сепсиса. В последние годы описаны случаи молниеносного течения стрептококковой инфекции, при которой рожа сочетается с расплавлением всех мягких тканей руки или ноги. К счастью, у детей такие случаи крайне редки.
Лечение. Рожа – серьезное заболевание, требующее незамедлительного введения антибиотиков (пенициллинов) и мер по стабилизации нарушенных функций.
Это заболевание, вызванное особыми штаммами стафилококка, получило свое название по изменениям, которые при нем происходят на коже. Оно встречается как у новорожденных (болезнь Риттера), так и у старших детей.
Лечение. Заболевание требует применения противостафилококковых антибиотиков, коррекции общих нарушений. Учитывая большую всасывающую поверхность пораженной кожи, ее очистку следует проводить неконцентрированными антисептиками, после чего наложить мазь с антибиотиком (Бактробан).
ОПРЕДЕЛЕНИЕ
Пиодермии – группа дерматозов, в основе которых лежит гнойное воспаление кожи, ее придатков, а также подкожной жировой клетчатки.
ЭТИОЛОГИЯ И ЭПИДЕМИОЛОГИЯ
Возбудителями заболевания чаще всего являются представители семейства Micrococcaceae: стафилококки (Грам-положительные факультативно-анаэробные бактерии) и стрептококки (Грам-положительные аэробные и факультативно-анаэробные бактерии), наиболее часто –Staphylococcusaureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк. Патогенные свойства микроорганизмов определяются их способностью в процессе жизнедеятельности вырабатывать токсины, ферменты и другие биологически активные вещества. Токсические поражения кожи, сопровождающиеся эксфолиацией, вызывают стафилококки II фагогруппы, лизирующиеся фагами 3А, 3В, 3С, 55, 71.
Этиологическими агентами пиодермий могут являться и другие микроорганизмы – вульгарный протей, пневмококки, синегнойная палочка и др., выступающие, как правило, в ассоциациях со стафилококками и стрептококками. В эпидемиологии стафилококковой инфекции большое значение придается стафилококконосительству.
К экзогенным факторам, способствующим развитию пиодермий и их рецидивов, относят нарушение целостности эпидермиса (микротравмы, мацерации кожи), загрязнение кожи, повышенное потоотделение, смещение рН кожи в щелочную сторону, действие высоких и низких температур.
К эндогенным факторам риска развития заболевания относятся различные эндокринопатии и, прежде всего, нарушение углеводного обмена (сахарный диабет), недостаточное поступление белков в организм, наличие тяжелых соматических заболеваний, гиповитаминоз, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях.
КЛАССИФИКАЦИЯ
В зависимости от возбудителя и глубины поражения пиодермии подразделяют на следующие виды:
- Стафилодермии
- Поверхностные
- остиофолликулит
- фолликулит
- сикоз
- везикулопустулез
- эпидемическая пузырчатка новорожденных
- дерматит эксфолиативный (болезнь Риттера)
- синдром стафилококковой обожженной кожи (SSSS)
- синдром стафилококкового токсического шока (TSS)
- Глубокие
- фурункул
- фурункулез
- карбункул
- абсцесс
- псевдофурункулез
- гидраденит
- Стрептодермии
- Поверхностные
- импетиго стрептококковое
- щелевое импетиго
- паронихия
- папуло-эрозивная стрептодермия
- интертригинозная стрептодермия
- рожа
- синдром стрептококкового токсического шока (STSS)
- стрептодермия острая диффузная
- Глубокие
- целлюлит
- эктима вульгарная
- Стрептостафилодермии
Поверхностное импетиго вульгарное
Стрептостафилодермии.
Импетиго стрептостафилококковое проявляется фликтенами, располагающимися на эритематозном фоне. Содержимое фликтен ссыхается с образованием рыхлых корок медово-желтого цвета. Отмечается рост элементов по периферии. Высыпания обычно диссеминированные, захватывают обширные участки кожного покрова. Длительность существования одного элемента импетиго в среднем составляет 7 дней. Заболевание высоко контагиозно. Стрептостафилококковое импетиго нередко осложняет зудящие кожные заболевания (экзема, чесотка, атопический дерматит и др.).
ДИАГНОСТИКА
Диагностика пиодермии проводится на основании клинических проявлений заболевания.
Лабораторные исследования:
- бактериологическое исследование гнойного отделяемого с определением чувствительности к антибактериальным препаратам;
- исследование уровня глюкозы в крови;
- клинический анализ крови.
По показаниям назначаются консультации других специалистов: терапевта, эндокринолога.
ЛЕЧЕНИЕ
Цели лечения
- разрешение элементов;
- эпителизация эрозий;
- уменьшение частоты рецидивов заболевания при хронических формах пиодермий.
Общие замечания по терапии
При поверхностных формах пиодермий рекомендуется применение топических антисептиков, анилиновых красителей, антибактериальных препаратов наружного действия.
Антибактериальные средства системного действия назначают при распространенных, глубоких, хронических, рецидивирующих пиодермиях, при отсутствии эффекта от наружной терапии, наличии общих явлений (лихорадка, недомогание) и регионарных осложнений (лимфаденит, лимфангиит), локализации глубоких пиодермий на лице.
Глюкокортикостероидные средства для системного применения назначают при высокой активности патологического процесса, при хронической язвенно-вегетирующей и гангренозной пиодермиях.
Системные ретиноиды назначают в случае келоидных акне, абсцедирующего фолликулита и перифолликулита головы.
Иммунобиологические средства назначают в случаях рецидивирующих, упорно протекающих форм пиодермий.
Режим больного пиодермией предполагает рациональный уход за кожей как в очаге поражения, так и вне его. При диссеминированном процессе не рекомендуются частые водные процедуры и удаление волос путем их сбривания. Волосы в области расположения пиодермических элементов рекомендуется состригать.
При длительно текущих инфекционно-воспалительных процессах, а также при множественных высыпаниях определенное внимание должно быть уделено диете: питание должно быть полноценным, богатым витаминами, резко ограничивают количество соли и углеводов; полностью исключается алкоголь.
Показания к госпитализации
- заболевания, связанные с действием токсин продуцируемых штаммов стафилококка и стрептококка;
- распространенные высыпания, сопровождающиеся нарушением общего состояния.
Схемы лечения.
Медикаментозная терапия.
Наружная терапия
- фукорцин, спиртовой раствор наружно на область высыпаний 2–3 раза в сутки в течение 7–14 дней
- метиленовый синий, водный раствор 1%, наружно на область высыпаний 2–3 раза в сутки в течение 7–14 дней
- калия перманганат, водный раствор 0,01–0,1% наружно на область высыпаний 2–3 раза в сутки в течение 7–14 дней

Давайте разберемся, что чаще всего незаслуженно называют аллергией:
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
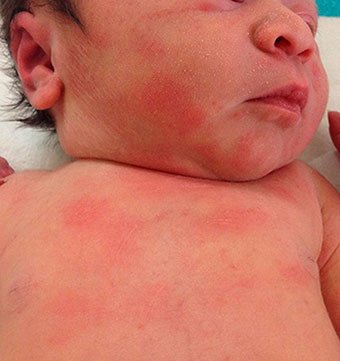
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
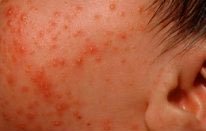
Пик высыпаний приходится на неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
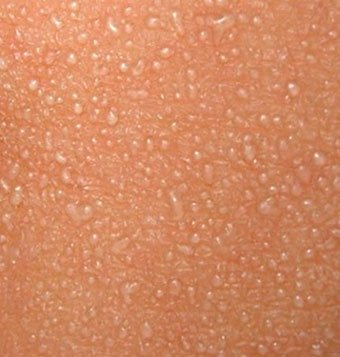
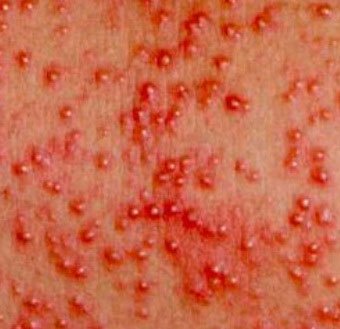
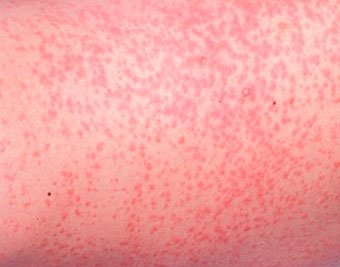
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
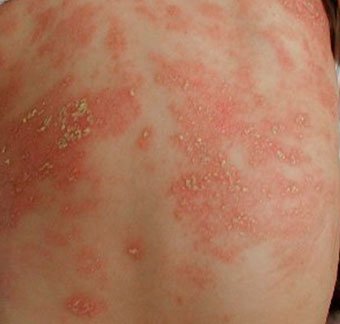
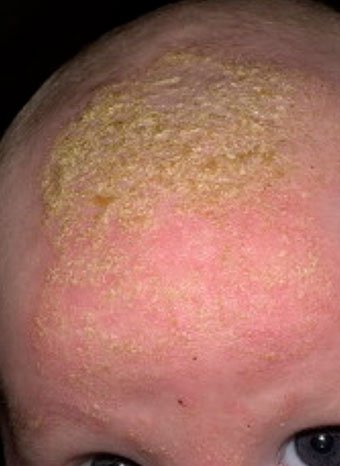
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с — недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
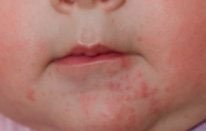
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
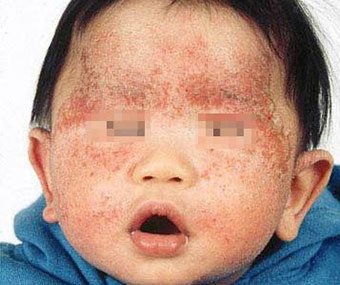
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Причина — повышенное содержание гистамина (тирамина, серотонин) в продуктах, или способность продуктов усиливать выброс этих веществ в организме, или усиленное всасывание их, в связи с патологией тракта (ферментопатии, воспаление в стенке кишечника ). К таким продуктам относятся — шоколад, какао, клубника, цитрусовые, мед, квашеная капуста, маринады и специи, морепродукты, рыба, икра, свинина, грибы, сыры, орехи, копчености, консерванты, красители и усилители вкуса.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Читайте также:


