Стафилококки при трофических язвах антибиотики

Трофические язвы – самое распространенное осложнение хронической венозной недостаточности (ХВН), с которым человечество столкнулось на заре своего становления, оно остается актуальной проблемой современной медицины. Только в России свыше 35 млн человек страдают варикозной болезнью вен нижних конечностей, а 15% из них имеют трофические изменения кожных покровов нижних конечностей, 50% из которых осложняются образованием язв голеней. Больные с длительно незаживающими гнойными ранами зачастую рано прекращают трудовую деятельность, становятся инвалидами, поэтому их лечение из чисто медицинской проблемы превратилось и в социально-экономическую [1–3].
Различные рекомендации по лечению трофических язв нижних конечностей встречаются в древнеегипетских папирусах и свитках, датированных 2000–1500 гг. до н. э., однако поиск способов лечения трофических язв продолжается и в настоящее время. Предложено огромное количество методик местного лечения трофических язв [4–6].
Радикальная хирургическая обработка, включающая иссечение нежизнеспособных тканей длительно незаживающих ран венозной этиологии, до настоящего времени остается методикой выбора. К сожалению, хирургическая обработка практически не влияет на сроки заживления ран во вторую фазу раневого процесса, то есть фазу регенерации и эпителизации [7, 8].
В хирургию трофических язв молниеносно внедряются современные технологии их лечения. Большое признание получили современные методы, позволяющие максимально сохранить жизнеспособные ткани и ускорить заживление ран во вторую фазу раневого процесса, ускоряя процессы регенерации. В последнее время аутотрансплантация жировой ткани активно используется в области пластическо-реконструктивной хирургии и хирургической косметологии. В жировой ткани имеется большое количество мезенхимальных стволовых клеток, способных к дифференциации в зависимости от потребностей организма. Стволовые клетки ускоряют ранозаживление за счет сокращения второй фазы раневого процесса. Они высвобождают факторы роста, ускоряют клеточную пролиферацию и синтез коллагена, способствуют образованию новых сосудов. Неоваскуляризация является одним из механизмов образования грануляции. Безусловно, аутотрансплантация жировой ткани относится к одним из перспективных направлений лечения трофических инфицированных ран, развившихся на фоне нарушения кровообращения. Однако данные по влиянию степени обсемененности раны на эффективность аутотрансплантации жировой ткани в научной литературе разноречивы [9, 10].
Нет единого мнения относительно эффективности использования жировой ткани на инфицированных тканях, не имеющих тенденции к заживлению [11, 12]. В связи с этим актуальным представляется исследование количественного и качественного микробного пейзажа язв венозной этиологии на фоне стандартного лечения и определения возможных сроков использования методов, ускоряющих процессы регенерации и эпителизации в длительно незаживающих ранах.
Цель исследования: изучить микробиологический пейзаж длительно незаживающих трофических язв на фоне лечения.
Материалы и методы исследования
Под наблюдением находились 107 больных с ХВН, осложненной трофическими язвами нижних конечностей. Площадь трофических язв была меньше 20 см 2 . Таким образом, в исследование включены больные с малыми и средними по размерам трофическими язвами в возрасте от 28 до 87 лет, женщин было 54,2%.
Критерии исключения: больные с трофическими язвами, развившимися на фоне сахарного диабета первого и второго типа, осложненного синдромом диабетической стопы и атеросклероза сосудов нижних конечностей. Среди сопутствующих заболеваний гипертоническая болезнь и ишемическая болезнь сердца диагностированы у 23 больных, причем у 15 больных, находящихся на лечении, ишемическая болезнь сердца была в сочетании с гипертонической болезнью сердца. У больных, вошедших в исследование, дефицита массы тела не обнаружено. Масса тела не превышала нормальных показателей у 9 пациентов (8,4%), с предожирением было 43 (40,2%) больных, и ожирение разных степеней выявлено у 55 (51,4%) пациентов. Курящих в исследовании было 39 (36,5%) пациентов.
Для микробиологического исследования забирали материал при поступлении больного в стационар до хирургической обработки и использования антисептиков, и на 6-е сутки стандартного лечения ХВН, осложненной трофическими язвами, определяли качественный и количественный состав микрофлоры.
Посев материала из длительно незаживающих инфицируемых ран у больных ХВН выполняли по методу Gould на питательные среды: желточно-солевой агар (ЖСА), среду Эндо и кровяной агар (КА). В качестве дифференциально-диагностических сред использовали среду Эндо и ЖСА, которые позволяли выявить стафилококковую и грамотрицательную обсемененность. Количественный̆ состав микрофлоры хронических язв определяли на кровяном агаре при отсутствии роста на среде Эндо и ЖСА.
Полученные данные статистически обработаны на персональном компьютере с помощью пакета прикладных программ IBM SPSS 20.0.
Для оценки статистической значимости различий учитывали отсутствие нормального распределения переменных в исследуемых группах, применяли непараметрический критерий Манна–Уитни.
Различия во всех случаях оценивали как статистически значимые при р 5 микробных тел на 1 г ткани. У 99 больных бактериальная обсемененность была выше 10 5 микробных тел на 1 г ткани, причем у 23 из них бактериальная обсемененность была выше 10 7 микробных тел на 1 г ткани (табл. 1).
Количество микроорганизмов в 1 г ткани больных ХВН, осложненной длительно незаживающими язвами, до начала лечения

Трофические язвы являются частым осложнением различных заболеваний. В основе патогенеза язвенного дефекта лежит глубокое нарушение трофики тканей кожных покровов, приводящее к образованию зоны некроза с перифокальным воспалением, отеком, нарушением микроциркуляции и иннервации [1].
Кожа является средой обитания различных микроорганизмов. Она представлена коагулазонегативными стафилококками (эпидермальным, сапрофитическим), липофильными и нелипофильными коринобактериями, анаэробными пропионобактериями. Реже встречаются коагулазопозитивные стафилококки (золотистый стафилококк), грамотрицательные бактерии (энтеробактерии). При сохраненной структуре и функции кожи нормальная микрофлора не проявляет патологического воздействия. С нарушением трофики кожи снижается ее барьерная функция и меняется микропейзаж, что ведет к гнойно-некротическим осложнениям [6,10].
У больных с нарушением венозного или артериального кровотока, на фоне отека и выраженных метаболических нарушений, образованию язвы может предшествовать механическое повреждение кожного покрова: укус насекомых, расчесы, трещины, царапины, бытовые и производственные травмы. Механические травмы при этом являются лишь пусковым моментом, с последующим развитием воспалительной реакции мягких тканей. В условиях венозного и лимфатического стаза незначительное инфицирование приводит к быстрому распространению инфекции с развитием острого индуративного целлюлита. На этом фоне площадь и глубина язвы увеличиваются, раневое отделяемое приобретает гнойный характер. Нередко отмечаются симптомы гнойно-резорбтивной лихорадки (гипертермия, лейкоцитоз, рост СОЭ и др.), свидетельствующие о наличии системной воспалительной реакции. В результате бактериальной агрессии расширяется площадь некробиотического процесса, развивается фиброз кожи и подкожной клетчатки, еще более ухудшаются лимфатический отток и микроциркуляция [1,6,10].
Антибактериальная терапия в комплексном лечении трофических язв показана при системной и/или выраженной местной воспалительной реакции. Практически у всех пациентов с длительно существующими трофическими язвами вследствие раздражения кожи обильным раневым отделяемым и различными мазевыми повязками имеет место перифокальный дерматит, пиодермия, экзема, иногда развивается рожистое воспаление. При проникновении стафилококковой инфекции глубоко в кожу развивается диффузная пиодермия, сопровождающаяся появлением гнойных фолликулов, импетиго и эрозий. Вторичное микробное поражение окружающей кожи приводит к увеличению размеров язвы и является показанием к применению антибиотиков. Обычно назначаются пенициллины, фторхинолоны, цефалоспорины и дополнительно – препараты имидазолового ряда (метронидазол). Местно используют антибактериальные мази [1,10,12]. Стандартная длительность антибактериальной терапии при венозных трофических язвах составляет 7-10 дней.
В амбулаторных условиях, как правило, не производятся микробиологические исследования раневого отделяемого трофических язв, тогда как от вида микроорганизма-возбудителя зависит характер раневого процесса и выбор антибактериальной терапии.
Возбудителями большего числа гнойно-септических заболеваний по-прежнему являются стафилококки. Обычно они чувствительны к бета-лактамным антибиотикам, макролидам, рифампицину, ко-тримоксазолу, фузидину, фосфомицину, клиндамицину. Некоторые штаммы стафилококков несут ген резистентности к бета-лактамам [16]. Маркером данного типа резистентности является резистентность к оксациллину. По данным многоцентрового исследования CERBERUS, в котором исследовались метициллинрезистентные стафилококки в 36 крупных городах России, удельный вес золотистого стафилококка резистентного к оксациллину (метициллину) варьировал от 13 до 75%. Уровень метициллинорезистентности эпидермального стафилококка (S. Epidermidis) – от 11 до 91%. Чаще всего эпидермальный стафилококк не является возбудителем инфекции, а лишь контаминирует биоматериал, но его выделение у иммунокомпрометированных больных может иметь клиническое значение и требовать назначения соответствующей антибактериальной терапии [9,11,19].
Раневая инфекция трофических язв оказывает непосредственное токсическое действие на окружающие ткани, снижает местный и общий иммунитет, вызывая специфическую микробную сенсибилизацию организма, усугубляя трофические расстройства. Учитывая все перечисленное, в первой фазе раневого процесса трофических язв результаты бактериологического исследования играют основное значение, определяющее тактику лечения и, в первую очередь, выбор антибактериального препарата [2,6].
Обычно применяемые методы определения вида микроорганизма и его антибиотикорезистентности (культуральный и диско-диффузионный соответственно) позволяют получить результат лишь на 3 сутки, поэтому для обоснованного эмпирического выбора антибактериального препарата необходимы данные локального микробиологического мониторинга видового состава и антибиотикорезистентности возбудителей.
Важно также стратифицировать пациентов по тяжести состояния и степени риска резистентных возбудителей и применять деэскалационную тактику антибактериальной терапии. При отсутствии факторов риска резистентной флоры для эмпирической антибактериальной терапии можно выбрать: внутрь – цефуроксим, амоксициллин/клавуланат; парентерально – цефазолин+/-цефтазидим; амоксициллин/клавуланат +/- цефтазидим. При тяжелом состоянии, наличии факторов риска резистентных возбудителей (предшествующие приемы антибиотиков, контакты с медицинскими учреждениями, иммуносупрессивная терапия и др.) препараты выбора должны перекрывать всех потенциальных возбудителей с учетом их вероятной резистентности: парентерально – карбапенемы (эртапенем, меропенем, имипенем, дорипенем) или ингибитор-защищенные антисинегнойные бета лактамы (пиперациллин/тазобактам, цефоперазон/сульбактам) + антибиотик с анти-MRSA активностью (цефтаролин, даптомицин, линезолид или ванкомицин). В монотерапии возможно применение тигециклина у больных средней степени тяжести, если нет риска псевдомонадной (в том числе синегнойной) инфекции. При легкой и средней степени тяжести состояния возможно проведение антибактериальной терапии пероральными препаратами, в тяжелых случаях показано внутривенное введение антибиотиков [7,8,11,18].
После идентификации возбудителя и получения антибиотикограммы необходимо провести оценку проводимой антибактериальной терапии. При выделении из раневого отделяемого оксациллин-чувствительных стафилококков препаратами выбора могут быть беталактамные антибиотики. В арсенале врача имеется достаточно препаратов как перорального, так и парентерального пути введения: цефалексин, цефуроксим, оксациллин, цефазолин, амоксициллин/клавуланат, ампициллин/сульбактам. Цефалоспорины III поколения (цефотаксим, цефтриаксон, цефоперазон, цефтазидим, цефокситин) обладают недостаточной противостафилококковой активностью [7,8,9].
При резистентности стафилококков к оксациллину все бета-лактамные антибиотики (пенициллины, цефалоспорины, карбапенемы, монобактамы) неэффективны [3]. Часто отмечается сочетанная резистентность метициллинрезистентных стафилококков к макролидам, тетрациклинам, фторхинолонам, линкозамидам, рифампицину. Препаратами выбора в таких случаях являются: ванкомицин, линезолид, цефтаролин, даптомици, тигециклин, телаванцин. [3,7,11]. Антибиотики других групп – фторхинолоны, фосфомицин, фузидин, рифампицин, макролиды, сульфаниламиды – могут назначаться лишь при подтвержденной чувствительности возбудителя. Таким образом, выбор адекватной антибактериальной терапии в случаях оксациллин/метициллин-резистентности существенно затруднен. Задача осложняется и тем, что линезолид и тигециклин обладают лишь бактериостатическим действием. В условиях нарушенной микроциркуляции страдает доставка лекарственных препаратов к очагу поражения и бактериостатические антибиотики могут оказаться неэффективными. Препаратов с бактерицидным действием, одобренных для применения при инфекции кожи и мягких тканей, немного: ванкомицин, даптомицин, цефтаролин и телаванцин. Однако, в последние годы в РФ и за рубежом большинство штаммов MRSA имеют сниженную чувствительность к ванкомицину, что ведет к его клинической неэффективности при использовании стандартного режима дозирования препарата. Детекция данного вида резистентности проводится с помощью Е-теста, позволяющего определять минимальную подавляющую концентрацию (МПК) ванкомицина. В случаях выделения штаммов со сниженной чувствительностью к ванкомицину возможно его назначение в дозе 3-4 г/сут. Исследований эффективности и безопасности при трофических язвах различной этиологии не проводилось. Возможны токсические, прежде всего нефротоксические, осложнения при данном режиме дозирования ванкомицина у больных с факторами риска. Кроме того, необходимо учитывать, что ванкомицин не активен в отношении обычных, чувствительных к оксациллину, штаммов стафилококков, что не позволяет включать его в схемы эмпирической антибактериальной терапии как универсальный антистафилококковый препарат. В отличие от ванкомицина, новые препараты с анти–MRSA активностью (даптомицин, цефтаролин, телаванцин) одинаково хорошо работают как в отношении MRSA, так и в отношении чувствительных к оксациллину штаммов стафилококков (MSSA) [3,7,15].
Резистентность к цефтазидиму – маркер выработки бета-лактамаз расширенного спектра. При выявлении у энтеробактерий резистентности к цефтазидиму не следует использовать цефалоспорины (I-IV поколения), даже в случаях их лабораторно подтвержденной чувствительности [15]. Препаратами выбора могут быть пиперациллин/тазобактам, цефоперазон/сульбактам. При детекции резистентности к карбапенемам целесообразно использовать высокие дозы антисинегнойных карбапенемов (имипенема, меропенема, дорипенема) путем продленных инфузий с дополнительным назначением ингибиторов бета-лактамаз (или препаратов их содержащих). При выделении из трофических язв псевдомонад так же необходимо учитывать данные антибиотикограммы [3,5,7,11,18]. Препаратами альтернативного выбора при выделении полирезистентных грамм-отрицательных возбудителей (энтеробактерий, псевдомогад) могут быть препараты полимиксина-Б для парентерального и местного применения [5, 7,11].
В связи с нарушением микроциркуляции, предпочтительно назначение максимальных доз антибиотиков и использование внутривенного пути введения, поэтому пациенты с трофическими язвами нижних конечностей для купирования инфекционного процесса должны проходить курс стационарного лечения [20].
В качестве местной терапии в дополнение к системной антибактериальной терапии, могут использоваться препараты бактериофагов, антисептики. Целесообразно определять чувствительность возбудителей и к бактериофагам, так как часть возбудителей к ним могут быть нечувствительны. Местное использование большинства антибиотиков в виде обкалывания, присыпания поверхности раны нецелесообразно: под действием кислой среды раневого отделяемого трофических язв они быстро расщепляются и инактивируются [3,7].
Таким образом, в 1 фазе раневого процесса результаты бактериологического исследования трофических язв играют основное значение при определении тактики лечения и, в первую очередь, выбора антибактериального препарата.
Возросший уровень резистентности микроорганизмов требует стратификации групп пациентов и дифференцированного выбора схемы антибактериальной терапии.
Антибактериальную терапию гнойных осложнений трофических язв предпочтительно осуществлять в условиях стационара в комплексе с интенсивной терапией основного заболевания, с парентеральным введением препаратов.
Аннотация научной статьи по клинической медицине, автор научной работы — Чистоступов К. С., Фаязов Р. Р.
В работе представлены результаты комплексного лечения 112 больных с трофическими язвами . Авторами предложен способ хирургического лечения трофических язв при облитерирующих заболеваниях артерий нижних конечностей с использованием клеточных технологий. Предложенное комплексное лечение трофической язвы внедрено в клиническую практику.
Похожие темы научных работ по клинической медицине , автор научной работы — Чистоступов К. С., Фаязов Р. Р.
COMPLEX MANAGEMENT OF TROPHIC ULCER PATIENTS IN OBLITERATING ARTERIAL DISEASE OF LOWER EXTREMITIES AND DIABETES MELLITUS
Outcomes of a complex treatment of 112 patients with foot trophic ulceration are presented in the article. The authors proposed a method of surgical treatment for trophic ulcers in patients with obliterating arterial disease of lower extremities by means of cellular technology. The introduced complex treatment of foot ulceration was implemented into the clinical practice of an in-patient department.
К.С. Чистоступов, Р.Р. Фаязов КОМПЛЕКСНОЕ ЛЕЧЕНИЕ БОЛЬНЫХ С ТРОФИЧЕСКИМИ ЯЗВАМИ ПРИ ОБЛИТЕРИРУЮЩИХ ЗАБОЛЕВАНИЯХ АРТЕРИЙ НИЖНИХ КОНЕЧНОСТЕЙ И САХАРНОМ ДИАБЕТЕ
В работе представлены результаты комплексного лечения 112 больных с трофическими язвами. Авторами предложен способ хирургического лечения трофических язв при облитерирующих заболеваниях артерий нижних конечностей с использованием клеточных технологий. Предложенное комплексное лечение трофической язвы внедрено в клиническую практику.
Ключевые слова: трофическая язва, хирургические методы лечения, результаты лечения.
K.S. Tchistostupov, R.R. Fayazov
COMPLEX MANAGEMENT OF TROPHIC ULCER PATIENTS IN OBLITERATING
ARTERIAL DISEASE OF LOWER EXTREMITIES AND DIABETES MELLITUS
Outcomes of a complex treatment of 112 patients with foot trophic ulceration are presented in the article. The authors proposed a method of surgical treatment for trophic ulcers in patients with obliterating arterial disease of lower extremities by means of cellular technology. The introduced complex treatment of foot ulceration was implemented into the clinical practice of an in-patient department.
Key words: trophic ulcer, surgical methods of treatment, treatment outcomes.
На современном этапе развития медицины проблема лечения трофических язв (ТЯ) различной этиологии остаётся важной в связи с большой распространенностью этого заболевания [6,7]. При хронических облитерирующих заболеваниях сосудов нижних конечностей ТЯ страдает 2-3% населения [3,6]. Каждый год 0,6 - 0,8% больных, страдающих сахарным диабетом (СД), подвергаются ампутации нижних конечностей на различных уровнях. При этом в 85% случаев ампутациям предшествуют язвы [2,4].
При гистологических исследованиях атеросклеротически измененных сосудов нижних конечностей у больных СД и у пациентов без диабета выявляются одни и те же изменения, но диабетическая макроангиопа-тия и облитерирующий атеросклероз имеют принципиальные различия [9,11].
При СД развитие клинической картины атеросклеротического поражения артерий более быстрое, чем у больных, не имеющих его, а окклюзионный процесс носит диффузный характер. При атеросклерозе отмечается симметричность поражения. В патологический процесс при СД вовлекаются берцовые и подошвенные сосуды, а также артериолы. В изолированный атеросклеротический процесс вовлекаются аорта, подошвенные и бедренные артерии [4,6,8].
Хронические облитерирующие заболевания сосудов нижних конечностей и диабетическая ангиопатия характеризуются поражением артерий малого калибра и капилляров. При данных поражениях сосудистого русла выполнение реконструктивных опера-
ций невозможно, что приводит к длительному течению, частым рецидивам ТЯ, а это, в свою очередь, в значительной степени снижает качество жизни пациентов [8,10,12].
К консервативным методам относятся системная антибактериальная терапия, местное лечение с использованием различных мазей, перевязочных средств, раневых покрытий, ферментов. Используются также метод пролонгированных новокаиновых блокад и внутриартериальная инфузия смеси препаратов [5]. Но все предложенные методики лишь улучшают течение заболевании, а в некоторых случаях приводят и к усугублению язвенного процесса [7].
Перспективным направлением в лечении ТЯ видится применение местно на зону патологического процесса лазеротерапии, плазменных потоков [4,6]. Однако нужно отметить, что самостоятельное применение этих методов приводит к нестойким результатам лечения.
В последнее время появилось новое революционное направление в лечении ТЯ -использование биотехнологий, но они широкого применения в практике не получили [1].
Целью нашего исследования явилось улучшение результатов комплексного лечения больных с ТЯ нижних конечностей при обли-терирующих заболеваниях артерий нижних конечностей и СД.
Материал и методы
Материалом для настоящей работы явилось изучение результатов обследования и комплексного лечения 112 больных с ТЯ, из которых 61(54,5%) пациент составил основ-
ную группу, а 51 (45,5%) - группу сравнения, из 112 больных женщин 61(54,5%), мужчин 51(45,5%). При сравнительной оценке процентного соотношения в структуре формы заболевания в основной группе и группе сравнения статистически значимых различий выявлено не было (р>0,05).
Больные были госпитализированы в разные сроки от начала проявления первых признаков заболевания. Большинство больных доставлено в стационар через 2-3 месяца после начала заболевания. По срокам поступления основная и группа сравнения не отличались (р>0,05).
При поступлении оценка проводилась по стандартной схеме: жалобы, данные анамнеза, физикальные методы исследования. При сборе анамнеза учитывались причины заболевания, длительность, лечение до поступления в стационар, сопутствующая патология. При осмотре больного оценивалась степень сохранения чувствительности, пульсация периферических артерий, объём движений в поражённой конечности.
Дополнительно учитывались результаты объективных методов исследования: лабораторные методы, микробиологические и цитологические исследования, данные лазерной допплеровской флоуметрии, показатели уровня лактата периферической крови.
Полученные данные подвергались ма-тематическо - статистической обработке. Для описания распределительных переменных использованы такие показатели, как объем наблюдений (п), среднее значение признака (М), стандартное отклонение (8), стандартная ошибка среднего (т) и 95% (р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Культуру фибробластов имплантировали двумя путями: сначала, соблюдая правила асептики и антисептики, с помощью тонкой иглы внутридермально по периметру язвы вводилось от 1 до 4 млн. клеток. После этого поверхность ТЯ орошалась взвесью из клеточной культуры (от 1 до 7 млн. клеток).
В качестве консервативной терапии использовалась антибактериальная терапия -антибиотики широкого спектра действия. В нашей работе мы использовали инъекции цефтриаксона. При длительном течении процесса использовались антибиотики из группы фторхинолонов, карбапенемов.
В качестве сосудистой терапии применялись следующие группы препаратов: ангиопротекторы (пентоксифиллин 1200 мг, внутривенно медленно на 400 мл физиологического раствора 0,9% в два приема (утром и вечером) 10-14 дней), антиагреганты (дипирида-мол по 25 мг три раза в сутки, вазапростан по 20 мкг на 200 мл физиологического раствора
0,9% внутривенно капельно медленно один раз в сутки), антикоагулянты прямого действия (гепарин по 5000 ЕД четыре раза в сутки подкожно, затем следующие пять суток по 2500 ЕД четыре раза в сутки и затем пять суток по 2500 ЕД два раза в сутки с последующей отменой препарата), антиоксиданты (берлитион по 12 мл 300 ЕД внутривенно на
250 мл 0,9% физиологического раствора). Больные с СД получали заместительную ин-сулинотерапию, которую рекомендовал эндокринолог.
Результаты и обсуждение В табл. 1 представлена динамика цитологических показателей у больных с ТЯ на 1, 3, 5, 10-е сутки.
Динамика цитологических исследований больных с трофическими язвами
Тип цитограммы Группа сравнения п=35 Основная группа п=45
1-е сутки 3-и сутки 5-е сутки 10-е сутки 1-е сутки 3-и сутки 5-е сутки 10-есутки
Некротический 30 (85,7%) 7 (20%) - - 41 (91,1%) 2 (4,4%) - -
Дегенеративно- воспалительный 5 (14,3%) 17 (48,6%) 2 (5,7%) - 4 (8,9%) 21 (46,7%) р>0,05 - -
Воспалительно- регенеративный - 11 (31,4%) 19 (54,3%) 4 (11,4%) - 18 (40%) р>0,05 9 (20%) р 0,05 16 (35,6%) р 0,05
Регенеративный - - 8 (22,9%) 22 (62,9%) - - 20 (44,5%) р 0,05 2,04±0,01 р 0,05 1,64±0,03 р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Примечание. р - сравнение основной группы с группой сравнения.
Показатели измерения уровня лактата периферической крови
нижних конечностей в основной г эуппе и группе сравнения
Сутки Основная г руппа, п = 61 Группа сравнения, п = 51
Атеросклероз, п = 43 Сахарный диабет, п = 18 Атеросклероз, п = 36 Сахарный диабет, п = 15
1-е сутки 3,6±0,3 р>0,05 3,2±0,2 р>0,05 3,6±0,3 3,3±0,2
7-е сутки 2,6±0,2 р>0,05 2,5±0,3 р>0,05 3,1±0,2 3,0±0,3
14-е сутки 1,05±0,1 р 0,05), что говорит о продолжающейся ишемии. На 14-е сутки в основной группе в подгруппе у больных с облитерирующими заболеваниями артерий нижних конечностей показатели лактата составили 1,05±0,1 (р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
5. Кокобелян, А.Р. Эффективность внутриартериальной инфузионной терапии при лечении синдрома "диабетическая стопа" в сочетании с облитерирующим атеросклерозом нижних конечностей / А.Р. Кокобелян // Нижегородский медицинский журнал. -2000. - № 4. - C. 61-63.
6. Мурзанов, М.М. Диабетическая стопа / М.М.Мурзанов, А.Г. Хасанов, Р.А. Нигматуллин. - Уфа: Оклер, 2005. -215 с.
7. Покровский, А.В. Лечение больных с трофическими нарушениями нижних конечностей при венозной, артериальной и диабетической патологиях в дневном стационаре поликлиники : тезисы 2-го съезда амбулаторных хирургов РФ / А.В. Покровский, Е. Г. Градусов // Амбулаторная хирургия. Стационарозамещающие технологии. - 2007. - № 4. - С. 174.
8. Удовиченко, О.В. Патогенетическая роль диабетической микроангиопатии в развитии синдрома диабетической стопы / О.В.Удовиченко, М.Б. Анциферов, А.Ю. Токмакова //Арх. пат. -2001. -№3. -С. 39-45.
9. Чур, Н.Н. Современный взгляд на лечение трофических язв нижних конечностей венозного генеза / Н.Н. Чур, И.Н. Гришин,
C.Н. Чур // Новости хирургии. - 2008. - Т. 16, № 2. - С. 139-148.
10. Abbott C. Multicenter study of the incidence of and predictive risk factors for diabetic neuropathic foot ulceration / C.Abbott, L.Vileikyte, Williamsons // Diab. Care. - 1998. Vol. 21 P. 1071 - 1075.
11. Maurin N. The role of platelets in atherosclerosis, diabetes mellitus, and chronic kidney disease. An attempt at explaining the TREAT study results / N. Maurin // Med. Klin. - 2010. - Bd. 105, № 5. - S. 339-44.
12. Stratmann B. Atherogenesis and atherothrombosis - focus on diabetes mellitus / B. Stratmann, D. Tschoepe // Best Pract. Res. Clin. Endocrinol. Metab. - 2009. - Vol. 23, № 3. - P. 291-303.
Г.Р. Шакирова, З.Р. Хисматуллина, В.Н. Павлов,
Р.Р. Ишемгулов, А.Т. Мустафин, Г.Р. Мустафина ИССЛЕДОВАНИЕ МИКРОЦИРКУЛЯТОРНЫХ ИЗМЕНЕНИЙ У МУЖЧИН В УРЕТРЕ ПРИ МОЧЕПОЛОВОМ ТРИХОМОНИАЗЕ
Настоящая работа посвящена исследованию и сравнительному анализу показателя микроциркуляции с помощью лазерной допплеровской флоуметрии у здоровых мужчин и у пациентов с мочеполовым трихомониазом. Проведено исследование 159 мужчин (от 18 до 50 лет) с мочеполовым трихомониазом: определение показателя микроциркуляции и типа микроциркуляции. Результаты обработаны статистически. На основании полученных данных и сопоставления с клинической картиной получены следующие результаты: при остром воспалительном процессе определяется спастическая и спа-стико-атоническая формы микроциркуляции; при хроническом - застойная и стазическая формы. Учитывая полученные данные, можно определить стадию течения мочеполового трихомониаза и наличие осложнений у мужчин.
Ключевые слова: мочеполовой трихомониаз, стадия, показатель микроциркуляции, формы микроциркуляции, лазерная допплеровская флоуметрия.
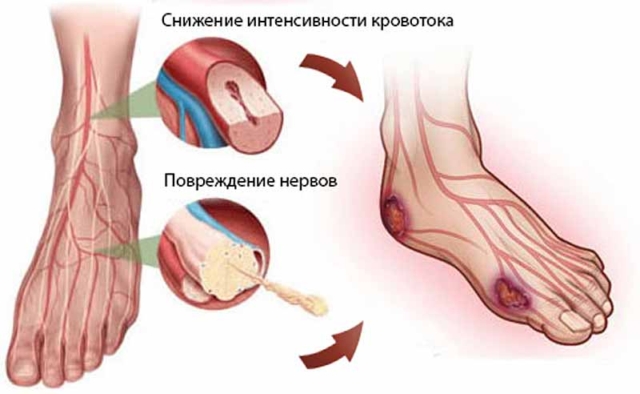
Трофическая язва — чрезвычайно опасное патологическое состояние, характеризующееся многочисленными глубокими дефектами на кожном покрове. Появление таких язв обусловлено нарушениями питания клеток, отсюда и название недуга, ведь под термином “трофика” подразумевается совокупность процессов клеточного питания. Такие язвы отличаются малой тенденцией к заживлению и склонностью к рецидивированию. О данной патологии рассказывает сосудистый хирург, врач высшей категории Лариса ЛЮДКОВА.
Данную кожную патологию нельзя назвать самостоятельным заболеванием. Точнее будет сказать, что это тяжёлое осложнение, последствие иных болезней, основными причинами которых являются нарушения питательных и обменных процессов в тканях, а также микроциркуляции крови.
В формировании трофической язвы одинаковое значение имеют два процесса:
1. Патологические явления, которые затрагивают кровоснабжение, — недостаток венозной крови или венозный застой; либо нарушение иннервации определённого участка кожи и подкожной клетчатки.
2. Травма, провоцирующая первичное повреждение в месте образования будущей язвы.
Начинается развитие трофической язвы с микротравм, небольших трещинок, ссадин, однако чаще всего это расчёсы, поскольку именно в этом месте человек испытывает сильный зуд. Микроповреждения открывают широкие возможности для проникновения микробов из ранки в лимфатические сосуды и подкожную клетчатку. Чаще всего это стафилококк — как самый активный возбудитель гнойных процессов. Стремительно размножаясь, микробы активизируют воспалительный процесс. Болезнетворная флора трофических язв обладает высокой устойчивостью к антибактериальным препаратам, плохо поддаётся лечению. Тем более что начинают развиваться аллергические реакции, резко снижается местный иммунитет.
Болезнетворная флора трофических язв обладает высокой устойчивостью к антибактериальным препаратам, плохо поддаётся лечению. Тем более что начинают развиваться аллергические реакции, резко снижается местный иммунитет.
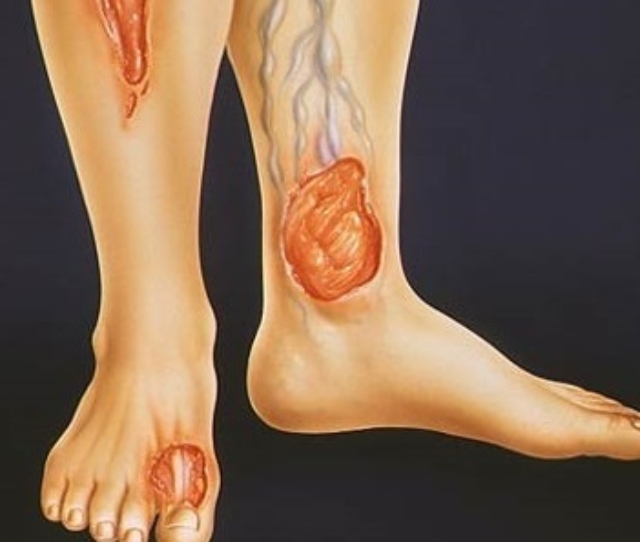
В процесс вовлекаются кровеносные сосуды, что влечёт за собой нарушение микроциркуляции крови, снижение притока кислорода к тканям и удаления из тканей ядовитых продуктов распада. Кислородная и питательная недостаточность приводит к истончению кожи, что резко повышает возможность новых ранок. Воспалительный процесс ведёт свои атаки вглубь кожи, распространяясь на нижележащие ткани. Начинается омертвение тканей — некроз и ещё большее травмирование и длительное незаживление раны.
Заболеванию чаще подвергаются нижние конечности, голени, стопы, пятки и пальцы ног, там чаще наблюдается венозный застой и активная инфицированность ранок — эти участки тела находятся в непосредственной близости от земли.
Симптомы трофической язвы редко возникают внезапно, посреди полного благополучия. В подавляющем большинстве случаев появлению дефекта предшествуют боли, отёчность, постоянное ощущение тяжести в ногах, максимально выраженное в голенях. Затем к этим симптомам присоединяются жжение в коже, постоянный зуд и ощущение жара, по ночам могут возникать судороги. Одновременно появляются видимые изменения кожи — она становится “глянцевой”, приобретает неравномерный пурпурный или фиолетовый оттенок, мелкие пятна пигментации приобретают склонность к слиянию, кожа становится грубее на ощупь и резко болезненной при случайном прикосновении.
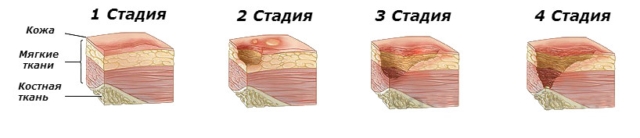
Особенности трофических язв при различных заболеваниях:
1. Перечисленные симптомы характерны для язв, возникающих при поражении венозных сосудов голени. На коже голени сначала появляется тёмно-коричневое лаковое пятно. Затем сквозь него начинает проступать жидкость, напоминающая капли росы. И кожа в этом месте омертвевает. Развивается язва, расположенная на внутренней поверхности нижней трети голени. Чаще всего язва имеет относительно небольшие размеры, овальную или круглую форму, изрезанные края, попытка малейшего воздействия приносит пациенту сильную боль. Такие язвы долго не заживают, имеют склонность к рецидиву. Сначала они одиночные, в дальнейшем становятся многочисленными, стремительно разрастаются, способны “завоевать” всю голень по окружности. Пациента беспокоят боль, судороги, икроножная часть отекает.
2. Посттромботические язвы являются последствием тромбоза. Несут ещё большую опасность, чем венозные, поскольку достигают гораздо больших размеров и существенно глубже проникают в мышечные ткани. Развиваются стремительно, с трудом поддаются лечению.
3. Диабетические, возникающие при осложнённом течении сахарного диабета. Самые сложные для лечения. Гипоксия тканей ведёт к повреждению и кровеносных капилляров, и нервных волокон. Даже незначительное случайное повреждение кожи “запускает” лавинообразный патологический процесс. И хуже всего то, что в ране в условиях нарушенного кровоснабжения и изменённой иннервации не развиваются заживляющие процессы. Напротив, постепенно увеличивается площадь и глубина язвенного дефекта, а присоединение вторичной гнойной инфекции провоцирует нарастание явлений общей интоксикации организма. Наиболее часто возникает на стопах, особенно на больших пальцах или при травмировании натоптышей.
4. Артериальные язвы — следствие заболеваний артерий конечности. Ранки небольшие, заполнены гноем, в основном появляются в трёх местах: внешняя сторона стопы, пятка и большой палец. На икроножных мышцах язвенные дефекты могут возникнуть в виде ожерелья из нескольких мелких язв, на фоне побелевшей кожи. Часто провоцирует появление язвы тесная обувь, переохлаждение ног. Человек испытывает сильные боли в ноге, особенно по ночам, с трудом поднимается по ступенькам — развивается синдром перемежающей хромоты.
5. Нейрогенные язвы возникают при поражении периферических нервов нижних конечностей. По внешнему виду очень похожи на пролежни, формируются в местах повышенного давления — на подошве, пятке. Такие язвы имеют округлую форму и характеризуются минимальными воспалительными явлениями вокруг язвы и отсутствием болезненности даже при формировании выраженного дефекта.
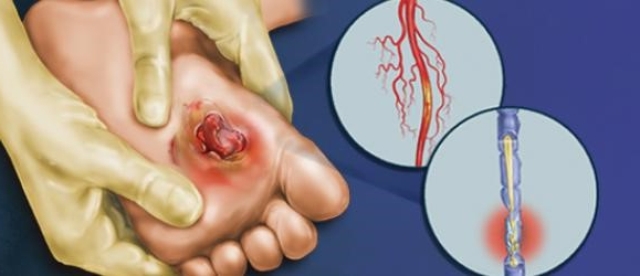
В тему
Самые частые причины возникновения трофических язв:
— хронические заболевания вен нижних конечностей — варикозное расширение вен, тромбофлебит и перенесённый тромбоз глубоких вен
— облитерирующие заболевания артерий нижних конечностей — атеросклероз или тромбангиит
— анатомические и воспалительные заболевания лимфатических сосудов
— сахарный диабет и его осложнения
— термические травмы — отморожения или ожоги
— хронические дерматиты, в том числе аллергические
— аутоиммунные заболевания соединительной ткани, в том числе антифосфолипидный синдром
— травмы нервных стволов с последующим нарушением целостности
— хронические системные отёки, например при сердечной недостаточности
Осложнения
Прогрессирование трофической язвы неизменно вызывает увеличение площади и глубины некротического дефекта, а попадание внутрь гноеродной инфекции может спровоцировать развитие рожистого воспаления кожи, лимфангита, лимфаденита, септических осложнений. Прогрессирующее омертвление ткани и проникновение в очаг поражения анаэробной флоры становится причиной газовой гангрены, возникновение которой требует немедленного хирургического лечения. Очень редко, особенно при длительном существовании незаживающей трофической язвы, при лечении которой использовались агрессивные вещества (берёзовый дёготь, салициловая кислота и её производные), есть угроза озлокачествления клеток и развития рака кожи.
Атаки вглубь кожи
Трофическая язва — проблема, решить которую только в домашних условиях, не обращаясь к помощи врача, практически невозможно. Игнорирование лечения этой кожной патологии с большой долей вероятности может привести к инвалидности. Сегодня сосудистый хирург, врач высшей категории Лариса ЛЮДКОВА рассказывает о диагностике и лечении этого заболевания.
Обычно диагноз трофической язвы может быть поставлен только по результатам расспроса и осмотра пациента врачом — наличие длительно незаживающего язвенного дефекта и характерный внешний вид повреждения делают диагноз достоверным.
Гораздо более важны диагностические мероприятия для установления причины заболевания, определения характера повреждения и выбора программы лечения — от этого во многом зависит прогноз выздоровления, а в некоторых случаях и жизни пациента.
Из лабораторных анализов назначают клинические анализы крови и мочи, биохимические и иммунологические исследования, бактериологическое исследование отделяемого из раневого дефекта для подбора антибактериальной терапии.
Дополнительные инструментальные методы исследования помогают уточнить характер поражения и наметить программу оперативного лечения — это наиболее актуально для сосудистых заболеваний нижних конечностей. Пациентам назначают ультразвуковое исследование сосудов нижних конечностей с доплерографией, ангиографию сосудов артериального и венозного русла с введением соответствующих контрастирующих веществ.
Прогрессирование трофической язвы неизменно вызывает увеличение площади и глубины некротического дефекта, а попадание внутрь гноеродной инфекции может спровоцировать развитие рожистого воспаления кожи, воспаление лимфатических сосудов и узлов, септических осложнений. Прогрессирующие омертвление ткани и проникновение в очаг поражения анаэробной флоры становится причиной газовой гангрены, возникновение которой требует немедленного хирургического лечения.
Те специалисты, которые обещают пациентам быстрое получение результата от лечения, мягко говоря, стараются выдавать желаемое за действительное. Трофические язвы на ногах возникают под действием нескольких факторов, поэтому лечение их всегда должно быть комплексным и направляться не только на ликвидацию местных проявлений патологического процесса, но и на устранение заболевания, прогрессирование которого привело к развитию некротического дефекта.
Вопрос о подборе лечения в каждом конкретном случае должен решать квалифицированный врач, сосудистый хирург. При необходимости лечение назначается совместно с узкими специалистами: если трофические язвы следствие сахарного диабета — с врачом-эндокринологом, если нейрогенные язвы — с врачом-неврологом.
Кроме обязательной общей лекарственной терапии основного заболевания необходимо добиться улучшения состояния кожи вокруг язвы, устранить воспалительные явления, максимально уменьшить отёк конечности, устранить венозный застой и уничтожить патогенную микрофлору в ране. А затем приступают к стимуляции восстановления разрушенной ткани.
Всю необходимую лекарственную терапию назначат врачи, они же решат, необходимо ли лечение в больнице, или разрешат лечиться амбулаторно.
При местном лечении раны обязательно проведение хирургического туалета раны. Во время перевязок проводят максимальное удаление нежизнеспособных тканей, обработку раны растворами антисептиков, применяют антибиотики в виде специальных присыпок, кремов и мазей. Мази, улучшающие кровообращение, непосредственно на поверхность язвы наносить нельзя.
По показаниям будут применяться методы немедикаментозной терапии — гипербарической оксигенации в специальной барокамере, плазмаферез и внутрисосудистое ультрафиолетовое облучение крови.
К сожалению, консервативные способы лечения далеко не всегда эффективны. В некоторых ситуациях им удаётся справиться только с уменьшением болезненности, а причина заболевания остаётся. И тогда встаёт вопрос о необходимости хирургического лечения. Это касается заболеваний сосудов нижних конечностей. Объём и время проведения хирургического лечения рекомендует сосудистый хирург после обследования больного.
Как может помочь лечению сам пациент?
Строго выполнять все рекомендации врачей.
2. Постараться существенно уменьшить отёки конечностей. Выведение лишней жидкости из организма процесс длительный, требует разумного подхода:
— соответствующая диета: исключение солёной и жирной пищи, ограничение соли;
— чёткое знание: количество выпитой жидкости и количество выделенной мочи;
— периодическое употребление мочегонных препаратов, только после согласования с врачом и только как вспомогательное средство;
— ношение рекомендованного врачом компрессионного белья.
3. Избыточная масса тел, то есть ожирение, многократно увеличивает вероятность появления трофических язв, существенно ухудшает прогнозы их лечения. Нормализация веса снижает нагрузки на ноги, улучшает венозный отток крови. Человеку с избыточной массой нужно стараться достигнуть месячного снижения на три-четыре килограмма. Когда вес станет оптимальным, стремиться удержать вес на этих показателях.
4. Полное исключение вредных привычек, ухудшающих условия кровообращения: курение, алкоголь, наркотики.
5. Предупреждать переохлаждение ног и подбирать мягкую и удобную обувь из натуральных материалов — это уменьшает риск развития кислородного голодания тканей.
6. При расположении язвенного дефекта на подошвенной поверхности стопы и пальцах показано использование специальных шин-распорок, уменьшающих риск развития анаэробной инфекции. При ходьбе пациенты должны пользоваться палочкой или костылями для уменьшения нагрузки на рану.
7. Очень важным при лечении трофических язв считается неукоснительное соблюдение гигиены ног: необходимы регулярные очищающие процедуры вокруг поражённого места и непосредственно самой язвы. Не стоит бояться смачивать ногу, гораздо хуже, если воспалённая кожа покрыта засохшей гнойной корочкой, это плацдарм для микробной инфекции, да и грибковая инфекция может активизироваться.
Средства для обработки ткани вокруг язвы можно приобретать только в аптеке, предварительно посоветовавшись с врачом.
Читайте также:


