Стафилококк боль в пояснице
Инфекции позвоночника (спинальные инфекции)
Определенные группы людей находятся в большей группе риска заболеть спинальными инфекциями. Это люди злоупотребляющие курением, страдающие ожирением, недостаточностью питания, с ослабленным иммунитетом, либо с синдромом приобретенного иммунодефицита возникшим в результате лечения онкозаболеваний, страдающие артритом, после трансплантации органов, наркоманы, больные сахарным диабетом, или те, подвергся инвазивным процедурам на мочевых путях. Достаточно редко встречается как туберкулез, так и сифилитическое поражение позвоночника.
Симптомы варьируют в зависимости от конкретной инфекции, но в первую очередь заслуживают внимания постоянные боли в спине без наличия в анамнезе травмы. Нередко диагностика бывает запоздалой из-за не всегда выраженной симптоматики или трудности идентификации болевого синдрома, и отсутствие системных признаков, таких как повышение температуры. Лабораторное исследования также могут ввести в заблуждение так, как например может быть нормальное количество лейкоцитов, рентгенограммы часто не выявляют никаких отклонений на ранних стадиях заболевания, и даже более чувствительные диагностические методы, такие как сканирование костей (КТ) может быть вначале без патологических признаков в течение первой недели заболевания. На сегодняшний день при подозрении на спинальную инфекцию единственным достоверным методом диагностики является МРТ. Кроме того, скрининг-тестом является анализ крови на скорость оседания эритроцитов (СОЭ).
Дисцит или инфекция дискового пространства, это воспалительное поражение межпозвонкового диска, которое возникает чаще у детей, чем у взрослых. Причина дисцита до сих пор является предметом дискуссий,но большинство исследователей считают это заболевание инфекционным. Инфекция, вероятно, начинается в одной из концевых пластин, и диск заражается вторично. Сильная боль в спине, которая возникает неожиданно является характерным симптомом дисцита. И хотя большинство детей будет продолжать ходить, несмотря на боль, маленькие дети могут отказываться двигаться. Характерный признаком является также расширение позвоночника на рентгенографии и полный отказ ребенка сгибать позвоночник.У детей с дисцитом,как правило, нет системных заболеваний. У них редко повышенная температура и количество лейкоцитов в крови часто в норме. Тем не менее, скорость оседания эритроцитов(СОЭ), как правило, увеличена.
Боковые рентгенограммы позвоночника обычно визуализируют сужение дискового пространства с эрозией позвоночных концевых пластин смежных позвонков. КТ может быть полезным для локализации поражения, которые достаточно трудно диагностировать клинически. В некоторых случаях томография может быть ложно отрицательна, но это не является поводом исключения инфекции диска. Магнитно-резонансная томография (МРТ) может оказаться необходима для диагностики локализации инфекции диска. Лечебные мероприятия при дисцитах до сих пор являются темой для дискуссий. Большинство медиков рекомендуют иммобилизацию с помощью гипса и,как правило, во многих случаях такая тактика оправдана.Кроме того рекомендуется антибиотикотерапия из-за инфекционного генеза дисцита (в организме человека это чаще всего золотистый стафилококк). При лечении дисцита у детей, биопсия обычно не требуется. Биопсия может быть назначена подросткам или взрослым, особенно если есть подозрение на употребление наркотиков так,как в таких случаях будут другие микроорганизмы, а не золотистый стафилококк.
Остеомиелит позвоночника представляет собой инфицирование тела позвонка. Причиной остеомиелита могут быть как бактерии,так и грибки. Наиболее часто возникает бактериальный или пиогенный остеомиелит. Проявления остеомиелита отличаются от инфекции дискового пространства. Это могут быть инфекции из других частей тела, занесенные в позвоночник гематогенно. У этих пациентов присутствуют системные признаки такие,как повышение температуры, увеличение количества лейкоцитов и СОЭ. Среднее время от начала симптомов до постановки окончательного диагноза, как правило, колеблется от 8 недель до 3 месяцев. Начало заболевания, как правило, острое, и с боль в спине является наиболее частым симптомом. Боль локализуется вначале на уровне вовлеченной области с постепенным увеличением интенсивности. Боль в конце концов становится настолько интенсивной, что не проходит даже в положении лежа.
Обычно неврологических симптомов не бывает до тех пор, пока в ходе процесса не происходит разрушение и распад тела позвонка. Другие симптомы включают: периодические ознобы,снижение веса, расстройство мочеиспускания(дизурия), светобоязнь, и выделения из послеоперационной раны (если проводилось оперативное вмешательство). Возбудителем заболевания, как правило, является золотистый стафилококк. При остеомиелите требуется длительная антибиотикотерапия — как правило в течение шести недель антибиотики вводятся внутривенно и потом еще в течение шести недель прием антибиотиков перорально. Оперативное лечение может быть необходимо при хронических инфекциях таких, как туберкулез позвоночника. Чаще всего такие инфекции встречаются встречаются в слаборазвитых странах.
Эпидуральный абсцесс - это инфекция, которая возникает в пространстве вокруг твердой мозговой оболочки(дуральной оболочкой), которая окружает спинной мозг и нервные корешки. Эти очаги с содержанием гноя могут окружать спинной мозг и / или нервные корешки и оказывать компрессионное воздействие с нарушением функций нервных структур. Симптомы могут быть незначительными (парестезии — ощущение покалывания булавкой) или незначительная общая слабость.Необходим осмотр спины для оценки наличия асимметрии, паравертебрального отека и болезненности позвонков,а также изучение неврологического статуса. В диагностическом плане имеет значение СОЭ также, как и при других спинальных инфекциях. Количество лейкоцитов в крови и посев крови используются в качестве базовых параметров. Обычная рентгенограмма не информативна. Магнитно-резонансная томография (МРТ) является методом диагностики для выбора тактики лечения. МРТ исследование позволяет определить наличие компрессии спинного мозга и состояние спинного мозга, определить наличие и размер абсцесса, позволяет диагностировать сопутствующий остеомиелит, и исключить образование паравертебрального набора жидкости. Показаниями к хирургической декомпрессии спинного мозга являются увеличение неврологического дефицита, стойкие сильные боли, высокая температура и увеличение лейкоцитов.
Послеоперационные инфекции. Увеличение частоты послеоперационных раневых инфекций связано с увеличением использования фиксаторов. Преимущества жесткой фиксации позвоночника с помощью специальных (металлических) фиксаторов заключаются в возможности ускорить регенерацию и уменьшить внешнюю иммобилизацию в послеоперационном периоде, чтобы увеличить скорость слияния и снижения послеоперационной внешней иммобилизации -результаты этого очевидны. Но инфекция является одним из основных недостатков имплантации инородных тел в позвоночник. Профилактическое применения антибиотиков имеет определенный эффект, но небольшой процент осложнений избежать не удается. В основном риск инфекции зависит от исходного состояния организма. Недавно было определено, что, в частности, курильщики находятся в очень высокой группе риска послеоперационного заражения. Диагноз послеоперационной инфекции, как правило, выставляется на основе выделения из раны или неожиданного появления болей. Другими симптомами являются повышенная температура, формирование гематомы покраснение и отек в области раны, повышенная СОЭ и повышение количества лейкоцитов в крови. После того, как возникло подозрение на инфекцию необходимо оперативное исследование раны, которое выполняется в операционной и под наркозом. Это необходимо для активной хирургической санации всей раны. Диагностическая визуализация имеет ограниченное применение. Лечение инфицированных ран включает санацию, антибиотики широкого спектра, введение антибиотиков в рану,орошение раны или открытое лечение. Возможно можно потребоваться удаление омертвевших тканей. Если же такое лечение не дает результат может потребоваться удаление имплантатов. Наиболее распространенной инфекцией являются бактерии золотистого стафилококка. Продолжительность внутривенного введения антибиотиков зависит от инфекции. Лечение послеоперационных инфекций может быть длительным и дорогостоящим, но всегда оптимальным.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Здравствуйте, хочу рассказать мою историю, возможно, кому-то будет интересно и полезно. Писать буду много. Мне 29 лет, веду активный образ жизни, не ем всякую дрянь, занимаюсь танцами, из вредных привычек-курение. Мое заболевание началось очень странно и до сих пор я не могу найти ответов на мои вопросы. Все началось с головных болей на работе(работя сидячая, за компом). Сначала я терпела, потом стала принимать препараты от головной боли, все вроде нормально, но тут вдруг после приема Цитрамона у меня отек глаз. Работала я тогда в Здании, где находится клиника, я тут же к врачу, она говорит, что это конъюнктивит, выписала капли, лучше не стало, так и ходила, пошла ещё к одному офтальмологу, потом к другому, потом на диагностику-ничего, с глазами все нормально, посоветовали обратиться к неврологу. Пришла-остеохондроз шейного отдела, назначили медикаментозное лечение-стало хуже. Обратилась в другую клинику, там назначили капельницы, массаж, иглоукалывание. После капельницы на следующий день стало совсем плохо. Резко закружилась голова, еле дошла до ближайшего магазина, хотела скорую вызвать, но тут посмотрелась в зеркало и стало страшно-все лицо плыло, я не могла сфокусировать зрение, нос как будто плавал по кругу. Я попыталась успокоиться, потом поняла, что у меня немеет язык и правая рука, вызываю такси, еду в клинику, к этому времени началась рвота и страшные головные боли. В больнице мне поставили уже другую капельницу и отправили на мрт. Мрт показало внутричерепную гипертензия по гидроцефальному типу, отек зрительных нервов. Мой врач оставила лечение это же-капельницы и иглоукалывание и массаж. Улучшения не было, по мимо этого дома я носила воротник, купила ортопедическую подушку, исключила компьютер и телефон(только по делу), с работы пришлось уволиться, тк я понимала, что с такой работой будут только ухудшения. Тк улучшений не было, я обратилась в больницу по месту жительства, там мне назначили медикаменты от внутричерепного давления, уколы, улучшений не было, мучили дикие головные боли, краснота в глазах и боль за глазницами, местный офтальмолог тоже сказала, что с глазами все норм. В то же время я не чувствовала себя пациентом невролога, что то тут не так, раз лечение не помогает. Сходила к аллергологу, тк после приёма противовоспалительных так и отекал глаз, сказал, что аллергия на нпвп, хотя раньше я их нормально всегда переносила, пролечилась от аллергии-не помогло, исключила нпвп.Так же у меня были увеличены лимфоузлы на шее и, раз уж я без работы, свободного времени полно, на всякий случай пошла к лору. Мне назначили бак посев из носа, носовые проходы были сужены-диагноз хронический ринит, по мрт носовые пазухи свободны. По анализу обнаружили золотистый стафилококк. Лечение-антибиотики, хлорофиллипт, антибиотик в нос. И тут началось! После первого дня приема антибиотиков внутрь остеохондроз дал о себе знать, ранее боли в позвоночнике меня не беспокоили, только головные и глазные боли, тут стал болеть весь позвоночник и все суставы, я не могла спать, в побочках это не указывалось, но! Аллилуя!-за все 7 дней приёма ни разу не болела голова! Это чудо! Соплей у меня не было, но во время лечения потекло, я не знаю откуда столько взялось и где помещалось такое количество))) После окончания приема антибиотиков внутрь, лечение носа продолжилось, головная боль вернулась, но я заметила одну вещь, боль всегда начиналась на уровне глаз и лба и потом охватывала всю голову, тк нпвп я исключила, то спасалась ношпой и я заметила, что после приема таблетки головная боль проходила, а боль в районе лба оставалась, я решила, что это болят лобные пазухи, но как? Мрт же показало, что лобные пазухи свободны. Но при массировании лба боль ощущалась именно в пазухах и отдавала в районе глаз. Что хочу сказать. мое лечение подходит к концу и я чувствую себя намного лучше-головные боли почти не беспокоят, глаза тоже, при чем краснота исчезла и мой остеохондроз куда то тоже! Я не врач и не знаю есть ли связь, много искала инфы в интернете, кое что там об этом есть, но все врачи опровергают связь стафилококков с остеохондроз от, но я знаю точно, что врачи сами НИ ХЕРА не знают, я могу сказать это со 100% уверенностью, тк все мои друзья врачи и за свою жизнь я немало побывала у врачей и в платных и в гос учреждениях. Ещё хочу сказать надейтесь только на себя, слушайте своё тело, ни один врач вам не поможет, кроме вас самих, не верьте диагнозам, доверяйте только своему телу.
Это социальный сервис, который поможет пациентам получить комплексную информацию об их проблеме и способах решения, а также дать возможность обмена обытом с другими пациентами
Жалобы на боль в спине и в пояснице встречаются сплошь и рядом в неотложной и амбулаторной медицинской практике. Серьезность данного состояния обуславливается тем, что острая боль сильно ограничивает двигательную активность и трудоспособность людей.
Чаще всего жалобы бывают на:
- Боли в спине выше поясницы.
- Боли в самой пояснице.
- Боли в спине ниже поясницы.
Боль в спине выше поясницы
Такая боль может возникать периодически, либо же быть хронической. Иногда боль проходит, однако может вернуться вновь, после поднятия тяжести; резкого наклона туловища; долгого сидения за неудобным по высоте столом. Основной причиной может быть: Неправильная осанка. Неправильно обустроенное рабочее месте. Остеохондроз. Радикулит. Миосфациальный синдром.
Основной причиной может быть:
- Неправильная осанка.
- Неправильно обустроенное рабочее месте. Остеохондроз. Радикулит.
- Миосфациальный синдром.
Боль в пояснице
Предопределяющими причинами возникновения люмбаго являются:
- Радикулит.
- Поясничная грыжа.
- Смещение позвонков.
- Выпадение межпозвоночного диска (при очень интенсивной физической нагрузке).
Боль в спине ниже поясницы
Боль ниже поясницы часто иррадиирует в ноги. Может являться острой или хронической. Возникает на фоне физических нагрузок, после переохлаждения.
Причиной может являться:
- Болезнь Бехтерева.
- Грыжа межпозвоночных дисков.
- Радикулит.
Частой еще является жалоба на боль в спине и пояснице непосредственно с правой стороны. Это возможный признак почечной колики.
Симптомы:
Боль отдается в живот, в половые органы. Иногда больные чувствуют острые позывы к мочеиспусканию.
Выделяют несколько типов боли в спине и пояснице:
- Боль костно-мышечного генезиса.
- Боль, возникшая из-за травм.
- Боль, иррадиирующая в поясничный отдел.
- Боль, которая начинается у людей моложе 50 лет.
- Боль, которая начинается у людей старше 50 лет.
- Боль, которая появляется в периоде беременности (не является патологией, возникает вследствие усиления функциональной нагрузки на организм).
Боль в спине и пояснице костно-мышечного происхождения
Все мелкие связки, суставные капсулы, соединительнотканные оболочки, кости - все то, что в совокупности своих функций позволяет нам двигаться – имеет пространственную и болевую чувствительность. Факторы травмы, чрезмерных нагрузок, смещения суставных отростков, приводят к воспалительным реакциям, которые и вызывают боль.
Боль в спине и пояснице, обусловленная травмами
Внезапная резкая нагрузка на мышцы может привести к частичному повреждению мышцы или связки. Получить малую травму может даже здоровый человек при специфической травме. Боли обычно сопутствует мышечный спазм, который проходит через несколько дней в легком случае либо через несколько недель при более тяжелой травме. Боль постепенно становится ноющей, не резкой.
Иррадиирующая в поясницу и спину боль Такая боль ощущается, когда происходит стеноз (сдавление) нервных корешков из-за сужения позвоночного канала и отверстий между позвонками или же при грыже межпозвоночного диска.
- Стеноз Причиной стеноза считают дегенеративные изменения нервных корешков. В некоторых случаях проводят декомпрессионную операцию – ламинэктомию. Эта операция позволяет обеспечить доступ к спинному мозгу благодаря рассечению дуги позвонка. Таким образом, снимается или даже полностью устраняется давление на нервные корешки. Давление на корешки происходит вследствие возрастных изменений, так что молодые люди практически не подвержены этому заболеванию. Боль при стенозе возникает в спине, затем иррадиирует в ногу. Человек ходит, прихрамывая. Сопровождается ощущением онемения, тупой ноющей боли.
- Грыжа межпозвоночного диска Это заболевание формируется исподволь. По статистике, острые приступы боли при грыже межпозвоночного диска возникают у людей тридцатилетнего возраста и старше. Симптомы проявляются у каждого человека по-разному, но есть общие признаки: например, человек прихрамывает, избегает сильной нагрузки на больную сторону, держит больную конечность в полусогнутом состоянии. Если при осмотре врач попросит согнуть, разогнуть, повернуть больную ногу – он обязательно отметит, что у больного снижен объем движений.
Боль в спине и пояснице, возникающая у людей моложе 50 лет
В группу заболеваний, при которых боль в спине и пояснице возникает в молодом и среднем возрасте, входят:
- Остеомиелит позвоночника.
- Спондилолистез.
- Фиброзит.
- Сакроилеит.
Остеомиелит – воспаление костного мозга, затрагивающее надкостницу и само вещество кости. Остеомиелит позвоночника часто встречается среди людей, пораженных инфекцией мочеполовой системы; сахарным диабетом; кожными инфекциями; дерматическими инфекциями. Основной симптом остеомиелита – боль в пояснице, усиливающаяся при ходьбе. Сопровождается состоянием недомогания и лихорадкой. Возбудитель остеомиелита – золотистый стафилококк.
Остеомиелитом болеют и дети. Бактерии, образующие гной, распространяются на костную ткань и надкостницу и разлагают кость. У младенцев поражение костей приводит к формированию артрита (нарушения суставов).
Пути проникновения возбудителя остеомиелита:
- Через кровоток.
- Через очаг воспаления.
- Через проникающую травму (например, после перелома костей или же после проведенных операций на костной ткани, вследствие травматичной техники операции и нарушения принципов асептики).
Спондилолистезом называется смещение пятого поясничного позвонка вперед по направлению к крестцу. Симптоматика данного заболевания варьируется в зависимости от степени тяжести дегенеративных изменений. Основные жалобы: боли в пояснице, боли в бедрах, голенях; сильная слабость. Из-за спазма мышц снижается объем движений. Любое сотрясение позвоночника увеличивает боль, поэтому походка у больных становится осторожной, мягкой. В зависимости от степени смещения позвонка разделяют четыре основных стадии, характеризующиеся в зависимости от процента смещения: до 25%, от 25 до 50%, от 50% до 75%, от 75% и выше.
Фиброзит – это воспалительный процесс в волокнистой соединительной ткани. Симптомы фиброзита: боль вдоль всего тела, малоподвижность позвоночника, слабость в утренний период после сна. Интенсивность боли: от умеренной до очень сильной. По статистике, фиброзитом болеют в основном женщины средних лет. Пациентки нередко жалуются на проблемы со сном, на головные боли, возникающие после перенапряжения, после эмоционального стресса.
Сакроилеит протекает обычно в совокупности с ревматоидным артритом и хроническим воспалением кишечной системы. Это заболевание встречается не так часто; болеют им в основном молодые люди.
Симптомы:
- Боль в спине и пояснице.
- Лихорадка.
- Резкое похудение.
- Нарушение пищеварения, в частности диарея.
Боль в спине и пояснице, возникающая у людей старше 50 лет
В группу заболеваний, которые формируются в старшем возрасте после 50 лет, входят:
- Остеопороз.
- Спондилёз.
- Опухоли позвоночника.
Остеопороз – это уменьшение плотности ткани кости, из-за чего она становится хрупкой и ломкой. Это весьма распространенная причина болезненных ощущений в пояснице, обусловленная нарушением обмена веществ, в частности – нехваткой кальция. Заболевание характерно для старшего возраста; болеют как женщины, так и мужчины.
Спондилёз формируется постепенно из-за изнашивания и трещин межпозвоночного диска. Происходит растяжение суставов, возникают дистрофические изменения в наружных отделах диска. Причинами могут быть чрезмерные долгие нагрузки на костно-мышечный аппарат и травматизация позвоночника. Симптомами спондилёза является боль в пояснице, нарастание воспалительного процесса. Вначале боль не слишком сильная и возникает при длительной физической активности; впоследствии же боль становится интенсивной и возникает даже при кашле. Обострение боли сопровождается спазмами околопозвоночных мышц.
Опухоли позвоночника – не слишком распространенное заболевание. У молодых людей формируются доброкачественные образования, затрагивающие задние отростки позвонка. У людей старшего возраста образуются злокачественные опухоли, поражающие передние отростки позвонка. Поражение позвоночника метастазами является частым процессом. Что немаловажно, в 25% случаев метастатического поражения основным симптомом является боль в спине. Этот факт еще раз напоминает, что боль в спине и пояснице обычно является верным признаком заболевания.
Боль в спине и пояснице во время периода беременности
В период беременности многие женщины ощущают постоянные тянущие боли в спине и пояснице. Механизм возникновения этой боли – это увеличение секреции гормона релаксина, функция которого состоит в размягчении связок крестцового отдела (для подготовки родового канала к прохождению плода). Поскольку релаксин не имеет избирательного воздействия, он влияет на все связки, что и вызывает боли в поясничном отделе, на который идет повышенная нагрузка в связи с увеличением веса беременной. Увеличивающийся вес смещает центр туловища вперед, поясничные и тазовые мышцы напрягаются, чтобы уравновесить тело. Именно по причине чрезмерной нагрузки в этих мышцах нарастает боль.
Простые рекомендации для беременных дам, которые помогут уменьшить интенсивность болей в спине и пояснице:
- Двигаться прямо, плавно.
- Постараться избежать поднимать тяжести, если же это невозможно – поднимать без рывков, не резко.
- Поднимать тяжесть, не наклоняясь, распределяя вес тяжести равномерно на обе руки.
- Если необходимо наклониться до пола – то плавно опуститься на колени, не сгибая спину.
- Чтобы встать с постели, сначала надо повернуться на бок, затем встать на колени, подняться, держась за что-то устойчивое – например, спинку дивана.
- Не снимать предметы, расположенные высоко – можно потерять равновесие.
- Не носить высокие каблуки.
Размягчение связок релаксином – это распространенная, но не единственная причина боли в спине и пояснице у беременных. Иногда происходит выпадение диска или ущемление седалищного нерва.
Острая боль в пояснице с 38-й недели беременности может означать начало родовой деятельности. Поэтому в такой ситуации необходимо срочно вызвать врача.
Диагностика болей в спине и пояснице
Поскольку существует немало причин возникновения боли в спине и пояснице, то часто возникает ситуация, когда сложно дифференцировать одно заболевание от другого, имеющего сходную симптоматику.
Диагностика проводится следующими основными методами:
- Компьютерная или магнитно-резонансная томография.
- Миелография.
- Радионуклидное сканирование костей.
Компьютерная томография позволяет выявить структурные изменения позвонков; изменения, связанные с перенесенными инфекциями; травмы, переломы; остеопороз; опухоли; артрит. Компьютерное исследование дает оценку по трем основным параметрам: состояние костной ткани, мягкой ткани и кровеносных сосудов.
Миелография является рентгеноконтрастным обследованием проводящих путей спинного мозга. Миелография показана при всех патологических состояниях, при которых уменьшается просвет канала позвоночника – при опухолях, стенозах, грыжах. Контрастное вещество (чаще всего газ ксенон) вводят в спинной мозг, затем проводят рентгенологическое исследование. Если первичные полученные данные рентгенологического исследования являются малоинформативными, то показано радионуклидное сканирование (сцинтиграфия). Этот метод позволяет диагностировать опухолевые новообразования, артрит и другие заболевания. Этот метод достаточно дорогостоящий, поэтому применяется не всегда.
Лечение болей в спине и пояснице
Инфекции позвоночника одни из самых распространенных симптомов, возникновение которых происходит спонтанно или вторично от разных заболеваний в организме пациента. В успешных странах инфекция позвоночника очень редкое явление.

Безболезненная, уникальная методика доктора Бобыря
Дешевле, чем мануальная терапия
Получайте пропуск и приезжайте к нам!
Только с 10 по 20 апреля! Записывайтесь!
Инфекции позвоночника одни из самых распространенных симптомов, возникновение которых происходит спонтанно или вторично от разных заболеваний в организме пациента. В успешных странах инфекция позвоночника очень редкое явление.
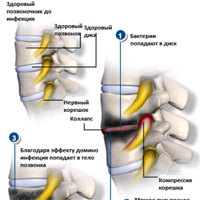
В результате каждый год выявляется 0,037 промилле с инфекцией диска и только 0,037 бактериальный остеомиелит, что сопровождается эпидуральным абсцессом. Только 1% приходится на послеоперационные инфекции дискэктомии и до 6-8% это операция с использованием фиксаторов.
Опасность заболеть спинальными инфекциями очень велик у людей, злоупотребляющих курением, недостатком питания, со слабым иммунитетом, которые страдают ожирением, зачастую есть признаки приобретённого иммунодефицита в ходе лечения онкологических заболеваний у многих людей, при наличии артрита, после пересадки органа, наркоманы или подвергшиеся инвазийными процедурами в мочевыводящих путях. Иногда встречается у больных туберкулезом или сифилитическими изменениями в позвоночнике.
Наличие или присутствие болевых ощущений в спине без присутствия анамнеза травмы, характерных инфекций, но иногда диагностика случается запоздавшей и не всегда проявляется в этих симптомах, инфекции болевого синдрома, сопровождающиеся отсутствием увеличения температуры. Исследования в лабораторных условиях еще не настолько точные, при нормальном уровне лейкоцитов рентгенограммы не полностью показываются изменение на ранней стадии болезни, есть более точные способы, например, сканирование костной системы (КТ) на начальной стадии без патологий в первые дни болезни. В наше время самой точной диагностикой на выявление спинальной инфекции является диагностирование через МРТ, с помощью которого получение анализа крови на скорость оседания эритроцитов будет более точным.
Воспалительное поражение межпозвоночного диска называется дисцитом или инфекцией в дисковом пространстве, возникновение его наблюдается у ребенка чаще, чем у взрослого. Дисцит до сих пор у исследователей стал предметом обсуждения, но ряд ученых выделяют эту болезнь как инфекционную. Возможное инфекционное заболевание появляется на концевых пластинах, при этом диски заражены вторично. Дисцит сопровождается сильными болевыми ощущениями в спинном отделе позвоночника.
При этом большинство детей будут продолжать двигаться, несмотря на боли в позвоночнике, но слишком маленькие при этой боли не смогут передвигаться из-за боли в позвоночнике. Основным признаком считают расширение в позвоночнике на рентгенографии, сопровождается отказом ребенка сгибаться, в большей степени заболеваний дисцитом у детей системных нет. Уровень лейкоцитов нормальный, температура нормальная, что сопровождается увеличением СОЭ.
Визуально можно наблюдать сужение дисков пространства с эрозией позвонка в концевых пластинках соседних позвонков боковыми рентгенограммами позвонка. Очень сложно диагностировать локализацию поражения позвоночника, с применением КТ все локализации поражений будут выявлены и диагностированы в лучший результат. В результате несколько случаев томография возможна как отрицательной, что обосновывается отсутствием инфекции диска.
Наиболее распространенным способом выявления локализации инфекций является диагностирование с помощью магнитно-резонансной томографии, при этом диагностировании лечебные мероприятия дисцита еще пока являются темой множества обсуждений. Многие медики советуют и применяют в лечение больных иммобилизацию с применением гипса, что зачастую оправдывает свое применение на практике. Все эти мероприятия сопровождаются антибиотикотерапией, потому что в организме пациента присутствует золотистый стафилококк, поражающий инфекционный генезис диска дисцита. Обычно при лечении детей биопсия не нужна. В подозрение на употребление наркотиков у подростков или у взрослых будет назначена биопсия, потому что есть наличие на присутствие других микроорганизмов, и не выявляется золотистый стафилококк.
Остеомиелит позвоночника – зачастую является инфицированием тела позвоночника, сопровождая за собой появление бактерий и грибка в ряде частого возникновения бактериального или пиогенного остеомиелита. Это проявление остеомиелита не похоже на инфекцию в дисковом пространстве, сопровождающееся инфекцией частей тела и присутствующее в позвоночнике гематогенно. Больной зачастую чувствует увеличенную температуру, растут лейкоциты и СОЭ.
Окончательный диагноз проявления всех симптомов можно считать полностью готовым от восьми недель до трех месяцев. На начальной стадии у больного проявляется боль в спине, это самая распространённая симптоматика. На начальной стадии лечения присутствие боли уменьшается вовлеченной области с периодической интенсивностью, а в самом конце приобретает продолжительный характер с переходом пациента в лежачее состояние.
Невралгический симптом может быть до тех пор, пока нет разрушения тела позвоночника. Такое сопровождается: снижением массы тела, частым ознобом, расстройством мочеиспускания (дизурией), боязнью света, появлением выделений из раны пациента (с оперативным вмешательством), причиной которого служит золотистый стафилококк. Лечение остеомиелита сопровождается продолжительной терапией в течение 6 недель, лекарства вводят внутривенно, и продолжается повторение курса еще на 6 недель перорально. Лечение туберкулеза позвоночника с сопровождением хронической инфекции требует быстрого вмешательства со стороны медиков, и зачастую такое вмешательство распространено в менее развитых странах.
Инфекционное заболевание, возникающее в окружающем спинном мозге и нервных корешках пространства, вокруг твёрдой мозговой оболочки (дуральная оболочка). Очаги этой инфекции содержат гнойные выделения, они окружают спинной мозг и нервные окончания, при этом оказывают сдавливающее воздействие, которое приводит к нарушению функций в нервных структурах.
Признаки эпидурального абсцесса проявляются слабо в виде парестезии (ощущение лёгкого покалывания иголкой), или небольшой общей слабости всего организма. Для выявления и диагностирования заболевания необходимо проведение ряда процедур, включающих в себя: общий осмотр спины, позволяющий определить наличие асимметрии, паравертебрального отёка и болезненности позвонков; исследование общего неврологического статуса. Кроме того, большое значение в диагностике эпидурального абсцесса, как и при других инфекциях позвоночника, имеет исследование анализа крови, в частности, показатель СОЭ.
К сожалению, проведение рентгенологического исследования не даёт полной картины заболевания, ввиду малой информативности обычной рентгенограммы. К современным методам исследования, позволяющим более точно диагностировать заболевание и выбрать необходимую тактику лечения, является метод магнитно-резонансной томографии. Исследование с применением МРТ даёт возможность установить, как наличие сдавливания спинного мозга, а также его состояние, так и определить присутствие абсцесса.
Кроме этого, МРТ помогает выявить возможные сопутствующие заболевания, в частности, остеомиелит, а также даёт возможность исключить образование паравертебрального набора жидкости. Наличие у человека устойчивых болей в спине, высокой температуры тела, повышение уровня лейкоцитов в крови, а также повышение неврологического дефицита, могут быть показаниями к операционному вмешательству с целью декомпрессии спинного мозга.
В послеоперационный период необходимо уделять большое внимание профилактике возникновения послеоперационных инфекций. Любая операция несёт с собой значительные нагрузки на организм пациента, его иммунитет. В послеоперационных период возрастает риск возникновения и развития различных инфекций, связанных как с общим ослаблением организма, так и с применением различного рода имплантатов, вживляемых в организм пациента, а также использование разнообразных фиксаторов, применение которых направленного на скорейшее заживление и выздоровление.
Так, с одной стороны, очевидна польза жёсткой фиксации позвоночника в послеоперационных период при помощи специальных фиксаторов, изготовленных из различных металлов, применение которых даёт возможность ускорить процесс заживления, восстановления и уменьшает внешнюю иммобилизацию (фиксацию). С другой стороны, частота использования имплантат и особых металлизированных фиксаторов неизбежно приводит к росту числа послеоперационных инфекций, что является одной из важных проблем при проведении операций на позвоночнике. К симптомам послеоперационной инфекции относятся: высокую температуру, наличие отёчности вокруг раны, гематому, повышение СОЭ и количество лейкоцитов в крови, боль в области раны, а также выделения из раны.
При наличии данных симптомов проводятся дополнительные исследования, в том числе, повторное оперативное вмешательство с целью выявления и устранения очага инфекции. При проведении оперативного вмешательства для устранения причин инфекции проводится санация раны, в случае необходимости производится замена или удаление имплантат. В послеоперационный период применяются различные виды антибиотиков и иные лекарственные препараты. Проведение повторного хирургического вмешательства несёт с собой дополнительные затраты, а также связано с увеличением общего периода выздоровления, но даёт нужный положительный эффект.
Читайте также:


