Казеозные пробки или стафилококк
Ключевые слова: хронический тонзиллит, стафилококк, антибиотикорезистентность, фототерапевтическое устройство
Бактериологическое обследование включало в себя: посев отделяемого слизистой зева, взятого стерильным тампоном, на желточно-солевой агар, полуколичественную оценку роста по числу выросших колоний, определение гемолитической активности на 5 % кровяном агаре, определение лецитиназной активности на молочно-желточном солевом агаре и постановку реакции плазмокоагуляции с кроличьей плазмой [10]. Определение чувствительности выделенных культур к антибиотикам проводили дискодиффузионным методом с использованием стандартных наборов дисков.
Клиническое обследование студентов до и после курса проводимого лечения осуществлялось в ЛОР-кабинете медико-консультативного центра НГМУ и включало установление формы хронического тонзиллита (компенсированная, субкомпенсированная, декомпенсированная), местных признаков хронического тонзиллита до и после лечения (гиперемия небных дужек, рубцовые спайки, состояние миндалин, наличие гноя в лакунах, наличие регионарного лимфаденита). Выявлялось наличие других хронических очагов инфекции (риносинусит, отит, кариес и др.), сопутствующих аллергических состояний (аллергический ринит, атопический дерматит, лекарственная аллергия), вредных привычек (курение). При сборе анамнеза устанавливали частоту обострений заболевания в течение года, наиболее частую форму обострения (катаральная ангина, лакунарная ангина, фолликулярная ангина), применение антибиотиков для купирования обострений хронического тонзиллита. Оценивалась также переносимость проводимой фототерапии и субъективная удовлетворенность пациента результатами проведенного курса лечения.
Результаты и обсуждение. При бактериологическом обследовании студентов штаммы стафилококка были выделены из ротоглотки студентов (52,4 % от числа обследованных). 111 штаммов (48,5 % от числа обследованных) были идентифицированы как культуры Staphylococcus aureus. Идентификация была проведена на основании выявления основных факторов патогенности: гемолитической активности, наличия плазмокоагулазы и лецитиназы. В табл. 1 приведены данные, характеризующие спектр патогенных свойств выделенных штаммов S. aureus. Практически все они обладали гемолитической и лецитиназной активностью. 78,4 % штаммов продуцировали плазмокоагулазу. Только 4,5 % выделенных штаммов обладали одним из трех выявляемых факторов патогенности, тогда как сочетание двух факторов было выявлено у штаммов (25,2 %), а трех факторов — у штаммов (70,3 %). Таким образом, практически все выделенные штаммы S. aureus потенциально могли быть возбудителями воспалительных процессов в ротоглотке обследованных студентов.
Факторы патогенности выделенных штаммов S.aureus
Как видно из данных, представленных в табл. 2, подавляющее число штаммов S. aureus было устойчиво к бензилпенициллину и ванкомицину (88,3 и 66,7 % соответственно). Умеренно устойчивыми к гентамицину и канамицину были 24,3 % выделенных штаммов, а 9,9 % штаммов продемонстрировали умеренную устойчивость к линкомицину и клиндамицину. Наиболее выраженную чувствительность проявляли выделенные культуры к оксациллину и рифампицину (до 98,2 % от всех выделенных штаммов). Обращает на себя внимание достаточно высокий уровень полирезистентности штаммов S. aureus к тестированным антимикробным препаратам (табл. 3). Более половины из них (52,2 %) были устойчивы одновременно к 17,1 % — к а один штамм обладал устойчивостью ко всем девяти тестированным антимикробным препаратам. В целом полученные результаты отражают современную ситуацию, характеризующуюся значительным ростом устойчивости возбудителей внебольничных и нозокомиальных инфекций к антибактериальным препаратам и пока еще сохраняющейся эффективностью лактамазазащищенных антибиотиков [1].
Спектр антибиотикорезистентности выделенных штаммов S.aureus
Полирезистентность выделенных штаммов S.aureus к 2 и более антибиотикам
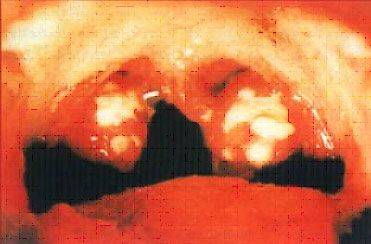
Имеющиеся местные признаки хронического тонзиллита до проводимого курса фототерапии чаще всего проявлялись гиперемией и валикообразным утолщением краев небных дужек, наличием рубцовых спаек между миндалинами и небными дужками, разрыхленными или рубцово-измененными миндалинами, казеозно-гнойными пробками или жидким гноем в лакунах миндалин (13 человек). У одного пациента вышеописанные проявления сопровождались регионарным лимфаденитом с увеличением шейных лимфоузлов и только у трех пациентов проявления тонзиллита ограничивались гиперемией и валикообразным утолщением краев небных дужек, разрыхленными миндалинами и рубцовыми спайками между ними и небными дужками.
При полуколичественной оценке интенсивности роста S. aureus до лечения обильный рост микроба (более 100 колоний) был выявлен у пациентов, умеренный (до колоний) — у пациентов и только у рост S. aureus был скудным (до колоний). Среднее число колоний S. аureus у обследованных до лечения составило 168,06.
По данным клинического обследования у пациентов отмечено незначительное улучшение состояния миндалин, а у улучшение оценено как значительное. Так, только у человек (по сравнению с до лечения) были казеозно-гнойные пробки или жидкий гной в лакунах миндалин. У человек местные признаки тонзиллита проявлялись лишь гиперемией и утолщением краев небных дужек, у рубцовыми спайками между миндалинами и небными дужками. Переносимость проводимого лечения оценивалась врачом и пациентами как очень хорошая (для человек), хорошая (для человек) и удовлетворительная (для человек).
Список литературы
Государственная лицензия ФГБОУ ВО НГМУ Минздрава России
на образовательную деятельность:
серия ААА № 001052 (регистрационный № 1029) от 29 марта 2011 года,
выдана Федеральной службой по надзору в сфере образования и науки бессрочно
Свидетельство о государственной аккредитации ФГБОУ ВО НГМУ Минздрава России:
серия 90А01 № 0000997 (регистрационный № 935) от 31 марта 2014 года
выдано Федеральной службой по надзору в сфере образования и науки
на срок по 31 марта 2020 года
Адрес редакции: 630091, г. Новосибирск, Красный проспект, д. 52
тел./факс: (383) 229-10-82, адрес электронной почты: mos@ngmu.ru
Средство массовой информации зарегистрировано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) —
Свидетельство о регистрации СМИ: ПИ № ФС77-72398 от 28.02.2018.
 |
|
08.02.2016 11.01.2016 28.12.2015 Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наукГод здоровья. Прочитай и передай другому
Тонзиллит, вызванный бета-гемолитическим стрептококком. При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания. Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания. Так выглядят клапаны сердца при развитии инфекционного эндокардита. Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев. Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто. Обычная простуда является очень распространенным заболеванием, при котором происходит отек глотки, и это раздражает нервные окончания, что вызывает боль; в горле появляется першение и дискомфорт. Что такое гнойные пробки в горлеЕсли нет осложнения, то заболевания горла эффективно можно лечить и в домашних условиях путем его полоскания и обильного питья. Но при развитии любого воспаления лучше всего обратиться к врачу, поскольку при неправильном лечении вы рискуете перевести его острое течение в хроническую форму.
При появлении болей можно подойти к зеркалу, открыть рот и осмотреть горло. При этом часто можно увидеть гнойные пробки в горле, которые выглядят как бело-желтые комочки, имеют творожистую структуру и неприятно пахнут. Это и есть казеозные пробки в горле, они выходят из лакун небных миндалин. Если вы увидели у себя такие пробки, это указывает на то, что, вероятнее всего, у вас развивается хронический тонзиллит, и без профессиональной помощи врача вам не обойтись. Слово “казеозные” переводится как творожистые, такие гнойные пробки в горле состоят из остатков пищи, отмерших эпителиальных клеток полости рта и зева, солей кальция и бактерий, которые перерабатывают органику. То, что все это оседает на миндалинах, объясняется особенностью их строения, поскольку они имеют углубления, которые называют лакуны. Именно в них скапливаются все описанные элементы, после чего начинается процесс их гниения, а это вызывает воспалительный процесс и появление неприятного запаха. Можно ли самостоятельно лечитьсяПри решении вопроса, как избавиться от гнойных пробок в горле, некоторые люди пытаются сделать это самостоятельно в домашних условиях. Они пальцами надавливают на миндалины, после чего выковыривают пробки ложкой или другим предметом. Делать это ни в коем случае нельзя.
Если у вас появились белые пробки в горле, это указывает на развитие хронического тонзиллита. И максимум, что вы сможете сделать при попытке избавиться от нее, это удалить верхнюю часть, но большая часть пробки все равно останется в миндалине. Поэтому за решением вопроса, как избавиться от гнойных пробок, надо обращаться только к врачу. Наличие пробок указывает на то, что в горле происходит воспалительный процесс, в нем может быть и жидкий гной, поэтому нужно одновременно воздействовать на все негативные проявления хронического тонзиллита.
Самостоятельными методами лечения полностью избавиться от гнойных пробок вам не удастся, и все равно придется обратиться к врачу. Причины заболеванияКаждого человека хотя бы раз в жизни сопровождали неприятные ощущения в горле, но симптомы и последствия таких заболеваний могут быть разными. Чтобы определить причины их возникновения, врач назначает проведение анализа крови, делается мазок, прописываются другие процедуры, которые помогают установить причину появления гнойных пробок и назначить эффективное лечение. Если говорить о першении и простом покраснении горла, такие симптомы можно устранить и самостоятельно, но в случае возникновения пробок нужно обращаться к врачу. Причины их появления могут быть разными, но следствием всегда является развитие воспаления миндалин.
Основная роль миндалин – защита горла от инфекций. Воспалительный процесс на них может быть вызван различными бактериями, поэтому поставить точный диагноз можно только после взятия мазка гортани и проведения его анализа. Необходимо своевременно удалять гнойные пробки, чтобы не допустить серьезных осложнений. Дифтерию вызывают дифтерийные микробы, ангину – стафилококк, стрептококк, пневмококк или аденовирусы, поэтому причины появления пробок поможет установить мазок гортани. Причины возникновения гнойных пробок могут быть следующими:
В миндалинах интенсивный ток лимфы и крови, поэтому развитие гнойных пробок может привести к интоксикации организма, человек становится сонливым, чувствует слабость. Это вызывает обострение имеющихся заболеваний дыхательных путей, сердца; аллергических реакций. Особенности болезни у взрослых и детейУ детей младшего и среднего школьного возраста такие пробки появляются чаще всего при ангине. При фолликулярной или лакунарной ангине пробки имеют белый или желтый цвет. У детей начинает болеть голова, появляется слабость, повышается температура, они плохо едят, изменяется анализ крови, в ней обнаруживается много лейкоцитов.
Если есть подозрение на развитие дифтерийной ангины, ребенка обязательно госпитализируют, поскольку это заболевание дает опасные осложнения. В данном случае гнойный налет имеет серую окраску, при его снятии ощущается сильная боль. В тех случаях, когда ребенок часто болеет, родителей интересует вопрос об удалении миндалин, но это решает специалист в каждом конкретном случае. Обычно ребенок просто “перерастает” заболевания миндалин, однако, если присутствует опасность развития осложнений в области суставов, сердца или почек, появляется необходимость в удалении миндалин. С пробками в горле обращаются к врачам и взрослые пациенты. Хронический тонзиллит может развиться в связи с плохой экологией, слабым иммунитетом, самолечением. Когда происходит обострение хронического тонзиллита, развивается ангина, а частое появление гнойных пробок, при которых изо рта идет неприятный запах, доставляет человеку беспокойство и дискомфорт. Очень опасно, когда абсцесс переходит во флегмону шеи: обычно это случается, если пациент решил самостоятельно лечить хронический тонзиллит. Методы леченияЕсли возникли пробки в горле, лечение должен проводить опытный врач, в данном случае самолечением заниматься нельзя. Существуют такие способы лечения гнойных пробок в горле:
Не спешите удалять миндалины, делать это нужно только в крайнем случае. При удалении миндалин нарушаются защитные функции организма, что может привести к развитию хронического фарингита, который тяжело поддается лечению. ПрофилактикаЧтобы не допустить развития серьезных осложнений, нужно предпринимать профилактические действия. Обязательным условием является соблюдение гигиены полости рта, контроль состояния десен и зубов, своевременное лечение заболеваний, возникающих в носу и во рту. Для полоскания миндалин можно использовать как медицинские препараты, так и настои лечебных трав и пищевой соды. Это не позволяет развиваться бактериям и препятствует ускорению воспалительного процесса. Хороший профилактический эффект оказывают ингаляции, для поведения которых применяют антисептические и противовоспалительные средства. Чтобы укреплять свой иммунитет, необходимо вести здоровый образ жизни, правильно питаться, не допускать переохлаждения и отказаться от вредных привычек. Это позволит избежать развития воспалительных процессов в горле, но если оно и случится, болезнь пройдет в легкой форме, и вылечить ее будет намного проще.
Сезон простуд, сквозняк или съеденное мороженое — и снова здравствуй, ангина! Знакомо? Ангина (или острый тонзиллит по-научному) часто не проходит бесследно: инфекция задерживается в лакунах миндалин и может вызвать хронический воспалительный процесс. Усугубляют ситуацию гаймориты, искривление носовой перегородки и даже кариес! По данным ВОЗ, почти 10% детей страдают хроническим тонзиллитом. Однако реальный же охват — гораздо шире: банальную боль в горле у нас привыкли не замечать и лечить в домашних условиях. У некоторых пациентов симптомы тонзиллита проходят сами собой, однако через некоторое время возвращаются, снова и снова выливаясь в новый виток болезни. Хронический тонзиллит - это воспаление миндалин, которое развивается после перенесённой ангины или других инфекционных болезней (дифтерия, корь, скарлатина). В основном вызывается инфекциями бактериальной и вирусной природы. У большинства больных хроническим тонзиллитом возбудителем являются бета-гемолитические стрептококки в ассоциации с золотистым стафилококком. Как распознать тонзиллит?Хронический тонзиллит могут сопровождать такие симптомы, как: Правда ли, что тонзиллит может вызывать ревматизм?Абсолютно верно. Хронический тонзиллит - это постоянный очаг инфекции, который неизбежен последствиями для всего организма. Чаще всего у больных возникают расстройства ревматического типа:
Ревматизм развивается под воздействием двух факторов:
Можно ли вылечить хронический тонзиллит?Можно и нужно. Лечение зависит от тяжести заболевания. Выделяют две стадии хронического тонзиллита — компенсированная и декомпенсированная стадии. Компенсированная стадия — это дремлющий очаг инфекции. На этом этапе еще не наблюдается повторных ангин и видимой реакции со стороны всего организма. Барьерная функция миндалин и реактивность организма не нарушены. Как правило показано консервативное лечение. При декомпенсированной стадии наблюдаются токсико-аллергические осложнения: частые ангины, абсцессы, воспалительные заболевания уха и пазух носа, а также поражения других органов (сердца, почек). На этой стадии миндалины уже не выполняют барьерную функцию, а сами становятся бактериальным депо. В таком случае мы рекомендуем оперативное лечение. В чем заключается консервативное лечение?Второй этап — физиотерапия: УВЧ, электрофорез, квантовая терапия и другие процедуры, которые снижают воспалительный процесс. Одновременно необходимо пройти курс противовоспалительных препаратов и иммуномодуляторов. Специалисты нашего медицинского центра проводят процедуры санации с использованием самого современного оборудования. Оно позволяет минимализировать болезненные ощущения и ускорить процесс реабилитации. Как правило, не менее 90% случаев положительно реагирует на лечение. Что можно рекомендовать людям, у которых хронический тонзиллит?Лечение в домашних условиях, к сожалению, малоэффективно: лакуны миндалин достаточно извилистые, а потому самостоятельно качественно их промыть не получится. Кроме того, как мы уже сказали, хронический тонзиллит имеет плохие отдаленные последствия. Поэтому самое главное - вовремя обратиться к врачу и не запускать болезнь. Только совместными усилиями врача и пациента можно добиться успешного лечения. Статья носит рекомендательный характер. Требуется консультация специалиста. Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции
|