Эпидемия тифа в америке
Брюшной тиф – это представляющая угрозу для жизни инфекция, вызываемая бактерией Salmonella Typhi. Он обычно распространяется через загрязненные пищевые продукты или воду. После попадания в организм с едой или водой бактерии Salmonella Typhi размножаются и проникают в кровь.
Урбанизация и изменение климата могут усугублять бремя тифа. Кроме того, возрастающая устойчивость бактерий к антибиотикам способствует распространению тифа в густонаселенных городах с ненадлежащими и/или затопленными системами водоснабжения и санитарии.
Симптомы
Salmonella Typhi живет только в организме человека. Люди с брюшным тифом являются носителями бактерий в крови и кишечнике. Симптомы включают затяжную лихорадку, усталость, головную боль, тошноту, боли в области живота и запор или диарею. У некоторых пациентов может появляться сыпь. Тяжелые случаи заболевания могут приводить к серьезным осложнениям и даже к смерти. Брюшной тиф может быть подтвержден тестом крови.
Эпидемиология, факторы риска и бремя болезни
Улучшенные жилищные условия и введение антибиотиков привели к резкому снижению заболеваемости брюшным тифом и смертности от него в промышленно развитых странах. Однако в развивающихся странах регионов Африки, Америки, Юго-Восточной Азии и Западной части Тихого океана эта болезнь продолжает оставаться проблемой в области общественного здравоохранения.
ВОЗ оценивает глобальное бремя брюшного тифа на уровне 11-20 миллионов ежегодных случаев заболевания и 128 000 -161 000 случаев смерти в год.
Повышенному риску заболевания подвергаются группы населения, не имеющие доступа к безопасной воде и надлежащей санитарии. Наиболее высокий риск угрожает бедным сообществам и уязвимым группам населения, включая детей.
Лечение
Брюшной тиф можно лечить с помощью антибиотиков. В связи с развитием устойчивости бактерии к антибиотикам, в том числе к фторхинолонам, в затронутых регионах используются новые антибиотики, такие как цефалоспорины и азитромицин. Устойчивость к азитромицину уже регистрируется, но пока нерегулярно.
Даже после исчезновения симптомов люди могут оставаться носителями тифозной бактерии, которая может передаваться другим людям через их экскременты.
Важно, чтобы люди, получающие лечение от брюшного тифа, принимали следующие меры:
- Назначенный курс антибиотиков доводить до конца, в соответствии с предписаниями врача.
- После посещения туалета мыть руки с мылом и не готовить и не подавать еду другим людям. Это снизит вероятность передачи инфекции другим людям.
- Сделать у врача тест, подтверждающий, что они более не являются носителями бактерии Salmonella Typhi.
Профилактика
Брюшной тиф распространен в местах с плохой санитарией и отсутствием безопасной питьевой воды. Доступ к безопасной воде и надлежащей санитарии, соблюдение гигиены людьми, обращающимися с пищевыми продуктами, и вакцинация против тифа являются эффективными мерами профилактики этой болезни.
Для защиты людей от брюшного тифа на протяжении многих лет используются две вакцины:
- инъекционная вакцина на основе очищенного антигена для людей старше двух лет
- живая аттенуированная пероральная вакцина в капсульной форме для людей старше пяти лет.
Эти вакцины не обеспечивают длительного иммунитета и не одобрены для применения среди детей в возрасте до двух лет.
Новая конъюгированная вакцина против тифа, обеспечивающая более длительный иммунитет, была преквалифицирована ВОЗ в декабре 2017 г. для использования среди детей в возрасте старше 6 месяцев.
Все люди, совершающие поездки в эндемические районы, подвергаются потенциальному риску заболевания брюшным тифом, хотя в туристических и деловых центрах с высокими стандартами размещения, санитарии и гигиены пищевых продуктов такой риск, как правило, низкий. Лицам, совершающим поездки в места с высоким риском заболевания, следует предлагать вакцинацию против брюшного тифа.
Следующие рекомендации помогут обеспечить безопасность во время поездок:
- Следите за тем, чтобы еда прошла надлежащую тепловую обработку и была еще горячей во время ее подачи.
- Не употребляйте сырое молоко и продукты из сырого молока. Пейте только пастеризованное или кипяченое молоко.
- Употребляйте только такой лед, который сделан из безопасной воды.
- Если вы не уверены в безопасности питьевой воды, вскипятите ее или, если это невозможно, продезинфицируйте с помощью надежных дезинфицирующих веществ медленного высвобождения (имеющихся обычно в аптеках).
- Тщательно и часто мойте руки с мылом, особенно после контактов с домашними или сельскохозяйственными животными и после посещения туалета.
- Тщательно мойте фрукты и овощи, особенно если употребляете их в сыром виде, и, при возможности, очищайте их от кожуры.
Деятельность ВОЗ
В декабре 2017 г. ВОЗ преквалифицировала первую конъюгированную вакцину против тифа. Она обеспечивает более длительный иммунитет по сравнению со старыми вакцинами, может использоваться в меньших дозах и применяться среди детей в возрасте старше 6 месяцев.
Эта вакцина будет использоваться, главным образом, в странах с наиболее тяжелым бременем тифа. Это поможет снизить частоту использования антибиотиков для лечения тифа, что замедлит рост устойчивости Salmonella Typhi к антибиотикам.
В октябре 2017 г. Стратегическая консультативная группа экспертов (СКГЭ) по иммунизации, которая консультирует ВОЗ, рекомендовала конъюгированные вакцины против тифа для регулярного использования среди детей в возрасте старше 6 месяцев в странах, эндемичных по тифу. СКГЭ также призвала к приоритетному внедрению конъюгированных вакцин против тифа в странах с наиболее тяжелым бременем брюшного тифа или распространенной устойчивостью Salmonella Typhi к антибиотикам.
Вскоре после этой рекомендации Совет ГАВИ одобрил финансирование конъюгированных вакцин против тифа в размере 85 миллионов долларов США, которое начнется в 2019 году.
Мэри Маллон родилась в Ирландии в 1869 году. Её мать во время беременности переболела брюшным тифом, который вызывают бактерии Salmonella typhi.
В 15 лет Мэри эмигрировала в США. С 1900 года она начала работать кухаркой в состоятельных семьях штата Нью-Йорк. Её фирменным блюдом было мороженое с персиками. Однако, в отличие от блюд, где продукты проходят термическую обработку, для мороженого все продукты используются сырыми.
Почти в каждой семье, где работала женщина, люди заболевали брюшным тифом. Иногда Мэри оставалась ухаживать за ними, что приводило только к распространению заболевания.
Владельцы одного из домов, где произошла вспышка, боялись, что никогда больше не смогут сдать его в аренду, и наняли специалиста по санитарии Джорджа Сопера, чтобы тот установил источник болезни. Таким образом, лишь спустя семь лет после первого случая заболевания удалось сопоставить факты и выяснить, что причиной цепочки заражений стала кухарка мисс Маллон.
Сопер сообщил о результатах своих исследований в медицинском журнале, после чего информация попала в СМИ, которые дали женщине прозвище Тифозная Мэри. Специалист предположил, что сама Мэри не болеет брюшным тифом, но является переносчиком опасной бактерии-возбудителя болезни, которая с рождения живёт у неё в жёлчном пузыре. С желчью бактерии попадали в желудочно-кишечный тракт, а дальше через грязные руки Мэри — в восхитительное персиковое мороженое, после чего заражали брюшным тифом её работодателей.
Бессимптомный носитель
Мэри категорически отрицала факт своей болезни. Когда к ней впервые пришёл Сопер с просьбой сдать анализы, Мэри выгнала его.
В США начала ХХ века в отношении ирландских эмигрантов существовали весьма нелестные стереотипы как о разносчиках болезней, и это оскорбляло мисс Маллон. К тому же она не могла поверить (кстати, как и многие медики), что внешне абсолютно здоровый человек может быть носителем брюшного тифа.
В 1907 году Мэри всё же была признана опасной для общества и задержана, а затем принудительно помещена в больницу на острове недалеко от Манхэттена. В момент задержания женщина отказалась подчиниться сотрудникам правопорядка, которые прибыли, чтобы сопроводить её до больницы, где у неё должны были взять анализы.
В больнице у Мэри наконец взяли анализы, подтвердившие наличие тифоподобных бактерий. Ей предложили удалить жёлчный пузырь, где был очаг, но она отказалась. Женщина также призналась, что не очень хорошо соблюдала гигиену, поскольку не понимала смысла мытья рук, раз сама здорова.
Мисс Мэллон провела почти три года на карантине. Она добилась освобождения через суд, но ей поставили условие: никогда не работать на кухне.
Мэри поначалу трудилась прачкой, но денег на жизнь не хватало. Поэтому она нарушила запрет и под псевдонимом вернулась к кулинарии: сначала в семьях, а потом и в больнице, где, разумеется, вспыхнула эпидемия брюшного тифа.
Женщина провела там всю жизнь, став своего рода знаменитостью. Многочисленным журналистам, бравшим у неё интервью, было запрещено даже принимать стакан воды из рук Тифозной Мэри.
В 69 лет она умерла от пневмонии. Вскрытие подтвердило диагноз: все эти годы она носила бактерии, вызывающие брюшной тиф, в жёлчном пузыре, а ей самой они никак не вредили. Всего за время работы поваром от Мэри заразился 51 человек, как минимум трое умерли.
Вошли в историю
По данным эпидемиологов, после заболевания брюшным тифом 2—5% пациентов остаются носителями этой инфекции. И хотя, к счастью, существует не так много заболеваний с длительным хроническим носительством, случай Мэри Маллон стал не единственным в своём роде.
Так, известно о кейсе Тони Лабеллы, итальянского эмигранта, вызвавшего от 122 до 150 заболеваний брюшным тифом и пять смертей. На счету некоего Тифозного Джона, который проводил экскурсии по горам Адирондак, 36 заразившихся человек, двое из которых умерли.
Мэри также была не единственной, кто нарушал запрет на готовку для посторонних. Альфонс Котильс, владелец ресторана и пекарни в Нью-Йорке, продолжал работать там даже после официального решения суда, запрещавшего ему это делать. В итоге судья признал, что мужчина представляет существенную опасность для общества, однако отправлять в тюрьму или карантин не стал.
Проблема не решена
Впрочем, бессимптомное носительство не ограничивается брюшным тифом. Подобная ситуация была на Филиппинах с Холерной Долорес.
Женщина заразилась в августе 1962 года во время эпидемии и продолжала выделять вибрионы холеры. Бактерии, как и у Мэри, спрятались в её жёлчных путях.
Забота о других
История, которая случилась в США в начале ХХ века, может служить назиданием тем, кто безответственно относится к необходимости соблюдения карантина и элементарных санитарных мер во время пандемии COVID-19. Несомненно, новый вирус пока недостаточно изучен, однако уже выявлены случаи бессимптомного течения болезни, при котором самочувствие самого носителя не ухудшается, а потому он может и не знать о том, что заражён. Тем не менее такие люди представляют опасность для окружающих.
При этом у Мэри, по крайней мере до первого визита к ней Сопера, было оправдание: она даже не могла предположить, что является носителем болезни, поскольку в то время уровень медицины и информированности населения были куда ниже, чем сейчас. Однако в наши дни дело обстоит совсем иначе, и людям нужно более ответственно подходить к соблюдению введённых правительством мер.
Брюшной тиф: Мэри Маллон

Мэри Маллон эмигрировала в США из Ирландии в 1884 году. Ее мать болела брюшным тифом во время беременности, однако Мэри родилась здоровой, так что ни она, ни ее родные ничего не опасались. С 1900 по 1907 годы женщина работала поваром в организациях и частных домах, и почти в каждом месте после ее трудоустройства появлялись тифозные больные. В одной из семей Маллон даже провела несколько недель, ухаживая за пострадавшими, что только усугубило ситуацию.
В 1906 году на вспышку тифа в одной из семей обратил внимание специалист в области санитарной профилактики Джордж Сопер. Любопытный, дотошный и старательный исследователь начал подозревать повариху и развернул целое детективное расследование, которое позволило связать появление тифозных пациентов с послужным списком мисс Маллон. Тем не менее Соперу не удалось заставить Мэри сдать анализ мочи. Женщина с возмущением отрицала свою причастность ко вспышкам болезни, — вероятно, отчасти потому, что Сопер был недостаточно тактичен, напирая на то, что она является эмигранткой из Ирландии.
Атипичная пневмония: Хуан Синчу

Вирус Бас-Конго: дети из Мангалы

Надавно открытый вирус Бас-Конго (BASV), или вирус Нижнего Конго, относится к разряду рабдовирусов, как бешенство. Он вызывает чудовищную геморрагическую лихорадку, которая может оказаться смертельной. Тем не менее первая эпидемия вируса Бас-Конго не состоялась: из-за внимания к распространению Эболы, среди симптомов которой есть кровотечения, вспышку успели купировать.
Нулевыми пациентами, получившими этот вирус из природного резервуара, стали двое детей из деревни Мангала (Демократическая Республика Конго): 15-летний подросток и 13-летняя девочка. Оба заболели в 2009 году и погибли за два и три дня соответственно. Дети ходили в одну школу, но не общались между собой. С чьей кровью они контактировали перед тем, как заразились, врачи пока выяснить не смогли.
Медбрат, который ухаживал за нулевыми пациентами с вирусом Бас-Конго, заболел через девять дней после того, как девочка умерла. Мужчина остался в живых, однако двое медицинских работников, которые, в свою очередь, заботились о нем, заразились, хотя и не выказывали никаких симптомов. Уровень антител к вирусу Бас-Конго в их крови был очень высоким. Это позволило доказать, что вирус может передаваться от человека к человеку. Пути его передачи и природный источник заражения, однако, пока остаются неизвестными.
ВИЧ: поддельный пациент

Позже было доказано, что Гаэтана Дугаса обвиняли безосновательно. Научные исследования позволили выяснить, что вирус ВИЧ-1, ответственный за заражение большей части пациентов в Европе и Северной Америке, явился сюда из Киншасы (Демократическая Республика Конго). И на самом деле это произошло в начале 20-х годов XX века.
Эбола: ребенок из Мельянду

Современная эпидемия Эболы тоже началась с одного случая заражения. Нулевым пациентом в этом случае стал двухлетний ребенок, который погиб от этой болезни и был похоронен в деревне Мельянду (Гвинея) 2 декабря 2013 года. Из-за специфических местных традиций погребения, которые предполагают объятия и прикосновения к умершему, трое женщин, пришедших на похороны, заразились и распространили Эболу.
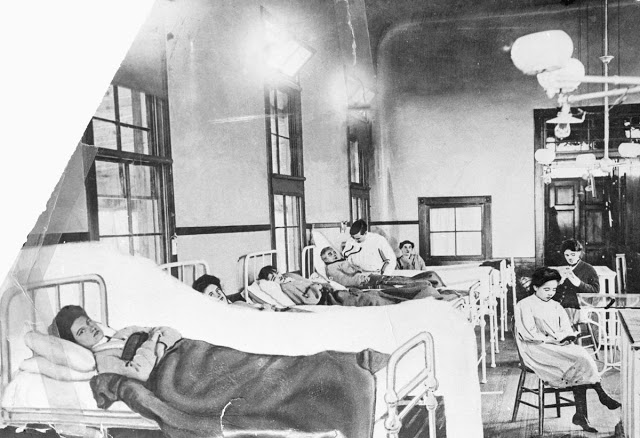
Мэри Маллон (на левой кровати) в госпитале, во время своего первого карантина
Мэри Маллон родилась 23 сентября 1869 года в Кукстауне, Ирландия, и эмигрировала в Соединенные Штаты в 1884 году. Как и большинство ирландских иммигрантов в то время, она сначала работала домашней прислугой. Со временем она решила, что у неё талант к кулинарии и примерно в 1900 году начала работать поваром в богатых семьях.
С 1900 по 1907 год Мэри работала поваром в штате Нью-Йорк в семи семьях. В 1900 году она работала в Мамаронеке, штат Нью-Йорк, где во время её двухнедельной работы жители заболели брюшным тифом. В 1901 году она переехала в Манхэттен, где заболели лихорадкой и диареей члены семьи, на которых она работала, а работавшая в той же семье прачка умерла. Затем Мэри пошла работать на местного адвоката и ушла после того, как семь из восьми человек в этом доме подхватили брюшной тиф.
В 1906 году Мэри также работала поваром в семье богатого нью-йоркского банкира Чарльза Генри Уоррена. Когда Уорренс снял дом в Ойстер-Бэй, Лонг-Айленд, на лето 1906 года, Мэри согласилась поехать с ними. С 27 августа по 3 сентября 6 из 11 человек в семье заболели брюшным тифом. Мэри впоследствии была нанята другими семьями, и вспышки тифа следовали за ней.
Расследование
В конце 1906 года одна семья наняла исследователя брюшного тифа по имени Джордж Сопер. Сопер, проведя собственное расследование, 15 июня 1907 года опубликовал результаты в Журнале Американской медицинской ассоциации. Он полагал, что Мэри могла быть источником вспышки. Он писал:
Сопер обнаружил, что женщина-повар, соответствующая описанию, участвовала во всех вспышках. Он не мог найти её, потому что она обычно уходила после начала вспышки без указания адреса. Однажды Сопер узнал о вспышке тифа в пентхаусе на Парк-авеню, где были госпитализированы двое слуг, а хозяйская дочь умерла от тифа. Поваром в то время в семье была Мэри.
Когда Сопер предложил Мэри провести анализ на брюшной тиф, чтобы выяснить, не она ли является причиной вспышек заболеваний, она категорически отклонила его просьбу. На следующую встречу с Мэри Сопер взял с собой ещё одного доктора, но она снова отказала.
Первый карантин (1907–1910)
Поскольку Соперу не удалось самостоятельно уговорить Мэри, он передал свои исследования Герману Биггсу из Департамента здравоохранения Нью-Йорка. Биггс согласился с гипотезой Сопера, что Мэри может быть переносчиком тифа. Биггс послал доктора С. Джозефин Бейкер поговорить с Мэри. Но она отказалась разговаривать и с Бейкер, которая затем вернулась с пятью полицейскими и машиной скорой помощи. Им силой удалось схватить Мэри и доставить в больницу Уилларда Паркера в Нью-Йорке. Там врачам наконец удалось провести анализы, которые показали наличие очага тифоподобных бактерий в её желчном пузыре. Мэри предложили удалить желчный пузырь, но она отказалась, так как не верила, что является переносчиком.
Основываясь на разделах 1169 и 1170 законодательства штата Нью-Йорк, Мэри содержалась на карантине три года в клинике, расположенной на острове Норт-Бразер.

Газетная иллюстрация в статье о Тифозной Мэри, 1909 год
Освобождение и второй карантин (1915–1938)
После освобождения Мэри устроилась на работу прачкой, которая оплачивалась ниже, чем работа поваром. После нескольких лет работы прачкой она сменила имя на Мэри Браун и вернулась к своей прежней профессии. Следующие пять лет она проработала на нескольких кухнях и где бы они ни работала, везде происходили вспышки тифа. Мэри часто меняла работу, поэтому Соперу не удавалось её вычислить.

Мэри Маллон (четвертая справа) на карантине с другими заключенными
В 1915 году произошла крупная вспышка брюшного тифа в Женской больнице Слоан в Нью-Йорке, где работала Мэри. Двадцать пять человек заразились, двое умерли. Ей снова удалось уйти, но полиция смогла найти и арестовать её. После ареста 27 марта 1915 года органы здравоохранения вернули её на карантин на острове Норт-Бразер.

Мэри Мэллон (в очках) с бактериологом Эммой Шерман на острове Норт-Бразер в 1931 или 1932 году спустя более 15 лет в карантине
Мэри оставалась в заключении до конца своей жизни и категорически отказывалась от каких-либо методов лечения. Она стала местной знаменитостью и время от времени давала интервью. Журналистам запретили брать у неё из рук даже стакан воды. За шесть лет до смерти она была наполовину парализована в результате инсульта. 11 ноября 1938 года в возрасте 69 лет она умерла от пневмонии.
Вскрытие доказало, что она являлась переносчиком, бактерии тифа были обнаружены в желчном пузыре. Тело Мэри кремировали, а её прах похоронен на кладбище Святого Рэймонда в Бронксе.
Холера вызывается подвижными бактериями — холерным вибрионом, Vibrio cholerae. Вибрионы размножаются в планктоне в солёной и пресной воде. Механизм заражения холерой — фекально-оральный. Возбудитель выводится из организма с фекалиями, мочой или рвотой, а проникает в новый организм через рот — с грязной водой или через не немытые руки. К эпидемиям приводит смешение сточных вод с питьевой водой и отсутствие обеззараживания.
Бактерии выделяют экзотоксин, который в организме человека приводит к выходу ионов и воды из кишечника, что приводит к диарее и обезвоживанию. Некоторые разновидности бактерии вызывают холеру, другие — холероподобную дизентерию.
Болезнь приводит к гиповолемическому шоку — это состояние, обусловленное быстрым уменьшением объёма крови из-за потери воды, и к смерти.
Учёные выделяют семь пандемий холеры:
- Первая пандемия, 1816—1824 гг.
- Вторая пандемия, 1829—1851 гг.
- Третья пандемия, 1852—1860 гг.
- Четвертая пандемия, 1863—1875 гг.
- Пятая пандемия, 1881—1896 гг.
- Шестая пандемия, 1899—1923 гг.
- Седьмая пандемия, 1961—1975 гг.
Возможной причиной первой эпидемии холеры была аномальная погода, вызвавшая мутацию холерного вибриона. В апреле 1815 года произошло извержение вулкана Тамбора на территории нынешней Индонезии, катастрофа в 7 баллов унесла жизни десяти тысяч жителей острова. Затем погибли до 50 000 человек от последствия, включая голод.
Остановить пандемию смог тот же фактор, что послужил её началом: аномальный холод 1823-1824 года. Всего первая пандемия продлилась восемь лет, с 1816 по 1824 года.
Спокойствие было недолгим. Всего через пять лет, в 1829 году, на берегах Ганга вспыхнула вторая пандемия. Она продлилась уже 20 лет — до 1851 года. Колониальная торговля, усовершенствованная транспортная инфраструктура, передвижения армий помогали болезни распространяться по миру. Холера дошла до Европы, США и Японии. И, конечно, она пришла в Россию. Пик в нашей стране пришёлся 1830-1831 годы. По России прокатились холерные бунты. Крестьяне, рабочие и солдаты отказывались терпеть карантин и высокие цены на продукты и потому убивали офицеров, купцов и врачей.
В России в период второй эпидемии холеры заболели 466 457 человек, из которых умерли 197 069 человек. Распространению способствовало возвращение из Азии русской армии после войн с персами и турками.
Третью пандемию относят к периоду с 1852 по 1860 год. На этот раз только в России умерли более миллиона человек.
Лондонский врач Джон Сноу в 1854 году установил, что болезнь передаётся через загрязнённую воду. Общество на эту новость не обратило особого внимания. Сноу пришлось доказывать свою точку зрения властям. Сначала он убедил снять ручку водозаборной колонки на Брод-Стрит, где был очаг эпидемии. Затем он составил карту случаев холеры, которая показала связь между местами заболевания и его источниками. Наибольшее число умерших было зафиксировано на окрестности именно этой водозаборной колонки. Было одно исключение: никто не умер в монастыре. Ответ был прост — монахи пили исключительно пиво собственного производства. Через пять лет была принята новая схема канализационной системы.
Седьмая, последняя на сегодня пандемия холеры, началась в 1961 году. Она была вызвана более стойким в окружающей среде холерным вибрионом, получившим название Эль-Тор — по названию карантинной станции, на которой мутировавший вибрион обнаружил в 1905 году.
К 1970 году холера Эль-Тор охватила 39 стран. К 1975 она наблюдалась в 30 странах мира. На данный момент опасность завоза холеры из некоторых стран не ушла.
Высочайшую скорость распространения инфекции показывает тот факт, что в 1977 году вспышка холеры на Ближнем Востоке всего за месяц распространилась на одиннадцать сопредельных стран, включая Сирию, Иордан, Ливан и Иран.
В 2016 году холера не так страшна, как сто и двести лет назад. Гораздо большему количеству людей доступна чистая вода, канализация редко выводится в те же водоёмы, из которых люди пьют. Очистные сооружения и водопровод находятся на абсолютно другом уровне, с несколькими степенями очистки.
Хотя в некоторых странах вспышки холеры происходят до сих пор. Один из последних на данный момент случаев эпидемии холеры начался (и продолжается) на Гаити в 2010 году. Всего были заражены более 800 000 человек. В пиковые периоды за день заболевали до 200 человек. В стране живут 9,8 миллиона человек, то есть холера затронула почти 10% населения. Считают, что начало эпидемии положили непальские миротворцы, которые занесли холеру в одну из главных рек страны.
8 ноября 2016 года в стране объявили о массовой вакцинации. В течение нескольких недель планируют вакцинировать 800 000 человек.
В октябре 2016 года сообщалось, что в Адене, втором по величине городе Йемена, зафиксировали двести случаев заболевания холерой, при этом девять человек умерли. Болезнь распространилась через питьевую воду. Проблема усугубляется голодом и войной. По последним данным, во всём Йемене холеру подозревают у 4 116 человек.
В США эта лихорадка распространена и сейчас, ежегодно регистрируется до 650 случаев болезни. О распространении говорит тот факт что в период с 1981 по 1996 годы лихорадка встречалась в каждом штате США, кроме Гавайи, Вермонт, Мэн и Аляска. Даже сегодня, когда медицина находится на гораздо более высоком уровне, смертность составляет 5-8%. До изобретения антибиотиков количество летальных исходов доходило до 30%.
Бактерии проникают в организм через начёсы или другие повреждения кожи.
После того, как вошь укусила человека, болезнь может не наступить. Но как только человек начинает чесаться, он втирает выделения кишечника вши, в которых содержатся риккетсии. Через 10-14 дней, после инкубационного периода, начинается озноб, лихорадка, головная боль. Через несколько дней появляется розовая сыпь. У больных наблюдается дезориентация, нарушения речи, температура до 40 °C. Смертность во время эпидемии может составить до 50%.
В 1942 году Алексей Васильевич Пшеничнов, советский учёный в области микробиологии и эпидемиологии, внёс огромный вклад методологию профилактики и лечения сыпного тифа и разработал вакцину против него. Сложность в создании вакцины была в том, что риккетсии нельзя культивировать обычными методами — бактериям необходимы живые клетки животного или человека. Советский учёный разработал оригинальный метод заражения кровососущих насекомых. Благодаря быстрому запуску в нескольких институтах производства этой вакцины во время Великой Отечественной войны СССР удалось избежать эпидемии.
Тиф иногда поражал армии эффективнее, чем живой противник. Вторая крупная эпидемия этой болезни датируется 1505-1530 годами. Итальянский врач Фракастор наблюдал за ней во французских войсках, осаждавших Неаполь. Тогда отмечали высокую смертность и заболеваемость до 50%.
В Отечественной войне 1812 года Наполеон потерял треть войска от сыпного тифа. Армия Кутузова потеряла от этой болезни до 50% солдат. Следующая эпидемия в России была в 1917-1921 годах, на этот раз погибли около трёх миллионов человек.
Сейчас для лечения сыпного тифа используют антибиотики тетрациклиновой группы и левомицетин. Для профилактики заболевания используются две вакцины: Vi-полисахаридная вакцина и вакцина Ту21а, разработанная в 1970-х.
Брюшной тиф характеризуется лихорадкой, интоксикацией, высыпаниями на коже и поражением лимфатической системы нижнего отдела тонкой кишки. Его вызывает бактерия Salmonella typhi. Бактерии передаются алиментарным, или фекально-оральным, способом. За 2000 год брюшным тифом во всём мире переболели 21,6 миллиона человек. Смертность составила 1%. Один из эффективных способов профилактики брюшного тифа — мытьё рук и посуды. А также внимательное отношение к питьевой воде.
У больных наблюдается сыпь — розеолы, брахикардия и гипотония, запор, увеличение объёмов печени и селезёнки и, что характерно для всех видов тифа, заторможенность, бред и галлюцинации. Больных госпитализируют, дают левомицетин и бисептол. В самых тяжёлых случаях используют ампициллин и гентамицин. При этом необходимо обильное питьё, возможно добавление глюкозно-солевых растворов. Все больные принимают стимуляторы выработки лейкоцитов и ангиопротекторы.
После укуса клеща или вши, переносчика бактерии, у человека начинается первый приступ, который характеризуется ознобом, сменяемым жаром и головной болью с тошнотой. У больного поднимается температура, кожа высыхает, пульс учащается. Увеличивается печень и селезёнка, может развиться желтуха. Также отмечают признаки поражения сердца, бронхит и пневмонию.
От двух до шести дней продолжается приступ, который повторяется через 4-8 суток. Если для болезни после укуса вши характерны один-два приступа, то клещевой возвратный тиф вызывает четыре и более приступов, хотя они легче по клиническим проявлениям. Осложнения после болезни — миокардит, поражения глаз, абсцессы селезёнка, инфаркты, пневмония, временные параличи.
Для лечения используют антибиотики — пенициллин, левомицетин, хлортетрациклин, а также мышьяковистые препараты — новарсенол.
Летальный исход при возвратном тифе случается редко, за исключением случае в Центральной Африке. Как и остальные виды тифа, заболевание зависит от социально-экономических факторов — в частности, от питания. Эпидемии среди групп населения, которым недоступна квалифицированная медицинская помощь, могут приводить к смертности до 80%.
Во время Первой мировой в Судане от возвратного тифа погибли 100 000 человек, это 10% населения страны.
Чуму и оспу человечество сумело загнать в пробирку благодаря высокому уровню современной медицины, но даже эти болезни иногда прорываются к людям. А угроза холеры и тифа существует даже в развитых странах, что уж говорить о развивающихся, в которых в любой момент может вспыхнуть очередная эпидемия.
Причиной заражения в Махачкале была водопроводная вода. Директор местного водоканала арестован, ещё двадцать три человека — под следствием. Сейчас того же опасаются жители Ростова.
Читайте также:


