Эпидемиологическая значимость вич инфекции
Для слабовидящих
Переводчик
Главное меню
Для сотрудников
Опрос
Анкетирование
Что такое ВИЧ/СПИД?
ВИЧ – инфекция – медленно прогрессирующее инфекционное заболевание, вызываемое вирусом иммунодефицита человека, характеризующийся поражением иммунной и нервной систем, с последующим развитием на этом фоне оппортунистических (сопутствующих) инфекций, новообразований, приводящих инфицированного ВИЧ к летальному исходу.
СПИД (синдром приобретенного иммунодефицита) - терминальная стадия ВИЧ-инфекции, характеризующиеся клиническими проявлениями (совокупностью определенных симптомов и заболеваний, вызванных существенными нарушениями иммунной системы).
Этиология.
Вирус иммунодефицита человека относят к семейству ретровирусов (Retroviridae), роду лентивирусов (Lentivirus). Ретровирусы, имеют в структуре вирионов обратную транскриптазу — фермент, синтезирующий ДНК на матрице РНК вируса. Название Lentivirus происходит от латинского слова lente — медленный. Такое название отражает одну из особенностей вирусов этой группы, а именно — медленную и неодинаковую скорость развития инфекционного процесса в макроорганизме. Для лентивирусов также характере длительный инкубационный период. ВИЧ обладает выраженной антигенной изменчивостью, значительно превышающей таковую у вируса гриппа, что является одним из факторов, затрудняющих разработку методов специфической профилактики болезни.
Устойчивость
ВИЧ чрезвычайно чувствителен к внешним воздействиям, гибнет под действием всех известных дезинфектантов. Нагревание до 56 °С в течение 10 минут снижает инфекционность вируса, при нагревании до 70-80 °С он инактивируется через 10 мин, при кипячении - через 1 мин.
Вирионы чувствительны к действию 70% этилового спирта (инактивируются через 1 мин), 3% раствора перекиси водорода, 0,5% раствора формальдегида, 3% раствора хлорамина, эфира, ацетона и др. Устойчив при лиофильной сушке, воздействии ультрафиолетовых лучей и ионизирующей радиации. Хорошо переносит низкие температуры.
В нативном состоянии в крови на предметах внешней среды сохранят заразную способность до 14 дней, в высушенных субстратах – до 7 суток.
Эпидемиология ВИЧ-инфекции
Единственным источником инфекции является ВИЧ-инфицированный человек на всех стадиях заболевания.
В организме инфицированного человека ВИЧ с наибольшим постоянством и в наибольшем количестве обнаруживается в крови, сперме, вагинальном секрете, грудном молоке, цереброспинальной жидкости, лимфоидной ткани, в головном мозге и внутренних органах, в меньшей концентрации - в слезной жидкости, слюне, секрете потовых желез, что определяет особенности распространения возбудителя.
Пути передачи
Существует три основных пути передачи инфекции:
- Парентеральный путь (через кровь) – заражение происходит при инъекционном введении инфицированных наркотических веществ, использовании нестерильных игл и шприцев, через необеззараженные многоразовые инструменты для маникюра/педикюра, тату, пирсинга.
- Половой путь – заражение происходит при незащищенном половом контакте с ВИЧ-инфицированным. Наличие у человека инфекций передаваемых половым путем, увеличивает риск инфицирования ВИЧ в 10 раз.
- Вертикальный, или внутриутробный путь - вирус передается от инфицированной матери ребенку во время беременности, родов, кормления грудью.
Диагностика
Течение ВИЧ-инфекции характеризуется длительным отсутствием существенных симптомов болезни.
Метод иммуноферментного анализа (ИФА), выявление в крови антител к ВИЧ, является скрининговым. Для подтверждения специфичности результата, полученного в ИФА, используется реакция иммунного блоттинга (ИБ), принцип которой заключается в выявлении антител к целому ряду белков вируса. До получения положительного результата в ИБ и при отрицательном результате человек считается здоровым, противоэпидемические мероприятия не проводят.
Лечение
До сих пор не найдены средства для проведения профилактических прививок против ВИЧ-инфекции и для полного излечения ВИЧ-инфицированных больных.
В настоящее время существуют лекарственные средства, способные снизить темп и остановить прогрессирование ВИЧ-инфекции – антиретровирусные препараты.
Антиретровирусная терапия является неотъемлемой и важнейшей частью комплексной терапии ВИЧ-инфекции, которая также включает лечение и профилактику оппортунистических инфекций, патогенетическую, иммунокорригирующую, симптоматическую, общеукрепляющую терапию и психосоциальную помощь. Целью антиретровирусной терапии больных ВИЧ-инфекцией является максимальное и продолжительное угнетение репликации вируса, восстановление и/или сохранение функции иммунной системы, уменьшение числа осложнений, улучшение качества и продление жизни, снижение связанной со СПИДом заболеваемости и смертности. В связи с тем, что ВИЧ угнетает иммунную систему, важное значение придается поддержанию здоровья ВИЧ-положительного немедикаментозными средствами (правильное и рациональное питание, здоровый сон, избегание стрессов, перегревания и переохлаждения организма, здоровый образ жизни), а также регулярный мониторинг состояния здоровья у врачей-специалистов в области ВИЧ/СПИД.
Профилактика
Специфических средств профилактики ВИЧ-инфекции в настоящее время в мире не существует. Поэтому защита от ВИЧ/СПИД в подавляющих случаях зависит от поведения и образа жизни самого человека.
Алгоритм безопасного поведения.
- Пользоваться только личными предметами гигиены (зубные щетки, бритвы, лезвия и маникюрные принадлежности и т.д.).
- Требовать применения стерильного инструментария при обслуживании в различных учреждениях и организациях. Косметические процедуры (татуировки, пирсинг, маникюр, педикюр) проводить только в специальных учреждениях, имеющих лицензию на их проведение.
- При случайных половых контактах пользоваться презервативом. Избегать половых связей с людьми, употребляющими наркотики.
- Приучать себя и своего партнера систематически и правильно пользоваться презервативом; это поможет снизить вероятность заражения СПИДом, предохранит от венерических заболеваний и нежелательной беременности.
- Не употреблять инъекционные наркотики.
Где можно пройти тест на ВИЧ?
Обследоваться на ВИЧ-инфекцию, в том числе добровольно и анонимно, можно в любом учреждении здравоохранения г. Минска. До и после теста Вы получите консультацию специалиста, который объяснит результат теста и ответит на интересующие Вас вопросы.
Цель данного исследования — оценить эпидемическую ситуацию по заболеваемости в городе Магнитогорске Челябинской области, определить особенности и тенденции развития эпидемии. В Магнитогорске особенностью эпидемического процесса при является высокая интенсивность распространения заболевания среди населения с признаками генерализации эпидемии. Выявлены следующие неблагополучные тенденции в распространении заболеваемости : активное вовлечение в эпидемию женского и возрастного населения; рост распространения ВИЧ среди наркопотребителей и больных инфекциями, передаваемыми половым путем; увеличение числа больных с клинически продвинутыми стадиями заболевания ; увеличение скрытых источников ; высокая смертность среди больных , связанная с туберкулезом.
Ключевые слова: ВИЧ-инфекция, эпидемиологический процесс, особенности и тенденции
The purpose of this study is to evaluate the epidemic situation in the incidence of HIV infection in the city of Magnitogorsk, Chelyabinsk region, to identify the main features and trends in the epidemic. The epidemiology of HIV infection in Magnitogorsk is a high intensity spread of the disease among the population with signs of generalization. Identified the following unfavorable trends in the spread of HIV infection: active involvement in the epidemic of female and age of the population; increase the spread of HIV among drug users and patients with infections, sexually transmitted infections; increase in the number of patients with clinically advanced stages of HIV infection; increase the hidden sources of HIV infection; high mortality rate among patients with HIV infection associated with tuberculosis.
Keywords: HIV, the epidemic process, features and trends.
Введение
Продолжающийся рост заболеваемости , смертности, связанной с развитием СПИДа, переход эпидемии на общее население определяет значимость данной патологии для общественного здоровья в Российской Федерации. По данным Федерального центра по профилактике и борьбе со СПИДом, кумулятивное количество лиц на территории Российской Федерации на начало 2013 г. составило 755 677, сообщено о 101 576 смертях лиц. Продолжился рост числа выявленных случаев заражения на 13%, преобладал инъекционный путь заражения 56,1% [7].
По итогам 2012 года Челябинская область по числу (29251 человек) занимала 4 место в УФО и 7 место в Российской Федерации, заболеваемость возросла на 19%, преобладал гетеросексуальный механизм заражения (58,7%). Эпидемический подъем заболеваемости в Челябинской области начался с города Магнитогорска в , был обусловлен интенсивным вовлечением инъекционных потребителей наркотиков и определял неблагополучие ситуации в целом по области. Магнитогорск на протяжении всей эпидемии остается наиболее пораженной территорией Челябинской области и представляет интерес для изучения.
Цель исследования
Цель исследования оценить эпидемическую ситуацию по заболеваемости в городе Магнитогорске Челябинской области, определить основные особенности и тенденции развития эпидемии.
Материал и методы
В качестве материалов в работе использованы формы государственной статистической отчетности № 61по городу Магнитогорску и Челябинской области за период
Применялись методы эпидемиологического и статистического анализа заболеваемости на основе интенсивных и экстенсивных показателей. Для расчета среднегодового темпа прироста проведено выравнивание динамического ряда показателей заболеваемости методом наименьших квадратов. Расчет прогнозируемого уровня заболеваемости осуществлялся по среднегодовому темпу прироста. Коэффициенты корреляции между группами показателей рассчитывались методом ранговой корреляции по Спирмену. Статистические параметры вычислялись при помощи прикладных программ Microsoft Excel и STATISTICA 8.0. Результаты анализа отдельных показатели представлены в виде графиков.
Результаты и обсуждения
На конец 2012 г. эпидемическая ситуация по заболеваемости в Магнитогорске, как по Челябинской области, так и по Российской Федерации в целом, характеризуется как стабильно ухудшающаяся. Кумулятивное число случаев за период составило 4807, в том числе умерших — 1039 (каждый пятый в Челябинской области). Эпидемия в Магнитогорске сопровождается высоким уровнем пораженности населения, которая к 2012 г. составила 909,4 на 100 тыс. населения и превысила показатели по Челябинской области (762,8 на 100 тыс. нас.) и по Российской Федерации (437,6 на 100 тыс. нас.) и в 1,2 и 2 раза соответственно.
Представленная на рисунке 1 годовая динамика заболеваемости на 100 тыс. населения за период в сравнении с показателями по Челябинской области и Российской Федерации свидетельствует о более высокой интенсивности распространения среди городского населения. С 2001 г. интенсивные показатели заболеваемости по городу Магнитогорску превышали областные показатели в среднем в 1,2–1,9 раз, российские показатели в 1,5–3,5 раза.

Рисунок 1 — Сравнительная годовая динамика заболеваемости на 100 тыс. населения,
Предпосылками к возникновению и быстрому распространению заболеваемости в Магнитогорске послужили территориальные особенности и миграционные процессы. Предположительно именно мигранты из Украины и Казахстана явились первыми источниками для жителей города Магнитогорска. Город Магнитогорск как территория с развитой промышленностью и высоким уровнем доходов населения представлял интерес для сбытчиков психотропных веществ (наркотрафики из Таджикистана, Казахстана). Регистрация первых 14 случаев в 1997 году в городе совпала с переходом эпидемии в России на этап концентрированной в среде инъекционных наркопотребителей. Формирование и расширение рынка психотропных веществ, в частности героина, на территории города Магнитогорска, интенсивное вовлечение в эпидемический процесс инъекционных потребителей наркотиков, привело к резкому обострению эпидемической ситуации, как и в отдельных регионах России [10]. В 1998 году заболеваемость приобретает характер эпидемической вспышки, 96% из 98 заболевших — лица, заразившиеся при инъекционном употреблении наркотиков. Последующие 2001–2002 годы отмечены самой высокой за 16 лет эпидемии интенсивностью распространения , с показателями на 100 тыс. нас. 112,6, 73,7 соответственно. С 2004 г. по 2009 г. заболеваемость в городе варьировала от 39,7 до 49,4 на 100 тыс. нас. и была относительно стабильной. С 2010 г. вновь стали увеличиваться темпы прироста заболеваемости. В 2011 г. заболеваемость в Челябинской области и г. Магнитогорске возросла на 15% и 14%, в 2012 г. рост заболеваемости составил 19% и 29,4% соответственно. (рисунок 1). Обострение эпидемической ситуации в конце анализируемого нами периода объясняется увеличением регистрации случаев наркомании в городе в предшествующие годы, активизацией обращаемости потребителей наркотиков за медицинской помощью в результате снижения доступности наркотиков в ходе проводимых антинаркотических мероприятий.
Несмотря на сравнительно высокие показатели заболеваемости , среднегодовой темп прироста за по городу Магнитогорску составил 2,6% и был ниже, чем по Челябинской области (5,5%) и по Российской Федерации (6,5%). При этом прогнозируемое значение заболеваемости на 100 тыс. нас. на 2013 г. по Магнитогорску составило 94,0, и превысило прогноз по Челябинской области (85,6) и по России (52,4). Более низкий среднегодовой темп прироста новых случаев заболеваемости в Магнитогорске объясняется ранней актуализацией гетеросексуального механизма распространения ВИЧ, с преобладанием с 2005 г. над инъекционным путем заражения и вовлечением в эпидемический процесс женского населения города (рисунок 2).

Рисунок 2 — Распределение по полу и путям заражения в Магнитогорске, уд. вес в %,
Признаком генерализации эпидемии в Магнитогорске, является высокая распространенность ВИЧ среди беременных женщин, которая в 2012 г. составила 1,2% (по Челябинской области — 0,8%, по России — 0,6%) [5].
Тогда как в целом по стране продолжает преобладать инъекционный, более быстрый путь распространения ВИЧ (в 2012 г. — 58,7%), преобладание гетеросексуального пути заражения ВИЧ по Челябинской области отмечается с 2009 г. Таким образом, среднегодовой темп прироста заболеваемости , определяет преобладающий механизм заражения [6].
Активизация гетеросексуального механизма заражения с 2003 г. сопровождалась высокими темпами распространения среди женского населения в Магнитогорске, особенно в 2005 и 2007 годах (+48%; +1,5 раза), в сравнении с общегородскими показателями (+17%; +24%), на фоне снижения темпов прироста новых случаев среди мужчин (-9%; -6,4%). В 2008–2009 годах, напротив, положительная динамика прироста заболеваемости регистрировалась среди мужчин (+4,5%; 34,4%), при этом среди женщин показатели снижались (-9,8%; -11,2%). отмечены ростом заболеваемости в обеих гендерных группах, с преобладанием темпов прироста среди мужского населения (женщины +6,9% и 18,7%; мужчины +24% и 41%). Установлено, что за анализируемый период женщины в 2,3 раза чаще мужчин инфицировались половым путем. Не смотря на то, что за 16 лет в среднем мужчины в 3,3 раза чаще женщин инфицировались при внутривенном употреблении наркотиков, доля мужчин, заражающихся при гетеросексуальных контактах, увеличилась с 19,6% в 2008 г. до 40,6% в 2012 г.
Вместе с тем, неблагоприятным прогнозом поддержания высокой заболеваемости в Магнитогорске остается актуальность инъекционного пути распространения . Наличие статистически значимой связи за между ежегодными темпами прироста заболеваемости и удельным весом новых случаев заражения ВИЧ внутривенным путем, с коэффициентом корреляции |r| = 0,80 (p
Рисунок 3 — Результаты выявления на 100 тыс. обследованного контингента в Магнитогорске
Анализ результатов скрининга населения Магнитогорска на за выявил высокую пораженность на 100 тыс. обследованных среди лиц, контактных с больными (код 120) и потребителей наркотиков (код 102). При этом за период выявление ВИЧ и по коду 120 снизилось в 4,6 раза, по коду 102 выросло на 10,9%. В 2011 г. показатель на 100 тыс. обследованных потребителей наркотиков (7300,9) практически достиг значений 2002 г. (7500,0), на который приходился эпидемический подъем заболеваемости . Данные показатели сопровождаются увеличением доли инъекционного пути инфицирования среди новых случаев (2010 г. 25%, 2011 г. 27%, 2012 г. 40,6%). Выявленные тенденции свидетельствуют об увеличении скрытых источников заражения ВИЧ и актуализации распространения заболеваемости среди потребителей инъекционных наркотиков. За анализируемый период отмечено также увеличение распространенности ВИЧ среди лиц с инфекциями, передаваемыми половым путем в 22 раза, на фоне снижения охвата обследованием (2000 г. пок. 75,6 на 9260 обследованных, 2012 г. пок. 1685,4 на 1068 обследованных). Что можно считать индикатором неблагополучия эпидемической ситуации, связанной с гетеросексуальной передачей ВИЧ. Установлено также восьмикратное увеличение выявляемости среди лиц, обследованных по клиническим показаниям при обращении за медицинской помощью (с 237,2 до 1976,4 на 100 тыс. обследованных). Значимость обследования выше описанных категорий для эпидемиологического мониторинга заболеваемости подтверждается данными корреляционного анализа и результатами других исследований [9]. Так, между числом обследованных потребителей наркотиков и случаями подтвержденной среди них , установлена прямая сильная связь, с коэффициентом корреляции 0,82 (p
Рисунок 4 — Динамика возрастной структуры в магнитогорске, уд.вес в %,
При этом, показатели заболеваемости в возрастной группе 15–17 лет снизились в 57 раз (с 520,0 до 9,0 на 100 тыс. нас.), в группе 18–19 лет в 42 раза (с 670,0 до 16,0 на 100 тыс. нас.), в группе 20–29 лет в 4,5 раза (с 630,0 до 140,0 на 100 тыс. нас.). Соответственно рост показателей на 100 тыс. нас. в более старших возрастных группах произошел в 2,3 раза в группе 30–39 (с 85,0 до 200,0), в 4,4 раза в группе 40–49 лет (с 17,0 до 74,0), в 14 раз в группе 50 лет и старше (с 1,0 до 14,0). В 2012 г. рост заболеваемости произошел во всех возрастных группах старше 18 лет: 18–19 лет — на 33%; 20–29 лет — на 30%; 30–39 лет — на 33%; 40–49 — в 2,3 раза; 50 и старше лет на — 17%. По данным карт эпидемиологического опроса установлено, что данный рост обусловлен лицами мужского пола, инфицированными ВИЧ преимущественно при инъекционном потреблении наркотиков более 7 лет назад.
За период прослеживались изменения в социальной структуре больных . Если в начале эпидемии, среди больных преобладали неработающие лица 76,9% (1997 г.), то экстенсивные показатели неработающей и работающей группы к 2012 г. практически уровнялись и составили 48% и 47% соответственно, что свидетельствует о большей социализации больных на современном этапе эпидемии. Студенческая молодежь, как и подростки преимущественно выявлялась в период высокого подъема заболеваемости в городе (). Значительное снижение заболеваемости на 100 тыс. нас. регистрировалось за период с 2001 г. по 2012 г.: в группе учащихся средних специальных учебных заведений в 22,5 раза (с 270,0 до 12,0); среди студентов ВУЗов в 6,7 раза (с 49,1 до 7,3); среди школьников в 20 раз (с 49,2 до 2,5); среди неработающего населения в 2 раза (с 434,5 до 211,0). За аналогичный период, отмечался рост показателей заболеваемости на 100 тыс. нас. среди работающего населения в 1,6 раза (с 86,4 до 137,9). Таким образом, изменения в возрастной и социальной структуре являются признаками перехода эпидемии на общее население в Магнитогорске. Аналогичная тенденция характерна для других регионов России [1].
Нами была проанализирована динамика клинических проявлений и проведен анализ причин смерти среди популяции в Магнитогорске. Как отображено на рисунке 5, за период имеется тенденция в сторону увеличения удельного веса вновь выявленных больных с клинически выраженными формами заболевания .

Рисунок 5 — Распределение по стадиям заболевания при выявлении в Магнитогорске, уд. вес в %,
К 2012 г. манифестация заболевания при выявлении встречалась в 5 раз чаще (38,5%) в сравнении с 1997 г. (7,0%), что обусловлено продолжительностью эпидемии и поздней обращаемостью больных за специализированной медицинской помощью.
С 2004 г. начали регистрироваться случаи вторичных заболеваний, вызванных цитомегаловирусной, кандидозной, герпетической инфекциями, многоочаговой лейкоэнцефалопатией, пневмоцистной пневмонией. С 2007 г. в структуру вторичных заболеваний при добавились злокачественные новообразования, с 2008 г. началась регистрация случаев токсоплазмоза, с 2010 г. присоединились криптококковая инфекция и другие микозы. За период . кумулятивно в структуре вторичных заболеваний преобладают туберкулез (36,0%) и затяжные возвратные пневмонии (35,0%), герпетическая и кандидозная инфекции регистрировались в 13,0% и 10,0% соответственно, примерно с одинаковой частотой (единичные случаи) выявлялись злокачественные новообразования, пневмоцистная пневмония, цитомегаловирусная инфекция и энцефалопатия. Следует отметить, что представленная структура вторичных заболеваний по Магнитогорску, расходится с данными ФНИМ ЦСПИД за 2011 г., в которых на первое место выступает туберкулез (около 70%), синдром истощения, обусловленный воздействием ВИЧ (около 15%), кандидоз (около 9%), пневмоцистная пневмония (около 8%) и энцефалопатия (около 7%), на пневмонии возвратные приходится около 0,5% [8].
Данные расхождения могут быть обусловлены различными возможностями диагностики и регистрации вторичных заболеваний в территориях.
Анализ показателей смертности подтвердил неблагополучные тенденции в развитии эпидемического процесса при в городе Магнитогорске. За анализируемый период показатель смертности увеличился в 9 раз с 2,6 до 23,7 на 100 тыс. нас. и преобладал над данными по Челябинской области и России с 2009 г. Доля умерших от числа зарегистрированных больных с к 2012 г. в Магнитогорске составила 21,6% (1039 от 4807 зарегистрированных случаев), в Челябинской области — 17,4%, в России — 16%. За доля больных , умерших от СПИДа по городу, увеличилась с 15,5% (11 от 71) до 54% (97 от 179).
На рисунке 6 представлена структура причин смерти, связанных с .

Рисунок 6 — Структура причин смерти, связанных с , кумулятивно за
На рисунке 6 отображено, что ведущей причиной смерти, обусловленной заболеванием , является туберкулез (более 70%), что совпадает с данными ФНИМЦ СПИД [2] и свидетельствует о сохраняющейся актуальности на фоне высокой распространенности и туберкулеза в Магнитогорске. Пневмонии бактериальные занимают второе место среди причин смерти от ВИЧ/СПИДа (8%). С 2006 г. в структуру причин смертности связанной с добавились энцефалопатия, токсоплазмоз, криптококкоз, кандидоз, цитомегаловирусная инфекция, пневмоцистная пневмония.
В группе причин смерти, несвязанных с основным заболеванием среди больных , туберкулез также выступает наиболее частой причиной смерти — 21%. Среди остальных причин смерти регистрируются передозировка наркотиками (18%) и насильственная смерть и суициды (12%), заболевания органов пищеварения (15%), более половины (67%) из которых приходится на осложнения, вызванные заболеванием гепатитом С.
Выводы
На основании проведенного анализа можно дать следующую оценку эпидемии в Магнитогорске — эпидемический процесс с высоким уровнем распространения с переходом на генерализованную стадию.
Установлены следующие особенности и тенденции эпидемического процесса в Магнитогорске:
- высокий уровень пораженности и заболеваемости , а также показателей смертности среди с превышением областных и российских показателей;
- ранняя актуализация гетеросексуального механизма заражения в сравнении с Челябинской областью и Российской Федерацией и переход заболеваемости на общее население города (женщин, лиц в возрасте 30 лет и старше, работающих граждан);
- высокая пораженность ВИЧ беременных женщин (1,2%);
- рост выявляемости среди наркопотребителей и больных, инфекциями, передаваемыми половым путем, что подтверждает возможность активного распространения ВИЧ при половых и инъекционных контактах [3, 4];
- тенденция к увеличению числа больных , выявленных на клинически продвинутых стадиях и снижение обнаружения ВИЧ среди лиц, контактных с больными , что указывает на позднее обращение больных за специализированной медицинской помощью и на увеличение скрытых источников заражения ВИЧ;
- ведущей причиной смерти в популяции больных , продолжает оставаться туберкулез.

Эпидемия ВИЧ-инфекции считается самой разрушительной в мире и представляет одну из важнейших медико-социальных проблем. Существуют особенности и отличия течения инфекции, вызванной ВИЧ, в разных регионах и странах [1], в этой связи опыт и алгоритмы действий, приобретенные в Европе, имеют ограниченное применение в России, которая хоть и вступила в эпидемию позже, но имеет много национальных особенностей по путям передачи вируса, диспансеризации, организации медицинской помощи и др. [2,3]. Согласно мировой статистике, более 45 % людей, живущих с ВИЧ, не знают о том, что они инфицированы [4,5].
Темпы развития эпидемии в последнее время в России являются одними из самых стремительных в мире [6], так в Российской Федерации (РФ) к 2017 г. общее количество инфицированных пациентов превысило 1 млн человек, а пораженность составила 0,6 % [7]. Реальное же число ВИЧ-инфицированных, по различным оценкам, может достигать более 1,3 млн человек, что составляет около 0,9 % населения нашей страны [8].
Цель исследования: Оценка 20-летней динамики течения эпидемии, вызванной ВИЧ, в Саратовской области.
Материалы и методы
Оценку многолетней тенденции заболеваемости ВИЧ-инфекции проводили с использованием метода наименьших квадратов с прямолинейным выравниванием вариационного ряда по параболе 1 порядка с расчетом критерия Шовене для резко выделяющихся показателей.
Исследована заболеваемость ВИЧ-инфекции среди совокупного населения в Саратовской области и РФ, а также среди уязвимых групп, оценена структура инфицированных по полу и возрасту, изучены пути передачи ВИЧ в нашем регионе.
Интенсивность динамики эпидемического процесса определяли с помощью среднего абсолютного прироста, среднего темпа прироста.
Обработка материала проводилась на персональном компьютере с использованием прикладных программ Excel 2003 и Word 2003. При статистическом анализе данных применялись общепринятые методы медицинской статистики.
Результаты исследования и их обсуждение
Первые случаи инфицирования ВИЧ в регионе были зарегистрированы в 1996 г. До 1999 г. отмечался умеренный рост новых эпизодов инфицирования, с 2000 по 2001 г. произошел резкий скачок с последующим снижением заболеваемости ВИЧ-инфекцией в 2002–2004 гг. С 2005 г. по настоящее время наблюдается второй подъем заболеваемости ВИЧ-инфекцией, при этом в 2015 г. показатель заболеваемости (58,32 0/0000) превысил аналогичный 2000 г. (55,79 0/0000) и приблизился к 2001 г. (77,67 0/0000) (рис. 1).
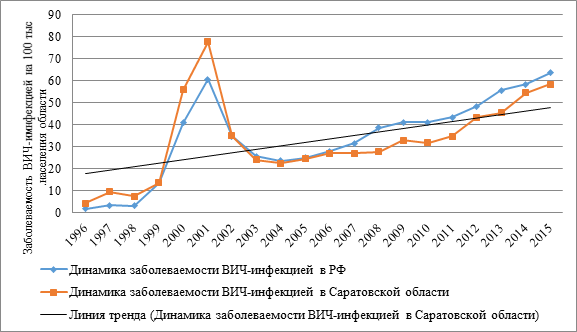
Рис. 1. Динамика заболеваемости ВИЧ-инфекцией в РФ и Саратовской области (на 100 тыс. населения)
В целом в Саратовской области при соотношении кривой фактической заболеваемости ВИЧ-инфекцией с линейным трендом (рис. 1) была установлена неблагоприятная восходящая тенденция на протяжении всего изучаемого периода.
Сравнительный анализ среднемноголетнего показателя заболеваемости среди совокупного населения по РФ и Саратовской области, в период с 1996 по 2015 г., позволил отнести область к регионам со средней интенсивностью эпидемического процесса, так показатели по РФ составили 33,98±18,92 0/0000, по Саратовской области – 32,75±18,760/0000.
Количественно интенсивность изменений эпидемического процесса ВИЧ-инфекции в регионе была оценена при помощи средней абсолютного прироста (ежегодно), которая составила 2,85 0/0000 и среднего темпа прироста – 4,70 %, по РФ средний абсолютный прирост 3,26 0/0000, средний темп прироста 6,81 %. Таким образом, в Саратовской области для эпидемии ВИЧ-инфекции с 1996 по 2015 г. характерна умеренная тенденция к росту заболеваемости, в то время как в РФ наблюдается несколько более выраженная динамика роста.
Для выявления основных причин, влияющих на изменение заболеваемости ВИЧ-инфекцией в Саратовской области (рис.1), целесообразно выделить 2 периода в развитии эпидемии: первый – с 1996 по 2004 г. (с пиком в 2000–2001 гг.) и второй – с 2005 г. по настоящее время.
При изучении кривой заболеваемости ВИЧ-инфекцией на территории области с 1996 по 2004 г., обращает на себя внимание скачок в 2000–2001 гг. В этот период времени произошел резкий рост наркомании в регионе, что привело к стремительному распространению ВИЧ через немедицинские внутривенные инъекции наркотических препаратов среди потребителей инъекционных наркотиков (ПИН), что подтверждается, во-первых, ростом числа ВИЧ-инфицированных в этой среде (рис. 2), во-вторых, превалирующим путем передачи вируса (внутривенные инъекции) (рис. 3). Между заболеваемостью наркоманией и ВИЧ-инфекцией с 1996 по 2004 г. выявлена корреляционная зависимость умеренной силы (r=0,54, p
Читайте также:


