Сколько лежат в больнице с чесоткой
Чесотка
Чесотка (scabies) - заразная болезнь, возбудителем которой является паразит - чесоточный клещ. В числе его явных характеристик - ночной зуд, образование на коже чесоточных ходов (в виде прямой или извилистой линии размером от 1 мм до нескольких сантиметров, белого или грязно-серого цвета, на переднем конце которых можно видеть самку клеща, просвечивающую через кожу в виде черной точки), а также - сыпь в виде мелких узелков и пузырьков. Невооруженным глазом клещ не виден, так как он достигает величины всего 0,25 х 0,35 мм. Чесоточный клещ паразитирует на человеке, и в течение короткого времени может находиться на подушках, одежде, дверных ручках, в постельном белье.
Как происходит заражение
Некоторые родители полагают, что чесоткой можно заразиться от домашних животных (собак, хомячков), но это не соответствует действительности.
Источником заражения является больной человек и его вещи (постельное белье, полотенца, мочалки и т.д.). Чаще всего заражение происходит при контакте с заболевшим (если приходится спать в одной постели или ухаживать за ним). Это прямой путь передачи заболевания. Но заразиться можно и без общения с больным - через предметы обихода и постельные принадлежности. В этом случае можно говорить о непрямом пути заражения.
Могут появиться и целые очаги чесотки - например, если в семье от первого заболевшего заражаются остальные родственники, как взрослые, так и дети. Причем, чем младше ребенок, тем выше у него вероятность инфицирования. Вспышка заболевания может возникнуть и в любом коллективе - в детском дошкольном учреждении, в школе, в больнице. Внеочаговые случаи заражения чесоткой (в банях, поездах, гостиницах) - весьма редкое явление. Однако такая возможность не исключена: чесоточный клещ может передаваться при последовательном контакте потока людей с постельными принадлежностями и предметами туалета, на которых он способен сохраняться некоторое время.
Как проявляется чесотка
Оказавшись на коже человека, чесоточные клещи сразу прогрызают ее и начинают интенсивно питаться. Самки при этом откладывают яйца. Продолжительность жизни у самки - 1,5 месяца, и за это время она успевает отложить около 40-50 яиц. Через несколько дней из них появляются личинки, которые выходят на поверхность кожи и превращаются во взрослых клещей - самцов и самок. Начинается новый цикл расселения на другие участки кожного покрова.
Заболевание проявляется в среднем через 2 недели после заражения. Первый и один из самых главных его симптомов - кожный зуд по всему телу, особенно в тех местах, где движется клещ. Ночью зуд усиливается, так как на это время приходится наибольшая активность самки чесоточного клеща. Дети непроизвольно расчесывают кожу во сне, и в места этих расчесов может попасть инфекция, появятся гнойные корочки. Малыши плохо спят ночью, утром встают вялые, капризные, но к этому времени суток зуд уменьшается. Иногда потребность чесаться проявляется не так уж сильно, дети не жалуются, и родители долго не замечают того, что малыши болеют. Если паразиты существуют на теле человека долгое время, на коже выявляются старые чесоточные ходы в виде сухих поверхностных трещин. Правда, в том случае, когда давность заболевания не превышает двух недель, чесоточные ходы можно и не увидеть. Однако у чесотки существуют и другие внешние признаки. В местах укусов клещей возникают мелкие (до 1 мм) высыпания, похожие на узелки, а также в виде пузырьков розового цвета или под цвет кожи. Из-за расчесов они покрываются красноватыми корочками.
При появлении подобных симптомов ребенка нужно показать врачу, прежде всего детскому дерматологу.
Чесотку выявляют по совокупности целого ряда признаков. Во-первых, на основании характерных симптомов (таких как зуд, чесоточные ходы, сыпь в виде мелких узелков и пузырьков с соответствующей локализацией), во-вторых, - при отсутствии эффекта от лечения противоаллергическими и противовоспалительными средствами, в том числе гормональными мазями, и наконец, - при наличии заболевших чесоткой в окружении ребенка. На основании всего вышеперечисленного ставится диагноз чесотка и назначается соответствующее лечение.
Лабораторное исследование проводится следующим образом: клещ извлекается из чесоточного хода одноразовой стерильной иглой для инъекций или соскабливается стерильным лезвием. Соскоб помещается на стекло, куда предварительно была нанесена капля щелочи или молочной кислоты, и просматривается под микроскопом. Можно увидеть целого клеща, отдельные его фрагменты или яйца.
Как лечить чесотку
Лечебные процедуры обычно проводятся в домашних условиях. Естественно, все они направлены на уничтожение возбудителя. Наиболее действенными из современных лечебных средств являются бензилбензоат, спрегаль и перметрин (медифокс). Каждое из этих лекарств имеет свои особенности.
Чесотка – кожное инфекционное заболевание
из разряда паразитарных, характеризуется поражением кожи чесоточным клещом, или зуднем (Sarcoptesscabiei). Клещ-возбудитель различим невооруженным глазом (при пристальном рассмотрении) как точка, белая или желтоватая, размером не более макового зернышка.
Высокаяконтагиозность чесотки у человека объясняется коротким промежутком времени, за который чесоточный клещ способен внедриться в кожу человека. Такой промежуток времени составляет 15-20 минут.
В ночное время самка клеща прогрызает ходы в коже, а в первой половине дня откладывает яйца. Жизненный цикл чесоточного клеща – 2-8 недель. Затем возбудитель чесотки погибает и разлагается в проложенных ходах. Вне человека клещ гибнет достаточно быстро. Активность чесоточного клеща в ночное время способствует большому риску заражения всей семьи в случае использования одной постели.
Как можно заразиться чесоткой, и что это такое?
Возбудителем чесотки у человека служит специальный чесоточный клещ (миниатюрное насекомое, живущее на кожном покрове человека), который легко переносит низкие и высокие температуры, устойчив к действиям дезинфекции, вынослив. Заражение происходит в процессе личного контакта с больным, его вещами, в общественных местах, половым путем.
В роли переносчика инфекции выступает самка чесоточного клеща. Поселяясь под кожей, она начинает проделывать подкожные ходы и откладывать там яйца. Через несколько дней яйца превращаются в личинки. В такой форме они пробудут полторы недели, после они превращаются во взрослую особь.
Болезнь чрезвычайно заразна, ее инкубационный период длится до 14 дней. Достаточно мимолетного касания кожи пораженного чесоткой человека – и можно заразиться, а лечение чесотки длительно и неприятно.
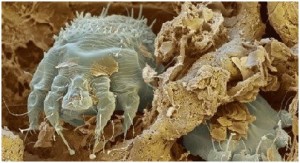
Появление чесоточных ходов – они имеют вид небольшой беловатой полоски длиной до 1 см. Чаще всего каналы, проложенные клещами, располагаются на животе, ягодицах, стопах, в подмышечной области, на ладонях и в складках локтевого сгиба. Беспокоящий зуд, усиливающийся в ночное время. Это объясняется повышенной активностью самки именно в вечернее время. Высыпания и характерный зуд появились у других членов семью после прямого контакта с зараженным человеком.
У детей чесотка протекает в гораздо более тяжелой форме, нежели у взрослых. При диагнозе чесотка лечение ребенка нередко подразумевает удаление паразитов со всех участков кожного покрова, включая лицо и волосистую часть головы.
Симптомы чесотки
Инкубационный период чесотки имеет длительность 10-14 дней. Спустя это время личинки клеща достигают состояния взрослых особей и начинают размножаться. Но когда у человека появятся первые симптомы чесотки после заражения — предугадать сложно. На это влияет возраст попавших в организм клещей и скорость их распространения по коже.
Для чесотки характерен зуд, который усиливается в ночное время, а также парные узелково-пузырьковые высыпания.Чесоточные ходы внешне напоминают тонкие, слегка выступающие над поверхностью кожи, полоски, которые могут идти зигзагообразно и прямолинейно. Обычно чесоточный клещ заканчивается белым и прозрачным пузырьком, в котором можно увидеть тело клеща (белая точка). В редких случаях чесоточные ходы не удаётся обнаружить (это так называемая чесотка без ходов).
Наиболее популярные места поражения чесоточным клещом – это межпальцевое пространство, живот, боковые части туловища, локтевые сгибы, область молочных желез, ягодицы, половые органы, преимущественно у мужчин.
Диагностика
- Визуальный осмотр.
- Микроскопическое подтверждение того, что все симптомы вызваны именно клещом.
Лечение чесотки у человека
Самопроизвольно чесотка никогда не проходит и может протекать многие месяцы и годы, временами обостряясь. Чтобы излечить больного чесоткой, достаточно уничтожить клеща и его яйца, что легко достигается применением местных средств. Не занимайтесь самолечением, и не используйте народные средства. В настоящее время разработан целый ряд эффективных препаратов для борьбы с эти заболеванием. Обратитесь к дерматологу, и вам будет назначена адекватная терапия.
Для достижения наилучших результатов необходимо соблюдение следующих правил:
- При диагнозе чесотка лечение проходят все члены выявленного очага (семьи, детского коллектива).
- Во время лечения чесотки пациенты не должны мыться и менять постельное белье.
- Одежда и другие предметы, с которыми контактировал больной, подвергаются дезинфекции.
- Средства от чесотки наносятся на все тело, а не только на пораженные участки.
Мазь от чесотки необходимо втирать в кожу с особой тщательностью, избегая области лица и волос на голове. Больше внимания следует уделить пространству между пальцами, кистям рук. Наибольшая локализация клещей находится именно в этих местах. Чесотка у детей может перерасти в гнойную инфекцию, поэтому детям обрабатывают и лицо, и волосяной покров на голове. Проследите за тем, чтобы средство от чесотки не попало в рот и глаза ребенка: это важно!
Прогноз относительно лечения чесотки благоприятный: если определить заболевание и организовать терапию удается вовремя, то излечивается 100% пациентов.
Для лечения чесотки в домашних условиях применяются следующие препараты:
- Бензилбензоат. Мазью или водно-мыльной суспензией обрабатываются кожные покровы в течение 2-5 дней.
- Спреагель. Спреем пораженная кожа обрабатывается 3 дня, при необходимости курс лечения повторяют через 10 суток.
- Серная мазь. Один раз в день, перед сном на протяжении 5-7 суток мазь втирается в пораженные участки кожи.
- Перметрин. С помощью ватного тампона смазываются пораженные участки, продолжительность лечения 3 дня.
- Линдан. Лосьоном смазывается вся кожа, препарат оставляется на 6 часов, применяется однократно.
- Кротамитон. Пораженные поверхности смазываются кремом 2 раза в день на протяжении двух суток.
- Ивермектин. Поврежденные участки кожи обрабатываются мазью однократно, при необходимости лечение повторяют через 14 дней.
Как лечить чесотку результативно?
Аэрозольные препараты для лечения чесотки более просты в применении и их объема достаточно, чтобы обработать больного и контактных лиц. Отзывы людей о болезни чесотка утверждают, что она достаточно эффективно лечится аэрозолем Спрегаль. Его распыляют на 20-30 см от кожи, не оставляя свободных участков, через 12 часов проводят санобработку тела и эпидочага. Одного применения достаточно, но при осложненных формах чесотки процедуру рекомендовано повторить.
Эффективное, недорогое и сильнодействующее средство от чесотки. Длительность терапии определяет врач в зависимости от тяжести заболевания. Минимальный курс – 2–3 дня, по рекомендации дерматолога лечение повторите.
Детям нужен 10% препарат, взрослым – 20% мазь. Перед нанесением средства хорошо вымойтесь, наденьте чистое бельё. Перед использованием мази стоит знать, что она вызывает очень сильное жжение кожи в течение 10-15 минут, поэтому не наносите слишком много препарата за один раз.
Во время беременности и периода лактации применение бензилбензоата запрещено.
Серная мазь (5-10 %).
В настоящее время в развитых странах больше не используется из-за неприятного запаха, прокрашивания одежды, раздражающего действия на кожу и слизистые, чрезкожное всасывание с потенциальным воздействием на почки. Однако в Африке и беднейших странахЮж. Америки серную мазь по-прежнему применяют благодаря её дешевизне.
До сих пор серную мазь назначают в России, на Украине и в Белоруссии. Схема применения: взрослым 20 % концентрация, детям − 10 %, мазь втирают по всей коже ежедневно на ночь в течение 5-7 дней. На шестой или восьмой день больной моется и меняет нательное и постельное белье.
Порядок направления пациентов на стационарное лечение
-Допускается очередность на плановую госпитализацию сроком не более 30 дней, с регистрацией в журнале предполагаемой даты госпитализации.
-Отдельные категории граждан, определенные законодательством, имеют право на внеочередную госпитализацию.
-Госпитализация по экстренным показаниям осуществляется безотлагательно, по направлению врача оказывающего первичную медико-санитарную помощь, врача станции скорой медицинской помощи или при самостоятельном обращении больного к дежурному врачу.
Оказание специализированной стационарной медицинской помощи осуществляется при заболеваниях требующих круглосуточного медицинского наблюдения и (или) изоляции больного по эпидемиологическим показаниям.
Требования к форме направления.
Необходимые документы:
-Направление установленного образца (при наличии открытого листка нетрудоспособности, должно быть указано, с какого числа он открыт, по какое число продлен, последнее ВК решение).
-Паспорт (свидетельство о рождении)
-Полис ОМС (актуальный).
-При направлении на госпитализацию беременных должна быть диспансерная карта беременной.
-При направлении юношей военно-врачебной комиссией РВК: акт исследования состояния здоровья граждан при первоначальной постановке на воинский учет или при призыве на военную службу.
-Данные необходимых лабораторных, инструментальных исследований, консультаций специалистов.
Порядок госпитализации пациентов во взрослое кожное отделение.
1.Показания для госпитализации.
Дерматологические койки:
-тяжелые заболевания кожи;
-отсутствие эффекта от проводимой терапии и (или) повторных курсов лечения, при вероятной эффективности других методов лечения, возможность проведения которых имеется в стационарных условиях;
-дерматозы, требующие сложного диагностического поиска;
-заразные кожные заболевания, по эпид. показаниям;
-кожные заболевания у лиц призывного возраста, по направлению военно-врачебных комиссий РВК.
Венерологические койки:
Инфекции, передаваемые половым путем, при наличии следующих показаний:
-беременные, больные сифилисом, нуждающиеся в специфическом и профилактическом лечении;
-больные сифилисом требующие регулярного, круглосуточного проведения лечебных процедур.
-больные венерическими заболеваниями по эпид. показаниям.
-больные венерическими заболеваниями по направлению военно-врачебных комиссий РВК.
2.Объем догоспитального обследования при плановой госпитализации пациентов во взрослое кожное отделение.
-полный анализ крови с формулой (не более 10 дней);
-полный анализ мочи (не более 10 дней);
-биохимические исследования крови: АЛТ, АСТ, ГГТ, Щелочная фосфатаза, Билирубин, СРБ, глюкоза крови.
-флюорография легких ( в течение 1 года);
Лицам старше 60 лет, а так же по показаниям:
ЭКГ, заключение терапевта.
Порядок госпитализации пациентов в детское микологическое отделение.
1.Показания для госпитализации.
Госпитализации в детское микологическое отделение подлежат:
- дети в возрасте от 1 до 14 лет с кожными заболеваниями. (исключение: дети страдающие чесоткой, пиодермией, грибковыми заболеваниями, которые госпитализируются в детское микологическое отделение РКВД от 0 до 14 лет. Дети, страдающие атопическим дерматитом подлежат госпитализации в детское микологическое отделение РКВД с 2-х до 14 лет).
- дети в возрасте от 0 до 14 лет с инфекциями передаваемыми половым путем.
- взрослые, страдающие распространенными формами грибковых заболеваний кожи и онихомикозами.
Дерматологические койки:
-тяжелые заболевания кожи у детей;
-отсутствие эффекта от проводимой терапии и (или) повторных курсов лечения, при вероятной эффективности других методов лечения, возможность проведения которых имеется в стационарных условиях;
-дерматозы, требующие сложного диагностического поиска;
-онихомикозы кистей и стоп, при отсутствии эффекта от лечения в амбулаторных условиях, а так же в случаях направления на лечение лиц призывного возраста, или при первоначальной постановке на воинский учет по направлению военно-врачебных комиссий.
-заразные кожные заболевания, в том числе грибковые, по эпид. показаниям;
Венерологические койки:
Инфекции, передаваемые половым путем, у детей в возрасте до 14 лет.
2.Объем догоспитального обследования при плановой госпитализации пациентов в детское микологическое отделение.
-полный анализ крови с формулой (результаты действительны не более 10 дней);
-полный анализ мочи (результаты действительны не более 10 дней);
-копрология, с исследованием на глистную инвазию, лямблии;
-результаты лабораторных исследований на кишечные инфекции, для детей в возрасте до 2 лет (результаты действительны в течение 10 дней)
-справка от педиатра об отсутствии контактов с инфекционными больными в течение 21 дня до госпитализации и информация о профилактических прививках (справка действительна 3 дня).
-Лица, госпитализируемые по уходу за больным должны иметь результаты флюорографии давность не более 1 года.
Порядок госпитализации пациентов в дневной стационар.
Оказание первичной специализированной медицинской помощи в условиях дневного сационара осуществляется при заболеваниях не требующих круглосуточного медицинского наблюдения.
1.Показания для госпитализации в дневной стационар.
Дерматологические койки:
-отсутствие эффекта от проводимой терапии и (или) повторных курсов лечения кожных заболеваний в амбулаторных условиях при вероятной эффективности других методов лечения, возможность проведения которых имеется в условиях дневного стационара;
-дерматозы, требующие сложного диагностического поиска;
-заразные кожные заболевания, по эпид. показаниям;
Венерологические койки:
-больные сифилисом, гонореей другими ИППП по эпид. показаниям ( в том числе попавшие в сложную жизненную ситуацию)
Пациенты любого возраста, имеющие сопутствующие заболевания внутренних органов подлежат госпитализации дерматовенерологический стационар только в компенсированном состоянии. Пациенты, страдающие сопутствующими заболеваниями, требующими продолжения лечения во время пребывания в кожном отделении: сахарный диабет, бронхиальная астма, артериальная гипертония, заболевания сердечно-сосудистой системы, эпилепсия и другие (при наличии заключений соответствующих специалистов о сопутствующих заболеваниях), должны иметь с собой назначенные данными специалистами лекарственные препараты и схемы их приема.
Больные с заболеваниями кожи, венерическими болезнями, с тяжелой сопутствующей соматической патологией проходят лечение в стационаре терапевтического профиля, при консультативном участии дерматовенеролога.
Больные с токсическим эпидермальным некролизом (синдром Лайелла), синдромом Стивенса-Джонсона подлежат лечению в палате интенсивной терапии (реанимационном отделении) многопрофильного лечебного учреждения.
Больные с острой крапивницей, отеком Квинке, подлежат лечению в стационаре терапевтического профиля.
Лечение женщин с инфекциями, передаваемыми половым путем, осложненными воспалительными заболеваниями органов малого таза проводится в гинекологических отделениях, при консультативном участии врача дерматовенеролога. Лечение мужчин с инфекциями, передаваемыми половым путем, осложненными орхоэпидидимитом, проводится в урологических отделениях, при консультативном участии врача дерматовенеролога.
Больные с тяжелой клинической картиной нейросифилиса (парезы, параличи, эпилептиформные припадки, невриты ЧМН) госпитализируются в неврологические отделения многопрофильных больниц. Лечение проводится при консультативном участии дерматовенеролога.
Пациенты с менее выраженной неврологической симптоматикой, с поражениями органов зрения, слуха, ассимптомным менингитом, получают медицинскую помощь в условиях дермато-венерологического стационара, при консультативном участии невролога.
Больные (любого возраста) герпетической экземой Капоши подлежат лечению в инфекционном отделении, в условиях боксированной палаты.
При подозрении или установлении диагноза врожденного сифилиса специфическое лечение проводится в родильном доме с привлечением в качестве консультанта врача дерматовенеролога, при участии врача неонатолога и (или) врача педиатра. При наличии медицинских показаний для продолжения лечения и (или) уточнения диагноза, дети подлежат переводу в инфекционное отделение детской больницы.
Правила и порядок госпитализации пациентов на платной основе.
-пациентам, по личной инициативе, изъявившим желание приобрести медицинскую услугу, на иных условиях, чем предусмотрено Территориальной программой государственных гарантий бесплатного оказания гражданам медицинской помощи на территории Удмуртской Республики.
-гражданам иностранных государств, лицам без гражданства.
Обеспечение питанием и койкой одного из родителей или иного законного представителя при совместном нахождении в стационарных условиях с ребенком старше 4 лет при отсутствии медицинских показаний, осуществляется на платной основе.
При оплате стационарного лечения за наличный расчет с пациентом заключается Договор возмездного оказания услуг. Расчет осуществляется с применением контрольно-кассового аппарата, с выдачей пациенту кассового чека.
Так же возможен безналичный расчет, по договору с другими организациями на медицинское обслуживание и по договору ДМС.
Порой накатывающее на нас желание почесаться, вполне естественно и досталось человеку от его животных предков. Но если у вас не было кожных заболеваний, вы не потели, не носили колючую одежду, а подмышками или, скажем, на сгибе руки зудит так, что хочется эти места покусать, возможно, вы пали жертвой чесоточного клеща.
Чесотка — это паразитарное кожное заболевание. Симптомы чесотки доставляют человеку массу проблем, к тому же, само осознание того факта, что под кожей поселились микроскопические паразиты, становится поводом для психологического дискомфорта.
Считать чесотку болезнью далекого прошлого — ошибка. Заболеваемость ею, причем, вполне добропорядочных граждан растет. Конечно, жизни чесотка не угрожает, но ночной зуд (клещи активизируются особенно в первой половине ночи) доведет до нервного срыва кого угодно.
Первые описания чесотки были сделаны еще древнегреческими врачевателями. Исследователи относили болезнь к кожным патологиям, называя ее термином "псора". Правда, возбудителя чесотки в Древней Греции выделить не могли в силу его микроскопических размеров.
Первые предположения о паразитарной природе заболевания были выдвинуты в Средние века. Подтвердить эту гипотезу смогли в конце XVII века, когда был изобретен микроскоп
А если не терпеть, а интенсивно расчесывать зудящие места, то вполне можно разодрать себя до появления не просто корочек, а настоящих фурункулов.
Так что, если вы обнаружили у себя на теле зудящие пятна, похожие на потертости, идите к врачу. Ведь чесотка — болезнь не только неприятная, но и заразная.
Для того, чтобы подхватить чесоточного клеща совсем не обязательно обниматься с больным человеком. Достаточно подержаться за:
- грязные перила
- поручни
- посидеть на чужой постели
- померить уже кем-то мереное платье в магазине.

Даже пообщавшись с собственным ребенком, поскольку именно дети составляют до 40% от всех больных. Но приятнее и надежнее всего — интимный способ передачи заразы.
Если чесоточный клещ попал на кожу — болезни не избежать. Первые ее проявления возникают через 10-20 дней после заражения — именно столько времени клещам нужно, чтобы адаптироваться к новому местожительству. Затем они начинают активно скрещиваться.
После удачного спаривания самцы сразу погибают, а самки, которые и вызывают болезнь, уходят в толщу кожи и начинают прокладывать чесоточные ходы — для откладки яиц и разведения потомства.
Главные симптомы чесотки
| Зуд | Зуд имеет свойство усиливаться в ночное время, что связано с повышением активности клеща в темное время суток |
| Расчесы на коже | Характерные расчесы на коже, которые пациент оставляет на себе, пытаясь справиться с нестерпимым зудом |
| Нарушение сна | Вследствие нарушения сна у пациента наблюдаются нервно-психическое истощение |
| Чесоточные ходы и сыпь | На коже зараженного человека возникают чесоточные ходы и сыпь. Ходы выглядят как прямые или ломанные линии, имеющие белый или серый оттенок |
| Пузыри | В некоторых случаях появляются небольшие пузыри с прозрачным содержимым. Чаще всего высыпания можно увидеть между пальцами, в области запястий, на стопах, на животе и на ягодицах |
Признаками, указывающими на наличие у пациента чесотки, а не другого кожного заболевания, указывают:
- симптом Арди: сыпь в области локтей;
- симптом Горчакова: появления корочек в области локтей;
- симптом Михаэлиса: появление высыпания в межъягодичной области. При этом сыпь может появляться и на крестце;
- симптом Сезари: сыпь между пальцами рук.
Разновидности чесотки
Чесотка у разных лиц может протекать по-разному.
- Типичная чесотка, наиболее распространена. Для нее характерно наличие всех вышеперечисленных симптомов (зуд, чесоточные ходы и др.)
- Чесотка без ходов. Отличие ее от типичной чесотки в том, что на коже нет чесоточных ходов, но зато имеются пузырьки до 2-3 мм в диаметре. Чесотка без ходов развивается у людей, контактировавших с больным чесоткой, однако у них заражение произошло не взрослыми особями, а личинками, для развития которых необходимо время.
- Чесотка "чистоплотных" похожа на типичную чесотку, однако развивается у людей, которые часто моются и удаляют с тела большую часть чесоточных клещей. Таким образом, у них чесотка протекает не так выражено как типичная.
- Норвежская чесотка развивается у лиц с ослабленным иммунитетом (например, при СПИДе, туберкулезе), наркоманов, лиц с синдромом Дауна. Норвежская чесотка протекает очень тяжело, поражает все тело, включая голову, и является очень заразной.
- Псевдочесотка (псевдосаркоптоз) развивается у людей, заразившихся от животных. Чесоточный клещ животных не способен вызвать типичную для человека чесотку и проявляется лишь сильным зудом. Излечение происходит самостоятельно после прекращения контакта с больным животным.
- Осложненная чесотка развивается при нелеченой типичной чесотке и является следствием присоединения инфекции. Места поражения становятся красными, болезненными, влажными и неприятно пахнут.
Как отличить чесотку от других кожных заболеваний
Об этом "Правде.Ру" рассказал главный врач кожно-венерологического диспансера Мария Минакова.
"Первые симптомы чесотки — это появление на коже небольших розовых узелков. Затем они сменяются сероватыми линиями с мелкими пузырьками на конце. Еще один показатель чесотки — кожный зуд, который резко усиливается в первую половину ночи. Как раз в это время суток самки ведут свою половую жизнь.

Клещ обычно внедряется в те участки тела, где кожа нежная и тонкая:
- в межпальцевые пространства на кистях рук (прежде чем ответить на рукопожатие, посмотрите на руки своего визави)
- локтевые сгибы
- в подмышечные впадины
- в паховые складки.
Иногда чесоточные ходы можно наблюдать в области ягодиц, на внутренней поверхности бедер, на животе. У детей клещи могут обосноваться где угодно — даже на подошвах.
При подозрении на чесотку врач делает соскоб с пораженных участков кожи. Никакого специального оборудования для подтверждения диагноза не потребуется — клещей видно в обычный микроскоп. А иногда их можно даже разглядеть невооруженным глазом. Длина самок чесоточного клеща — примерно 0,5 мм.
При своевременном обращении, чесотка лечится быстро и просто. Существует множество эффективных средств, которые применяют всего 1-2 раза в зависимости от степени заражения. Зуд исчезает после первой же обработки пораженных участков, а высыпания исчезают через 10-14 дней.
Есть лишь один существенный момент — лечению подлежат все, живущие под одной крышей. Даже если симптомов заболевания у них нет. Самое главное, после окончания курса лечения — не заразиться повторно. Поэтому необходимо провести полную дезинфекцию жилья и вещей больного.
Во влажной среде клещи могут просуществовать до 15 суток. Но при температуре свыше 60 градусов погибают в течение часа. Чтобы обеззаразить постельное и нательное белье, его нужно прокипятить и прогладить. Верхнюю одежду тоже проглаживают утюгом с обеих сторон.
Вещи, не подлежащие стирке и глажению, упаковывают в полиэтиленовые пакеты и выносят на балкон на пять дней. Обувь и игрушки помещают в полиэтиленовые пакеты и минимум на 7 дней исключают из обращения. За это время чесоточный клещ без пищи погибает.
В комнате проводится влажная уборка с 1-2 процентным содовым раствором. Для дезинфекции мягкой мебели применяют спрей-препараты".
Как избавиться от клещей?
Для лечения используются следующие препараты:
- Линдан. Наносится на кожу на период от шести часов до суток, после чего смывается.
- Кротамитон. Это средство считается достаточно мягким, поэтому применяется для терапии беременных и кормящих женщин, а также маленьких детей.
- Эсдепаллетрин. Препарат выпускается в форме аэрозоля, поэтому его применение весьма удобно. К сожалению, спрей нельзя использовать людям, страдающим бронхиальной астмой.
- Перметрин. Применяется всего один раз. Эффект достигается уже через 10-14 часов после нанесения: эта мазь от чесотки для человека считается одной из самых эффективных.
- Бензилбензоат. Цена этого препарата весьма доступна, в связи с чем он пользуется огромной популярностью для лечения чесотки. Один тюбик мази обойдется всего в 25-30 рублей, а пользоваться ею могут как взрослые, так и дети.
Читайте также:


