Извлечение чесоточного клеща иглой
Д.Д. Токталиев - канд. мед. наук
М.Ю. Васина, А.В. Терещенко, Р.В. Дидиченко - студенты
The item describes ethyology, pathogenesis, clinical picture, complications of disease, treatment, newest medicines and prophylactic methods of scabies.
Чесотка (scabies) - паразитарная инфекция, вызываемая чесоточным зуднем, характеризуется поражением эпидермиса и протекает с сильным зудом. Согласно историческим сведениям, это заболевание известно на протяжении четырех тысячелетий в Китае, Древнем Вавилоне, Египте, Ассирии. Обнаружение чесоточных клещей стало возможным только после изобретения микроскопа. Но только в 1844 г. F. Herba детально описал этиологию, клинику и лечение чесотки. Особенно много работ было посвящено изучению чесотки в ХХ в. 1.
В настоящее время известны более 40 видов животных, на которых паразитируют представители рода Sarcoptes. На человеке паразитирует чесоточный клещ Sarcoptes scabiei (hominis).
Жизненный его цикл делится на два периода: репродуктивный (воспроизведение) и метаморфический (превращение). Репродуктивный период протекает в материнском ходе, где самка откладывает яйца, а метаморфический, т.е. развитие от личинки до взрослого клеща, в везикулах, папулах, даже во внешне неизмененной коже.
Чесоточный ход служит постоянным источником личинок, обсеменяющих больного. Самки прокладывают ходы на границе рогового и зернистого слоев эпидермиса. Паразитарные элементы расположены в чесоточном ходе следующим образом: в переднем слепом конце хода находится самка, далее - одно за другим последовательно отложенные яйца. Продуктивность чесоточного хода в среднем - одна личинка в сутки.
В последние годы частота заболеваемости чесоткой возросла во всем мире, особенно в периоды воин, экономических кризисов и стихийных бедствий. Распространению инвазии способствуют ухудшение санитарно-гигиени-ческих условий, миграция населения, нищета, скученность населения, некачественное выполнение мероприятий по борьбе с чесоткой, позднее обращение, снижение иммунитета к чесотке, увеличение резистентности чесоточного клеща к современным скабиозным средствам, неэффективность санитарно-просвети-тельской работы.
Таким образом, и в новом тысячелетии чесоточные клещи остаются в природе, проявляя свое патогенное действие. В связи с этим необходимо еще раз обратить внимание врачей на особенности характеристики возбудителя, пути распространения заболевания, клиническую картину, методы диагностики и современного лечения чесотки.
Заражение происходит оплодотворенными самками, но возможна инвазия нимфами и личинками. Передача возбудителя возможна при контакте с больным (прямой путь) и через принадлежащие ему предметы обихода (непрямой путь). Часто источником заражения является половой партнер. Некоторые авторы относят чесотку к венерическим заболеваниям, но это не верно, так как половая связь не имеет прямого отношения к заражению, а является лишь предпосылкой телесного контакта.
Большое количество детей, болеющих чесоткой, объясняется тем. что у них очень тонкая кожа, а также несовершенный иммунитет.
Контингент больных определяется конкретными бытовыми условиями и образом жизни людей. Местами заражения могут быть квартира, общежитие, стационар, гостиница, детский сад вагоны, бани, душевые спортивных залов. Особо следует выделить бани, где создаются благоприятные условия для заражения (скученность населения, оптимальная влажность и температура).
Инкубационный период заболевания длится от нескольких часов до 14 дней от момента попадания клещей на кожу.
Зуд - первый и основной симптом заболевания. Раньше он обнаруживался у 100% больных, но в последние годы возможно течение заболевания при отсутствии зуда. бывает различной интенсивности. Считают, что это - результат сенсибилизации организма к клещу. В то же время существует мнение, что возникновению зуда способствуют вещества, находящиеся в экскрементах клещей и раздражающие нервные окончания кожи при движении клеща. Зуд усиливается ночью из-за увеличения активности самки.
Объективным симптомом заболевания служит чесоточный ход. Наиболее частая локализация - кисти, особенно между пальцев, запястья, локти, стопы, боковые поверхности грудной клетки по аксиллярной линии, ягодицы, половые органы у мужчин, околососковые кружки у женщин, внутренняя поверхность бедер, кожа живота. Чесоточный ход является источником личинок, которые обсеменяют кожу больного и вызывают появление папул и везикул. Типичные ходы имеют вид тонких, слегка возвышающихся над кожей линии белого или грязно-серого цвета, прямых или изогнутых, длиной от 5 мм до 10 мм. Самка выявляется в виде темной точки, просвечивающей через роговой слой эпидермиса на слепом конце хода; там же виден пузырек. Соседний элемент представлен корочкой - это место внедрения самки. Пузырек с самкой называется клещевым возвышением Базена. Ход может частично разрушаться - тогда он представляет собой трещину. Если везикула в задней части хода вскрывается, то на ее месте появляется сухая эрозия, окруженная венчиком эпидермиса, внешне напоминающая ракетку.
В последние годы отмечаются так называемые малосимптомные, стертые и атипичные формы чесотки, чем и объясняются ошибки диагностики. Стертые формы характеризуются незначительным количеством чесоточных ходов или слабой их выраженностью.
Причиной появления этих форм чесотки считают контакт с продуктами перегонки нефти (бензин, солярка), дезинфицируюшимн растворами, частое мытье рук, использование кремов и мазей со стероидами, применение антигистаминных и десенсибилизирующих средств.
Чесотку, развившуюся на фоне глюкокортикоидной терапии, называют . Это объясняется тем, что стероиды, уменьшая воспалительные явления и подавляя зуд, создают условия для обильного размножения клеща, обуславливая высокую контагиозность заболевания.
Для чесотки характерен полиморфизм высыпаний (фолликулярные узелковые элементы, везикулы, возникающие на месте внедрения клеща, а затем появление корочек и эрозий). В 1940 г. Н.А. Горчаков [4] описал симптом чесотки - наличие на локтях и в их окружностях сухих корочек, чешуек, покрытых папулезными и везикулезными элементами (симптом Горча-кова-Арди). Высыпания в виде импетигиозных элементов, пузырьков, корочек, располагающихся в области межьягодичной складки с переходом на крестец, получили название симптома треугольника или ромба Михаэдиса. В.Я. Арутюнов наблюдал его в 60% случаев [1], а Д.Р. Пазлавичите [2] - в 20% случаев
Как показала Т.В. Соколова [7], отсутствие чесоточных ходов в ряде случаев отмечается на ранней стадии заболевания, что является следствием заражения больных личинками клеща. Последние, выйдя из ходов, обуславливают появление фолликулярных папул и везикул, и только после периода метаморфоза личинки превращаются в самку, способную прокладывать ход.
Осложнения при чесотке встречаются почти у половины больных, обычно в виде дерматита, пиодермии, экземы.
Известно несколько методов лабораторной диагностики чесотки.
- Извлечение клеща копьевидной иглой. Слепой конец чесоточного хода вскрывают иглой (по его направлению). Самка прикрепляется к игле и извлекается. Ее помещают на предметное стекло в каплю 10%-го едкого натра (или калия), накрывают покровным стеклом, и затем препарат исследуют под микроскопом.
- Метод тонких срезов. Острой бритвой срезают участок рогового слоя эпидермиса с ходом, обрабатывают 20%-ной едкой щелочью в течение 5 с, готовят препарат и исследуют под микроскопом.
- Соскоб без крови (используется в нашей клинике). Соскоб делают, не затрагивая сосочковый слой дермы, помещают материал на предметное стекло в 20%-ный раствор едкой щелочи или глицерина и через 10 с микроскопируют. Иногда производят соскоб до появления крови.
- Соскоб в парафиновом (вазелиновом) масле. Вазелиновое масло или парафин капают на чесоточный элемент, затем делают соскоб до появления крови и микроскопируют.
- Щелочное препарирование кожи. 10%-ную щелочь капают на чесоточные элементы. Через 2 с эпидермис мацерируется и его соскабливают. На предметное стекло помещают полученный материал в каплю воды и микроскопируют.
Визуально некоторые чесоточные ходы выявляются с трудом. Для их идентификации широко используют йодную пробу, можно пользоваться анилиновой тушью, чернилами. При этом чесоточный ход окрашивается в темный цвет.
Существуют определенные требования к лечению чесотки - это быстрота и надежность акарицидного эффекта, отсутствие раздражающего действия на кожу, простота приготовления и применения, доступность для массового использования, длительное хранение, невысокая стоимость.
В нашей стране используют 10-20%-ную серную мазь, 10-20%-ный бензилбензоат, полисульфидный линимент и др. Однако ни один препарат не отвечает всем перечисленным требованиям, поскольку не действует на яйца клещей, и выздоровление возможно лишь после повторной обработки, которую производят с целью воздействия на личинки, развившиеся во время лечения.
Лечение препаратами серы
Для лечения чесотки применяется 10-20%-ная сера. Она дает выраженный кератолитический эффект, улучшает доступ к возбудителю, оказывает акарицидное действие. Взрослым применяют 20%-ную серную мазь, а детям - 5-10%-ную.
Перед началом лечения больной моется теплой водой с мылом, затем втирают осторожно мазь. На 6-8-й день больной моется и меняет белье.
Недостатки: длительность применения, неприятный запах, развитие дерматитов, которые возникают у 30-40% больных на 3-4-й день лечения.
Метод Демьяновича был разработан в 1947 г. В его основе лежит акарицидное действие серы и сероводорода, которые выделяются при взаимодействии тиосульфата натрия и соляной кислоты.
Лечение по методу Демьяновича проводится 60%-ным раствором тиосульфата натрия (раствор №1) и 6%-ным раствором концентрированной или 18%-ным раствором разбавленной соляной (хлористоводородной) кислоты (раствор №2). Вначале дважды в течение 10 мин. втирают в каждый пораженный участок кожи раствор №1 (с 10-минутным интервалом), а затем раствор №2 (по 5 мин. с 5-минутным интервалом). Раствор тиосульфата натрия наливают в ванночку и втирают в кожу рукой, смачивая ее раствором, после чего надо вымыть руки. Раствор соляной кислоты наливают в пригоршню непосредственно из бутылки. После процедуры больной надевает чистое нательное белье и меняет постельное. На следующий день лечение повторяют.
Аэрозольный скабицид Спригаль. Препарат прост и удобен в применении, экономичен (одной упаковки достаточно для обработки 2-4 человек).
Лечение начинают в вечерние часы, когда наблюдается максимальная активность самки чесоточного клеща. После душа однократно наносят аэрозоль на всю поверхность кожного покрова сверху вниз. Особенно тщательно препарат наносят на кожу пальцев кистей, межпальцевых промежутков, стоп, подмышечных впадин, промежности. Затем надевается чистое нательное белье и меняется постельное.
Одновременно таким же образом обрабатываются все члены семьи. Через 12 часов больной повторно принимает душ и опять меняет нательное и постельное белье. Обычно бывает достаточно однократного применения скабицида Спригаля, однако, исходя из длительности эмбриогенеза, целесообразно эти процедуры повторить через 2 дня, т.е. на 4 день курса с расчетом воздействия на вылупившиеся личинки.
У детей раннего возраста скабицид наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу.
Для предупреждения заражения и распространения инфекции необходима грамотно проведенная дезинфекция белья и предметов домашнего обихода. Обеззараживание постельного и нательного белья, полотенец производится кипячением в 1-2%-ном растворе соды или с любым стиральным порошком в течение 10 мин. с момента закипания. Для обработки верхней одежды, головных уборов, перчаток, мебели, ковров, матрасов, подушек, обуви, игрушек и других предметов, с которыми соприкасался пациент и которые не могут быть подвергнуты кипячению, применяется специально разработанный для этой цели препарат А-пар в аэрозольной упаковке. Одного баллона достаточно для обработки вещей 2-3 больных или 9 м2 поверхности в помещении. Средство не оставляет пятен и не требует последующей стирки или чистки обработанных вещей и поверхностей. Верхнюю одежду, не подлежащую кипячению, проглаживают утюгом с отпаривателем с обеих сторон. Плащи, пальто, шубы, изделия из кожи и замши вывешивают на открытый воздух в течение 5 дней. Детские игрушки, обувь помещают в полиэтиленовый пакет и на время исключают из пользования (не менее 7 дней). В комнате больного ежедневно проводят влажную уборку с 1-2%-ным раствором соды, обращая особое внимание на дверные ручки, подлокотники кресел и т.п. В профилактике чесотки и снижении заболеваемости немаловажную роль играет санитарно-просветительская работа.
Современные лекарственные формы для лечения чесотки
Линдан (якутин, гамексан, лорексан, GBH) - применяют в виде 1%-го крема, лосьона, шампуня, порошка, 1-2%-й мази.
Кротомитон (эуракс, GIBA) выпускается в виде 10%-го крема, лосьона или мази. Эффективен как противочесоточный и противозудный препарат, не вызывающий побочных реакций и хорошо зарекомендовавший себя при лечении детей, беременных и больных с сопутствующей экземой.
Тиабендазол - 5%-ный крем, 10%-ный раствор или суспензия. Применяют 2 раза в сутки на протяжении 5 дней. Внутрь по 25 мг на 1 кг массы тела в течение 10 дней.
Диэтилкарбоназин - внутрь по 100 мг 3 раза в день в течение 7 дней.
1. Арутюнов В.Я. Кожные и венерические болезни. - М.: Медицина, 1956.
2. Абдиева Д.Т. Сборник научных трудов кафедры кожных болезней Таджикского медицинского института. - Душанбе, 1996. - С.59-65.
3. Демьянович М.П. Чесотка. - М.: Медицина, 1947.
4. Горчакова И.А. Несколько слов о технике лечения чесотки // Советская медицина. - 1943. - №2-3.
5. Машкиллейсон Л.Н. Инфекционные и паразитарные болезни кожи. - М., 1960.
6. Рахманов В.А. Многотомное руководство по дерматовенерологии. - М., 1969.
7. Соколова Т.В. Кожно-венерические болезни. - М.: Медицина, 1988.
8. Скрипкин Ю.К. Кожно-венерические болезни. - М.: Медицина, 2001.
9. Штейнлухт Л.А., Зверкова Ф.А. Болезни кожи детского и грудного возраста. - Л.: Медицина, 1973. - С.76-78.
10. George W.N. Norweigian scabies // Arch. Derm. - 1958. - Vol.78. - P.3.
11. Palichka P. // Csecr. Epidem. - 1979. - V.28. - №2. - P.108-115.
прокрашивание подозрительного элемента
- 5% спиртовым раствором йода
- 0,1% раствором флюоресцената натрия
- жидким тетрациклиновым препаратом топициклин
пальпация подозрительных элементов (симптом Сезари)

ВИТРОПРЕССИЯ
Метод основан на визуализации поверхностных кожных изменений за счет обескровливания капиллярного русла при надавливании предметным стекло
Паразитарные элементы (самка, яйца, личинки, экскременты являются инородными включениями в эпидермисе
Просветляющий эффект усиливается при предварительном нанесении минерального масла
Обычно хорошо визуализируется самка и экскременты
Клеща можно извлекать иглой или соскабливать весь ход

МЕТОД ИЗВЛЕЧЕНИЯ КЛЕЩА ИГЛОЙ
Быстрый и эффективный, если врач обладает достаточным навыком обнаружения хода и извлечения из него самки клеща

МЕТОД ТОНКИХ СРЕЗОВ
• Острым стерильным лезвием или глазными ножницами срезают участок
рогового слоя эпидермиса с
. чесоточным ходом или пузырьком.
• Материал помещают на 5 минут в 20% раствор щелочи
ЭТОТ МЕТОД ПОЗВОЛЯЕТ ПОЛУЧИТЬ НЕ ТОЛЬКО КЛЕЩА, НО И ЕГО ЯЙЦА, ОБОЛОЧКИ, ЭКСКРЕМЕНТЫ
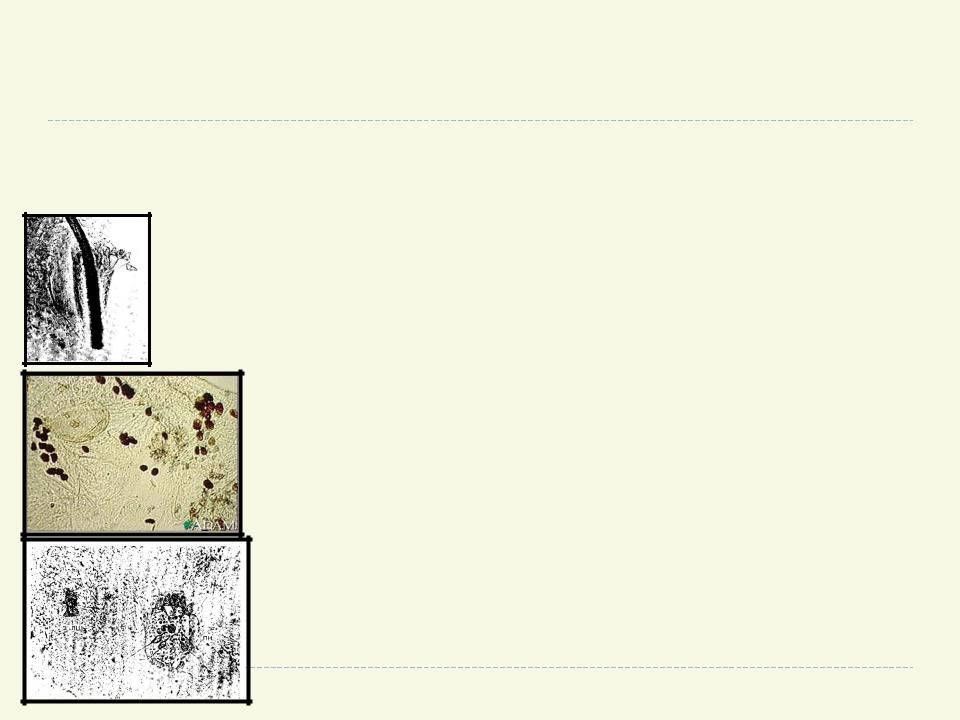
МЕТОД СОСКОБОВ
ПОЗВОЛЯЕТ ОБНАРУЖИТЬ НЕ ТОЛЬКО СОДЕРЖИМОЕ ЧЕСОТОЧНОГО ХОДА (САМКУ, ЯЙЦА, ЯЙЦЕВЫЕ ОБОЛОЧКИ, ЛИЧИНКИ), НО И НИМФ, ЛИНЕЧНЫЕ ШКУРКИ КЛЕЩЕЙ В ПАПУЛАХ И ВЕЗИКУЛАХ
ВАРИАНТЫ МАТОДА СОСКОБОВ
• СОСКОБ С ИСПОЛЬЗОВАНИЕМ МИНИРАЛЬНОГО МАСЛА
• ЩЕЛОЧНОЕ ПРЕПАРИРОВАНИЕ КОЖИ
• КИСЛОТНОЕ ПРЕПАРИРОВАНИЕ КОЖИ (40%

ОЦЕНКА РЕЗУЛЬТАТОВ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ
РЕЗУЛЬТАТ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ СЧИТАЕТСЯ ПОЛОЖИТЕЛЬНЫМ , ЕСЛИ В ПРЕПАРАТЕ ОБНАРУЖИВАЕТСЯ ХОТЯ БЫ ОДИН ИЗ ПАРАЗИТАРНЫХ ЭЛЕМЕНТОВ
половозрелые клещи (самка, самец) 

личинки
опустевшие яйцевые оболочки линечные шкурки















































































ДЕРМАТОСКОПИЯ - МЕТОД ВИЗУАЛИЗАЦИИ КОЖИ С ИСПОЛЬЗОВАНИЕМ ОПТИЧЕСКИХ ПРИБОРОВ
ДЛЯ ПРОВЕДЕНИЯ ДЕРМАТОСКОПИИ ИСПОЛЬЗУЕТСЯ РАЗЛИЧНАЯ ОПТИКА
Н.Г. Кочергин, доктор медицинских наук, профессор
Московская медицинская академия им И.М. Сеченова
Из всех заразных кожных болезней человека чесотка является самой заразной. Легко передаваемая при прямом контакте (бытовом, половом) чесотка в силу этого имеет широкое распространение. Время от времени отмечаются отдельные вспышки заболевания, вызываемые разными причинами как биологического, так и социального характера. Среди этих причин заметное место занимают врачебные ошибки в виде гиподиагностики или неправильного лечения [1]. И это несмотря на характерную в большинстве случаев клиническую картину, простоту и доступность лабораторной диагностики и наличие современных высокоэффективных про-тивочесоточных средств. В связи с этим необходимо умение врачей-клиницистов всех специальностей своевременно распознавать чесотку и проводить соответствующие терапевтические мероприятия.
На рубеже XX и XXI веков официальный интенсивный показатель заболеваемости чесоткой в России находился на уровне 150-220 на 100 000 населения [3], что не отражает истинной заболеваемости, которая может быть значительно выше. Благодаря предпринимаемым в настоящее время усилиям в борьбе с чесоткой к концу первого десятилетия текущего века прогнозируется снижение показателя заболеваемости в России до 14-33 на 100 000 населения.
В структуре заболеваний кожи в разных регионах мира доля чесотки колеблется в значительных пределах. Так, в Эфиопии среди обратившихся за дерматологической помощью сельских жителей чесотка составляет 9,8%, занимая третье место по частоте после всех кожных инфекций и аллергодермато-зов [4], а в некоторых странах Западной Африки это заболевание стоит на первом месте по частоте обращений и достигает одной трети всех дерматозов [2].
Этиология и эпидемиология
Чесотка (scabies) — заразное паразитарное заболевание, вызываемое чесоточным клещом (Sarcoptes scabiei hominis). Чесоточный клещ — это постоянный паразит, большую часть своей жизни проводящий в коже человека и лишь короткое время в период расселения пребывающий на поверхности кожи. Вне кожи человека клещи живут всего несколько дней и быстро погибают.
Чесоточный клещ визуально имеет вид беловатой, величиной с маковое зернышко точки, при этом размер самки, которая и является непосредственной причиной всех симптомов заболевания, составляет 0,25-0,35 мм. Основным местом пребывания самок является эпидермис, чешуйками которого они и питаются, захватывая клетки зернистого слоя, то есть являются кератофагами. Скорость продвижения самки в роговом слое при прокладывании хода составляет 0,5-2,5 мм/сут, а на поверхности кожи — 2-3 см/мин.
Для чесоточных клещей характерен строгий суточный ритм. Днем самка находится в состоянии покоя, а вечером и ночью прогрызает чесоточные ходы, интенсивно питаясь и откладывая яйца с тем, чтобы днем вновь перейти в состояние покоя. Такая суточная программа выполняется всеми самками синхронно, что и объясняет вечерний и ночной характер зуда при чесотке.
В коже клещи быстро размножаются. Оплодотворенная самка пробуравливает в верхних слоях эпидермиса чесоточный ход — галерею, где откладывает яйца. В среднем за жизнь, которая продолжается до 1,5 мес, самка откладывает около 40-50 яиц. Через несколько дней после яйцекладки из них выводятся личинки, вскрывающие покрышку хода и выходящие на поверхность кожи, где после двух линек превращаются во взрослых клещей — самцов и самок, которые дают начало новому циклу с расселением на новые участки кожного покрова.
Заражение чесоткой происходит, как правило, при непосредственном тесном телесном контакте больного со здоровым, чаще всего в постели. Значительно реже чесоткой заражаются через предметы, бывшие в употреблении больного (общее постельное и носильное белье, верхняя одежда, рукавицы, перчатки и т.д.), если прошло не более нескольких часов или, максимум, сутки—двое до контакта с предметами, так как чесоточные клещи вне кожи человека нежизнеспособны.
Эпидемиология чесотки определена облигатно антропонозным характером заболевания, постоянным типом паразитирования возбудителя и при прямом пути передачи инфекции носит ярко выраженный очаговый характер. Выделяют семейные очаги и так называемые коллективные (общежития, детские дома, соматические стационары и пр.). Внеочаговое заражение чесоткой в банях, поездах, гостиницах происходит редко при последовательном контакте людей с зараженными предметами (постельное белье, предметы туалета).
Клиническое течение
Инкубационный период при чесотке неопределенен и зависит от ряда обстоятельств. Например, при заражении оплодотворенными самками он может практически отсутствовать, так как самка сразу начинает рыть ход и откладывать яйца, что и обеспечит быстрое возникновение главного симптома заболевания — зуда. При заражении личинками первые симптомы заболевания могут появиться через 10-14 дней — время, необходимое для метаморфоза клещей. Наконец, стертое, невыраженное развитие клинической симптоматики может оказаться незамеченным самим больным, и он будет указывать на начало заболевания, значительно отстоящее по времени от возможного момента заражения.
Так или иначе, в конце инкубационного периода появляются первые симптомы чесотки, для развернутой клинической картины которой типичны: зуд, особенно усиливающийся вечером и ночью; папулезно-везикулезная сыпь; чесоточные ходы и расчесы; локализация высыпаний в определенных местах.
Внешне чесоточный ход выглядит как едва возвышающиеся над уровнем нормальной кожи тонкие, как ниточка, полоски — прямолинейные, дугообразные или зигзагообразные. Обычная длина ходов 0,5-1 см, но они могут быть и длиннее. Окраска их различна и зависит от чистоплотности больного. У людей с чистой кожей ходы белого цвета и усеяны чуть заметными сероватыми точками, соответствующими месту выхода из хода молодых клещей. На загрязненной коже ходы темно-серые с черными точками или совсем черные от попадания пыли и грязи непосредственно в ход. Нередко ход заканчивается прозрачным пузырьком, сквозь покров которого порой удается видеть белую точку (тело клеща). На другом конце хода часто имеется узелок — место внедрения клеща в кожу, что может создавать вид парного расположения элементов, соединенного чесоточным ходом. Помимо ходов, на месте укусов молодых клещей и самцов возникают мелкие, диаметром до 1 мм или несколько больше, уртикоподобные узелки, которые вследствие расчесов покрываются точечными кровянистыми корочками. Возможны и более крупные расчесы, оставляющие после себя линейные черные корочки, как правило симметричные.
Излюбленной локализацией чесоточной сыпи являются пальцы кистей, особенно межпальцевые складки и боковые поверхности; боковые поверхности ладоней; запястья с ладонной стороны; сгибательные поверхности предплечий и плеч; передняя складка подмышечной впадины; боковые поверхности груди и живота; область вокруг пупка; кожа вокруг сосков молочных желез у женщин; поясница и ягодицы; кожа полового члена; внутренняя поверхность бедер; подколенные впадины; область лодыжек; у маленьких детей — ладони и подошвы (см. рисунки на с. 86). Сыпь при чесотке, как правило, симметричная. У детей младшего возраста, особенно грудных, проявления чесотки нередко рассеяны по всему телу, могут быть даже на лице и волосистой части головы.
Постоянные расчесы при типичной чесотке, повреждая кожу, способствуют внедрению в нее кокковой флоры, что нередко сопровождается появлением различных видов гнойничковой сыпи (импетиго, эктима, фурункулы). При затяжном течении вторичной пиодермии возможно развитие лимфангитов, лимфаденитов и даже общих явлений интоксикации.
Длительно недиагностированная чесотка у людей, склонных к аллергии вообще, может привести к развитию типичных проявлений экзематозного процесса в виде везикуляции, мокнутия, постоянного зуда, что еще больше затрудняет диагностику чесотки.
Чесоточная лимфоплазия, не являясь редкостью, представлена обычно сильно зудящими узелками величиной с мелкую горошину, локализующимися на мошонке, половом члене, ягодицах, локтях, реже в других местах. Причиной ее считается особая индивидуальная предрасположенность кожи больного отвечать на паразитарный раздражитель лимфоидной инфильтрацией. После полноценного противочесоточного лечения и этиологического излечения чесоточная лимфоплазия имеет склонность длительно персистировать, давая больному повод думать о неэффективности проведенной терапии и толкая его на повторные курсы уже необоснованного самолечения.
Общее состояние больных при чесотке обычно мало страдает. Однако долго существующая чесотка, экзематизация, постоянный зуд, бессонница в связи с этим могут приводить к невротическим реакциям, вплоть до случаев чесоточного маразма.
Диагностика
Диагноз чесотки устанавливают на основании характерной клинической картины, а также обнаружения чесоточного клеща при лабораторном исследовании. Материал для исследования можно получить двумя способами: путем вскрытия пузырьков иглой или методом поверхностного срезания безопасной бритвой всего элемента (поверхностная биопсия эпидермиса). Указанные манипуляции желательно проводить под контролем лупы. Для лучшего определения хода его можно покрасить йодной настойкой, при этом он окрашивается в коричневый цвет.
При первом соскобе для извлечения клеща следует под основание пузырька ввести гистологическую иглу и продвинуть ее вглубь в сторону чесоточного хода. Затем необходимо слегка приподнять острие иглы кверху и извлечь ее. На кончике иглы даже невооруженным глазом будет заметна беловатая точка — самка клеща.
Микроскопирование проводят в изотоническом растворе натрия хлорида. Извлеченный иглой материал переносят на предметное стекло, заливают указанным раствором, накрывают покровным стеклом и исследуют под малым увеличением.
Рекомендуются и другие методы лабораторного подтверждения чесотки. На элемент кожной сыпи наносят одну каплю 10% раствора едкой щелочи, через 2 мин соскабливают мацерированный роговой слой и исследуют его под микроскопом. Соскоб с элементов можно производить и после нанесения на них на 15 мин молочной кислоты. На очаг, протертый эфиром, можно наложить целлофановую ленту и быстрым движением сдернуть ее. Затем несколько полосок ленты монтируют на стекло и микроскопируют при малом увеличении.
У детей рекомендуется применять так называемый чернильный тест. Обратной стороной пера авторучки осторожно касаются чесоточной папулы, покрывая ее чернилами. Затем тампоном, смоченным спиртом, немедленно стирают чернила с поверхности кожи. В случае чесотки чернила распространяются по чесоточному ходу, образуя характерную зигзагообразную линию, идущую от папулы. При этом тесте могут быть получены и ложнополо-жительные результаты, что в ряде случаев требует применения поверхностной биопсии.
У больных чесоткой обнаруживают яйца самок паразитов, личинки, нимфы, экскременты. При исследовании в изотоническом растворе натрия хлорида клещ подвижен, так как остается живым.
Лечение
Самопроизвольно чесотка не проходит, может протекать, периодически обостряясь, многие месяцы и годы, и такой больной представляет постоянный очаг инфекции. Для того чтобы излечить больного чесоткой, достаточно уничтожить клеща и его яйца с помощью наружных акарицидных средств. Общего лечения не требуется. Наружное лечение проводит сам больной, а в стационаре — средний медицинский персонал.
В настоящее время существует несколько методов лечения чесотки различными акарицидными средствами. Однако вне зависимости от препарата для эффективного избавления от чесотки необходимо соблюдение ряда общих принципов [1]. Прежде всего, нужно лечить одновременно всех контактных в очаге, даже при наличии лишь одного больного (например, всех членов семьи); акарицидное средство следует втирать во все участки кожного покрова, кроме лица и головы (а у маленьких детей и без этого исключения); выбранное средство втирают только руками, без использования тампонов или салфеток; наносить акарицид-ный препарат лучше в вечернее время после предварительного мытья; лечение осложнений следует проводить одновременно с терапией чесотки.
Исторически самое раннее средство лечения чесотки — серная мазь (20-33%), которую втирают во все тело, кроме головы, перед сном в течение 4-5 дней. Затем 1-2 дня мазь не втирают, больной все это время остается в том же белье, которое пропитывается мазью. Далее больной моется и надевает чистое белье. У людей с повышенной чувствительностью нередко развиваются дерматиты, поэтому втирать серную мазь в участки с тонкой и нежной кожей следует осторожно, а у детей применять 10-20% мазь. Предложено и одноразовое втирание серной мази. Больной при этом вначале увлажняет тело мыльной водой и досуха втирает в пораженные места 15-20% серную мазь в течение 2 ч, после чего припудривает кожу тальком или крахмалом. Мазь не смывают в течение 3 дней, затем больной моется и меняет белье, и на этом лечение заканчивается.
Существует также способ лечения чесотки по Демьяновичу. Для этого готовят два раствора: №1 — 60% раствор натрия тиосульфата и № 2 — 6% раствор хлористоводородной кислоты.
Раствор №1 энергично втирают в кожу в следующей последовательности: в левое плечо и левую руку, правое плечо и правую руку, в туловище, левую ногу, правую ногу — по 2 мин, особенно тщательно в те места, где имеются чесоточные высыпания. Через нескольких минут, когда раствор подсохнет, а кожа станет белой, как бы припудренной кристаллами натрия тиосульфата, его втирают в той же последовательности повторно также по 2 мин в каждую область. Во время второго цикла втираний оставшиеся на коже после первой процедуры кристаллы соли разрушают покрышки чесоточных ходов, что облегчает поступление препарата прямо в них.
После второго втирания раствора натрия тиосульфата и обсыхания приступают к обработке кожи раствором №2 вымытыми водой ладонями. При втирании хлористоводородная кислота не должна стекать с кожи, чтобы не смывать натрия тиосульфат. Раствор втирают в той же последовательности быстрыми и энергичными движениями, но в каждую область — лишь по 1 мин. После подсыхания кожи хлористоводородную кислоту втирают еще 2 раза.
По окончании процедуры больной надевает чистое белье и не смывает оставшееся на теле средство в течение 3-х дней, а затем моется.
В результате взаимодействия на коже двух растворов выделяются сернистый газ и сера, которые и убивают чесоточного клеща, его яйца и личинки. У детей, больных чесоткой, обработку по способу Демьяновича проводят теми же растворами в половинной концентрации.
Как правило, один курс лечения обеспечивает выздоровление. Успех целиком зависит от правильного выполнения процедуры. Если после первого курса лечения полного выздоровления не наступило, то через 3-5 дней обработку повторяют. Неудобствами метода Демьяновича являются некоторая громоздкость технологии и неприятный запах выделяющегося сернистого газа.
Одним из наиболее популярных современных средств лечения больных чесоткой является бен-зилбензоат: 20% эмульсия (или мазь) для взрослых и 10% — для детей. Лечение проводят по следующей схеме: в 1-й день препарат втирают ватным тампоном последовательно во все очаги поражения дважды по 10 мин с 10-минутным перерывом. После этого больной надевает обеззараженную одежду и меняет постельное белье. На 2-й день втирание повторяют. При проведении обработки тела бензилбензоатом нужно оберегать глаза. Через 3 дня после этого больной моется в бане или под душем и меняет белье.
Наиболее удобное и эффективное современное средство против чесотки — аэрозоль Спре-галь, который можно применять как у взрослых, так и у детей. В состав Спрегаля входят эсдепа-летрин — нейротоксический яд для клещей и пиперонила бутоксид, усиливающий действие эсдепалетрина. Препаратом опрыскивают все тело сверху вниз на расстоянии 20-30 см вечером после мытья, особо тщательно обрабатывая места излюбленной локализации клещей и избегая попадания на слизистые оболочки глаз и полости рта. Перед использованием препарата у детей (в т.ч. новорожденных), необходимо закрыть им нос, рот и глаза салфеткой. При смене пеленок у детей грудного возраста следует повторно опрыскивать всю область ягодиц. При поражении лица у детей грудничкового и раннего детского возраста Спрегаль наносят на салфетку, затем аккуратно, не допуская попадания препарата в глаза и рот, обрабатывают кожу. 12-часовой экспозиции на теле больного достаточно для полного акарицидного эффекта Спрегаля, поэтому наутро он тщательно моется, и лечение считается законченным. Одного аэрозольного баллона Спрегаля достаточно для трех человек. Достоинствами данного средства являются кратковременность терапии, хорошая переносимость и удобство применения.
При наличии осложнений чесотки в виде вторичной пиодермии или экзематизации лечение их проводят одновременно с основной акарицидной терапией и при необходимости продолжают после ее окончания. Средства для лечения осложнений подбирают индивидуально в зависимости от показаний. Это могут быть антибиотики системного и местного действия, антигистаминные средства, кортикостероидные препараты для наружного применения и др.
Независимо от вида терапии, борьба с чесоткой не может быть ограничена только лечебными процедурами. Обязательны дополнительные мероприятия. Сразу же после окончания лечения все белье больного (как носильное, так и постельное) необходимо тщательно выстирать, лучше с кипячением. Верхнее платье и одежду, которые нельзя стирать, следует обработать в химчистке или путем проглаживания горячим утюгом, особенно с внутренней стороны, или проветрить на воздухе в течение 5-7 дней. Так же обрабатывают матрас, одеяло и другие вещи больного. Исключительно важно одновременное лечение всех заболевших в одной семье, школе, общежитии и т. д. Поэтому необходим осмотр всех, кто находился в тесном, особенно бытовом, или половом контакте с заболевшим. Несоблюдение этого важного правила может привести к тому, что один из членов семьи, излечившись от заболевания, вскоре вновь заболевает, заразившись от других членов семьи, которые до этого не лечились.
На каждого выявленного больного чесоткой медицинский персонал заполняет экстренное из вещение об острозаразном заболевании, которое направляют в учреждения санитарно-эпидемио логического надзора. При неблагоприятной эпи демической обстановке большое значение приоб ретают медицинские осмотры населения, особен но в организованных коллективах, усиление кон троля за банями и душевыми, организация скабиозориев, в которых проводят массовые де зинфекционные и лечебные мероприятия.
Список литературы
1. Белоусова Т.А., Кочергин Н.Г. Человек и лекарство (тез. докл.).- М., 1995.- С. 45.
2. Кочергин Н.Г., Толчина Л.В. Актуальные пробле мы дерматологии: Материалы конференции.— М., 2003.-С. 59.
3. Соколова Т.В., Лопатина Ю.В. Паразитарные дер матозы.-М., 2003.
4. PadoveseV. et al. / JEADV.- 2004.- V.18, Suppl. 2.- P. 181-182.
Читайте также:


