Уреаплазма сепсис что это

Уреаплазмоз – это инфекционное заболевание, вызываемое микроорганизмами Ureaplasma urealyticum, которые передаются половым путём.
Данное заболевание поражает мочеполовую систему, как женщин, так и мужчин. Уреаплазмоз достаточно каверзная болезнь, которая может протекать с периодической симптоматикой, либо с её отсутствием, однако приводит к осложнениям воспалительного характера и не редко к бесплодию.
Поэтому консультация гинеколога или же консультация уролога – это первое, о чём вы должны подумать при малейших подозрениях на уреаплазмоз.
Симптомы уреаплазмоза у мужчин и женщин схожи: жжение и умеренная боль при мочеиспускании, незначительные прозрачные выделения, а также боль внизу живота.
Однако гинекологи и урологи достаточно часто сталкиваются с бессимптомным протеканием уреаплазмоза, по этой причине уреаплазмоз одно из самых распространенных заболеваний передающихся половым путем, так как многие носители, не подозревая о наличии у них уреаплазм, ведут активную половую жизнь без барьерных средств контрацепции.
Поэтому даже если вас ничего не беспокоит, желательно проходить профилактический осмотр гинеколога или уролога раз в полгода .
Своевременное лечение уреаплазмоза может избавить вас от таких неприятных явлений, как уретрит, мочекаменная болезнь, воспалительные заболевания матки и придатков, а главное от проблем во время беременности и возможного бесплодия.
Что касается бесплодия, то уреаплазмы могут вызвать его в равной степени и у женщин, и у мужчин. Уреаплазмоз передаётся и от матери к ребёнку во время беременности или родов, к тому же он может вызвать патологии в развитии плода. Поэтому подготовка к беременности обязательно должна сопровождаться сдачей анализов на уреаплазменную инфекцию и другие ЗППП.
Современные технологии диагностики гинекологических и урологических заболеваний позволяют достаточно быстро выявить уреаплазмоз. В основном применяется ПЦР (метод полимеразной цепной реакции), серологический метод, ИФА и ПИФ.
Целью диагностики является не только выявление уреаплазм, но и проверка их чувствительности к различным антибиотиком, что позволяет назначить более эффективное лечение уреаплазмоза в каждом отдельном случае.
Лечение уреаплазмоза
Так как микроорганизм уреаплазма по своим свойствам занимает промежуточное положение между бактериями, вирусами и паразитирующими простейшими, то и лечится уреаплазмоз антибактериальными препаратами.
Как было сказано выше, подбор антибиотиков и их дозировка осуществляются исключительно индивидуально потому, что каждый пациент – это отдельный случай, со своими особенностями, как самого организма, так и уреаплазм.
Обычно антибиотики назначаются для приёма внутрь и местного воздействия (вагинальные свечи или таблетки, инстилляции лекарственных средств в мочеиспускательный канал, массаж предстательной железы и физиотерапия).
Основной принцип в лечении уреаплазмоза , как и любого заболевания передающегося половым путём – это лечение обоих партнёров , с целью исключения возможности повторного инфицирования от больного к здоровому.

У антибиотиков есть один существенный недостаток – они не только убивают патогенные микроорганизмы, но и негативно воздействуют на здоровую микрофлору, при этом ослабляя иммунитет.
Поэтому антибактериальная терапия всегда сопровождается принятием иммуномодулирующих препаратов, которые не только поддержат иммунитет, но и дополнительно к антибиотикам помогут справиться с инфекцией.
В среднем, лечение уреаплазмоза занимает 2 недели и не вызывает особых сложностей и неудобств, кроме того, что необходимо соблюдать диету (минимум жаренного, острого и солёного), исключить алкоголь и отказаться от половой жизни на срок лечения.
После завершения курса лечения необходимо контрольное обследование .
У женщин контрольные анализы берутся перед началом ближайшей менструации и еще раз через месяц. У мужчин первый контрольный анализ проводится через 2 недели после завершения приёма антибиотиков, и также ровно через месяц.
Самые положительные эмоции как у пациента, так и у врача, вызывают отрицательные результаты проведённых анализов, которые означают, что уреаплазма побеждена. Но никто не застрахован от повторного заражения, поэтому не стоит забывать про меры профилактики уреаплазмоза :
- Постоянный партнёр.
- Отказ от беспорядочной половой жизни.
- Использование барьерных средств контрацепции, если вы не уверены в партнёре.
- Профилактический осмотр гинеколога или врача уролога раз в полгода.
Заведующая гинекологическим отделением
Карапетян Гаяне Артаваздовна
Здоровый образ жизни для Вас – это, прежде всего, …
Уреаплазмоз – инфекционное воспалительное заболевание мочеполовой системы, при котором в анализах выявлена U. urealyticum (уреаплазма уреалитикум) и не обнаружены прочие микроорганизмы, способные на провокацию подобного воспаления.
Течение острое или хроническое. В острой форме проблема проявляется у 5% пациентов и по симптомам похожа на гонорейный уретрит (длится до 2 месяцев). В хронической форме болезнь обостряется и затухает, процесс длится более 2 месяцев.
U. urealyticum передается бытовым, половым, вертикальным, внутриутробным путем. Вертикальный путь предполагает переход инфекции из влагалища и цервикального канала, внутриутробный возможен при наличии U. urealyticum в водах внутри матки. Заболевание более характерно для мужчин, чем для женщин. С уреаплазмозом может столкнуться как молодой человек, так и мужчина в возрасте. Наиболее вероятный путь заражения – половой. Часто процесс протекает в хронической форме и не обладает выраженной симптоматикой. Основная проблема заболевания – в осложнениях (уретрит, эпидидимит, артриты, мочекаменная болезнь, проблемы с качеством спермы).
Уреаплазмы – подробнее о микроорганизме

Уреаплазма – бактерия, относящаяся к категории условно-патогенных микроорганизмов. Имеет родственные связи с микоплазмами, но в отличие от последних может расщеплять мочевину до аммиака. Уреаплазмы из мочеполовой системы имеют небольшие размеры и могут проникать через поры 0,22мкм.
Помимо U. Urealyticum, которые провоцируют воспаления мочеполовых органов, существуют U. Parvum, которые как правило живут на слизистых клинически здоровых женщин. Это два биотипа, которые подразделяются на серотипы:
- Parvum – 4 серотипа (1, 3, 6, 14);
- Urealyticum – 10 серотипов (оставшиеся номера).
На данный момент проводятся исследования в отношение серотипов, виноватых в возникновении воспаления у женщин и мужчин. У одного человека в результатах анализов одновременно могут находиться разные серотипы уреаплазмы.

Уролог (взрослый), Уролог (детский)
Приём по адресу:

г. Москва, 2-й Боткинский проезд, д. 8

Приём по адресу:

г. Рязань, ул. Праволыбедская, д. 40

Ультразвуковая диагностика, Уролог (взрослый)
Приём по адресу:

г. Москва, ул.Маросейка, д.6-8, стр. 4

Приём по адресу:

г. Москва, Проспект Маршала Жукова, д.38 к.1

Приём по адресу:

г. Москва, ул. Гамалеи, д.18

Приём по адресу:

г. Москва, Проспект Маршала Жукова, д.38 к.1

Приём по адресу:

г. Москва, 2-й Боткинский проезд, д. 8

Приём по адресу:

г. Москва, ул. Гамалеи, д.18

Уролог (взрослый), Уролог (детский), Диспансеризация
Приём по адресу:

г. Москва, ул.Маросейка, д.6-8, стр. 4
![]()
Приём по адресу:

г. Рязань, ул. Праволыбедская, д. 40
![]()
Приём по адресу:

г. Москва, ул.Псковская, д.9, к. 1

Ультразвуковая диагностика, Уролог (взрослый)
Приём по адресу:

Москва, ул.Шипиловская, д.1
Симптомы уреаплазмоза у мужчин
Инкубационный период у мужчин составляет около 30 дней, однако попадание уреаплазмы в организм не гарантирует появления заметного воспаления. Часто пациент не замечает проявлений и остается распространителем инфекции. Симптоматика похожа на картину при уретрите, сопровождается рецидивами. Первая симптоматика может быть выражена слабо и пройти достаточно быстро, однако бактерии никуда не исчезают – они прикрепляются к стенкам мочеполовых органов и ждут подходящего момента (ослабления иммунитета).
Признаки уреаплазмоза, протекающего в скрытой форме, проявляются при снижении защитных сил организма – стрессах, вредных привычках, падении иммунитета из-за другой инфекции, большой физической нагрузке, приеме гормональных препаратов и антибиотиков. Заболевание часто развивается у мужчин с хроническим простатитом или связано с гонореей, хламидиозом и другими ЗППП. Бурное и быстрое развитие инфекции после заражения возникает, как правило, при заведомо сниженном иммунитете – из-за ВИЧ, сифилиса, пневмонии, туберкулеза и т.д.
- негонококковый уретрит – наблюдается у 30% пациентов, вялотекущий, симптомы часто проходят сами;
- мутные и скудные выделения, особенно после длительной задержки мочеиспускания, характерной для ночного сна;
- болезненные ощущения, резь при походах в туалет;
- покраснение и отек вокруг уретры и на головке члена;
- орхоэпидимит – воспаление яичка или придатка;
- астеноспермия – возникает в результате паразитирования уреаплазм на сперматозоидах;
- вялотекущее течение, рецидивы – симптомы на некоторое время пропадают, но могут потом вновь появиться.
Астеноспермия – это один из провокаторов мужского бесплодия. Она возникает по трем причинам. Первая – уреаплазма контактирует с поверхностью сперматозоида, что вызывает лизис мембраны и потерю подвижности. Вторая – в мембране сперматозоида и уреаплазмы есть общие антигены, на которые вырабатываются антитела, повреждающие сперматозоид. Третья – уреаплазмы продуцируют ферменты, которые влияют на текучесть спермы.
Осложнения
Опасность заболевания связана с тем, что оно часто протекает бессимптомно, при этом оказывая негативное влияние на мочеполовую и репродуктивную системы. В качестве осложнений наблюдаются воспаление семенников (орхоэпидидимит, при котором придаток увеличивается и уплотняется), признаки простатита в связи с инфицированием тканей предстательной железы, мочекаменные болезни, баланопостит. Результатом становится нарушенная эрекция, сильные боли, снижение потенции.
При отсутствии правильной терапии могут возникнуть:
- нарушение подвижности сперматозоидов и их гибель;
- воспаление в мочевом пузыре (цистит) и пиелонефрит (заболевание почек) при распространении инфекции выше;
- сексуальные нарушения.
Одна из способностей уреаплазмы – это способность расщеплять мочевину. При расщеплении мочевины образуется аммиак, который негативно влияет на слизистые оболочки почек и кислотно-щелочной баланс мочи. В результате образуются уролиты, которые вызывают дополнительные проблемы со здоровьем и требуют лечения.
Наличие уреаплазматической инфекции делает мужчину уязвимым для других заболеваний и инфекций, в том числе, передающихся половым путем, повышая вероятность заражения. Уреаплазма может долго дремать в организме без видимых признаков, поэтому важно регулярно проходить обследования, в том числе, на уреаплазмоз.
Мы разработали для Вас специальные годовые программы наблюдения за здоровьем.
Услуги каждого пакета ориентированы на поддержание здоровья и профилактику болезней.
Годовые медицинские программы для детей
Детские годовые программы НИАРМЕДИК созданы для того, чтобы помочь родителям вырастить здорового ребенка! Программы разработаны для детей разного возраста и гарантируют качественную медицинскую помощь без очереди.
Годовые медицинские программы для взрослых
Взрослые годовые программы "С заботой о себе" разработаны для тех, кто ответственно подходит к своему здоровью. Программы включают: консультации терапевта, а также самых востребованных врачей-специалистов.
Программа ведения беременности
Сеть клиник НИАРМЕДИК предлагает будущей маме программу ведения беременности "Жду тебя, малыш!". Программа разработана с учетом передовых международных стандартов здравоохранения.
Диагностика
Какой врач проводит диагностику уреаплазмоза? В клиниках НИАРМЕДИК для проверки мочеполовой системы следует записаться к урологу . Врач проведет осмотр и назначит диагностические процедуры.
Общий мазок не дает достоверности картины при выявлении уреаплазмоза, поскольку количество лейкоцитов при нем может быть либо незначительно повышено, либо соответствовать норме. Чтобы точно поставить диагноз необходимо использовать ПЦР и бактериальный посев. При ПЦР-анализе, подтверждающем наличие уреаплазмы, результатом станет показатель более 1,0*10^3 копий на 1 мл. При культуральном методе можно не только определить наличие уреаплазмы, но и провести анализ на чувствительность выделенного штамма к конкретным антибиотикам для более точного подбора лечения.
Помимо них могут использоваться:
В зависимости от клинической картины врач может назначить и другие исследования, чтобы выявить прочие возможные инфекции и патологии, влияющие на состояние пациента.
Лечение
На первичном приеме врач выслушает жалобы пациента, соберет анамнез, проведет осмотр, назначит необходимые исследования. Комплект анализов зависит от конкретного случая. В клиниках НИАРМЕДИК исследования проводятся быстро и в полном объеме.
После получения анализов и выявления причин наблюдаемой клинической картины, а также сопутствующих заболеваний и инфекций врач, составляет схему лечения, включающую медицинские препараты и терапию. Если признаки заболевания отсутствуют, а уреаплазмы в анализах есть, врач может начать лечить пациента превентивно.
Подбор схемы лечения производится индивидуально и может включать:
- антибиотики;
- противогрибковые и противопротозойные препараты;
- иммуномодуляторы;
- витамины;
- местное лечение;
- физиотерапию.
Если пациент ранее уже лечился от этой инфекции, доктору важно знать прошлую схему лечения, чтобы скорректировать ее и заменить активные препараты, не давшие результатов. У уреаплазмы отсутствует клеточная стенка, поэтому она быстро вырабатывает устойчивость к антибиотикам, направленным на разрушение этой стенки. Антибиотики тетрациклинового ряда, например, Доксициклин, не являются эффективными, поскольку сегодняшние штаммы микроорганизма устойчивы к нему. Чаще всего в схему включаются макролиды и хинолоны.
Среди макролидов часто используют:
- Эритромицин – активнее чем сумамед, принимается курсом на 10 или 7 дней;
- Ровамицин – накапливается в очаге воспаления, курс составляет 10 дней;
- Рокситромицин – принимается 2 недели;
- Кларитромицин – может приниматься перорально и внутривенно (в сложных случаях) и т.д.
Общий средний курс лечения составляет 2 недели. В сложных случаях, особенно при сочетании с другими болезнями, курс лечения может быть более продолжительным. В процессе лечения исключается занятие сексом без барьерной контрацепции, алкоголь и часть пищевых продуктов. Через 2 недели после окончания курса проводится новое исследование для прояснения результатов лечения. Если ситуация не изменилась, разрабатывается новая схема. Если анализы указывают на эффективность лечения, врач выдает индивидуальный план посещений и контрольных исследований. Первое посещение планируется через 3-4 недели.
По окончании лечения при необходимости может быть назначен курс физиотерапии и восстановительных препаратов и процедур. К ним относятся:
Поскольку уреаплазмоз передается к мужчине как правило половым путем, диагностику рекомендуется пройти обоим партнерам, даже если у второго не наблюдается никаких проявлений (инфекция может протекать скрыто). Основной профилактической мерой во избежание повторного заражения являются барьерные средства контрацепции.
Записаться на прием
Уреаплазма быстро адаптируется к препаратам и приобретает устойчивость. Самостоятельный подбор схемы лечения, а также прекращение лечения до завершения курса приводит к усложнению ситуации. При появлении симптомов, а также раз в полгода даже в их отсутствие, при наличии половой жизни необходимо проходить обследования. Специалист на основании проведенных исследований и собранного анамнеза/информации о прошлых лечениях, опираясь на опыт, статистику и свежую информацию от научного сообщества сможет правильно подобрать антибиотики и поддерживающие препараты.


Гаспарян Ани Арменовна - к.м.н, врач акушер-гинеколог в клинике "Эребуни"; Республика Армения, г.Ереван, преподаватель Ереванского государственного медицинского университета, РА, г. Ереван.
Если болезнь не определена, невозможно и лечить ее.
Ас-Самарканди.
Уреаплазмы являются нормальным компонентом
микробиоциноза влагалища женщины
Микробиоценоз влагалища у женщин в норме состоит из постоянно обитающих микроорганизмов (индигенная, автохонная микрофлора) и транзиторных (аллохтонная, случайная микрофлора). Как известно во влагалище здоровой женщины обитает более миллиона бактерий, которые относятся к тремстам разным видам. Уреаплазмы – одни из них и обнаруживаются примерно у 50% здоровых женщин.
Уреаплазмы – это мельчайшие бактерии, которые обитают на слизистых половых органов и мочевых путей человека. Сначала уреаплазмы относились к микоплазмам, но были выделены в отдельный род из-за своей способности расщеплять мочевину. Они могут годами жить в организме, не вызывая какой-либо симптоматики и никак себя не проявляя. Главный фактор защиты организма — нормальная микрофлора, которая и является физиологическим барьером для разных видов инфекции. Как только нарушается баланс микроорганизмов, барьер исчезает, количество уреаплазм может быстро расти.
В 1986 году Комитет экспертов Всемирной организации здравоохранения внёс уреаплазму в классификацию возбудителей болезней, передаваемых половым путём. Однако уреаплазмоз не был внесён в Международную классификацию болезней 9-го пересмотра и не был внесён в последующую Международную классификацию болезней 10-го пересмотра 1998 года.
С 1998 года уреаплазмоз в России учитывался как половая инфекция. В связи с введением в России Международной классификации болезней 10-го пересмотра уреаплазмоз был исключен из списка заболеваний, которые регистрировались как заболевания, передаваемые половым путём.
Хотелось бы еще раз акцентировать внимание, что уреаплазмы – это не инфекции, передаваемые половым путем! Они совершенно спокойно обнаруживаются у девственниц и у бабушек, у монахинь, и даже у гинекологов и дерматовенерологов. Если Вас ничто не беспокоит, искать уреаплазму не стоит.
Рассказывая, что такое уреаплазма (parvum, urealiticum и spp), заметим – этот микроорганизм является уникальным представителем микробной среды. Он занимает среднее место в классификации между вирусами и бактериями. Уреаплазма грам-отрицательные микробы, имеющие дополнительную липидную мембрану, скрывающую клеточную стенку. У нее нет белковой оболочки и отсутствует молекула ДНК. Существуют 14 серотипов возбудителя, но заболевания у человека вызывают только следующие виды:
- Ureaplasma parvum – 4 серотипа;
- Ureaplasma urealiticum – 10 серотипов.
Уреаплазмы, как и другие компоненты микрофлоры, иногда все же могут приводить к развитию воспаления, но это воспаление чаще всего затрагивает органы мочевой системы: уретра (чаще у мужчин), мочевой пузырь (цистит), почки. Обращаю внимание, что в этой ситуации уреаплазмы ведут себя в точности так же, как, например, кишечная палочка: кишечная палочка может вызывать и цистит, и пиелонефрит, и даже сепсис, но она живет в каждом здоровом организме. Значит ли это, что мы должны лечить всех поголовно от кишечной палочки? Конечно, нет! Та же история и с уреаплазмами. Если у Вас обнаружили уреаплазму, и при этом есть признаки воспаления, не спешите принимать антибиотики. Сначала надо убедиться в том, насколько эти микробы виновны в воспалении.
А так же много уделено внимания изучению роли уреаплазм в патогенезе абортов, мертворождении, преждевременного излития околоплодных вод, преждевременных родов и рождения детей с низкой массой тела. Но многочисленные опубликованные в печати данные не дали безупречных доказательств о причастности этих микроорганизмов к перечисленным патологическим состояниям.
- Согласно мировым стандартам: не надо никогда и никому обследоваться на уреаплазмы (и тем более лечить их). Кроме того в стандартные схемы лечения уретрита и цистита уже входят препараты, активные в отношении уреаплазм, поэтому даже в этих случаях особого смысла тратить время и деньги нет.
- Если следовать Российским рекомендациям: обследоваться нужно только тогда, когда есть признаки воспаления (воспаление подтверждается при микроскопии) на слизистой влагалища/шейки матки, лечить надо, если концентрация уреаплазм превышает 10 4 КОЕ/мл.
- Медицина — одно из величайших заблуждений человечества. (Мольер)
Источники:
Для доступа к комментариям необходимо войти или зарегистрироваться
Что такое уреаплазмоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ковалык В. П., уролога со стажем в 25 лет.

Определение болезни. Причины заболевания
Уреаплазмоз — группа воспалительных и дисбиотических заболеваний, ассоциированных с уреаплазмами (Ureaplasma species). С 1995 г. различают два вида уреаплазм: Ureaplasma urealyticum и Ureaplasma parvum. Геном U.urealyticum значительно больше U.parvum. В настоящее время невозможно утверждать, что какой-либо из видов является явным патогеном или наоборот — сапрофитом.
Уреаплазмы — условно-патогенные микроорганизмы, которые часто обнаруживаются на слизистых оболочках мочеполовых органов, верхних дыхательных путей и в рото-носоглотке.
Впервые уреаплазмы были выделены в США от темнокожего больного негонококковым уретритом в 1954 г. [1]
Первое попадание уреаплазм в мужскую уретру, как правило, вызывает уретрит — воспаление мочеиспускательного канала. Имеются данные о том, что у женщин уреаплазмы ассоциированы с острыми воспалительными заболеваниями органов малого таза (ВЗОМТ), а также с бактериальным вагинозом. Доказана роль уреаплазм в возникновении бронхолегочных заболеваний у новорожденных (бронхит, пневмония) и послеродового хорионамнионита. [2]
Роль уреаплазм в патологии человека до конца не установлена. Продолжается изучение патогенетической связи этих микроорганизмов с широким спектром заболеваний из разных сфер:
- заболевания мочеполовых органов у мужчин: бесплодие, простатит, везикулит, эпидидимоорхит; [3]
- урогенитальная патология у женщин: ВЗОМТ, бесплодие, воспаление бульбовагинальной железы;
- патология новорождённых. Существуют данные о том, что наличие уреаплазм приводит к низкому весу новорождённого и снижению балла по шкале Апгар;
- патология рожениц: преждевременные роды, преждевременный разрыв околоплодного пузыря, привычный выкидыш, замершая беременность и т. д.;
- мочекаменная болезнь, цистит. Уреаплазмы выявляли в удалённых из почек конкрементах в биоптатах мочевого пузыря, а эксперименты по инфицированию мышей приводили к появлению у них уратных камней в почках.
Уреаплазмы зачастую входят в состав нормальной микрофлоры уретры и влагалища. Частота выявления уреаплазм составляет в среднем 40% в мочеполовых органах у женщин и 5-15% у мужчин. При этом U.parvum обнаруживается значительно чаще, чем U.urealyticum (38% против 9%). [4]
Уреаплазмы распространяются посредством сексуальных контактов. Чем больше сексуальных партнёров в течение жизни, тем чаще колонизация уреаплазмами влагалища или уретры. Уреаплазмы передаются новорождённым при прохождении через родовой канал. При этом происходит колонизация слизистой вульвы и влагалища у девочек и носоглотки у обоих полов. Частота выявления уреаплазм у новорожденных может достигать 30% и выше, снижаясь до нескольких процентов к первому году жизни. [5]
В последующем рост частоты колонизации уреаплазмами начинается с момента начала половой жизни (в 14-18 лет).
Симптомы уреаплазмоза
Симптоматика различается в зависимости от возникшего заболевания.
Уретрит может проявляться скудными выделениями и жжением в мочеиспускательном канале, учащенным мочеиспусканием. Без лечения уретрит склонен к саморазрешению: симптомы затихают, пациент успокаивается. Перенесённый уретрит увеличивает вероятность возникновения в будущем воспаления предстательной железы — простатита. Кроме того, осложнениями уретрита могут быть эпидидимоорхит — воспаление яичка и его придатка, везикулит — семенного пузырька и, редко, куперит — бульбоуретральной железы.
Острый сальпингоофорит, эндометрит могут проявляться тянущими болями внизу живота, лихорадкой, слабостью и выделениями из вагины. Воспалительные заболевания тазовых органов у женщин — закономерное следствие бактериального вагиноза, наблюдаемого при выявлении уреаплазм. Симптомы заболевания могут быстро усугубляться, нередко требуется госпитализация в гинекологический стационар.
Помимо воспалительных заболеваний уреаплазмы, помимо многих других микроорганизмов, ассоциированы с бактериальным вагинозом.
Бактериальный вагиноз, как правило, сопровождается выделениями с неприятным запахом, который к тому же усиливается во время близости.
Заболевание предрасполагает к акушерско-гинекологическим осложнениям: преждевременным родам, рождению с низким весом.
Автор статьи разделяет взгляды мировых экспертов в области урогенитальной патологии (Jenny Marazzo, Jorma Paavonen, Sharon Hillier, Gilbert Donders) на отсутствие связи уреаплазм с возникновением цервицита и вагинита. [6] [7] [8]
Здесь необходимо заметить, что российский гайдлайн призывает проводить лечение цервицита и вагинита, базируясь на этиологической роли уреаплазм при этих заболеваниях, что, конечно же, является ошибкой. [17]
Патогенез уреаплазмоза
Уреаплазмы — условно-патогенные микроорганизмы, т. е. их болезнетворные свойства реализуются только при особых условиях: высокая концентрация на слизистой, иммуносупрессия и другие.
Уреаплазмы прикрепляются к поверхности слизистой оболочки с помощью цитоадгезиновых протеинов. Кроме уретрального эпителия уреаплазмы способны прикрепляться к эритроцитам и сперматозоидам.
Одним из основных факторов патогенности являются ферменты фосфолипаза А и С, под влиянием которых в организме вырабатывается простагландин — фактор, запускающий сокращения непроизвольных мышц, следовательно, возможны преждевременные роды. Воспалительная реакция сопровождается выработкой провоспалительных цитокинов — IL 6, 8, 10.
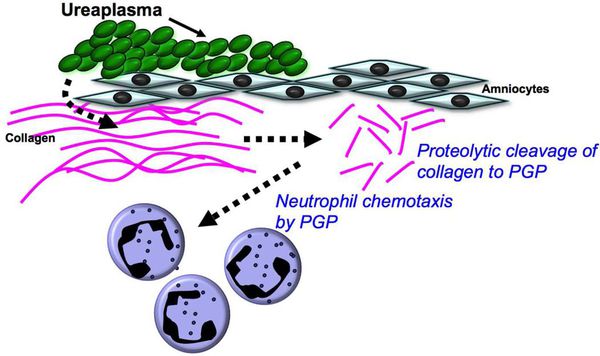
Уреаплазмы обладают IgA-протеазной активностью, разрушая местный защитный фактор слизистой оболочки иммуноглобулин А. [9]
Воспалительный процесс в мочеиспускательном канале развивается при большой концентрации уреаплазм. Так показано, что 10 3 КОЕ/мл и выше ассоциировано с выявлением 12 и более лейкоцитов на мл в уретральном содержимом. [10]
Особые факторы патогенеза реализуются при возникновении бактериального вагиноза. При этом ослабевают факторы местного иммунитета слизистой, благодаря чему такие пациентки более подвержены инфицированию инфекциями, передаваемыми половым путём (в т. ч. ВИЧ). Кислотность вагинального содержимого (рН в норме 3,5-4,5) снижается до нейтральной среды (рН 6,5-7 и выше). Таким образом, ослабевает естественный защитный барьер против болезнетворных микроорганизмов.
Классификация и стадии развития уреаплазмоза
По длительности протекания различают острый и хронический уретрит. Острый уретрит — до 2 месяцев, хронический — более 2 месяцев. В последнем случае различают рецидивирующий и персистирующий уретрит.
Хроническим рецидивирующим уретритом считается заболевание, при котором лейкоциты в уретре к концу лечения пришли в норму, а через 3 месяца — вновь наблюдался их подъём свыше 5 в поле зрения (при увеличении х1000). Хронический персистирующий уретрит — когда повышенное содержание лейкоцитов наблюдалось к концу лечения и через 3 месяца. [11]
ВЗОМТ подразумевает вовлечение в процесс маточных труб, яичника и их связок. Воспаление придатков может быть одно- и двухсторонним, острым или хроническим. Основные симптомы: боль внизу живота, в пояснице, выделения из половых органов, температура 38˚С и выше. [12]
Осложнения уреаплазмоза
У мужчин осложнениями уретрита являются баланопостит — воспаление головки и крайней плоти полового члена. Также возможны простатит, реже — эпидидимоорхит и шеечный цистит. При этом уреаплазмы не рассматриваются в качестве самостоятельного агента, вызывающего воспаление предстательной железы. Вероятно, эта цепь осложнений возникает посредством заднего уретрита и реализуется с помощью уретропростатического рефлюкса, т. е. заброса содержимого задней уретры в ацинусы простаты и семявыносящие протоки. [13]
У женщин ВЗОМТ может осложняться тубоовариальным абсцессом, изредка возникают перитонит и сепсис. В отдалённые сроки возможны серьёзные осложнения, имеющие социальные последствия: хроническая тазовая боль, внематочная беременность и бесплодие.
Маловероятно, что только лишь наличие уреаплазм в биоценозе влагалища приведёт к таким осложнениям. Свой патогенный потенциал эти микроорганизмы реализуют совместно с другими микроорганизмами, приводящими к дисбиотическим изменениям — бактериальному вагинозу. [14]
Диагностика уреаплазмоза
Показанием для назначения исследований для выявления уреаплазм являются клинические и/или лабораторные признаки воспалительного процесса: уретрит, ВЗОМТ. Не следует проводить рутинные исследования всем пациентам, в т.ч. без признаков какого-либо заболевания.
Для выявления уреаплазм используются только прямые методы выявления: бактериологический и молекулярно-генетический. Определение антител: IgG, IgA, IgM неинформативно. Материалом для исследования могут служить отделяемое мочеполовых органов, моча, вагинальный секрет и др.
Бактериальный вагиноз верифицируют с помощью критериев Амсела:
Лечение уреаплазмоза
Лечение показано только в тех случаях, когда в результате обследования выявлена очевидная связь уреаплазм с воспалительным процессом. В случае здорового носительства уреаплазм лечение не показано. Порочной является практика назначения терапии всем лицам, у которых выявлены уреаплазмы.
Лечение показано донорам спермы и при бесплодии, когда других его причин не выявлено.
Недавние бактериологические исследования показали высокую активность в отношении уреаплазм доксициклина, джозамицина и ряда других антимикробных препаратов.
Согласно клиническим рекомендациям Российского общества дерматовенерологов при неосложнённом заболевании — уретрит — проводят 10-дневные курсы лечения:
- Доксициклин моногидрат 100 мг по 1 таб. 2 раза в день;
- или Джозамицин 500 мг по 1 таб. 3 раза в день.
При персистенции воспалительного процесса курс может быть продлён до 14 дней. [17]
При выявлении бактериального вагиноза назначают вагинальные препараты:
- Метронидазол вагинальный гель0,75% на ночь 5 г в течение 5 дней;
- или Клиндамицин крем 2% на ночь в течение 7 дней. [18]
Прогноз. Профилактика
Ограничение числа сексуальных партнёров, применение барьерных методов контрацепции уменьшают колонизацию уреаплазм. В тех случаях, когда уже имеется носительство уреаплазм, необходимо профилактическое обследование и консультация у профильных специалистов перед:
- планированием беременности;
- предстоящими оперативными вмешательствами на мочеполовых органах;
- донорством спермы. [19]
Читайте также:


