Туляремия клинические рекомендации взрослых
Острая зоонозная бактериальная природно-очаговая инфекционная болезнь. Характеризуется лихорадкой, интоксикацией, воспалительными изменениями в области входных ворот инфекции, регионарным лимфаденитом.
Большое сходство туляремии с чумой при более благоприятном течении дает основание предположить, что ряд наблюдавшихся в прошлом доброкачественных эпидемий чумы были в действительности вспышками туляремии.
Другие названия заболевания: чумоподобная болезнь, кроличья лихорадка, малая чума, мышиная болезнь, лихорадка оленьей мухи, эпидемический лимфаденит.
Источник. Источником возбудителя инфекции служат около 150 видов животных, включая 105 видов млекопитающих, 25 видов птиц, несколько видов рыб, лягушек, других гидробионтов. На территории России основной резервуар и источник инфекции — грызуны (мышевидные, кролики, зайцы, водяные крысы, ондатры, хомяки и др.). Выделения и трупы павших животных содержат большое количество возбудителей, которые обсеменяют объекты окружающей среды, в том числе и водные, и длительно в них сохраняются. Среди домашних животных резервуаром инфекции могут быть овцы, свиньи, крупный рогатый скот, лошади. Переносчики инфекции, поддерживающие существование возбудителя в природных очагах, — кровососущие насекомые (иксодовые и гамазовые клещи, комары, слепни). Природные очаги туляремии имеются практически на всей территории Российской Федерации.
Важно! Больной человек не может быть источником инфекции для окружающих.
Виды и формы. Различают следующие клинические формы болезни:
· Гландулярная (бубонная) — поражение лимфатического узла;
· Ульцерогландулярная (язвенно-бубонная) — сочетание воспаления лимфоузла и наличия язвы;
· Окулогландулярная (глазо-бубонная) — поражение конъюнктивы глаза;
· Ангинозно-гландулярная (ангинозно-бубонная) — поражение миндалин или слизистой ротоглотки;
· Желудочно-кишечная (абдоминальная) — поражение мезентериальных лимфоузлов и слизистой кишечника;
· Легочная — поражение внутригрудных лимфоузлов или ткани легкого;
· Септическая (генерализованная, с прониканием инфекции в кровоток).
Механизм передачи. В организм человека возбудитель может проникать через микротравмы кожного покрова и неповреждённую слизистую оболочку миндалин, ротоглотки, ЖКТ, дыхательных путей, глаз.
Различают следующие механизмы передачи возбудителя:
• контактный — при контакте с инфицированными грызунами (разделка туш, снятие шкурок) и водой (купание, умывание, полоскание белья);
• алиментарный — при употреблении инфицированных, термически необработанных продуктов и воды;
• аэрозольный — при вдыхании инфицированной пыли через рот и нос во время веяния и обмолота зерна, скирдования сена и соломы;
• трансмиссивный (основной) — при укусе инфицированных кровососущих насекомых или их раздавливании.
Клинические проявления. Инкубационный период длится от 1 до 30 дней, чаще всего – от 3 до 7 дней. Симптомы начального периода одинаковы при всех клинических формах:
· Острое начало заболевания с ознобом, лихорадкой и симптомами интоксикации;
· Повышение температуры до 38–40 °С и выше;
· Головная боль, головокружение, слабость, разбитость, мышечные боли;
· Ухудшение аппетита, нарушения сна, повышенная потливость.
Диагностика. В клинической практике широко применяют серологические методы исследования крови — РА (реакция агглютинации) и РНГА (реакция непрямой гемагглютинации) с нарастанием титра антител в динамике заболевания. ИФА положителен с 6-10-х суток после заболевания.
Лечение. В остром периоде больным необходимы постельный режим и полноценное питание, обогащённое витаминами. Основные этиотропные препараты — аминогликозиды и тетрациклины.
Профилактика. Специфическая: вакцинация лиц старше семи лет, пребывающих или работающих на территории, эндемичной по туляремии. Применяют живую сухую туляремийную вакцину
Неспецифическая: контроль за природными очагами туляремии, своевременное выявление эпизоотий среди диких животных, проведение дератизационных и дезинсекционных мероприятий.
При водной вспышке запрещают употреблять некипячёную воду и купаться, а при заражении колодезной воды принимают меры к очистке колодца от трупов грызунов и проводят дезинфекцию воды.
При угрозе трансмиссивного заражения рекомендуется применять репелленты, защитную одежду, ограничивается въезд непривитого населения на неблагополучные территории.
Для профилактики промысловых заражений целесообразно использовать перчатки при снятии шкурок с убитых грызунов и дезинфицировать руки. Проводят мероприятия по дезинсекции и дезинфекции на складах хранения шкурок.
Необходима тщательная термическая обработка мяса (например, заячьего) перед употреблением в пищу.
При скирдовании сена и обмолоте хлеба употребляют очки-консервы и защитные маски.
(заячья болезнь; лихорадка оленьей мухи)
, MD, FACP, Charles E. Schmidt College of Medicine, Florida Atlantic University;
, MD, Wellington Regional Medical Center, West Palm Beach
Last full review/revision April 2018 by Larry M. Bush, MD, FACP; Maria T. Perez, MD

Существует 7 клинических синдромов, связанных с туляремией ( Виды туляремии); клинические проявления могут варьировать в зависимости от типа экспозиции микроорганизма.
Возбудитель, F. tularensis, является маленькой, плеоморфной неподвижной неспорообразующей аэробной бациллой, которая проникает в живой организм следующим образом:
Прием в пищу зараженной еды или воды
Укус зараженного членистоногого (клеща, мухи оленя, блохи)
Прямой контакт с зараженными тканями или материалом
Туляремия не передается от человека к человеку.
Первичные поражения на руках или пальцах с региональным лимфаденитом
Системное заболевание без проявления места заражения или локализованной инфекции
Конъюнктивит вместе с односторонним воспалением околоушных, подчелюстных или шейных лимфоузлов, возможно, вызваны заражением глаз при контакте с инфицированной рукой или пальцем
Региональный лимфаденит без первичного поражения и аденопатии шеи, что предполагает поступление бактерий через ротовую полость
Инфильтраты асимметричной аденопатии в области легкого с плевральным выпотом или без него
Воспалённое горло и аденопатия шеи, обусловленные употреблением заражённой воды и пищи
Тяжелое системное заболевание с гипотонией, острым респираторным дистресс-синдромом (ОРДС), диссеминированной внутрисосудистой свертываемостью и полиорганной недостаточностью
*Может также произойти гематогенное распространение инфекции в различные органы (например, в легкие, кости, перикард, брюшину, сердечные клапаны, мозговые оболочки).
† Пневмония, обусловленная туляремией, может быть первичной или осложнять любую форму туляремии.
Микроорганизм может проникнуть через вроде бы цельный кожный покров, но может фактически попасть и через микротрещины.
Большинство случаев заболевания туляремией вызывают два типа F. tularensis:
Тип A: это более вирулентный серотип для людей, обычно встречается у кроликов и грызунов в США и Канаде.
Тип В: обычно вызывает язвенно-железистую инфекцию в легкой форме и встречается у водных животных в Европе и Азии.
Обычно заражаются охотники, мясники, фермеры и обработчики меха. В зимние месяцы большинство случаев являются результатом контакта (особенно во время сдирания кожи) с зараженными дикими кроликами. В летние месяцы инфекция обычно является следствием обработки шкур зараженных животных, или птиц, или укусов зараженных клещей, или других членистоногих. Изредка случаи являются результатом употребления термически необработанного мяса, зараженной воды или косьбы в эндемичных областях. На Западе клещи, мухи оленя, мухи лошади и прямой контакт с зараженными животными также представляют собой источники инфекции. О случаях трансмиссии от человека к человеку не сообщалось. Лабораторные работники подвергаются особенно высокому риску, поскольку могут легко инфицироваться во время рутинной работы с зараженными образцами.
Туляремия считается вероятным средством биотерроризма потому что вдыхание всего 10 микроорганизмов в виде аэрозоля может стать причиной тяжелой пневмонии.
При диссеминированных случаях характерные очаговые некротические поражения на различных стадиях развития рассеяны по всему организму. Их размер – от 1 мм до 8 см, они имеют беловато-желтый цвет; внешне проявляются как первичные поражения на пальцах, глазах или во рту и обычно появляются на лимфоузлах, селезенке, печени, почках и легких. При пневмонии некротические очаги появляются в легких. Хотя может быть и тяжелая системная интоксикация, никакие специфические токсины не обнаруживаются.
Клинические проявления
Начало туляремии внезапное, через 1–10 (обычно 2–4) дней после заражения, с головной болью, ознобом, тошнотой, рвотой, лихорадкой от 39,5 ° до 40° C и выраженной общей слабостью. Развиваются выраженная слабость, рецидивирующий озноб и проливные поты. Клинические проявления зависят в некоторой степени от типа заражения ( Виды туляремии).

В пределах 24–48 ч на месте поражения (палец, рука, глаз, небо) появляется воспаленная папула, за исключением железистой или тифоидной туляремии. Папула быстро переходит в пустулу и превращается в язву с образованием чистого кратера язвы со скудным, тонким, бесцветным эксудатом. Язвы обычно одиночные на конечностях, но множественные во рту или глазах. Обычно поражен только один глаз. Региональные лимфоузлы увеличены, могут нагнаиваться и затем дренироваться. К 5-му дню часто развивается похожее на тиф состояние, у пациента может начаться нетипичная пневмония, иногда сопровождаемая делирием.
Пневмоническая туляремия может начаться после воздушно-капельного или гематогенного заражения другим типом туляремии; это развивается в 10–15% случаев язвенно-железистой туляремии и приблизительно в 50% случаев тифоидной туляремии. Хотя часто присутствуют признаки инфильтрации легочной ткани, ослабленное дыхание и непостоянные хрипы могут быть единственными физикальными проявлениями пневмонии при туляремии. Сухой, непродуктивный кашель связан с чувством жжения в ретростернальной области. Неспецифичная сыпь, похожая на розеолезную, может появиться на любой стадии болезни. Спленомегалия и периспленит также могут выявляться. При отсутствии лечения температура тела остается повышенной в течение 3–4 нед. и постепенно снижается. Медиастинит, абсцесс легкого и менингит – редкие осложнения.
Смертность приближается к нулю при лечении и составляет приблизительно 6% при отсутствии лечения случаев язвенно-железистой туляремии. Смертность выше при инфекции типа А и при тифоидной, септицемической и пневмонической туляремии; она достигает 33% при отсутствии лечения. Смерть обычно наступает при генерализованной инфекции, пневмонии, менингите или перитоните. Рецидивы могут произойти в случае неправильного лечения. У переболевших даже один раз приобретается иммунитет.
Диагностика
Серологические исследования и ПЦР в острой стадии и в период выздоровления
Диагноз устанавливается на основании данных о контактах с кроликами или дикими грызунами или заражения от членистоногого переносчика, внезапного начала и характерного первичного поражения.
У пациентов необходимо производить забор крови и образцов соответствующего клинического материала (например, из очагов поражений или мокроты) для последующего культивирования. Оно может давать отрицательные результаты, поэтому лаборатория должна быть уведомлена о подозрении на диагноз туляремии, для того чтобы можно было подобрать соответствующие селективные среды (и обеспечить необходимые меры безопасности при работе с этим возбудителем).
Титры антител в острой стадии и в период выздоровления должны быть исследованы с интервалом в 2 недели. Диагностическими являются 4-х кратное повышение титров или если один титр > 1:128. Сыворотка пациентов с бруцеллезом может перекрестно реагировать с антигенами F. tularensis, но обычно титры значительно ниже. Некоторые лаборатории используют флуоресцентный анализ антител или иммуногистохимическое окрашивание. ПЦР-тестирование может обеспечить быструю диагностику.
Часто имеется лейкоцитоз, но количество лейкоцитов крови может быть нормальным с увеличением только пропорции полиморфноядерных клеток.
Поскольку этот микроорганизм является высоко контагиозным, образцы и среды от пациентов с подозрением на наличие туляремии должны быть обработаны с чрезвычайной осторожностью и, если возможно, в лаборатории с оборудованием высокого уровня (уровень 3) биологической безопасности.
Лечение
Стрептомицин (плюс хлорамфеникол при менингите)
Предпочтительным препаратом является
Стрептомицин в дозе 1 г внутримышечно каждые 12 ч для взрослых и 15 мг/кг внутримышечно каждые 12 ч для детей в течение 7 - 10 дней при течении болезни от умеренной до тяжелой степени
Если есть доказательства менингита, добавляют хлорамфеникол по 12,5–25 мг/кг внутривенно каждые 6 ч или доксициклин 100 мг перорально 2 раза/день в течение 14–21 дня.
Альтернативы стрептомицину включают в себя следующее:
Гентамицин 1-2 мг/кг внутримышечно или внутривенно каждые 8 ч (при течении болезни от умеренной до тяжелой степени)
Доксициклин 100 мг перорально каждые 12 (при легком течении болезни)
Хлорамфеникол 12,5-25 мг/кг внутривенно каждые 6 ч (следует применять только для лечения менингита, так как в остальных случаях есть более эффективные и безопасные альтернативы; пероральная форма не доступна в США)
Ципрофлоксацин 500 мг перорально каждые 12 ч (при легком течении болезни)
При массовом поражении, если парентеральное лечение невозможно, можно применять оральный доксициклин или ципрофлоксацин для взрослых и детей. Однако иногда при назначении всех этих лекарств наблюдаются рецидивы, и они не всегда предотвращают нагноение узла.
Постоянные влажные гипертонические повязки полезны при первичных поражениях кожи и могут уменьшить тяжесть воспаления лимфатических узлов и лимфаденита. Хирургический дренаж крупных абсцессов редко необходим, если терапия не отсрочена.
При глазной туляремии применение теплых солевых компрессов и использование темных очков дают некоторое облегчение. В тяжелых случаях 2% гоматоприм по 1–2 капли каждые 4 ч может облегчить симптоматику.
Интенсивная головная боль обычно снижается пероральными анальгетиками.
Профилактика
Попадая в эндемичные области, люди должны использовать защитную одежду от клещей и репелленты. Осмотр в поисках клещей должен проводиться после выхода из инфицированных клещами областей. Клещей следует удалять сразу же ( Предотвращение укуса клеща).
Контактируя с кроликами и грызунами, особенно в эндемичных областях, люди должны носить защитную одежду, включая резиновые перчатки и маски, потому что возбудители могут быть у животного и в экскрементах насекомых, и на меху животного. Дикие птицы и дичь должны быть тщательно приготовлены перед употреблением в пищу.
Вода, которая может быть заражена, должна быть продезинфицирована перед использованием.
В настоящее время нет вакцин, хотя одна вакцина находится в данный момент на рассмотрении в Управлении по контролю за пищевыми продуктами и лекарственными средствами. После воздействия высокого риска (например, авария в лаборатории) рекомендуется антибиотикопрофилактика в течение 14 дней доксициклином или ципрофлоксацином.
Основные положения
F. tularensis является высококонтагиозным микроорганизмом; в США и Канаде главным резервуаром являются дикие кролики и грызуны.
Туляремией можно заразиться разными путями, в том числе через прямой контакт с инфицированными животными (особенно кроликами) или птицами, через укусы инфицированных членистоногих, через случайный контакт с лабораторными образцами, или, реже, путем вдыхания инфекционного аэрозоля или приема в пищу зараженного мяса или воды.
У пациентов развивается лихорадка 39,5-40 ° С и другие системные симптомы (например, головная боль, озноб, тошнота, рвота, выраженная общая слабость) вместе со специфическими проявлениями, связанными с пораженным органом; кожные поражения и/или лимфаденит являются наиболее распространенными, также могут возникать пневмонии.
Диагноз устанавливают с помощью посевов крови и соответствующего клинического материала; также информативными могут быть определение антител в острый период и период выздоровления, ПЦР и некоторые методы окрашивания.
Лечат стрептомицином (в комбинации с хлорамфениколом при менингите).
В эндемических районах следует принимать соответствующие меры предосторожности, в том числе стратегии защиты от клещей, использование защитной одежды при работе с кроликами и грызунами, тщательное приготовление блюд из диких птиц и диких животных.
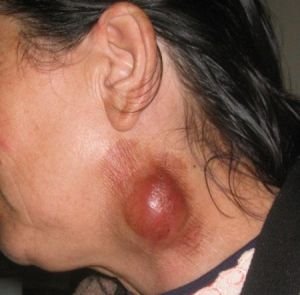
Туляремия — природно-очаговое инфекционное заболевание с поражением лимфатических узлов, кожных покровов, иногда глаз, зева и легких, сопровождающееся выраженной интоксикацией. Эта инфекция широко распространена в странах Европы, Азии и Северной Америки. На территории Российской Федерации имеется большое количество очагов. На территории Республики Беларусь, сохраняется значительное количество очагов, приуроченных к обширной гидролической сети бассейнов Черного и Балтийского морей. В 60 – е годы заболеваемость в большинстве случаев была связана с эпизоотиями среди водяных крыс. После долгого затишья, длившегося несколько десятилетий, в 2007 году в Республике Беларусь было зарегистрировано 2 случая заболевания людей туляремией (Могилёвская область), за текущий период 2013г. – 3 сл.( 1 сл. У взрослого жителя Узденского района Минской области, 2 сл. Среди жителей г. Минска, у взрослого и у ребёнка 13 лет). Заражение произошло в Узденском районе Минской области и на отдыхе в Кореличском районе Гродненской области. Вероятным путём заражения являлся трансмиссивный, связанный с укусом насекомого. В Слуцком районе данный вид инфекции не регистрировался. Возбудитель туляремии — бактерия франсиселла (Francisella tularensis). Она достаточно устойчива во внешней среде, но при кипячении погибает через 1-2 минуты. Основной источник инфекции — грызуны (ондатры, крысы, мыши, суслики, зайцы). Достаточно часто заражаются охотники, фермеры, заготовщики меха, мясники — при контакте с зараженными животными, при разделке туш. Источники заражения Переносчиками туляремии являются кровососущие насекомые, возбудитель также может проникать через неповрежденную кожу или через легкие — при вдыхании пыли, возможно массовое заражение через некачественно приготовленную пищу и загрязненную воду — именно поэтому туляремия рассматривается в качестве вероятного биологического оружия. Больной человек опасности для окружающих не представляет, хотя восприимчивость людей к данной инфекции очень высока. Чем это проявляется? Клиническая форма заболевания зависит от пути проникновения. Инкубационный период — от 1 до 30 суток (чаще 3-7 дней). Обычно болезнь начинается остро, с головной боли, тошноты, рвоты, температура тела быстро поднимается до 39-40°С, появляется озноб. Кожа лица и шеи краснеет, наливаются кровью сосуды конъюнктивы. Появляется сыпь, которая к 8-12-му дню болезни шелушится, после нее может остаться пигментация кожи. Позже возникают более специфичные поражения, зависящие от пути проникновения возбудителя: Бубонная форма возникает если внедрение микробов произошло через кожу. Увеличиваются ближайшие лимфатические узлы (в виде бубонов), позже в процесс могут вовлекаются и удаленные узлы. Язвенно-бубонная форма чаще развивается при заражении от укуса насекомого. Помимо бубона в месте укуса появляется неглубокая язва с приподнятыми краями, покрытая на дне темной корочкой. Глазо-бубонная форма — при проникновении возбудителя через конъюнктиву. Характерны эрозии и язвы конъюнктивы с отделением желтого гноя, бубоны близлежащих лимфоузлов. Ангинозно-бубонная форма — при употреблении инфицированной воды и пищи. Протекает в виде тяжелой ангины с некрозом миндалин, бубонами в подчелюстной, шейной и околоушной областях. Абдоминальная форма развивается вследствие поражения лимфатических сосудов брыжейки. Проявляется сильными болями в животе, тошнотой, рвотой, иногда - диареей. Легочная форма возникает при вдыхании возбудителя. Могут поражаться лимфоузлы трахеи, бронхов и средостения (более легкий вариант), или развивается очаговая пневмония (протекает довольно тяжело и имеет склонность к развитию осложнений). Генерализованная форма напоминает тяжелый сепсис. Выражены симптомы интоксикации: тяжелая лихорадка, слабость, озноб, головная боль. Могут возникнуть спутанность сознания, бред, галлюцинации. Возможно появление стойкой сыпи по всему телу, бубонов различных локализаций, пневмонии. Эта форма может осложняться инфекцонно-токсическим шоком. Диагностика Диагностика туляремии в первые дни болезни представляет значительные трудности. Помочь врачу может упоминание о контакте с грызунами и т.д. Диагноз уточняют с помощью выявления сывороточных антител к возбудителю и кожно- аллергической пробы с тулярином. Ценным методом диагностики является ПЦР (полимеразная цепная реакция). Туляремия лечится в условиях инфекционного стационара. Основная составляющая терапия — антибиотики, которые применяются длительным курсом. Также проводят дезинтоксикационную и противовоспалительную терапию, при необходимости поддерживают функции внутренних органов. Большие абсцессы, возникающие при нагноении лимфоузлов, вскрываются и дренируются. Летальность при отсутствии соответствующего лечения составляет 6%, смерть наступает в результате генерализации инфекции. У переболевшего туляремией остается стойкий пожизненный иммунитет. Профилактика заболевания в эндемичных районах сводится к борьбе с грызунами. Соблюдение техники безопасности работниками, подвергающимися риску инфицирования. По эпидемическим показаниям проводят плановую вакцина профилактику живой противотулярийной вакциной.
Врач – эпидемиолог Леневич Николай Александрович




Телефоны справочной,
(для населения обслуживаемого
УЗ "20-я городская поликлиника):
во 2 ЦРП (ул.Якубовского, 33, каб.100):
регистратура, стол справок, заказ талонов:
8 (017) 395 44 22
+375 (29) 197 80 23 (VELCOM)
в 31 ГП (ул.Бурдейного, 4, каб.106):
регистратура, стол справок, заказ талонов:
8 (017) 395 44 42
+375 (29) 647 03 38 (VELCOM)
Вызов врача на дом:
8(017) 395 44 22
(c 7:30 справочная информация).
Платные услуги (касса):
8 (017) 365-52-41(2 ЦРП),
8 (017) 380 07 78 (31 ГП),
+375 (29) 197 80 38 (2 ЦРП) (VELCOM),
+375 (29) 197 80 37 (31 ГП) (VELCOM).
(+375 17) 395 67 07
(+375 17) 395 44 22
Регистратура
стоматологического отделения:
(+375 17) 395 32 43
(+375 29) 122 65 15
Платные услуги (касса):
(+375 17) 207 69 92
Читайте также:


