Дуодено гастральный рефлюкс из-за хеликобактер
Гастродуоденит — это воспаление привратникового отдела желудка и двенадцатиперстной кишки. Первичным гастродуоденитом чаще страдают дети дошкольного и школьного возраста, хотя и у взрослых такой диагноз не редкость. Почему возникает эта болезнь, какими могут быть последствия и каким должно быть лечение?
Гастродуоденит: типы болезни
Из-за воспалительного процесса нарушается нормальная моторика кишечника и выработка желудочного сока, что сказывается на переваривании пищи в целом. Гастродуоденит может быть как острым, так и хроническим.
Различают несколько видов гастродуоденита.
- Поверхностный гастродуоденит — умеренное воспаление слизистой желудка и двенадцатиперстной кишки, при котором отсутствует эрозия.
- Эрозивный гастродуоденит, при котором появляются поверхностные дефекты слизистой оболочки.
- Гипертрофический (нодулярный) гастродуоденит — изменение структуры слизистой, вызванное воспалительным процессом. Оболочка желудка и кишки разрастается и утолщается.
- Атрофический гастродуоденит, при котором слизистая истончается, а расположенные на ней железы перестают работать в нормальном режиме. В результате этого выработка кислоты и ферментов для переваривания пищи снижается.
- Смешанный гастродуоденит — сочетание разных типов гастродуоденита.
Кроме того, из-за попадания желчи из двенадцатиперстной кишки в полость желудка возникает дуоденогастральный рефлюкс.
Гастродуоденит весьма распространен среди подростков и младших школьников. Такая ситуация обусловлена особенностями работы детской пищеварительной системы и тем, что именно дети являются основными потребителями продуктов, которые усугубляют течение болезни: чипсов, газировки и т.п. Заболевание встречается у 45% дошкольников и детей младшего школьного возраста и у 73% детей среднего и старшего школьного возраста. С возрастом количество случаев гастродуоденита снижается, но не потому, что он проходит сам собой, а потому, что это заболевание в конечном итоге приводит к язвенной болезни, а это уже совсем другая статистика.
Гастродуоденит развивается по разным причинам. Врачи выделяют два типа: внешние и внутренние.
Среди внешних (экзогенных) причин — нарушение качества и режима питания (длительные интервалы между приемами пищи, злоупотребление однообразной, острой, холодной или горячей пищей и др.), вредные привычки (курение, злоупотребление алкоголем и крепким кофе), профессиональные вредности (тяжелые металлы, кислоты, щелочи и др.).
Главной экзогенной причиной гастродуоденита на сегодняшний день считается присутствие в организме бактерии Helicobacter pylori, с которой связывают возникновение гастрита и язвенной болезни. Инфекция H. pylori широко распространена во всем мире. В Российской Федерации распространенность H. рylori среди детского населения изучена крайне мало. В США, Австралии, Западной Европе инфицированы от 8 до 20% детей. В развивающихся странах этот показатель составляет 70–90%. Экзогенный гастродуоденит также может быть связан с длительным применением некоторых лекарственных средств (кортикостероидные гормоны, нестероидные противовоспалительные препараты — НПВП, сердечные гликозиды и др.), которые способны повреждать слизистую желудка.
К внутренним (эндогенным) причинам гастродуоденита относятся:
- заболевания вегетативной нервной системы и эндокринных органов: надпочечника, гипофиза, щитовидной железы;
- гематогенные гастриты (при хронических инфекциях);
- гипоксия (при хронической недостаточности кровообращения), эмфизема, пневмосклероз, легочное сердце;
- аллергия;
- недостаточная выработка слизи;
- гормональный дисбаланс.
На долю аутоиммунной формы гастрита, которая сопровождается образованием антител к главным и париетальным клеткам желудка, приходится 1–2% от всех хронических гастродуоденитов. Одной из вероятных причин развития аутоиммунного гастрита является инфекция вируса Эпштейна-Барр (ВЭБ). Кроме того, эндогенной причиной гастродуоденита может быть дуоденогастральный рефлюкс — заброс в желудок содержимого двенадцатиперстной кишки (панкреатических ферментов, желчных кислот и их солей, лизолецитина). Желчные кислоты и фосфолипаза А, соединяясь в желудке с соляной кислотой, образуют лизолецитин, повреждающий эпителий слизистой оболочки желудка.
Признаки гастродуоденита разнообразны и во многом зависят как от общего состояния больного, так и от локализации воспаления, степени развития заболевания и его типа.
При существенном воспалении двенадцатиперстной кишки боли могут возникать ночью или через несколько часов после последнего приема пищи (так называемые голодные боли), которые пропадают после перекуса.
- Боль в животе. Боль имеет разлитой характер, появляется в верхней средней части живота сразу после еды. Иногда после еды возникает чувство давления в верхней средней части живота, переполнения желудка. При гастроптозе (опущении желудка) боли усиливаются в положении стоя, при ходьбе и уменьшаются лежа. В отличие от язвенной болезни, боль при этом носит эпизодический характер, отсутствует сезонность ее возникновения, она менее интенсивна.
- Ощущение тяжести в желудке. Обычно этот симптом проявляется после еды, причем вне зависимости от того, насколько основательным был обед. Некоторые пациенты также жалуются на чувство распирания и давление в области живота. Это может быть связано с ферментной недостаточностью.
- Неприятный привкус во рту. Ощущается горьковатый привкус, не связанный с приемом пищи.
- Плохой аппетит.
- Тошнота.
- Отрыжка горечью.
- Нарушения дефекации. Запоры и диарея, которые могут чередоваться. Диарея характерна для воспаления в области желудка, если же поражена двенадцатиперстная кишка, пациенты чаще жалуются на запоры. Иногда потребность сходить в туалет возникает во время еды или сразу после принятия пищи. Этот симптом особенно характерен для детей и подростков. В возникновении поноса существенную роль играет состояние функции поджелудочной железы.
- Метеоризм, то есть повышенное образование газов и вызванное этим ощущение вздутого живота. Иногда скопление газов может даже провоцировать боль. Нередко метеоризм на фоне гастродуоденита говорит о панкреатите.
- Слабость, вялость, постоянная сонливость. Нередко возникает потливость, не связанная с физическими нагрузками.
- Астеноневротический синдром (слабость, раздражительность, нарушения со стороны сердечно-сосудистой системы: кардиалгия, аритмия, артериальная неустойчивость с наклонностью к гипотонии). При атрофических формах хронического гастрита в стадии секреторной недостаточности у больных может развиться симптомокомплекс, схожий с демпинг-синдромом (внезапная слабость, бледность, потливость, сонливость, возникающие вскоре после еды).
Сочетание этих симптомов позволяет заподозрить гастродуоденит, однако для постановки точного диагноза необходимо пройти ряд лабораторных и инструментальных исследований.
При гастродуодените в патологический процесс могут вовлекаться и соседние органы, нередко нарушается и функция поджелудочной железы. К счастью, это касается не выработки инсулина, а так называемой экзокринной ее функции — способности вырабатывать пищеварительные ферменты. Впрочем, симптомы экзогенной недостаточности поджелудочной железы связаны с нарушением усвоения компонентов пищи (мальабсорбции).
- Нарушено усвоение жиров: стеаторея (обильный кашицеобразный зловонный стул светлого цвета, который плохо смывается, всплывает, остается на стенках унитаза).
- Нарушено усвоение белков: сухие волосы, выпадение волос, отеки.
- Нарушено усвоение углеводов: метеоризм (с которым связан дискомфорт в животе), обильная диарея
- Нарушение питания (синдром мальнутриции). Из-за недостаточного переваривания поступающие в организм питательные вещества плохо усваиваются. В организме возникает дефицит белка, жиров и жирорастворимых витаминов, микроэлементов. Человек беспричинно худеет, появляются и другие признаки нарушенного питания: портятся волосы и ногти, возникает анемия, снижается иммунитет, в тяжелых случаях развиваются осложнения со стороны сердечно-сосудистой системы.
Все дело в том, что желудочно-кишечный тракт — это не конструктор из отдельных органов, а сложная система, в которой все органы взаимосвязаны и регулируют действие друг друга. Так, функция поджелудочной железы регулируется, главным образом, двумя регуляторными пептидами (аминокислотными цепочками) — секретином и холецистокинином, которые вырабатываются клетками слизистой оболочки двенадцатиперстной кишки. Разумеется, при активном воспалении в этом органе выработка регуляторных пептидов нарушается.
Кроме того, для выработки секретина нужно, чтобы в просвет двенадцатиперстной кишки поступила пищевая кашица, обладающая определенной кислотностью. При гастродуодените с пониженной кислотностью желудочного сока слизистая оболочка просто не получает нужного стимула для выработки этого секретина и холецистокинина.
Немногим лучше обстоят дела и при повышенной кислотности. Секретин при этом вырабатывается, и ферменты поджелудочной железы поступают в просвет кишки. Но для того чтобы они активировались, необходима уже щелочная среда. Обычно в секрете поджелудочной железы присутствует достаточно ощелачивающих веществ (бикарбонатов), чтобы создать нужный рН среды. Но если желудок вырабатывает чрезмерно много кислоты, их может не хватить, тогда ферменты поджелудочной железы будут недостаточно активны для полноценного пищеварения.
Если симптомы гастродуоденита сочетаются с признаками нарушения функции поджелудочной железы, врач вносит коррективы в назначенные анализы и лечение.
Первый шаг в диагностике гастродуоденита — консультация у гастроэнтеролога, который при необходимости направляет пациента на дополнительные анализы и обследования. Чтобы врач мог составить максимально полную картину, заранее подготовьтесь к визиту: вспомните и сформулируйте все неприятные ощущения, которые вас беспокоят, — характер и обстоятельства возникновения боли в животе (до или после еды, днем или ночью), изменения стула. Будьте готовы ответить на вопросы о рационе питания, принимаемых лекарствах, хронических заболеваниях.
Лабораторные исследования
- Дыхательный тест на определение уреазной активности Helicobacter pylori.
- Анализ кала на наличие антигенов Helicobacter pylori.
- Мазок на Helicobacter pylori методом ПЦР. Позволяет выявить эту бактерию даже при незначительной ее концентрации.
- Биопсия слизистой желудка с последующим исследованием биоптата на наличие болезнетворных бактерий.
- Исследование желудочного сока.
- Общий и биохимический анализ крови.
Инструментальные исследования
- Антродуоденальная манометрия проводится для обнаружения спазмов в двенадцатиперстной кишке.
- УЗИ органов брюшной полости позволяет подтвердить или исключить сопутствующие патологии.
- Внутрижелудочная pH-метрия проводится для того, чтобы выяснить уровень кислотности у пациента.
- Фиброгастродуоденоскопия позволяет визуально оценить состояние слизистой оболочки нижнего отдела желудка и двенадцатиперстной кишки.
Самая большая сложность для врача-гастроэнтеролога — лечить пациента, который на протяжении многих месяцев или даже лет пытался справиться с болезнью самостоятельно, используя народные средства или схемы терапии, найденные в интернете. Самолечение может привести к осложнениям. Зачастую в результате самолечения длительное течение гастродуоденита может осложниться стенозом (сужением) привратника, перфорацией привратника при язвенной болезни или онкологическим заболеванием.
Лекарственная терапия при гастродуодените подбирается в зависимости от типа заболевания. Если гастродуоденит сопровождается повышенной кислотностью желудка, доктор назначит антациды и ингибиторы протонной помпы (ИПП). При пониженной кислотности и признаках недостаточности экзокринной функции поджелудочной железы показаны ферменты.
Кстати!
Ферментные препараты назначаются с учетом не только действующего вещества, но и формы выпуска. Например, при нормальном процессе пищеварения активное действие панкреатических ферментов начинается не в желудке, а в верхнем отделе кишечника. Прием в форме таблеток не дает такого эффекта, так как ферменты высвобождаются в желудке сразу, частично инактивируясь в среде желудка. Кроме того, как было сказано выше, контакт слизистой желудка с панкреатическими ферментами также является одним из факторов, провоцирующих развитие гастрита. Современная форма выпуска ферментных препаратов в виде капсул с микрогранулами панкреатина позволяет приблизить процесс высвобождения ферментов к естественному.
Если анализы выявили наличие бактерии Helicobacter pylori, врач прописывает антибиотики. Принимают их по особой схеме, сочетая с препаратами висмута, имеющими гастропротекторное действие, а также с ИПП.
На сегодняшний день существуют препараты комплексного действия, оказывающие одновременно и антибактериальное, и гастропротекторное действие. Среди них лекарства на основе висмута трикалия дицитрата, которые обеспечивают комплексное лечение. Они оказывают местное бактерицидное действие, создают своеобразную пленку на внутренних стенках желудка, что может способствовать облегчению болевого синдрома, ограничению воспалительного процесса и раздражающего воздействия соляной кислоты.
Во время первой недели терапии рекомендуется постельный режим, если речь идет об острой форме заболевания. Не менее важна диета — на время лечения рекомендовано придерживаться так называемого стола №1, то есть полностью исключить жареное, жирную рыбу и мясо, волокнистые овощи, фрукты, цельное молоко и молочные продукты высокой жирности, сладости и хлеб, а также кофе, чай, алкоголь и газированные напитки. Разрешены блюда из измельченного нежирного мяса и рыбы, приготовленные на пару, легкий творог, протертые каши и супы.
Диеты нужно придерживаться и после выздоровления. Конечно, она уже не должна быть настолько строгой. Однако всем, кто перенес гастродуоденит, необходимо внимательно относиться к рациону и ограничивать потребление острых, копченых, маринованных и жирных блюд, избегать алкоголя и кофе.
Такая диета является не только залогом быстрого восстановления после гастродуоденита, но и отличным способом профилактики его обострения. Чтобы контролировать болезнь, необходимо регулярно посещать гастроэнтеролога и следовать его рекомендациям.
Если гастродуоденит сочетается с недостаточностью экзокринной функции поджелудочной железы, то врач назначает ферментные препараты.
Лечение гастродуоденита — одна из наиболее действенных мер, направленных на предотвращение язвенной болезни. Отнестись к этому диагнозу необходимо со всей серьезностью: соблюдать диету, принимать назначенные препараты и регулярно посещать гастроэнтеролога, чтобы не допустить прогрессирования заболевания и развития осложнений.
При внешнесекреторной недостаточности для нормализации пищеварения применяются ферментные препараты. Для переваривания пищи в тонком кишечнике может потребоваться панкреатин, на основе которого создана масса различных препаратов. Важно, чтобы липаза в составе панкреатина не успела разрушиться в желудке под воздействием кислоты и была доставлена к физиологическому месту действия — в тонкий кишечник.
Для этого существуют препараты в форме капсул с микрогранулами панкреатина, покрытых оболочкой, растворяющейся в кишечнике. Примером может служить Микразим®. В одной желатиновой капсуле содержатся микрогранулы панкреатина с 10 000 или 25 000 ЕД липазы, каждая из которых защищена кислотоустойчивой оболочкой. Дозировка подбирается индивидуально, в зависимости от причины и выраженности ферментативной недостаточности. Оболочка капсулы растворяется в желудке и высвобождает микрогранулы, которые, смешавшись с пищей, попадают в верхние отделы кишечника. Именно там и начинается их работа.
Микразим® не имеет возрастных ограничений к применению, может использоваться с рождения. В этом случае капсулы следует вскрывать и содержимое смешивать с пищей. Препарат доступен по цене: упаковка 20 капсул стоит в среднем около 220 рублей за дозировку 10 000 ЕД и 375 рублей за 25 000 ЕД. Это 11 рублей или 18,75 рублей за капсулу соответственно. Выпускаются упаковки и по 50 капсул, для курсового приема. Цена капсулы в этом случае меньше — около 8,6 или 14,92 рублей за одну капсулу.
P. S. На официальном сайте препарата Микразим® есть полезные советы по вопросам питания.
Регистрационное удостоверение лекарственного препарата Микразим® содержится в Государственном реестре лекарственных средств под № ЛП-001533 от 28 марта 2017 года, разрешено введение ЛС в гражданский оборот бессрочно.
Информация о ценах не является публичной офертой.

Известна противоречивая роль Helicobacter pylori в ульцерогенезе [1–2]. Многие авторы признают ее главную роль в возникновении и агрессивном течении язвенной болезни и более частых рецидивах язв как желудочной, так и дуоденальной локализации, функциональной диспепсии [3–4], ишемической болезни сердца и атеросклероза [5–10], рака желудка [11–14], гастрита и дуоденита [14–15], железодефицитной анемии [16], некоторых неврологических заболеваний, включая инсульт, болезни Альцгеймера и Паркинсона [17–19], а также синдрома Рейно, ревматоидного артрита, тиреоидита Хашимото, синдрома Шегрена, атопического дерматита, бронхиальной астмы, пищевой аллергии, дерматологических заболеваний, алопеции, бесплодии, глаукоме, бронхите, мигрени [20]. Возникновение и прогрессирование расстройств пищеварения, послеоперационных патологических синдромов, а также характер ближайшего и отдаленного результата также связывают с инфицированностью слизистой резецированного желудка [1–2, 21–22]. Вместе с тем ряд авторов отрицают связь инфицированности HP с ГЭРБ, в том числе и с рефлюксной болезнью оперированного желудка [23–24] и, соответственно, необходимость проведения эрадикации Helicobacter pylori.
Антихеликобактерная терапия служит самым надежным способом уменьшения распространенности рака желудка, восстанавливая измененную слизистую желудка до нормального состояния при отсутствии предраковых изменений. Однако явления кишечной метаплазии на фоне антихеликобактерной терапии не регрессируют [15, 25–26].
Диагностика инфекции Helicobacter pylori нередко представляет определенную трудность для клиницистов [27–28]. Это особенно актуально при назначении нестроидных противовопалительных препаратов, антикоагулянтов и дезагрегантов у полиморбидных пациентов с противопоказаниями для проведения инвазивных методов диагностики Hp [28–29].
Наиболее распространенным способом для диагностики Helicobacter pylori в настоящее время является применение серологических методов [30]. Установлено, что результаты применения тест-систем могут давать значимые колебания в различных регионах из-за антигенной композиции штаммов Helicobacter pylori. В связи с этим диагностические тест-системы должны быть предварительно откалиброваны для каждой географической зоны и только после этого предлагаться к применению [30]. Для повышения качества диагностики показано прекращение терапии ингибиторами протонной помпы за 2 недели, а антибактериальных препаратов и препаратов висмута – за 4 недели перед диагностикой Helicobacter pylori [31]. Иначе возможна негативная фальсификация результатов в связи с применением указанных препаратов [32].
В клинической практике, еще одним распространенным способом является уреазный тест в биоптате, чувствительность и специфичность которого превышает 90 % [21–22]. Одним из способов диагностики в качестве серологической биопсии у пациентов с симптомами диспепсии является также определение пепсиногенов, гастрина-17 и Helicobacter pylori [31–33].
В последние годы частота успешной эрадикации Helicobacter pylori при применении существующих схем лечения продолжает снижаться. Результаты последних исследований подтверждают факт, что стандартная тройная терапия становится неэффективным методом эрадикации Helicobacter pylori в связи с увеличением количества резистентных штаммов Helicobacter pylori как в разных странах, так в отдельных регионах в пределах одной страны. Таким образом, становится актуальным проведение исследований по изучению региональных особенностей устойчивости Helicobacter pylori к определенным антибактериальным препаратам с последующей разработкой схем эрадикационной терапии, эффективных в том или ином регионе, но по-прежнему остается эффективной квадротерапия с препаратом висмута, позволяющая достичь хороших результатов. В настоящее время эта схема позволяет достичь хороших результатов при проведении эрадикации Helicobacter pylori [34].
Учитывая увеличение антибиотикрезистентных штаммов Helicobacter pylori с целью повышения эффективности терапии, предотвращения дальнейшего роста резистентности (в том числе к макролидам) необходимо накопление российских данных о применении и эффективности различных схем эрадикации [35].
Установлено, что эрадикация Helicobacter pylori достоверно снижает риск развития рака желудка [36–37], что ставит ее к способам канцерпревенции [38]. Если отсутствуют явления кишечной метаплазии эрадикация Helicobacter pylori приводит к регрессу атрофии слизистой оболочки желудка, предотвращает прогрессирование предраковых состояний в неопластические процессы [11]. У НПВП-пользователей эрадикация Helicobacter pylori может рассматриваться как эффективная стратегия первичной профилактики язвообразования и язвенных кровотечений [36, 39].
Установлено, что после резекции желудка возникает ряд факторов, влияющих на развитие послеоперационного рефлюкс-гастрита: состояние анастомоза [38], моторно-эвакуаторная дисфункция резецированного желудка, дистрофические и воспалительные изменения в области анастомоза [39], отсутствие пилорического жома, функциональное состояние двенадцатиперстной кишки и её органические заболевания [40–41], наличие дренирующих желудок соустий и др.
Доказано, что развитие рефлюкс-гастрита с большей вероятностью прогнозируется на фоне предшествующих операций изменений слизистой оболочки, недостаточности кардии [21–22, 27]. При формировании поверхностного гастрита нарушаются моторная и эвакуаторная функции желудка, которые в последующем способствуют развитию таких болезней оперированного желудка как демпинг-синдром, синдром приводящей петли [40–43].
Частота послеоперационного рефлюкс-гастрита различна и зависит от выполненной методики операции. Наиболее выраженный рефлюкс-гастрит отмечается после формирования гастроэнтероанастомоза по Бильрот II [1–2, 21–22]. Поэтому, при высокой вероятности развития рефлюкс-гастрита рекомендуется выполнение резекций желудка с арефлюксными анастомозами [44].
При проведении курса консервативной терапии наступало значительное улучшение в общем состоянии больных с сохранением трудоспособности при назначении дробного питания с ограничением желчегонных продуктов, антацидов, антихеликобактерных препаратов, средств, стимулирующих регенерацию слизистой желудка, седативных препаратов, средств, регулирующих моторно-эвакуаторную функцию желудка и кишечника, лечебной физкультуры [39, 45].
В развитии послеоперационного рефлюкс-гастрита имеют значение и нарушения секреторной функции желудка. Изучение Helicobacter pylori после резекции желудка свидетельствует о том, что у большинства больных сохраняется персистенция Helicobacter pylori, но частота выявляемости не зависит от способа хирургического лечения. Персистенция Helicobacter pylori чаще отмечена у больных с нарушенной кислотообразующей функцией желудка. Определённая зависимость наблюдается между Helicobacter pylori и воспалением слизистой желудка [35, 46].
Цель исследования – изучить особенности инфицированности Helicobacter pylori у больных язвенной болезнью, после различных способов резекции желудка и на фоне дуоденогастрального рефлюкса.
Материалы и методы исследования
На наличие Helicobacter pylori обследованы 38 пациентов, из которых 20 – с гастральной язвой и 18 – дуоденальной язвой. Продолжительность противоязвенной терапии была не менее трех недель, включая антисекреторную терапию, 18 пациентам лечение было дополнено эрадикационной терапией.
Верификация Helicobacter pylori осуществлялась быстрым уреазным тестом в биоптатах слизистой оболочки с одновременным проведением бактериоскопической верификации микроорганизма. Изменение цвета среды фиксировали через 30 минут инкубации: желтый цвет указывал на отсутствие инфицированности (отрицательная реакция), а розовое или красное окрашивание свидетельствовало о наличии инфицированности (положительная реакция).
Тесты на Helicobacter pylori в биоптатах слизистой оболочки проведены как до лечения, так и через 23–43 недели после завершения консервативной терапии. Helicobacter pylori был обнаружен в биоптатах слизистой оболочки до начала лечения у всех пациентов. Уреазный тест был разной степени выраженности.
Результаты исследования и их обсуждение
В контрольной группе рубцевание язвенного дефекта наблюдалось на 19,0 ± 2,3 день, а в группе сравнения – на 16,1 ± 1,6. При эрадикационной терапии выявлено отсутствие Helicobacter pylori у всех пациентов. В то же время антисекреторная терапия ингибиторами протонной помпы не позволила ликвидировать инфицированность Helicobacter pylori. Стойкий лечебный эффект свыше 2 лет отмечался в группе больных, получивших как базисную антисекреторную, так и эрадикационную терапию. Однако по истечении 2 лет частота реинфицирования Helicobacter pylori вновь возрастает.
Оценка ферментативных свойств Helicobacter pylori показала наличие хеликобактериоз-ассоциированной язвенной болезни у 89,5 % больных (рисунок). При медиогастральных язвах желудка Helicobacter pylori обнаружены у 86,7 %, при сочетании дуоденальной и гастральной язв – у 90,0 %, при препилорических и пилорических язвах – у 92,3 % обследованных. Различия в частоте инфицированности были несущественными и могут быть объяснены лишь различиями в уровне секреции и частоте дуоденогастрального рефлюкса. Рефлюкс желчи неблагоприятно влияет на условия жизнедеятельности Helicobacter pylori в антральном отделе и способствует миграции их в тело желудка, где более кислая среда. Аналогичного мнения придерживается S. Khulusi et al., (1995), считающий, что интрагастральное повышение содержания желчных кислот способствует снижению Нelicobacter pylori.
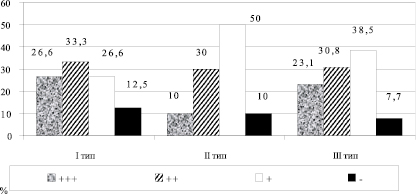
Выраженность уреазного теста при язвенной болезни I–III типов
Персистенция Helicobacter pylori в культе резецированного желудка обнаружена у 76,3 % больных. После резекции желудка по Бильрот-I персистенция отмечена в 1,24 раза реже, чем после резекции желудка по Бильрот-II. В отличие от неоперированного желудка частота инфицированности слизистой резецированного желудка была выше при наличии сопутствующего дуоденогастрального рефлюкса. После привратниксохраняющей резекции Helicobacter pylori обнаружены практически у всех обследованных. Мы связываем это с сохранением участка препилорического отдела желудка – излюбленного места локализации Helicobacter pylori. Кроме того, сохранение препилорического отдела желудка способствует сохранению умеренной желудочной секреции, что также является определенным фоном для персистенции Helicobacter pylori в области тела и дистальной части культи желудка.
Таким образом, высокая степень инфицированности слизистой культи резецированного желудка [47] требует проведения специфической эрадикационной терапии [48]. Частота персистенции Helicobacter pylori в слизистой культи желудка сопряжена со способом и объемом резекции, хотя некоторые авторы не нашли этому подтверждение. Установлено, что сохранение инфицированности культи желудка у пациентов, оперированных по поводу доброкачественных заболеваний, в дальнейшем может привести в развитию рака желудка [49–50]. В связи с этим эрадикационная терапия показана пациентам с хеликобактериоз-ассоциированной язвенной болезнью не только в качестве медикаментозной терапии, предоперационной подготовки, но и в послеоперационном периоде.
Многие желают узнать, как передается и лечится хеликобактер пилори – опасная бактерия, живущая в желудке, виновница хронического гастрита, эрозий, язв и даже рака желудка.
Что это за бактерия?
Хеликобактери пилори – в переводе с латыни – это спиралевидная бактерия, живущая в привратнике. И действительно микроскопическая бактерия похожа на спираль, окруженную волосками. С помощью этих волосков – жгутиков она довольно быстро перебирается по внутренним органам к месту своего постоянного жительства – привратнику - нижнему ярусу желудка и начальному отделу кишечника – луковице двенадцатиперстной кишки. Бактерия хеликобактер опровергла миф о том, что соляная кислота желудка убивает все микробы. Напротив, маленькая хищница в разрушающей кислоте чувствует себя как дома, благодаря ферменту уреазе, который расщепляет соляную кислоту.
Как хеликобактер попадает в организм? Поскольку хеликобактер живет в желудке, то заражение возможно при попадании бактерии в организм человека через рот. Это и привычка брать еду или посуду немытыми руками, и желание попробовать еду в чужой тарелке или откусить от яблока или бутерброда товарища, когда предлагают попробовать - так часто заражаются дети. Кроме того заразиться можно при пользовании общей посудой, через поцелуи, в связи с чем хеликобактер часто встречается у членов одной семьи.
Так что же теперь и в кафе со своей посудой ходить? К счастью, хеликобактер не устойчивая бактерия и обработки посуды в посудомоечной машине достаточно, чтобы ее уничтожить. Хорошие рестораны и кафе конечно оборудованы такими машинами, и посещать их можно без риска заражения.
Выявить присутствие коварной бактерии в организме можно разными способами. В первую очередь это гистологический метод, когда при проведении ФГДС (фиброгастродуоденоскопии) – обследования желудка, которое можно провести в Челябинске в Клинике Вся Медицина - берут для исследования клетки слизистой оболочки желудка. Выявляется не только бактерия хеликобактер пилори, но и оценивается состояние внутренней оболочки желудка – выраженность воспаления и степень изменения клеток слизистой на фоне воспаления. Следующие методы – дыхательные тесты. Хеликобактер вырабатывает фермент уреазу, который способен разлагать мочевину с образованием аммиака и углекислого газа. Сущность методов в определении или состава углекислого газа в выдыхаемом воздухе у пациента (уреазный дыхательный тест) или аммиака (Хелик-тест). Хелик-тест достаточно широко используется, особенно в детской практике, как простой для пациента, не инвазивный метод диагностики. Еще один распространенный метод диагностики – выявление специфичных антител иммуноглобулинов класса G - IgG в крови пациента. Инфицирование хеликобактер пилори сопровождается развитием иммунного ответа – выработкой антител, из которых IgG встречаются в 95-100% случаев. Это достоверный метод диагностики, позволяющий оценить степень обсемененности хеликобактером, но не лучший способ для контроля лечения хеликобактерной инфекции, так как уровень антител IgG может оставаться высоким после полной гибели микроорганизма в течение длительного времени – 1-1,5 года. В этом случае, если все же делается анализ на антитела, оценивают снижение их уровня не ранее, чем через 2-3 месяца после окончания лечения. Чаще для контроля эффективности лечения хеликобактерной инфекции проводится анализ кала. Он основан на выявлении в кале ДНК хеликобактера и является качественным - показывает обнаружен хеликобактер или нет, без оценки степени обсемененности. Метод можно применять и для диагностики наличия инфекции до лечения, например, у детей, как простой и безболезненный.
У меня выявлен хеликобактер пилори – что делать?
При выявлении положительного анализа на хеликобактер пилори нужно обратиться за консультацией к гастроэнтерологу или терапевту. В лечении инфекции используются антибиотики, и назначает их только врач.
Можно ли вылечить хеликобактер приемом препарата де-нол, как показывают в рекламе, или народными средствами? Полностью избавиться от инфекции хеликобактер пилори можно только определенными антибиотиками.
Инфекция хеликобактер пилори очень распространена среди населения, есть ли смысл в лечении, если потом можно повторно заразиться? Да, повторное инфицирование возможно, но происходит не часто – примерно 6 человек из 100 пролеченных приобретают инфекцию вновь при несоблюдении правил профилактики. Они очень просты – мыть руки перед едой, не пробовать чужую еду, не есть в сомнительных забегаловках, где нет уверенности в правильной обработке посуды, не целовать не очень близких людей. Важно также при выявлении инфекции хеликобактер пилори проверить на нее всех членов семьи, начиная с подросткового возраста, и в идеале – пролечиться одновременно всем инфицированным. Детей, если ничего не беспокоит, лечат с подросткового возраста – с 12-13 лет. Если ребенок жалуется на боли в животе или тошноту, то обследование и лечение проводят по показаниям в более раннем возрасте.
Люди очень часто жалуются на обострение гастрита. А ведь во многих случаях его можно вылечить, избавившись от бактерии, которая вызвала воспаление желудка. Если инфекцию оставить без внимания, со временем, гастрит перейдет в атрофический. Тогда пациенту нужно будет минимум раз в год брать биопсию в 5-7 местах желудка, чтобы не пропустить рак.
Читайте также:


