Актиномикоз это глубокий микоз
Актиномикоз - (лучисто-грибковая болезнь, псевдомикоз, актинобактериоз, глубокий микоз) - инфекционное дерматологическое заболевание кожи, происходщее с развитием бактерий Actinomycetes и сопровождающееся гнойничковыми поражениями эпидермиса, костей и внутренних органов у человека. Болезнь развивается постепенно, а при несвоевременном вмешательстве может привести к появлению гранулем, абсцессов и свищевых ходов. 70-80% случаев содержит вторичную бактериальную флору, осложняющую симптомы заболевания с нарушением работы пораженных участков, развитием анемии, интоксикации и амилоидоза.
Актиномикоз составляет 5-10% из всех хронический гнойных заболеваний. Из них 20% - висцеральные поражения и 80% - поражения лица и шеи. Независимо от очага воспаления для данного заболевания характерно развитие плотного или доскообразного инфильтрата. В ряде случаев происходит присоединение к воспалительному процессу вторичной инфекции, вызывающей образование абсцесса или свищей.
Бактерии - возбудители актиномикоза - довольно живучие. Их можно найти как в почве, твердых породах, песке, так и в воде, на растениях и даже в среде с повышенной температурой до 65 С. Путями распространениях инфекции служат поврежденные участки кожи: царапины, ссадины, порезы. Вы не знали, но в организме человека актиномицеты присутствуют в изрядном количестве и заражение происходит через активацию уже находящихся в теле человека патогенных микробов.
Причины актиномикоза
Например, такие факотры как удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий, носят немаловажный характер в развитии челюстно-лицевого актиномикоза. Для возникновения торакального актиномикоза благоприятно сказываются травмы грудной клетки и хирургические операции, а для актиномикоза - аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и т.п. 5% случаев воспаления аппендикса случается из-за сапрофитных актиномицетов. Очагом генитального актиномикоза нередко является использование внутриматочных спиралей, которые увеличивают шансы возникновения инфекций в 2 раза. Актиномикоз мочевыделительных путей идет наряду с наличием у пациента конкрементов или хронических воспалений в мочевых путях.
На начальной стадии болезнь протекает без видимых симптомов, однако без немедленного вмешательства болезнь может распространиться на близлежащие области тела, тем самым, ухудшить качество жизни человека.
Симптомы актиномикоза
Для актиномикоза характерно изменение цвета кожи в области шеи, паха и подмышечных впадинах и приобретении синюшного оттенка.
Известно, что аппендикс таит в себе актиномицеты; При формировании благоприятных условий, грибки активизируются и приводят к болезни, известной под названием аппендикулярный инфильтрат. Иногда, только после разрыва свищевых каналов передней брюшной стенки с помощью специальных исследований диагностируют актиномикоз.
Гидраденит - гнойный воспалительный процесс, локализующийся в подмышечных и паховых впадинах усугубляется актиномикозом с поражением молочных желез. Независимо от геолокации актиномикоз зачастую сопровождается образованием многочисленных микроабсцессов и извитых свищевых ходов.
Наряду с основными симптомами актиномикоза нередко происходит развитие побочных эффектов, таких как хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов, нарушаются функции пораженных органов, зачастую диагностируют анемию. Реже встречается актиномикоз с поражением среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, орбиты и слизистой глаз, языка и слюных желез.
Вместе с инфекционными осложнениями болезнь может неблагоприятно повлиять на работу головного и спинного мозга, перикарда, печени и других областей организма человека.
Актиномикоз имеет следующие стадии:
1. Инфильтративная.
2. Стадия абсцедирования
3. Свищевая стадия.
Диагностика актиномикоза
Благоприятными услловиями для распространения инфекции является необогащенная питательными веществами среда при температуре 37С.
Морфологическо исследование тканей биопсийного или послеоперационного материала проводят при помощи окрашивания их гематоксилин-эозином, по Цилю-Нильсену, Гомори-Грокотту, Романовскому-Гимзе, Граму-Вейгерту, Мак-Манусу. Целью гистологического исследования является обнаружение друз. Если таковые найти не удалось, то прибегают к помощи анализов посева.
Патологическая анатомия помогает выявить у пациента феномен Хепли-Сплендора. Он представляет собой вытянутые булавовидные лучи по краям гомогенного центра. Микроабсцессы окружены грануляционной тканью, эозинофильными гранулоцитами и эпителиоидными клетками огромных размеров.
Использование фистулографии помогает определить топографическую локализацию источников разветвления свищевых ходов и глубины поражения. При актиномикозе цельность слизистых оболочек кишечника сохраняется, что отличает данное инфекционное заболевание от новообразований.
Часто применяется с целью обнаружения источника инфекции и его качественных характеристик.
Лечение актиномикоза
Для лечения глубоких микозов были разработаны методы консервативного и хирургического вмешательств.
• Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю, 2-5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат - препарат от российского производителя, который активизирует фагоцитоз в актиномикотической гранулеме, повышает иммунитет, оказывает противовоспалительное действие. Сокращает длительность антибиотикотерапии.
• Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. В приоритет ставят цефалоспоринам, тетракциклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2-3 нед.
• Общеукрепляющая и дезинтоксикационная терапия.
• Лечение побочных заболеваний.
• Хирургическое вмешательство.
Кардинальное хирургичекое вмешательство проводят только после купирования островоспалительных явлений в источнике инфекции прибегая к вскрытию гнойников, антибиотико- и иммунотерапии. Радикальная терапия пациентов с актиномикозом верхней части тела заключается в оперировании и дренировании очагов (темпаропариетальная краниотомия, лобэктомия с удалением абсцесса у больного актиномикозом мозга). При актиномикозе легких прибегают к лобэктомии, нередко с удалением части ребер, вскрытии и дренировании гнойных очагов и каверн. В области паха и подмышечных впадин на фоне воспаления эпителиально-копчиковой кисты нередко переходит на ягодицы, промежность, параректальную область или тазовую клетчатку. Если хирургическое вмешательство не представляется возможным, то хирург прибегает к частичному рассечению или кюретированию свищевых ходов. Лечение экстрасфинктерного параректального актиномикоза проводят с помощью лигатурного метода. При поражении молочной железы проводят секторальную резекцию источников актиномикоза с применением гематоксилин-эозина. При инфекционном поражении половых органов проводят экстирпацию матки, аднексэктомию, субтотальную и тотальную гистерэктомию с трубами и др.
• После операции назначают противовоспалительную терапию и лечение с помощью лекарственных средств, гемотрансфузии и физиопроцедур. Снятие швов происходит на 8-10 сутки. Прогноз более благоприятен, если применялось комбинированное лечение вместе с иммунотерапией актинолизатом.
Профилактика актиномикоза
Для профилактики актиномикоза необходимо:
• соблюдать правила гигиены полости рта;
• избегать повреждений эпидермы и слизистой.
• периодически совершать самостоятельный медицинский осмотр кожи и полости рта.
• рекомендовано использование антибиотиков после стоматологических вмешательств, переломов и других хирургических операций.
• избегать установки внутриматочных спиралей.
Актиномикоз – это хроническое гнойное неконтагиозное заболевание, которое вызывается бактериями порядка Actinomycetes, поражает людей трудоспособного возраста, длится годами, характеризуется образованием специфических гранулем, своеобразным поражением кожи, абсцедированием и формированием свищевых ходов с гнойным отделяемым в мягких и костных тканях практически любых локализаций, присоединением в 70 – 80 % случаев бактериальной флоры, нарушением функции пораженных органов, развитием анемии и интоксикации.
Синонимы: лучистогрибковая болезнь, псевдомикоз, актинобактериоз, глубокий микоз.
Эпидемиология и патогенез. Актиномикоз распространен повсеместно.
Актиномицеты широко распространены в природе. Составляют 65% общего числа микроорганизмов почвы, обнаруживаются в воде, в т.ч. в водопроводной и ключевой, в горячих до 65° минеральных источниках, на растениях, на каменистых породах и даже в песках Сахары. Входными воротами при экзогенном заражении являются повреждения кожи, слизистых оболочек, костных и мягких тканей. В организме человека актиномицеты также обитают постоянно, контаминируют полость рта, крипты миндалин, бронхи, желудочно-кишечный тракт, аппендикс, влагалище у практически здорового человека и являются источником эндогенного заражения. Случаев заражения актиномикозом человека от человека или животного не зарегистрировано.
В развитии актиномикоза значительную роль играют предшествующие факторы. При челюстно-лицевом актиномикозе – хронические воспалительные процессы и травмирующие факторы от микротравм до тяжелых ушибов и переломов, травматичное удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий, например, бранхиогенных свищей шеи. Торакальному актиномикозу предшествуют травмы грудной клетки и хирургические операции, абдоминальному актиномикозу – аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и др. Воспаление червеобразного отростка в 5% случаев обусловлено сапрофитирующими в нем актиномицетами. Генитальному актиномикозу предшествует использование внутриматочных спиралей, являющихся не только травмирующим предметом, но, иногда, и носителем инфекции. Актиномикоз мочевыделительной системы, как правило, обусловлен наличием мочевых камней и хроническими воспалительными заболеваниями. Параректальный актиномикоз тесно связан с состоянием прямой кишки, наличием эпителиально-копчиковых кист, хронического гнойного гидраденита паховых областей и промежности, геморроидальных узлов и трещин в области ануса.
Клиническая картина. Актиномикоз среди хронических гнойных заболеваний составляет 5-10 %. На висцеральные локализации среди всей совокупности заболевших приходится 20 %, на поражение лица и шеи – около 80 %. Не зависимо от локализации актиномикоз имеет типичные проявления: плотный, а иногда доскообразный, инфильтрат, который развивается постепенно, не имеет четких границ, затем абсцедирует и образуются 1 или несколько свищей. Отделяемое из свищей гнойно-кровянистое без запаха, иногда видны гранулы (зерна) желтого или белого цвета (до 2-3 мм в диаметре). Свищевые ходы разветвлены (хорошо просматриваются при фистулографии), извилисты, забиты гноем и грануляциями. Болевой синдром минимален. Устья свищей гранулированы и приподняты над уровнем кожи. Без лечения процесс распространяется на окружающие ткани.
Часто хронический гнойный гидраденит подмышечных и паховых областей осложняется актиномикозом и сочетается с поражением молочных желез. Встречается также изолированный актиномикоз молочных желез.
Вокруг возбудителя в крестцово-копчиковой области при благоприятных условиях медленно формируется специфическая гранулема с множеством микроабсцессов и образованием характерных извитых свищевых ходов, которые могут достигать параректальных зон и прямой кишки.
Нередко развивается хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов. Нарушается функция пораженного органа. Развивается стойкая анемия.
К редким формам заболевания относятся актиномикоз среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно – челюстного пространства, щитовидной железы, орбиты глаза с его оболочками, языка, слюнных желез, головного и спинного мозга, перикарда, печени, мочевого пузыря и др. Несмотря на разнообразие локализаций, актиномикотический очаг поражения имеет общие закономерности развития, выражающиеся в последовательной смене стадий в течение заболевания: инфильтративная, абсцедирования, свищевая.
Диагностика. Актиномицеты растут на необогащенных питательных средах при 37° С и не растут на стандартной для грибов среде – Сабуро – декстроза агар. Актиномицеты это необычные бактерии, т.к. имеют дифференцированный мицелий, спороносцы и споры. Окрашиваются гематоксилин – эозином, по Граму и Грокотту. Для актиномицет характерно образование гранул (зерен).
Дифференциальная диагностика. Актиномикоз челюстно – лицевой области дифференцируют с абсцессом, неспецифическим и туберкулезным лимфаденитом, остеомиелитом челюстей, остеобластокластомой, хроническим атероматозом, вегетирующей пиодермией, конглобатными угрями, сикозом и др.
Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита, плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда актиномикоз симулирует новообразование легкого. Дифференцируют также с туберкулезом, аспергиллезом, нокардиозом, гистоплазмозом и другими заболеваниями.
Актиномикотическое поражение молочной железы дифференцируют с мастопатией, гнойным маститом, абсцессом, опухолью.
Абдоминальный актиномикоз следует отличать от абсцесса передней брюшной стенки, аппендикулярного инфильтрата, послеоперационного лигатурного свища, межкишечного абсцесса, перитонита, болезни Крона, абсцесса печени, опухоли и др.
Параректальный актиномикоз дифференцируют с эпителиально – копчиковой кистой, абсцессом ягодиц, парапроктитом, нагноившейся атеромой, фурункулезом, параректальными свищами, туберкулезом кожи, бластоматозными процессами.
Список дифференцируемых с генитальным актиномикозом заболеваний велик: неспецифический воспалительный процесс, флегмона забрюшинной клетчатки, туберкулез, хронический аднексит, миома матки, тубоовариальная опухоль, рак матки, придатков, внематочная беременность, острый и хронический аппендицит, аппендикулярный инфильтрат, пиосальпинкс,
хронический гнойный гидраденит, фурункулез, влагалищные и ректо-влагалищные свищи, хроническая пиодермия наружных половых органов, бартолинит и др.
Принципы лечения актиномикоза.
1. Актинолизат по 3 мл внутримышечно 2 раза в неделю, курс 25 инъекций, затем повторяют от 2 до 5 курсов с интервалом 1 месяц. Препарат стимулирует фагоцитоз в организме, оказывает противовоспалительное и заживляющее действие, способствует сокращению длительности курсов антибиотикотерапии.
2. Антибиотикотерапия по чувствительности флоры. Пенициллин, цефалоспорины, тетракциклины, аминогликозиды в периоды обострения (абсцедирования) курсами по 2-3 недели.
3. Общеукрепляющая и дезинтоксикационная терапия.
4. Лечение сопутствующих заболеваний.
5. Хирургическая тактика. Радикальные иссечения проводятся только после снятия островоспалительных явлений в очаге поражения, благодаря предварительному вскрытию гнойников, антибиотико- и актинолизатотерапии.
В послеоперационном периоде противовоспалительную и актинолизатотерапию продолжают, по показаниям проводят гемотрансфузии и ультразвуковые физиопроцедуры(тепловые процедуры противопоказаны), ежедневно делают перевязки. Швы снимают на 8-10 день.
Прогноз более благоприятный, если лечение начато на ранних стадиях заболевания на фоне адекватной специфической терапии актинолизатом.
Это заболевание отличается разнообразием клинических проявлений, что связано со стадийностью развития специфического процесса (инфильтрат, абсцедирование, фистулообразование, рубцевание) и с его многочисленными локализациями (голова, шея, ЛОР-органы, грудная клетка, легкие, молочная железа, подмышечные, параректальные и паховые зоны, брюшная стенка, печень, кишечник, гениталии, слепая кишка, ягодицы, конечности и др.).
Итак, возбудителями актиномикоза являются грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты, которые широко распространены в природе, составляют 65% от общего числа микроорганизмов почвы, обнаруживаются в воде, в том числе в водопроводной и ключевой, в горячих (до 65°C) минеральных источниках, на растениях, на каменистых породах и даже в песках Сахары.
Входными воротами при экзогенном заражении являются повреждения кожи, слизистых оболочек, костных и мягких тканей. Актиномицеты также обитают в организме человека, контаминируя полость рта, крипты миндалин, респираторный, генитальный и желудочно-кишечный тракт, и являются источником эндогенного заражения. Они сапрофитируют у практически здоровых людей и при определенных условиях становятся патогенными. Присоединение других бактерий влияет на вирулентные свойства актиномицет.
В развитии актиномикоза значительную роль играют также предшествующие факторы, при торакальной локализации это травмы грудной клетки, хирургические операции, огнестрельные ранения, хронические неспецифические заболевания, абсцессы и туберкулез легкого и др.
Часто хронический гнойный гидраденит подмышечных областей осложняется актиномикозом и сочетается с поражением молочных желез.
Важное значение для верификации актиномикоза имеет микробиологическое исследование, которое включает микроскопию и посев на питательные среды отделяемого из свищей, мокроты, промывных вод бронхов, пунктатов из поверхностных абсцессов и более глубоких очагов. В ходе операций по поводу гнойно-воспалительных процессов в торакальной области следует делать посев удаленных тканей, грануляций, гноя, детрита и др. на необогащенные питательные среды (2% мясопептонный агар, тиогликоливую среду, 1% сахарный агар) и выращивать при t = 37°С с целью выделения актиномицет.
Актиномицеты не растут на стандартной для грибов среде Сабуро. Препараты окрашивают гематоксилин — эозином, по Граму и Грокотту. Для актиномикотической инфекции характерно образование гранул (друз), которые макроскопически представляют из себя желтоватые зерна диаметром до 1 мм.
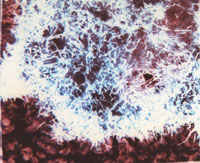 |
| Рисунок 1. Actinomyces israelii. Окраска по Гомори – Грокотту (х 500) |
Гистологическое исследование биопсийного или послеоперационного материала достаточно информативно и важно для дифференциальной диагностики. Материал можно окрашивать гематоксилин-эозином, по Цилю–Нельсену, Гомори–Грокотту, Романовскому–Гимзе, Граму–Вейгерту, Мак-Манусу (рис. 1).
Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита, плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда актиномикоз симулирует новообразование легкого. Заболевание дифференцируют также с туберкулезом, абсцессом и др. Рентгенологическая картина торакального актиномикоза весьма многообразна и зависит от локализации и стадии процесса. Выявление уплотненных трабекул соединительной ткани легкого ошибочно наводит на мысль о туберкулезе легких: очаг актиномикоза, локализующийся в клетчатке средостения, часто принимается за опухоль.
Актиномикотический трахеит характеризуется затруднением дыхания, одышкой, уменьшением просвета и деформацией трахеи. Гранулематозный актиномикотический процесс может распространяться на мягкие ткани шеи.
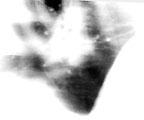 |
| Рисунок 2. Рентгенография. Торакальный актиномикоз |
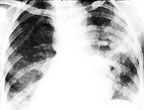 |
| Рисунок 3. Томография — очаг актиномикоза в нижней доли легкого |
Для актиномикоза молочной железы характерны предшествующие травмы, мастопатия или мастит, отсутствие сильных болей, рецидивирующее появление одного или нескольких свищей, наличие плотного инфильтрата, абсцедирование, негомогенный гной с включениями в виде мелких зерен (друз). Дифференцируют с мастопатией, гнойным маститом, абсцессом, опухолью.
В Центре глубоких микозов (Москва) разработаны, подтверждены патентами РФ, а также свидетельствами на изобретения и более 50 лет успешно применяются унифицированные схемы лечения актиномикоза различных локализаций, которые включают:
- противовоспалительную терапию антибиотиками и сульфаниламидами (короткими курсами);
- иммунотерапию актинолизатом - специфическим препаратом, изготовленным из актиномицет;
- общеукрепляющие средства; физиотерапевтические процедуры (исключая тепловые);
- хирургические методы.
Антибиотикотерапия актиномикоза оправдана высокой чувствительностью актиномицет к антибиотикам и частым присутствием в очаге другой бактериальной неспецифической флоры (> 60% случаев).
В подтверждение эффективности антибиотикотерапии достаточно указать на тот факт, что до эры антибиотиков смертность от торакального актиномикоза была выше 80%, а в дальнейшем этот показатель снизился до 18%.
В соответствии с чувствительностью к антибиотикам используют препараты пенициллинового ряда, а также тетрациклины, аминогликозиды, цефалоспорины в максимальных суточных дозах по 10–14 дней, причем преимущественно в период обострения процесса. С целью воздействия на анаэробы применяют метронидазол и клиндамицин.
Хороший противовоспалительный эффект обеспечивают сульфаниламидные препараты. Однако в некоторых клиниках России наблюдаются разногласия в отношении продолжительности курсов антибиотикотерапии. По нашему мнению, подтвержденному многолетним опытом, длительное применение антибиотиков при хроническом течении актиномикоза неэффективно, вызывает резистентность и приводит к осложнениям. Основываясь на более чем 20-летнем опыте наблюдений, мы считаем продолжительные (до 3–6 мес) непрерывные курсы антибиотикотерапии неэффективными и опасными.
Актинолизат через специфические внутриклеточные рецепторы иммунокомпетентных клеток воздействует на иммунную систему, стимулирует продукцию антител к различным инфектантам, разрушает актиномицеты, повышает резистентность организма, оказывает противовоспалительное действие, усиливает аппетит, снимает усталость, способствует общей активности.
Актинолизат вводят внутримышечно 2 раза в неделю: детям до 3 лет по 0,1 мл/кг, от 3 до 14 лет — по 2 мл, после 14 лет — по 3 мл.
Длительность курса — 20–25 инъекций. Интервал между курсами — 1 мес. Количество курсов (от 2 до 6) зависит от формы и тяжести заболевания. Через 1 мес после клинического выздоровления для предупреждения рецидива проводят профилактический курс (5–15 инъекций).
Благодаря терапии актинолизатом удалось значительно снизить объем применяемых антибактериальных средств и избежать нежелательных побочных действий. Смертность от торакального актиномикоза при этом снизилась в 3–4 раза.
В комплексное лечение актиномикоза включают также общеукрепляющие и симптоматические средства, по показаниям — дезинтоксикационные процедуры, ультразвуковую терапию, в предоперационном периоде — промывание свищей растворами антисептиков. Параллельно проводят лечение сопутствующих заболеваний.
Хирургическое лечение. В остром периоде радикальное удаление очага актиномикоза противопоказано, так как процесс прогрессирует и приобретает распространенные формы. Оперативное вмешательство требует специальной подготовки, в которую входят дренирование гнойного очага, противовоспалительное лечение, иммунотерапия актинолизатом и применение общеукрепляющих средств.
При актиномикозе легких и колонизации легочных каверн актиномицетами проводятся лобэктомия, иногда с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и очагов распада. В случае актиномикоза подмышечных и паховых областей, развившегося на фоне хронического гнойного гидраденита, очаги поражения иссекают по возможности единым блоком, в пределах видимо здоровых тканей.
При развитии актиномикотического процесса в молочной железе производят секторальное иссечение очагов актиномикоза с предварительным прокрашиванием свищевых ходов.
В послеоперационном периоде противовоспалительную и иммуномодулирующую терапию актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. Швы снимают на 8–10-й день. Прогноз оказывается более благоприятным, если лечение начато на ранних стадиях заболевания на фоне адекватной иммунотерапии актинолизатом.
С. А. Бурова, доктор медицинских наук, профессор
Национальная академия микологии, Центр глубоких микозов, ГКБ № 81, Москва
Глубокие — системные микозы кожи поражают кожу, слизистые оболочки и внутренние органы. Характеризуются длительным течением и устойчивостью к проводимому лечению.
Некоторые глубокие микозы встречаются относительно редко — актиномикоз, хромомикоз, плесневые микоиды и т. д.
Другие крайне редко — гистоплазмоз и кокцидиоидоз.
Актиномикоз и хромомикоз относятся к псевдомикозам, они рассматриваются как бактериальные заболевания.
Актиномикоз представляет собой хроническое инфекционное заболевание, которое вызывается различными видами актиномицетов.
Длительность инкубационного периода неизвестна. Разные исследователи считают его различным. Может быть от 1 до 3 недель или 2—3 года после травмы. Чаще имеется поражение шейно-лицевой области, реже — грудной, при поражении легки, и брюшной, если есть изменения печени, селезенки, почек, кишечника, поло¬стей. Кожный процесс вторичен.
Большая группа актиномицетов считается бактериями, поэтому само заболевание является псевдомикозом. Актиномицеты подразделяются на аэробные, чаще встречающиеся в почве, воздухе, воде, на злаковых растениях, и анаэробные, сапрофитные, которые живут на слизистых оболочках животных и человека. Для людей патогенными могут быть и анаэробные и аэробные виды актиномицетов. Сапрофитные актиномицеты приводят к заболеванию при ослаблении защитных сил организма и активизации патогенности и вирулентности возбудителя. Широкое распространение актиномицетов в природе обеспечивает попадание их в организм человека различными путями — через рот, дыхательную систему, слизистую оболочку кишечника. Также возможно внедрение и через поврежденные слизистые оболочки и кожу. Этому способствует попадание на раны земли, пыли, частей растений. Экзогенный путь заражения является более редким. Чаще процесс на коже вторичен, он распространяется с глубоколежащих тканей и органов путем метастазирования или просачивания через мембраны клеток тканей.
Три формы актиномикоза кожи
Гуммозно-узловатая форма встречается чаще всего. Она проявляется образованием под кожей плотных деревянистых бляшек и опухолевидных узловатых образований с дольчатой поверхностью.
В некоторых местах очаги размягчаются с образованием свищей, из которых выделяются гнойные с неприятным запахом крошковидные массы серовато-желтого цвета. Они содержат мелкие зернистые частицы, являющиеся колониями актиномицетов — друзы. Деструктивные процессы могут разрушать глубоколежащие ткани, что приводит к образованию язв с мягкими подрытыми краями и дном, покрытым грануляциями и папилломатозными разрастаниями. Вследствие распада крупных узлов образуется язвенная форма актиномикоза. Эта форма встречается редко. У язв края мягкие, рыхлые, подрытые. Дно язв заполнено некротическими массами и большим количеством гнойного отделяемого, содержащего друзы в виде желтоватых зернышек. Заживая, язвы образуют неровные рубцы, которые спаяны с подлежащими тканями.
Бугорково-пустулезная форма характеризуется образованием бугорков, которые быстро подвергаются некрозу и изъязвляются. Бугорки могут сливаться с образованием инфильтратов, имеющих деревянистую плотность, со свищами и с большим количеством гнойного отделяемого в них.
Актиномикозом чаше болеют мужчины, в 2 раза чаше, чем женщины. Контагиозность заболевания очень мала.
Диагноз ставится по характерной клинической карги не и подтверждается микроскопическим исследованием, при котором обнаруживают друзы актиномицетов в виде клубка тонких нитей, который окружен лучеобразно расходящимися нитями с булавовидными утолщениями. Также подтверждают диагноз кожно-аллергические и серологические реакции с актинолизатом.
Лечение должно быть комплексное с помощью актиполизата и антибиотиков.
Актинолизат представляет собой фильтрат из культуры патогенных аэробных актиномицетов. Актинолизат вводится подкожно или внутримышечно по 3—4 мл 2 -3 раза в неделю, курсом в 15—20 иньекций. Необходимо от 2 до 5 курсов лечения с 1—2-месячными перерывами между ними. Препарат можно вводить и внутри кожно, начиная с очень малых доз (0,05—0,1 мл) с постепенным увеличением дозы на 0,1—0,2 мл через каждые 2-4 дня. Из антибиотиков применяются пенициллин, морфоциклин и др. Иногда проводят переливание одногруппной крови по 100— 150 мл 1 раз в неделю, общеукрепляющее лечение. Назначаются препараты йода, необходимо усиленное питание продуктами с богатым содержанием белка. Иногда проводят хирургическое лечение и рентгенотерапию. Если процесс заходит недалеко, то прогноз полного излечения вполне благоприятный, но генерализованные и особенно висцеральные формы серьезно его осложняют.
Профилактика включает борьбу с мелким травматизмом. Особенно это актуально для сельских жителей. Важна санация полости рта.
Глубокий бластомикоз существует в двух видах
— Глубокий бластомикоз Джилкрайста — североамериканский бластомикоз,
— глубокий бластомикоз Буссе—Бушке — европейский бластомикоз, крипткоккоз, торулез.
Глубокий бластомикоз Джилкрайста хроническое инфекционное неконтагиозное заболевание. Поражает преимущественно кожу, кости, легкие, печень, селезенку, почки. Для этой инфекции входом являются кожа и дыхательные пути.
Заболевание имеет две формы
Первично-кожные поражения проявляются в виде папулезных высыпаний красноватого цвета, которые располагаются на коже лица, конечностей, ягодиц. Они сливаются между собой, на их поверхности образуются пустулы с гнойными корками и изъязвлениями. Увеличиваясь, образуют крупные изъязвляющиеся бляшки с грануляциями и рубцующимся центром.
Диагноз подтверждается с помощью микроскопического и культу рал ьного исследования, а также кожных тестов с бластомицетовой вакциной и реакции связывания комплемента.
Глубокий бластомикоз Буссе—Бушке системное заболевание с поражением оболочек головного мозга. Также могут поражаться легкие, селезенка, почки, печень, кожа и слизистые оболочки. Кожа поражается довольно редко, проявляется множественными угреподобными папулами, подкожными узлами в виде гумм и подкожными абсцессами. Имеются очага изъязвлений с глубокими кратерообразными язвами, дно которых покрыто вялыми грануляциями со слизисто-гнойным отделяе¬мым и толстыми корками. В дальнейшем язвы превра-щаются во втянутые рубцы.
Диагноз основан на гистологическом обнаружении в очагах элементов гриба и выделении культуры гриба при культурологическом исследовании.
Лечение проводится нистатином илилеворином в течение 3—4 недель в больших дозах. Применяют массивные дозы йода. Внутривенно вливают амфотерицин В на 5%-ном растворе глюкозы, используют антибиотики широкого спектра действия, сульфаниламиды, гемотерапию, витаминные препараты. Наружно — 1— 2%-ные водные и спиртовые растворы анилиновых красителей, раствор Люголя, жидкость Кастеллани, левориновую мазь и др.
Хрономикоз — это хронический глубокий микоз, вызываемый грибами, которые находятся в почве, на растениях и проникают в кожу через травмированные участки на ней. Основными пациентами с этой формой микоза являются сельские жители. Очаги поражения располагаются в основном на коже конечностей. Имеется длительный период инкубации — от 1—1,5 месяца до 1 года. Проявляется единичными, плотными бородавчатыми узелками пурпурно-красного цвета со слабым зудом. Прогрессируя, они сливаются между собой и образуют крупные очаги с валиком, которые покрыты корками. Под ними обнаруживаются изъязвления и вегетации. Болезнь имеет доброкачественное течение, но длится годами. После заживления очагов образуются рубцы и пигментация.
Диагноз подтверждается микроскопическим исследованием.
Для лечения проводят диатермокоагуляцию очагов или их хирургическое иссечение. Также выскабливают острой ложечкой. Наружно очаги обкалывают 1 раз неделю амфотерицином В на 2%-иом растворе новокаина. Назначают препараты йода, витамин D2 в течение 3—6 месяцев.
Читайте также:


