Страшные инфекции на лице
Кожа — это самый большой, выносливый и в то же время хрупкий орган человека. Как и сердце, печень или желудок, она имеет сложную структуру, выполняет жизненно важные функции, а ее здоровье является непременным условием хорошего самочувствия человека в целом. И точно так же, как и другие органы, кожа чрезвычайно уязвима перед патологическими процессами.
Особенность кожных заболеваний состоит в том, что они становятся очевидны с самых ранних стадий. Отчасти это помогает больному приступить к лечению незамедлительно. С другой стороны, кожные заболевания доставляют людям выраженный психологический дискомфорт, особенно когда быстро устранить симптомы не представляется возможным. Поэтому диагностика и лечение любых дерматологических болезней — это необходимое условие возвращения к полноценной жизни.
Это интересно!
Кожа — действительно самый большой по протяженности орган человека. Она занимает почти 2 м 2 , содержит более трех миллионов потовых желез по всему телу, а микробиом кожи в несколько тысяч раз превышает численность всего человечества [1] .
Виды заболеваний кожи
Причин, по которым возникают болезни кожных покровов, множество. Это могут быть как внешние факторы — сюда относится травмирующее влияние окружающей среды, так и внутренние, когда на коже сказываются проблемы иммунной и эндокринной систем, желудочно-кишечного тракта и так далее.
Справка
Каждый слой кожи подвержен специфическим заболеваниям. Так, к патологиям эпидермиса можно отнести чесотку и псориаз, к болезням дермы — фурункулез и гидраденит, а подкожно-жировая клетчатка может страдать от целлюлита и липомы. Некоторые болезненные состояния, например ожоги, могут затрагивать сразу все слои кожи.
Патологии кожи можно разделить на инфекционные и неинфекционные, но деление это справедливо не всегда. Например, себорейный дерматит вызывает грибок, который обитает на поверхности эпидермиса у абсолютно всех людей, но проявляет себя только при нарушении иммунитета. К тому же инфекции часто присоединяются уже в разгаре патологического процесса: у больных с псориазом нередко возникают гнойные язвочки, являющиеся следствием бактериального поражения кожи.
Особое значение в дерматологии имеют хронические кожные заболевания. В отличие от острых инфекционных процессов, они сопровождают человека в течение продолжительных периодов жизни и требуют последовательной терапии. Чаще всего развиваются под воздействием самых разных внешних и внутренних факторов: от паразитарной инвазии до перенесенного стресса.
Предрасположенность к некоторым заболеваниям кожи может наследоваться: многие отмечают, что такие проблемы, как юношеские угри, у детей и их родителей проявляются сходным образом. Статистически наиболее распространенной группой кожных заболеваний, которые становятся причиной для обращения к доктору, являются дерматозы и дерматиты — болезни неинфекционной природы, сопровождающиеся зудом, шелушением и изменением цвета кожи. Они наблюдаются и у детей, и у взрослых, которые страдают аллергиями и иммунодефицитами.
Заподозрить у себя или у ребенка кожное заболевание просто. В норме покровы тела имеют равномерную окраску, умеренную влажность и гладкую поверхность, а нарушение любого из этих критериев или появление неприятных ощущений, зуда и боли — уже повод для тревоги. Еще до визита к врачу хочется выяснить, насколько это состояние опасно и как обезопасить себя и близких.
Дерматиты и дерматозы, а также псориаз, не заразны, но способны значительно ухудшить физическое и психологическое состояние человека, поэтому при первых признаках недуга стоит показаться дерматологу.
- Атопический дерматит, или нейродермит, — патология аллергической природы, которая проявляется приступами зуда, сухостью, шелушениями, покраснениями и высыпаниями, локализованными на лице и шее, на волосистой части головы и в естественных кожных складках — в подмышках, в локтевых и коленных ямках, в паху, на ягодицах и так далее. Выделяют младенческий — от двух месяцев, детский — от двух лет, и подростковый или взрослый — старше 13 лет, атопический дерматит. Он может протекать как в легкой, так и в тяжелой форме, причиняя серьезные страдания. В лечении атопического дерматита важен комплексный подход: очищение организма, нормализация пищеварения, диетотерапия, исключение провоцирующих факторов (из рациона и из внешней среды), наружная терапия для устранения видимых симптомов, а в некоторых случаях и системная фармакотерапия. Если атопический дерматит не удается вылечить в младенчестве, то он будет сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами [3] .
- Аллергический дерматит часто возникает и у взрослых, и у детей как реакция на пищевой или контактный раздражитель. Пищевая аллергия проявляется в виде зуда, отечности, мелких и крупных пузырей, наполненных жидкостью, и наступает в течение 24 часов с того момента, как аллерген попал в организм. Иногда пузыри лопаются, образуя обширные мокнущие очаги, которые могут нагнаиваться вследствие присоединения вторичной инфекции. Локализация аллергической сыпи может быть индивидуальной, но обычно сыпь проявляется в одних и тех же местах, с той же интенсивностью и площадью высыпаний.
При контактной аллергии подобная воспалительная реакция и изменения на коже наблюдаются лишь в той части тела, которая непосредственно контактировала с аллергеном. Например, при реакции на краску для волос покраснение, зуд и отечность возникнут на голове, а при непереносимости определенных металлов — на шее, где человек носит цепочку, или в области живота, которая соприкасалась с пряжкой ремня. Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца [4] . Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи.
Дерматозы
Его не случайно выделяют в отдельную группу: это одно из самых тяжелых хронических кожных заболеваний, которое отличается непредсказуемым течением и туманным механизмом возникновения. Эта болезнь встречается у 1–2% населения развитых стран вне зависимости от возраста, пола, социального статуса и образа жизни (хотя отмечено, что чаще псориаз возникает на фоне сильного стресса) [8] . Псориатические бляшки проявляются практически повсеместно — на локтевых и коленных сгибах, волосистой части головы, подошвах и ладонях, в области крестца и поясницы. Отметины имеют размер от нескольких миллиметров до нескольких сантиметров и нередко сливаются в единые пятна. Бляшки при псориазе имеют чешуйчатую структуру, при отделении чешуек кожа под ними блестит и иногда кровоточит. Кроме обыкновенного (вульгарного) псориаза распространен себорейный псориаз, при котором чешуйки имеют желтоватый оттенок. Болезнь может поражать не только кожу, но также ногти и суставы, вызывая псориатический артрит.
Кожных заболеваний много, но лечебные принципы при каждом из них сходны: для победы над недугом требуется сочетание системной и местной терапии. Первая подразумевает прием таблетированных препаратов и инъекции, направленные на устранение внутренних патологических механизмов: подавляются воспалительные и аллергические реакции, нормализуется работа эндокринной и нервной систем и так далее. Системное лечение каждого из перечисленных выше заболеваний имеет свои особенности и, как правило, назначается в периоды тяжелых обострений.
Местная терапия направлена непосредственно на устранение симптомов недуга, сокращение частоты рецидивов и улучшение качества жизни больного — устранение зуда, шелушений, болезненных ощущений и косметических дефектов. Ее преимущество заключается в отсутствии системных побочных эффектов, а также в направленном действии. Местно применяемые средства подразделяются на лекарственные и уходовые.
Наружная терапия применяется в первую очередь для того, чтобы как можно быстрее сделать кожу более привлекательной. Некоторые вещества, используемые с этой целью, подойдут и для людей со здоровой, но сухой и чувствительной кожей, страдающей от трещин и шелушения. Оптимальным вариантом считаются средства с эмолиентами. Эмолиенты — это жироподобная составляющая косметики, вещества, способные создавать защитный липидный слой на поверхности кожи. По составу эмолиенты являются эмульсиями, где жировые компоненты составляют от 3% до 25%. Традиционно с этой целью используются масло жожоба, касторовое масло, пчелиный воск, ланолин и многие другие.
На аптечных прилавках сегодня представлено множество средств, способных помочь вам облегчить зуд и снять воспаление на коже. Однако не забывайте, что начинать лечение лучше с консультации у специалиста, это поможет установить точную причину заболевания кожи и разработать курс терапии, направленный на скорейшее выздоровление.
Благодаря своему составу крем способствует глубокому увлажнению кожи, повышению ее защитных функций и восстановлению гидролипидного барьера. Основные действующие вещества — ключевые липиды кожи (линоленовая и линолевая кислоты) и важные структурные элементы рогового слоя: холестерол и керамиды (церамиды). Именно эти элементы скрепляют между собой ороговевшие чешуйки верхнего слоя кожи и обеспечивают ее прочность.
- Витамин F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) смягчает, увлажняет и повышает защитные свойства кожи.
- Керамиды, или церамиды (Ceramide NP, Ceramid AP, Ceramid EOP) — воскообразные липиды, которые удерживают влагу в коже, препятствуя ее испарению, и участвуют в обновлении естественного защитного слоя.
- Холестерол (Cholesterol) — один из основных структурных элементов липидного барьера кожи — гидролипидной пленки, который, будучи эмолиентом и увлажнителем, препятствует сухости, вялости, тусклости кожи.
Среди других компонентов, помогающих коже поддерживать необходимый уровень влаги длительный период времени, — гидроксиэтилмочевина (Hydroxyethyl Urea), которая способна удерживать влагу в количестве до 82% своего веса. Она занимает первое место по степени увлажнения поверхностных слоев кожи, опережая в этом даже гиалуроновую кислоту.
Сквален (Squalene) — еще один высококачественный эмолиент, источник жирных кислот для кожи. Обладая высокой проникающей способностью, он нормализует кожное дыхание, препятствует потере влаги и обеспечивает приятные тактильные ощущения. А аллантоин (Allantoin) способствует заживлению и восстановлению кожи, поддержанию защитного барьера, обладает вяжущим и противовоспалительным эффектом. Он ускоряет процессы регенерации тканей, одновременно смягчая роговой слой и ускоряя отделение отмерших клеток.
ГЕРПЕСВИРУСНЫЕ ЗАБОЛЕВАНИЯ

Вирусы, относящиеся к семейству Herpesviridae (от греч. herpes - ползучий), способны вызывать опасные инфекции, рецидивирующие заболевания, трансплацентарные инфекции с возникновением врожденных уродств, потенциально летальные лимфопролиферативные заболевания.
Из более 100 описанных в настоящее время герпесвирусов 8 вызывают заболевания человека: вирус простого герпеса типа 1 (ВПГ 1), вирус простого герпеса типа 2 (ВПГ 2), вирус ветряной оспы/опоясывающего лишая (ВВО), цитомегаловирус человека (ЦМВЧ), вирус Эпштейна-Барр (ВЭБ), герпесвирусы человека типа 6 (ВГЧ 6) и типа 7 (ВГЧ 7) (выделяют у ВИЧ-инфицированных), типа 8 (ВГЧ 8) (вызывает саркому Капоши).
Этиология.
Вирусы простого герпеса являются крупными ДНК-геномными вирусами. Размеры вириона могут значительно варьировать (от 120 нм до 300 нм). Вирион состоит из 4-х основных структурных элементов: 1 - сердцевины, содержащей линейную двухцепочную ДНК и имеющей форму тора; 2 - капсида, окружающего сердцевину и включающего 162 капсомера; 3 - тегумеита, расположенного между капсидом и оболочкой вириона; 4 - трехслойной оболочки, содержащей многочисленные выросты или шипы. Репликация вируса происходит относительно быстро и требует около 18 часов.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ВПГ-ИНФЕКЦИИ.
Герпес простой, пузырьковый лишай кожных покровов и слизистых оболочек - наиболее часто встречающееся в популяции заболевание. Выделяют первичный, начальный, рецидивирующий и асимптомный ПГ.
Герпетический процесс проходит 4 последовательные стадии: 1)эритематозную, 2)везикулезную, 3)корковую/эрозивную, 4)клинического выздоровления, общая продолжительность которых составляет в среднем 7-14 дней.
По клинико-морфологическим проявлениям генитальный герпес подразделяется на 4 типа:
- первый клинический эпизод первичного ПГ (первичный герпес);
- первый клинический эпизод при существующем ПГ (начальный герпес);
- рецидивирующий ГГ (РГГ);
- бессимптомный ГГ.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ВПГ-ИНФЕКЦИИ
Лабораторная диагностика заболеваний, вызванных ВПГ, включает комплекс методологических подходов, цель которых состоит в обнаружении маркеров герпесвирусной инфекции. К ним относятся: геном вируса, вирусные белки (антигены), инфекционные вирусные частицы, цитопатогенное действие на клетки, специфический иммунный ответ организма больного (антитела).

Опоясывающий лишай
Вирус ветряной оспы/опоясывающего лишая (варицелла зостер) (ВВО) является причиной двух клинически несходных заболеваний: ветряной оспы (ВО), которой переболевают практически все дети, и опоясывающего герпеса (ОГ), или опоясывающего лишая, клинические проявления которого наблюдаются, как правило, у людей зрелого возраста.
Поражению кожи нередко предшествуют продромальные явления: повышение температуры, чувство недомогания, общая слабость, головная боль и т.д. Параллельно с этим развивается чаще односторонняя невралгия определенной зоны иннервации. Клиническая картина отличается выраженным полиморфизмом. В течение первых суток после возникновения невралгии на гиперемированной и несколько отечной коже по ходу чувствительного нерва и его ветвей появляются единичные везикулы. Локализация поражений может быть разнообразная, они, как правило, носят односторонний характер. Содержимое везикул быстро мутнеет, образуются пустулы, эрозии, корки.
ЭТИОПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ ГЕРПЕС-ВИРУСНЫХ ЗАБОЛЕВАНИЙ ЧЕЛОВЕКА
В настоящее время не существует средств специфической терапии герпесвирусных инфекций, способных элиминировать возбудителя болезни. Противогерпетическая химиотерапия.
Наиболее эффективны противовирусные препараты из группы синтетических нуклеозидов (ацикловир, фамвир, валтрекс).
При герпесе в острый период взрослым рекомендовано применять гроприносин по 2 таблетки (1000 мг) 3 раза в сутки (50 мг/кг в сутки) 5 дней, а в период ремиссии при рецидивирующей инфекции – по 2 таблетки 1 раз в сутки до 6 месяцев.
Сегодня принято выделять три основных иммунокорригирующих направления: иммуномодуляция (индукторы интерферона), замещение (рекомбинантные генно-инженерные интерфероны) и стимуляция (герпетическая вакцина).
ПАПИЛЛОМОВИРУСНАЯ ИНФЕКЦИЯ
Инфицирование вирусом папилломы человека (ВПЧ) происходит при прямом контакте. ВПЧ относится к роду А семейства паповавирусов, геном представлен кольцевидной двухспиральной ДНК, не имеет оболочки, основная масса представлена структурными белками. Широкий диапазон разновидностей ВПЧ (более 60 типов ДНК ВПЧ) обусловливает возникновение разнообразных поражений кожи и слизистых оболочек.
Клинические формы
- Вульгарные бородавки на кистях
- Подошвенные бородавки
- Плоские бородавки
- Нитевидные бородавки (акрохориды)
- Бородавчатая эпидермодисплазия (веруциформная эпидермодисплазия Лвандовского-Лютца)
- Папилломы гортани
- Папилломы слизистой полости рта (локальная эпителиальная гиперплазия – болезнь Бека, папилломатозный невус
- Аногенитальные бородавки (остроконечные кондиломы) Интраэпителиальные неоплазии: бовеноидный папулез и болезнь Боуэна.
- Гигантская кондилома Бушке-Левенштейна.
Методы диагностики ВПЧ
Современные методы диагностики ВПЧ могут быть подразделены на классические, включая цитологический метод, гистологическое исследование биоптатов, кольпоскопию, определение антител к ВПЧ и молекулярно-генетические.
Лечение.
Ни один из современных методов не приводит к полному излечению и не гарантирует отсутствие рецидивов. Частота рецидивов составляет 20-30%. Известные методы лечения можно подразделить на несколько основных групп: деструктивные (электрокоагуляция, лазеродеструкция, химиодеструкция), цитостатические (5-фторурацил, проспидин, подофиллин, подофиллотоксин), противовирусные (гроприносин, эпиген), иммунологические (гроприносин, интерфероны и индукторы интерферонов), комбинированные.
КОНТАГИОЗНЫЙ МОЛЛЮСК
Этиология. Контагиозный моллюск – вирусный дерматоз, возбудителем которого является дерматотропный вирус контагиозного моллюска ВКМ (Molluscus contagiosum virus – MCV), сходный с возбудителем натуральной оспы, относится к семейству оспенных вирусов (Poxviridae), к подсемейству поксвирусов позвоночных (Сhordopoxviridae) род Molluscipoxvirus.
Клиника. Заболевание может возникнуть в любом возрасте, но наиболее часто поражаются дети от 1 года до 5 лет. Большее число заболевших отмечается в регионах с теплым влажным климатом. На коже туловища, в области паховых складок, на лице, в области ягодиц и других участках появляются папулезные высыпания жемчужно-белого, розового цвета и цвета нормальной кожи 1-2 мм в диаметре или узлы 5-10 мм с пупкообразным вдавлением в центре, заполненных роговыми массами.
Лечение. Этиологическое лечение отсутствует. Симптоматическое лечение включает выдавливание роговых масс браншами пинцета с последующим смазыванием 5% спиртовым раствором йода. Современные методы терапии – электрокоагуляция, криодеструкция, лазеротерапия, химическая деструкция с последующим смазыванием противовирусными мазями. При обширных и рецидивирующих поражениях необходимо изучать иммунный статус пациентов и проводить дифференцированную иммунокорригирующую терапию.
УЗ Городской клинический кожвендиспансер
Заведующая ДВО №3 Тарасевич Светлана Михайловна
Поделиться сообщением в
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
Новые болезни появляются все время, и заболевания, передаваемые половым путем - не исключение.
Мы расскажем вам о четырех типах бактерий, которые являются возбудителями новых опасных ЗППП и представляют серьезную опасность для здоровья человека.
1. Менингококк
Бактерии Neisseria meningitidis вызывают менингококковую инфекцию, которая может привести к смертельно опасному поражению слизистой оболочки носоглотки, а также оболочек головного и спинного мозга.
Ранее менингококковую инфекцию преимущественно связывали с менингитом - воспалением оболочки головного мозга, нередко с фатальным исходом.
Однако сейчас ее все чаще относят к урогенитальному типу инфекций.
В одном из исследований 1970-х гг. описывается случай аутофелляции у шимпанзе - переноса бактерий менингококка из ротовой полости в область полового члена.
Носителями инфекции являются 5-10% взрослых. Как правило, бактерии Neisseria meningitidis обитают в носоглотке человека. Бактерии, как отмечают врачи, передаются во время орального секса.
Вспышки этого заболевания регистрируются в Европе, Канаде и США. Как правило, носителями инфекции оказываются геи и бисексуалы.
Близким родственником Neisseria meningitidis является возбудитель гонореи - Neisseria gonorrhoeae. В 2015 году в США был выделен штамм Neisseria, являющийся результатом генетической рекомбинации ДНК обеих бактерий. Этот тип инфекции вызвал вспышки заболевания сразу в нескольких городах США в 2015 году.
Одно из исследований посвящено изучению случаев воспаления мочеиспускательного канала, вызванного менингококковой бактерией. Речь шла о конкретной группе мужчин. По предположению ученых, инфекция передалась во время орального секса.
Ученые определили, что ДНК штамма, вызвавшего вспышку заболевания сразу в нескольких городах США в 2015 году, сформировалась путем генетической рекомбинации с похожей инфекцией - гонококки, которая вызывает гонорею.
Этот штамм отличается повышенной контагиозностью, то есть быстрее других распространяется среди людей.
Пять типов Neisseria meningitidis вызывают большую часть случаев заболеваний по всему миру. К счастью, против них есть две вакцины, которые эффективно действуют против всех пяти типов бактерии.
2. Микоплазма гениталиум
Микоплазма гениталиум (Mycoplasma genitalium) - одна из самых маленьких по размеру бактерий, однако вызываемая ею болезнь входит в число самых опасных инфекций, передающихся половым путем.
Об этой бактерии стало известно в 1980-х годах. На данный момент ее носителями является 1-2% жителей планеты - в основном подростки и молодые люди.
Зачастую заражение протекает бессимптомно, либо могут проявляться симптомы, характерные для гонореи или хламидиоза - воспаление шейки матки или мочеиспускательного канала.
Поскольку у женщин эта инфекция может спровоцировать воспаление органов малого таза, последствия заражения могут быть довольно серьезными - в том числе бесплодие, выкидыш, преждевременные роды и замершая беременность.
Хотя презервативы и защищают от этой инфекции, врачи обеспокоены тем, что бактерии mycoplasma genitalium активно развивают устойчивость к антибиотикам - таким как азитромицин и доксициклин.
"Меня беспокоит то, что этот микроорганизм вырабатывает все большую устойчивость [против действия антибиотиков], и инфекция становится все более распространенной", - говорит Мэттью Голден, директор программы по борьбе с ВИЧ и ЗППП в Сиэтле и округе Кинг.
Своевременная диагностика и раннее лечение, как надеются ученые, помогут предотвратить превращение бактерий Mycoplasma genitalium в супербактерию.
3. Шигелла Флекснера
Шигеллёз - группа заболеваний, вызываемых бактериями рода шигелл, с фекально-оральным механизмом передачи.
Результатом заражения Shigella flexneri становится дизентерия, которая вызывает сильные желудочные колики и приступы диареи с примесью крови и слизи.
Раньше считалось, что этому заболеванию больше подвержены дети и путешественники, отправляющиеся в бедные страны.
Однако с 1970-х гг. случаи шигеллёза стали все чаще регистрировать и среди геев и бисексуалов.
По предположению ученых, в этих случаях бактерия передается во время анального и орального секса. С появлением нового пути распространения инфекции были отмечены вспышки заболевания по всему миру.
Деметр Даскалакис, представитель Департамента здравоохранения Нью-Йорка, говорит, что это заболевание, передаваемое половым путем, также становится устойчивым к антибиотикам - в том числе к азитромицину, который используется и для лечения гонореи.
Специалисты обеспокоены тем, что использование этого антибиотика для лечения различных видов шигеллёза потенциально может привести к появлению супербактерии, вызывающей гонорею. Врачи разработали более сложные методы лечения этого ЗППП без использования антибиотиков.
4. Венерическая лимфогранулема (ВЛГ)
Это заболевания вызывается редким штаммом бактерий Chlamydia trachomatis, говорит Кристофер Шиссль, врач клиники One Medical в Сан-Франциско.
При заражении сначала появляются нарывы и язвы в области гениталий, затем инфекция проникает в лимфатическую систему человека.
Болезнь может напоминать воспалительное заболевание кишечника и привести к хроническим и сильным нарушениям его работы - например, к образованию свищей или сужению кишечника.
За последние 10 лет венерическая лимфогранулема стала довольно распространенным заболеванием в странах Европы и Северной Америки. Как правило, заболевание диагностируется у геев и бисексуалов.
Как и в случае с хламидиозом, это заболевание повышает риск заражения ВИЧ.
По словам врачей, использование презервативов снижает риск заражения этой инфекцией. Лечение ВЛГ предполагает прием антибиотиков (например, доксициклина) на протяжении трех недель.

Особо опасные инфекции (ООИ) или инфекционные заболевания — болезни, которым свойственна высокая степень заражаемости. Они внезапно появляются и быстро распространяются, отличаются тяжелой клинической картиной и высокой степенью летальности.
К особо опасным инфекциям относят условную группу острых заразных болезней человека, которые соответствуют двум характеристикам:
- могут появиться внезапно, быстро и массово распространиться;
- тяжело протекают и предполагают высокую летальность.
Список ООИ впервые был представлен на 22-й сессии Всемирной Организации Здравоохранения (ВОЗ) 26 июля 1969 года. Помимо перечня, ассамблея также установила Международные медико-санитарные правила (ММСП). Они были обновлены в 2005 году на 58-й сессии ВОЗ. Согласно новым поправкам, ассамблея имеет права делать выводы о состоянии с теми или иными болезнями в стране и по официальным отчетам государства, и по сообщениям из СМИ.

ВОЗ получила значительные полномочия по медицинскому регулированию инфекционной заболеваемости, спровоцированной ООИ.
Всемирной Организацией Здравоохранения был составлен целый список из более ста болезней, способных быстро и массово распространяться среди населения. Изначально, по данным на 1969 год, в этот список входило всего 3 заболевания:
Однако позднее список был значительно расширен и все патологии, которые в него вошли, условно были разделены на 2 группы:
- Заболевания, которые носят необычный характер и могут повлиять на здоровье населения. К ним относят:
- оспу;
- грипп человека;
- полиомиелит;
- тяжелый острый респираторный синдром.
- Заболевания, любое проявление которых оценивается как угроза, поскольку эти инфекции способны оказывать серьезное влияние на здоровье населения и быстро распространиться в международных масштабах. Сюда же относят заболевания, которые представляют региональную или национальную проблему. К ним относят:
- холеру;
- легочную форму чумы;
- желтую лихорадку;
- геморрагические лихорадки (Ласса, Марбург, Эбола, лихорадка Западного Нила);
- лихорадку денге;
- лихорадку Рифт-Валли;
- менингококковую инфекцию.
В России к этим болезням добавлены еще две инфекции — сибирская язва и туляремия.
Все эти патологии характеризуются тяжелым протеканием, высоким риском смертности и, как правило, составляют базу для биологического оружия массового поражения.
Все ООИ классифицируют на три типа:
- Конвенционные заболевания. На такие инфекции распространяются международные санитарные правила. Это:
- бактериальные патологии (чума и холера);
- вирусные заболевания (оспа обезьян, геморрагические вирусные лихорадки).
- Инфекции, которые требуют международного надзора, но не подлежат проведению совместных мероприятий:
- бактериальные (сыпной и возвратный тифы, ботулизм, столбняк);
- вирусные (ВИЧ, полиомиелит, грипп, бешенство, ящур);
- протозойные (малярия).
- Не подлежат надзору ВОЗ, находятся под регионарным контролем:
- сибирская язва;
- туляремия;
- бруцеллез.
Самые распространенные ООИ
Наиболее часто встречаемые опасные инфекции:
Острое особо опасное заболевание, которое относится к зоонозным инфекциям. Источником и распространителем инфекции являются грызуны (в основном, крысы и мыши), а возбудителем — чумная палочка, устойчивая к условиям внешней среды. Чума передается преимущественно трансмиссивным путем через укусы блох. Уже с начала проявления болезни она протекает в острой форме и сопровождается общей интоксикацией организма.
К отличительным симптомам можно отнести:
- сильный жар (температура может подниматься до 40°С);
- невыносимая головная боль;
- язык покрывается белым налетом;
- гиперемия лица;
- бред (в запущенных случаях, когда болезнь не лечится правильным образом);
- выражение страдания и ужаса на лице;
- геморрагические высыпания.
Лечится чума антибиотиками (стрептомицином, террамицином). Легочная форма всегда заканчивается летальным исходом, так как возникает острая дыхательная недостаточность — больной погибает в течение 3-4 часов.
Острая кишечная инфекция с тяжелой клинической картиной, высоким процентом летальности и повышенной степенью распространяемости. Возбудитель — холерный вибрион. Заражение происходит в основном через зараженную воду.
- внезапный обильный понос;
- обильная рвота;
- уменьшение мочевыделения вследствие обезвоживания;
- сухость языка и слизистой оболочки рта;
- понижение температуры тела.
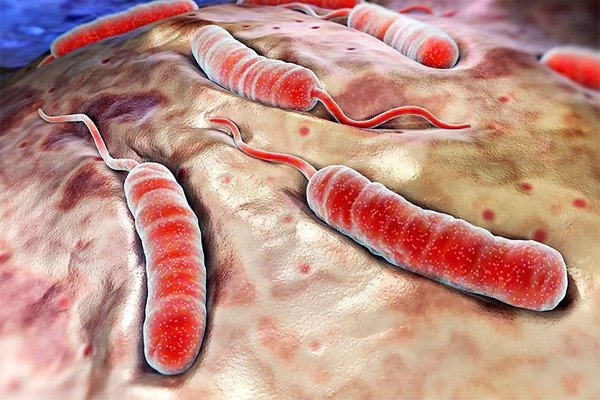
Успех терапии во многом зависит от своевременности поставленного диагноза. Лечение подразумевает прием антибиотиков (тетрациклина) и внутривенное обильное введение специальных растворов, чтобы восполнить дефицит воды и солей в организме больного.
Одна из самых высоко заразных инфекций на планете. Относится к антропонозным инфекциям, болеют ею исключительно люди. Механизм передачи — воздушно-капельный. Источником вируса натуральной оспы считается зараженный человек. Инфекция передается и от зараженной матери плоду.
С 1977 года не зарегистрировано ни одного случая заражения оспой! Однако вирусы черной оспы до сих пор хранятся в бактериологических лабораториях США и России.
- внезапное повышение температуры тела;
- резкие боли в области поясницы и крестца;
- сыпь на внутренней поверхности бедер, нижней части живота.
Лечение оспы начинается с немедленной изоляции больного, основа терапии — гамма-глобулин.
Острая геморрагическая трансмиссивная инфекция. Источник — обезьяны, грызуны. Переносчиками являются комары. Распространена в странах Африки и Южной Америки.
Симптомы протекания болезни:
- покраснение кожи лица и шеи на первой стадии болезни;
- отек век и губ;
- утолщение языка;
- слезотечение;
- боль в печени и селезенке, увеличение размеров этих органов;
- покраснение сменяется желтушностью кожи и слизистых.
Если несвоевременно поставлен диагноз, самочувствие больного ухудшается с каждым днем, отмечается кровоточивость из носа, десен и желудка. Возможен летальный исход от полиорганной недостаточности. Заболевание легче предотвратить, чем лечить, поэтому проводится вакцинация населения в районах, где часты случаи патологии.
Инфекция зоонозного характера, рассматривается как оружие массового поражения. Возбудитель — неподвижная палочка-бацилла, которая обитает в почве, откуда и заражаются животные. Основным переносчиком болезни считается крупный рогатый скот. Пути заражения человека — воздушно-капельный и алиментарный. Выделяют 3 вида заболевания, отчего и будет зависеть симптоматика:
- Кожный. У больного образуется на коже пятно, которое со временем превращается в язву. Болезнь носит тяжелый характер, возможен летальный исход.
- Желудочно-кишечный. Отмечаются такие признаки: внезапное повышение температуры тела, кровавая рвота, боли в животе, кровавый понос. Как правило, данная форма носит летальный характер.
- Легочный.Протекает самым тяжелым образом. Отмечается высокая температура, кровавый кашель, нарушения в функционировании сердечно-сосудистой системы. Через несколько дней больной умирает.
Лечение заключается в приеме антибиотиков, но важнее — введение вакцины, которая препятствует заражению.

Туляремия
Бактериальная зоонозная инфекция. Источник — грызуны, крупный рогатый скот, овцы. Возбудитель — грамотрицательная палочка. Механизм проникновения в организм человека — контактный, алиментарный, аэрозольный, трансмиссивный.
- высокая температура;
- общее недомогание;
- боли в пояснице и икроножных мышцах;
- гиперемия кожи;
- поражение лимфоузлов;
- пятнистая или петехиальная сыпь.
По сравнению с другими ООИ, туляремия поддается лечению в 99% случаев.
К перечню ООИ относят птичий грипп — тяжелую инфекцию вирусного характера. Источник инфекции — перелетные водоплавающие птицы. Человек может заболеть при неправильном уходе за зараженными птицами или при употреблении мяса зараженной птицы в пищу.
- высокая температура (может держаться до нескольких недель);
- катаральный синдром;
- вирусная пневмония, от которой и погибает больной в 80% случаев.
Это условная группа инфекционных заболеваний, при которой накладывают карантин той или иной степени. Она не равнозначна с ООИ, но в обе группы попадают многие инфекции, которые требуют накладывания строго государственного карантина с привлечением военных сил, чтобы ограничить передвижения потенциально зараженных людей, оградить очаги поражения и т. п. К таковым инфекциям относятся, например, оспа и легочная чума.
Стоит отметить, что в последнее время ВОЗ сделала несколько заявлений о том, что нецелесообразно накладывать строгий карантин при возникновении в той или иной стране холеры.
Выделяют следующие методы диагностики ООИ:
- Классические:
- микроскопия — изучение микроскопических объектов под микроскопом;
- полимеразная цепная реакция (ПЦР);
- реакция агглютинации (РА);
- реакция иммунофлюоресценции (РИФ, метод Кунса);
- проба с бактериофагом;
- биопроба на подопытном животном, иммунитет которого снижен искусственно.
- Ускоренные:
- индикация возбудителя;
- антигены возбудителя (АГ);
- реакция обратной пассивной гемагглютинации (РОПГА);
- реакция коагглютинации (РКА);
- иммуноферментный анализ (ИФА).

Профилактика ООИ проводится на самом высоком уровне, чтобы предотвратить распространение заболеваний по территории государства. В комплекс первичных профилактических мероприятий входит:
- временная изоляция зараженного с дальнейшей госпитализацией;
- постановка диагноза, созыв консилиума;
- сбор анамнеза;
- оказание больному первой помощи;
- забор материала для лабораторного исследования;
- выявление контактных лиц, их регистрация;
- временная изоляция контактных лиц до момента исключения их заражения;
- проведение текущей и заключительной дезинфекции.
В зависимости от типа инфекции, профилактические мероприятия могут различаться:
- Чума. В природных очагах распространения проводятся наблюдения за численностью грызунов, их обследование и дератизация. В прилегающих районах проводится вакцинация населения сухой живой вакциной подкожно или накожно.
- Холера. Профилактика включает в себя также работу с очагами распространения инфекции. Проводится выявление больных, их изоляция, а также изоляция всех лиц, контактирующих с зараженным. Осуществляется госпитализация всех подозрительных больных с кишечными инфекциями, проводится дезинфекция. К тому же требуется контроль на данной территории за качеством воды и продуктов питания. Если существует реальная угроза, вводится карантин. При угрозе распространения проводится иммунизация населения.
- Сибирская язва. Осуществляется выявление больных животных с назначением карантина, дезинфекция меховой одежды при подозрении на заражение, проведение иммунизации по эпидемическим показателям.
- Оспа. Методы профилактики заключаются в вакцинации всех детей, начиная с 2-х лет, с последующей ревакцинацией. Эта мера практически исключает возникновение оспы.
- Желтая лихорадка. Также осуществляется вакцинация населения. Детям показано введение вакцины с 9-месячного возраста.
Итак, особо опасные инфекции — это смертельные инфекции, которые обладают высокой степенью заразности. За кратчайшие сроки они способны поразить большую часть населению, поэтому крайне важно соблюдать все меры предосторожности в работе с зараженными животными и птицами, а также своевременно проводить вакцинацию.
Читайте также:


