Раневая инфекция осложнения асептика и антисептика
Развитие микробов в ране и реакция организма на их жизнедеятельность изменяют течение раневого процесса, вызывая различные осложнения и задерживая заживление. Всякая случайная рана инфицирована. Попадание в рану микроорганизмов в момент повреждения называется первичным инфицированием, инфицирование же ее при последующем лечении - вторичным инфицированием.
При первичном инфицировании микробы, попадая в рану, начинают размножаться и проявлять свои патогенные свойства не сразу, а через некоторое время, необходимое для адаптации их к новой биологической среде. На основании многочисленных исследований таким периодом считается 6-8 ч. Это время гнойные микробы обычно находятся в ране, не проявляя активности, а через 6-8 ч начинают бурно размножаться, проникают по лимфатическим путям в ткани стенок раны и проявляют свои патогенные свойства.
Большое значение в развитии инфекции в ране имеют наличие в ней питательной среды (гематома, мертвые ткани) и плохая сопротивляемость тканей стенок раны, что связано с нарушением их кровообращения и др., ослаблением защитных сил организма (шок, кровопотеря, истощение и др.).
Вторичное инфицирование раны является результатом нарушения асептики при оказании первой помощи и лечения пострадавшего. Попавшие в рану микробы нередко усиливают патогенность уже имеющихся в ней микробов, приводя к резкой активизации и распространению воспалительного процесса.
Профилактика первичной инфекции ран состоит в ранней хирургической обработке с удалением всех инфицированных некротизированных тканей и обработке ран антисептиками.
Предупреждение вторичной инфекции заключается в строжайшем соблюдении всех правил асептики при лечении пострадавшего.
До введения методов асептики и антисептики послеоперационная смертность достигала 80%: больные умирали от гнойных, гнилостных и гангренозных процессов, открытая в 1863 г. Луи Пастером природа гниения и брожения, став стимулом развития микробиологии и практической хирургии, позволила утверждать, что причиной многих раневых осложнений также являются микроорганизмы. Антисептика подразумевает комплекс мероприятий, направленных на уничтожение микробов на коже, в ране, патологическом образовании или организме в целом. Выделяют физическую, механическую, химическую и биологическую антисептику.
При физической антисептике обеспечивают отток из раны инфицированного содержимого и тем самым ее очищение от микробов, токсинов и продуктов распада тканей. Достигается это применением тампонов из марли, дренажей из резины, стекла, пластмассы. Гигроскопические свойства марли значительно усиливаются при смачивании ее гипертоническими растворами (5-10% раствор хлорида натрия, 20-40% раствор сахара и др.).
Применяют открытые методы лечения ран без наложения повязки, что ведет к высушиванию раны воздухом и созданию, таким образом, неблагоприятных условий для развития микробов. К физической антисептике относится также использование ультразвука, лучей лазера, физиотерапевтических процедур.
Механической антисептикой являются приемы по удалению из раны инфицированных и нежизнеспособных тканей, служащих основной питательной средой для микроорганизмов. Это операции, получившие название активной хирургической обработки раны, а также туалет раны. Имеют большое значение для профилактики развития раневой инфекции.
Химическая антисептика предусматривает вещества с бактерицидным или бактериостатическим действием (например, сульфаниламидные лекарства), оказывающие губительное воздействие на микрофлору.
Биологическая антисептика составляет большую группу препаратов и методик, действие которых направлено непосредственно против микробной клетки и ее токсинов, и группу веществ, действующих опосредованно через организм человека. Так, преимущественно на микроб или его токсины действуют:
1) антибиотики - вещества с выраженными бактериостатическими или бактерицидными свойствами;
3) антитоксины, вводимые, как правило, в виде сывороток (противостолбнячная, противодифтерийная и др.).
Среди осложнений в хирургии наиболее часто встречаются инфекционные. Они могут привести к смертельному исходу, несмотря на блестяще выполненную операцию. Предупреждение таких осложнений - главный принцип хирургии, в основе которого лежат асептика и антисептика.
Асептика - комплекс мероприятий, направленных на предупреждение попадания возбудителей инфекции в рану или организм человека.
Антисептика - комплекс мероприятий, направленных на борьбу с инфекцией в организме человека, предупреждение или ликвидацию инфекционного воспалительного процесса.
Оба метода представляют собой единое целое в профилактике хирургической инфекции. Рассматривать их следует с точки зрения взаимоотношения источника инфекции, путей её передачи и восприимчивости организма.
Любая наука проходит определённые этапы развития. В хирургии коренной переворот наступил с внедрением антисептики и асептики, определивших грань между доантисептическим и антисептическим периодами. И это не случайно, так как летальность в доантисептический период даже после небольших разрезов или проколов достигала более 80%. В XIX веке даже у такого хирурга, как Бильрот, летальность после мастэктомии и струмэктомии составляла 50%. Больные умирали от нагноений ран, рожи, гангрены, сепсиса. Приоритет в разработке антисептического метода принадлежит английскому хирургу Джозефу Листеру (1829-1912). Его работы произвели переворот в хирургии и положили начало новому этапу в её развитии.
Приоритет в системном применении антисептики принадлежит венгерскому врачу-акушеру И. Земмельвайсу, применившему в 1847 г. для обеззараживания родовых путей родильниц, рук, инструментов и всех других предметов, соприкасающихся с родовыми путями, раствор хлорной извести. К этому методу И. Земмельвайс подошёл не случайно: он экспериментально доказал наличие загрязнённого начала в выделениях из матки женщин, больных родильной горячкой (сепсисом): кролики, в кровь которых вводили выделения, погибали. Исходя из этого, И. Земмельвайс считал, что перенос заразного начала от больной родильницы к здоровой, проникновение его через обширную раневую поверхность, которой является матка после родов, приводят к развитию сепсиса. Применение предложенного И. Земмельвайсом метода обработки привело к снижению летальности в его клинике на треть. Однако метод не получил распространения, так как большинство хирургов считали причиной заражения ран воздушную инфекцию.
И несмотря на то, что и раньше высказывались предположения о роли каких-то внешних факторов в развитии септических осложнений и предлагались те или иные средства для предупреждения осложнений, заслуга Дж. Листера в том, что он создал систему профилактики - антисептический метод. Основными компонентами этой системы были многослойная листеровская повязка, обработка рук, инструментов, стерилизация воздуха в операционной. Повязка состояла из следующих слоёв: к ране прилегала повязка из шёлка, пропитанного 5% раствором фенола, поверх неё накладывали 8 слоёв марли, пропитанной тем же раствором с добавлением канифоли, покрывали прорезиненной тканью или клеёнкой и фиксировали марлевыми бинтами, пропитанными фенолом. Руки хирурга, инструменты, перевязочный и шовный материал мыли 2-3% раствором фенола. Операционное поле обрабатывали тем же раствором. В операционной с помощью пульверизатора распыляли раствор фенола до и во время вмешательства для стерилизации воздуха.
Применение метода Листера привело к снижению частоты гнойных осложнений ран, но выявило и недостатки. Использование растворов фенола, кроме положительного, оказывало и отрицательное действие, вызывая общую интоксикацию больных, ожог тканей в области раны, поражение почек, заболевания хирургов (дерматит, ожоги, экзему рук). Предпринимались попытки заменить фенол другими веществами: раствором ртути дихлорида (сулемы), борной или салициловой кислоты, перманганата калия и др. Однако чем сильнее проявлялось антимикробное действие используемых средств, тем более выраженным было их токсическое влияние на организм.
В истории антисептики известны и драматические моменты. Так, высказанную Л. Пастером в 1880 г. мысль о том, что все гнойные воспаления имеют одного возбудителя, Э. Бергман подверг сомнению как недоказательную и поэтому сомнительную. Швейцарский хирург К. Гарре (1857-1928) для доказательства правоты Л. Пастера втёр себе в кожу левого предплечья микробную культуру стафилококка из колоний, полученных при посеве гноя больного остеомиелитом. На месте инфицирования развился большой карбункул, окружённый множественными мелкими фурункулами. При посеве гноя был выделен стафилококк. Врач выздоровел. Проведя эксперимент на себе, он опытным путём доказал, что стафилококки вызывают различные гнойные заболевания: абсцесс, фурункул, карбункул, остеомиелит.
Постепенно интерес к методу Листера и его модификациям утрачивался, и спустя 25 лет на смену ему пришёл асептический метод, который заключался в стерилизации всех предметов, соприкасающихся с раной. Основоположником асептики стал немецкий хирург Э. Бергман, работавший ранее в России. На конгрессе хирургов в Берлине в 1890 г. он доложил о новом методе борьбы с раневой инфекцией и продемонстрировал успешно прооперированных в асептических условиях больных. Председательствовавший на конгрессе Дж. Листер поздравил Э. Бергмана с успехом, назвав асептический метод блестящим завоеванием хирургии.
В основе предложенного асептического метода лежит принцип уничтожения микробной флоры на всех предметах, соприкасающихся с раной, воздействием высокой температуры (кипячением, действием горячего пара и др.). Начиная с 1892 г. метод асептики стал применяться во многих клиниках мира. Результаты были столь разительны, что появились призывы полностью отказаться от антисептического метода (борьба с инфекцией в организме человека) и даже исключить антисептические средства из хирургической практики. Однако обойтись без них в хирургии оказалось невозможным: обработка рук хирурга и операционного поля, санация гнойных полостей и многие другие мероприятия невыполнимы без антибактериальных препаратов, тем более что со временем появились новые малотоксичные антисептические средства, а методы антисептики пополнились не только химическими, но и физическими средствами (лазер, ультразвук и др.).
Основные требования, предъявляемые к антисептическим средствам, следующие: бактерицидное или бактериостатическое действие на микроорганизм; отсутствие раздражающего токсического влияния на ткани при местном применении; сохранение свойств при соприкосновении с биологическими жидкостями (кровью, экссудатом, гноем) и воздухом (они не должны быть летучими); кроме того, их производство должно быть дешёвым.
ИСТОЧНИКИ И ПУТИ РАСПРОСТРАНЕНИЯ ИНФЕКЦИИ В ХИРУРГИИ
Под источником инфекции понимают места обитания, развития, размножения микроорганизмов. По отношению к организму больного (раненого) возможны экзогенные (вне организма) и эндогенные (внутри него) источники хирургической инфекции.
Основные источники экзогенной инфекции - больные с гнойно-воспалительными заболеваниями, бациллоносители, реже - животные (схема 1). От больных с гнойно-воспалительными заболеваниями микроорганизмы попадают во внешнюю среду (воздух, окружающие предметы, руки медицинского персонала) с гноем, слизью, мокротой и другими выделениями. При несоблюдении определённых правил поведения, режима работы, специальных методов обработки предметов, инструментов, рук, перевязочного материала микроорганизмы могут попасть в рану и вызвать гнойно-воспалительный процесс. Микроорганизмы проникают в рану из внешней среды различными путями:контактным - при соприкосновении с раной инфицированных предметов, инструментов, перевязочного материала, операционного белья;воздушным - из окружающего воздуха, в котором микроорганизмы находятся;имплантационным - инфицирование при оставлении в ране на длительное время или постоянно тех или иных предметов (шовного материала, костных фиксаторов и других имплантатов), инфицированных при выполнении операции или вследствие нарушения правил стерилизации.
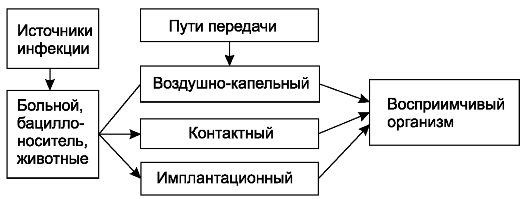
Схема 1. Экзогенное инфицирование.
Животные как источник хирургической инфекции играют меньшую роль. При обработке туш больных животных возможно заражение сибирской язвой. С испражнениями животных в окружающую среду могут попасть возбудители столбняка, газовой гангрены. На окружающих предметах, в земле эти микроорганизмы длительное время находятся в виде спор. При случайных травмах они могут проникнуть в рану с землёй, обрывками одежды и другими предметами и вызвать специфическое воспаление.
Источником эндогенной инфекции являются хронические воспалительные процессы в организме, как вне зоны операции (заболевания кожи, зубов, миндалин и др.), так и в органах, на которых проводится вмешательство (аппендицит, холецистит, остеомиелит и др.), а также микрофлора полости рта, кишечника, дыхательных, мочевых путей и др. Пути инфицирования при эндогенной инфекции - контактный, гематогенный, лимфогенный (схема 2).
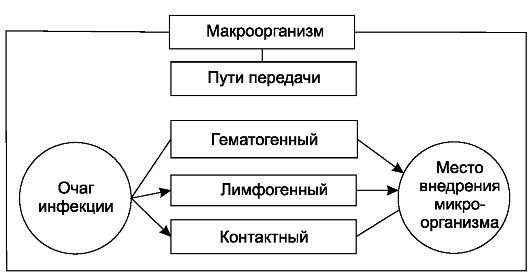
Схема 2. Эндогенное инфицирование.
Контактное инфицирование раны возможно при нарушении техники операции, когда в рану могут попасть экссудат, гной, кишечное содержимое, или при переносе микрофлоры на инструментах, тампонах, перчатках вследствие несоблюдения мер предосторожности. Из очага воспаления, расположенного вне зоны операции, микроорганизмы могут быть занесены с лимфой(лимфогенный путь инфицирования) или с током крови(гематогенный путь инфицирования).
Методами асептики ведут борьбу с экзогенной инфекцией, методами антисептики - с эндогенной инфекцией, в том числе проникшей в организм из внешней среды, как это бывает при случайных ранениях. Для успешной профилактики инфекции необходимо, чтобы борьба велась на всех этапах (источник инфекции - пути инфицирования - организм) путём комбинации методов асептики и антисептики.
Для предупреждения инфицирования окружающей среды при наличии источника инфекции - больного с гнойно-воспалительным заболеванием - необходимы в первую очередь организационные мероприятия: лечение таких больных в специальных отделениях хирургической инфекции, выполнение операций и перевязок в отдельных операционных и перевязочных, наличие специального персонала для лечения больных и ухода за ними. Такое же правило существует и для хирургии в амбулаторных условиях: приём больных, лечение, перевязки и операции выполняют в специальных кабинетах.
Бациллоносителей (к ним относят людей практически здоровых, но выделяющих в окружающую среду патогенную микрофлору, чаще всего из носа, глотки) необходимо отстранить от работы в хирургических учреждениях и провести соответствующее лечение, вернуться к работе им разрешают лишь после бактериологического контроля.
Поступила 01.04.2008 г.
А.Н. КАРАЛИН, В.А. ТЕРЕНТЬЕВ, Л.Г. МУРЗАЕВА
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ РАНЕВОЙ ИНФЕКЦИИ
НА ЭТАПАХ МЕДИЦИНСКОЙ ЭВАКУАЦИИ
Чувашский государственный университет им. И.Н. Ульянова, Чебоксары
Для профилактики раневой инфекции на этапах медицинской эвакуации (ЭМЭ) большое значение имеют как медицинские, так и организационные мероприятия. Рассмотрены основные принципы профилактики и лечения раневой инфекции на различных ЭМЭ в зависимости от сроков поступления раненого, а также профилактика местной и общей инфекции.
Medical as well as organizational measurements are essential in oder to prevent wound infection at the stage of medical evacuation(SME).these are the main prevention and treatment principles with the reference to SME depending on the terms the wounded was evacuated ,and also prevention of local and general infection
Любая огнестрельная рана является первично инфицированной. Это связано с тем, что в момент ранения с ранящим снарядом в рану заносятся микроорганизмы, находящиеся на одежде, коже. При несвоевременном оказании помощи в рану могут поступать микроорганизмы из окружающей среды. Такое микробное загрязнение называется вторичным инфицированием. И в первом, и во втором случаях этот путь микробной контаминации раны называется экзогенным, или инвазивным (микробная инвазия).
Более опасной является инвазия госпитальной флоры, устойчивой даже к современным бактериальным средствам. Она проникает через верхние дыхательные пути - в процессе ИВЛ и санационных мероприятий, через мочевые пути в процессе катетеризации, а также через кожный покров в ходе выполнения многочисленных инвазивных лечебных и диагностических манипуляций. Инфекционный процесс, вызванный госпитальной микрофлорой, получил название госпитальной или нозокомиальной инфекции.
Кроме того, у больных с огнестрельными ранениями на фоне развития травматической болезни возможны и другие пути попадания микроорганизмов в рану. Это так называемый эндогенный путь. Как указывает Е.К. Гуманенко [1], первым этиологическим фактором возникновения таких осложнений выступает эндогенная микрофлора. Причем могут развиваться не только местные, но и висцеральные и генерализованные инфекционные осложнения. Источником эндогенной инфекции является кишечная микрофлора, проникающая в систему кровообращения, так как при травматической болезни и нарушении микроциркуляции, в частности кишечника, стенка кишечных капилляров становится проницаемой для микроорганизмов: энтеробактерий, протея, кишечной палочки и других. Поступая в кровь, эти условно патогенные микроорганизмы попадают в поврежденные ткани, где обретают новую среду обитания. И если новая среда благоприятствует их существованию и развитию, то формируется новый метастатический патологический очаг раневой инфекции. Очень важным фактором его формирования является не только поступление эндогенной микробной флоры в зону раны (так называемая генерализованная транслокация (по Е.К. Гуманенко), но и состояние раны (объем первичного и вторичного некроза, степень нарушения кровообращения) и эффективность первичной хирургической обработки (удаление некротических тканей, восстановление кровообращения).
Местная и общая раневая инфекция - распространенное осложнение огнестрельных ранений. Качественная профилактика и лечение ее возможны только при четком и последовательном выполнении на каждом этапе алгоритма поставленных задач (таблица).
Алгоритм профилактики и лечения инфекционных осложнений огнестрельных ранений
- Обеспечение ППИ, АИ-1.
- Профилактические прививки противостолбнячные.
- Быстрый и щадящий вынос из очага
- Соблюдение асептики и антисептики.
- Асептические повязки.
- Введение антибиотиков широкого спектра действия.
- Транспортная иммобилизация.
- Профилактика и лечение травматического и геморрагического шока
- Ранняя и полноценная ПХО.
- Исключение первичного хирургического шва
- Активная и пассивная профилактика столбняка.
- Пассивная профилактика анаэробной инфекции
- Местная аэрация тканей (внутрикожное, подкожное введение кислорода и озона).
- Внутривенное озонирование.
- ГБО.
- Кислородная ингаляция
Профилактика раневой инфекции на этапе первой медицинской помощи (на поле боя)
Здесь нет никакой этиологической дифференциации в способе профилактики. Осуществляются, главным образом, организационные и медицинские мероприятия.
Организационные: быстрый и щадящий вынос раненого с поля боя.
Медицинские: асептическая повязка на рану, прием пероральных антибиотиков из АИ - 1, транспортная иммобилизация.
Профилактика раневой инфекции на этапе доврачебной помощи (МПБ)
На данном этапе появляются элементы дифференцированного подхода к этиологической профилактике раневой инфекции. В обязательном порядке должна учитываться угроза развития не только местной, но и общей раневой инфекции (столбняк, газовая гангрена). На данном этапе нужно проводить следующие виды профилактики: организационные и медицинские.
Организационные: быстрая и щадящая эвакуация на следующий этап. Дифференциация профилактических мер должна включать мероприятия, направленные на предупреждение столбняка и газовой гангрены.
Медицинские: дополнительные асептические повязки; транспортная иммобилизация табельными средствами; в/м введения антибиотиков широкого спектра действия. Дополнительные меры профилактики должны включать мероприятия, направленные на предупреждение столбняка и газовой гангрены: тщательная оценка правильности и времени наложения жгута, обязательная ингаляция кислорода, особенно у раненых группы риска развития анаэробной инфекции.
Профилактика раневой инфекции на этапе первой врачебной помощи (МПП)
На этом этапе подключается специфический вид профилактики.
Организационные: проведение эвакотранспортной сортировки раненых, относящихся к группе особого риска.
Медицинские: обкалывание раны антибиотиками пролонгированного типа и широкого спектра действия, подбинтовывание повязок, табельная транспортная иммобилизация. Контроль жгута (правильность, время), смена жгута, замена его на другие виды временной остановки кровотечения (более щадящие, менее травматичные), противошоковая терапия.
Специфическая: ингаляция кислорода, местная аэрация тканей вокруг раны, в/в введение озонированных растворов, введение специфических сывороток (противостолбнячной и противогангренозной).
Профилактика и лечение раневой инфекции
на этапе квалифицированной помощи (ОМедБ)
Организационные мероприятия - тщательная внутрипунктовая сортировка раненых (ведение группы первой и второй очереди); эвакуационно-транспортная сортировка: эвакуация раненых в первую очередь с ранениями крупных магистральных сосудов в ГБФ.
Медицинская профилактика: антибиотикотерапия, соблюдение принципов асептики - антисептики, послеоперационная лечебная иммобилизация, окончательное выведение раненого из шока.
На данном этапе на первый план выходит специфический вид профилактики раневой инфекции. Это, прежде всего, ранняя первичная хирургическая обработка раны. Устранение компартмент-синдрома. Обязательны местная и общая аэрация и озонирование. Исключение раннего первичного хирургического шва. Введение специфических сывороток. Помимо профилактических мер на данном этапе необходимо лечение раневой инфекции. Это касается главным образом газовой гангрены (молниеносная форма). Для этого на данном этапе имеется анаэробная палатка, в которой проводятся специфические лечебные мероприятия: хирургические (лампасные разрезы, ампутация), введение лечебных доз противогангренозной сыворотки, местная аэрация тканей в зоне развития инфекции, внутривенное введение озонированных растворов.
Профилактика и лечение раневой инфекции в ГБФ
На госпитальном этапе эвакуации профилактика раневой инфекции должна включать прежде всего специфические методы: первичную и вторичную хирургическую обработку ран, восстановление сосудистого кровотока. Общая и местная аэрация тканей, стабилизация костных отломков, ампутации по вторичным показаниям. Введение сывороток. Большое внимание должно уделяться медицинским видам профилактики, направленным на борьбу с инвазивной госпитальной или нозокомиальной инфекцией: обязательное соблюдение правил асептики и антисептики, использование одноразового инструментария (шприцы, инструменты, интубационные трубки, катетер и маски для ингаляций и т.д.), т.к. многоразовый является носителем госпитальной микрофлоры. Активное лечение в каждом периоде травматической болезни.
Наиболее тяжелую группу представляют ранения, осложненные анаэробной инфекцией. В зависимости от ЭМЭ частота этого осложнения составляет от 0,08 до 15 % раненых. Профилактические меры, направленные на предупреждение данного грозного и тяжелого осложнения, делятся на неспецифические (организационные и медицинские) и специфические. Эти меры должны быть соблюдены на всех этапах оказания медицинской помощи. На первом месте стоит правильная, своевременная и эффективная эвакуация на этапы МПП и ОМедБ. При оказании первой медицинской, доврачебной и первой врачебной помощи необходимо всегда помнить о том, что: 1) наложенный жгут - это огромная опасность, если он наложен неправильно, не по показаниям, просрочено время; 2) ранение крупных магистральных сосудов - это показание к эвакуации в первую очередь.
Специфическая профилактика - это, прежде всего, проведение ранней первичной хирургической обработки с широкой фасциотомией, наложение сосудистого шва в первые 6 часов с момента ранения, тщательное дренирование раны (проточные дренажи), аэрирование раны, категорическое исключение показаний для наложения первичного хирургического шва.
В случаях, когда раненые поступают с клинической картиной анаэробной инфекции, необходимо помимо традиционного хирургического вмешательства (лампасные разрезы, некрэктомия) использовать ГБО и озонированные растворы.
Под нашим наблюдением находилось 20 человек с газовой гангреной после ранения. Они поступили на различных сроках. Причины в основном связаны с нарушением вышеуказанных принципов оказания помощи пострадавшим. После проведения вторичной хирургической обработки раны (лампасные разрезы, иссечение нежизнеспособных тканей), назначения лечебных доз противогангренозной сыворотки были использованы методика гипербарической оксигенации (2 раза в день), в/в введение озонированных растворов, местная аэрация тканей (Каралин А.Н., Терентьев В.А., Азизова Р.Х. Способ лечения ран: Пат. №2219932 от 27.12.03), дезинтоксикационная терапия.
Результатом нашей тактики лечения больных газовой гангреной стали их выздоровление и отсутствие ампутации.
Заключение. На всех этапах оказания медицинской помощи нужно помнить о том, что: любое огнестрельное ранение представляет угрозу развития анаэробной инфекции, в частности газовой гангрены.
Из раненых выделяется группа риска, в которой вероятность развития этого осложнения велика: слепые ранения, ранения нижних конечностей, с массивным повреждением тканей. Кроме того, должна быть выделена группа больных особого риска, в которой частота развития газовой гангрены выше во много раз. Это ранение конечностей, сопровождающееся повреждением магистральных сосудов, компартмент-синдромом, с наложением жгута, шоком (травматическим, геморрагическим, плевропульмональным).
Согласно такому распределению больных устанавливается очередность их эвакуации и срочность оказания квалифицированной хирургической помощи. Раненые группы особого риска должны эвакуироваться в те же сроки, что и раненые с внутренними кровотечениями. Квалифицированная хирургическая помощь им должна оказываться как группе раненых, нуждающихся в ней по жизненным показаниям: после выведения из шока, в перевязочной. В случаях повреждения магистральных сосудов - лучше на этапе специализированной помощи.
Профилактика газовой гангрены должна быть комплексной, т.е. включать организационные мероприятия, медицинскую помощь на этапах эвакуации и своевременное качественное хирургическое вмешательство.
Специфическая профилактика анаэробной инфекции должна делиться на патогенетическую и саногенетическую. Патогенетическая - прямое воздействие на анаэробную инфекцию (введение противогангренозной сыворотки), тщательная хирургическая обработка раны, исключение первичного хирургического шва.
Саногенетическая - повышение защитной функции организма и, в частности, общей и местной, путем аэрации тканей.
Специфическая патогенетическая профилактика - введение противогангренозной сыворотки в объеме 1 профилактической дозы. Несмотря на мнение, что таковая мера не является эффективной профилактической защитой от развития газовой гангрены, ее следует использовать. Но при этом четко придерживаться организационных и медицинских мероприятий, в которых главными являются ранняя первичная хирургическая обработка огнестрельной раны и полное исключение первичного шва.
Рекомендованные в хирургии мирного времени виды швов - первичный, первично-отсроченный, провизорный в военно-полевой хирургии нередко во много раз увеличивают угрозу развития раневой инфекции. Это относится, главными образом, к первичным швам. Показания к наложению при огнестрельных ранениях очень субъективны и нередко вводят в заблуждение хирурга. Результатом является, как правило, раневая инфекция.
С учетом высокого риска развития раневой инфекции, в частности газовой гангрены, при огнестрельных ранениях следует запретить применение первичного хирургического шва после хирургической обработки раны.
В военно-полевой хирургии, чтобы исключить сомнения в отношении применения первичного хирургического шва при огнестрельных ранениях, оставить только 3 вида швов: первично-отсроченный (через 3-4 дня после ПХО) и вторичный - ранний (через 2 недели после ПХО) и поздний (через 3-4 недели после ПХО).
Причина увеличения возможности развития газовой гангрены при шоке травматического характера связана с особенностями его патогенеза. Как известно, травматический и геморрагический шок сопровождается снижением ОЦК, что ведет к циркуляторной гипоксии. Кроме того, резко нарушается микроциркуляция тканей, идет централизация кровообращения. Все это ведет к резкому уменьшению поступления кислорода к периферическим тканям (конечностям). На этом фоне создаются благоприятные условия для активизации анаэробной инфекции при огнестрельных ранениях в группе риска и особенно в группе особого риска. То же самое происходит и при ранениях, осложненных плевропульмональным шоком. При этом степень гипоксии еще более выражена, так как помимо циркуляторной гипоксии развивается и дыхательная. Поэтому эта группа раненых должна относится к 3 группе (особого риска) и подлежит эвакуации в первую очередь.
В целях медицинской профилактики развития анаэробной инфекции на ЭМЭ рекомендуется применение у раненых 2 и 3 групп местной и общей аэрации (в/в озонированный раствор, обкалывание мягких тканей кислородом или озоном).
Лечение газовой гангрены должно в обязательном порядке включать местную и общую аэрацию тканей путем использования предложенной методики внутривенного введения кислорода и озона, а также ГБО, что значительно улучшает результат лечения и полностью устраняет угрозу ампутации конечности.
Выводы. Эффективная профилактика и лечение раневой инфекции на этапах медицинской эвакуации возможны только при четком и последовательном выполнении на каждом этапе алгоритма поставленных задач.
1.Должны быть выделены неспецифические (медицинские и организационные) и специфические виды профилактики и лечения.
2.Необходимо всех раненых, с учетом риска развития раневой инфекции, разделить на 3 группы (1 - все огнестрельные ранения, 2 - группа риска, 3 - особого риска).
3.В целях профилактики развития раневой инфекции исключить из практики военно-полевой хирургии первичный хирургический шов. Оставить только первично-отсроченный и вторично-отсроченный (ранний и поздний).
СПИСОК ЛИТЕРАТУРЫ
- Гуманенко Е.К. Военно-полевая хирургия. СПб.: Фолиант, 2005. 190 с.
- Каралин А.Н., Терентьев В.А., Азизова Р.Х. Способ лечения ран: Патент на изобретение 2219932 РФ.
Читайте также:


