Попадание инфекции в вену
Просто о катетеризации вен.
Катетеризация вен является одной из самых необходимых и используемых в стационаре методик быстрого и постоянного доступа к кровеносной системе ребенка. Преимуществами катетеризации вен над другими методами доступа к кровеносной системе являются меньший риск занесения инфекции, повышенная безопасность, возможность быстрого введения лекарственных средств в различных комбинациях, питательная поддержка, инфузионная терапия, а также мониторинг венозного давления.
Катетеризация вен является процедурой, которая требует от медицинского персонала существенной подготовки. Врач и медицинская сестра должены полностью понимать суть и методику проведения, а также осложнения, которые могут возникнуть во время или после проведения процедуры.
В целом, частота осложнений колеблется в диапазоне до 15%, механические осложнения происходят у 5-19% пациентов, инфекционные осложнения у 5-26% и тромботические осложнения у 2-26% пациентов. Все эти осложнения являются потенциально опасными для жизни, поэтому, как уже было сказано выше, медицинский персонал должен иметь большой опыт работы в этой области.
В большинстве случаев и в первую очередь предпринимается периферическая венозная катетеризация, поскольку периферические вены наиболее доступны.
Катетеризация периферических вен.
Периферический внутривенный (венозный) катетер – это устройство, введенное в периферическую вену и обеспечивающее доступ в кровяное русло при следующих внутривенных манипуляциях:
- Введение лекарственных препаратов пациентам, которые не могут принимать препараты орально, либо в случае необходимости быстрого и точного введения препарата в эффективной Концентрации (особенно когда препарат может изменить свои свойства при оральном приеме);
- Осуществление частых курсов внутривенной терапии хроническим больным;
- Струйное введение препаратов, например введение антибиотиков;
- Забор крови для клинических исследований;
- Доступ в кровяное русло при неотложных состояниях (быстрый венозный доступ при необходимости одновременного проведения экстренных вливаний препаратов или большой скорости введения растворов);
- Переливание препаратов крови;
- Парентеральное питание,
- Регидратация организма,
Введение радиологических контрастных агентов для компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
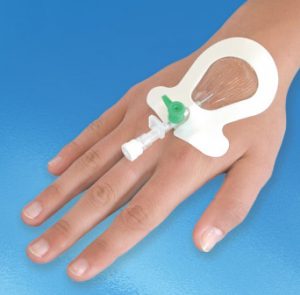
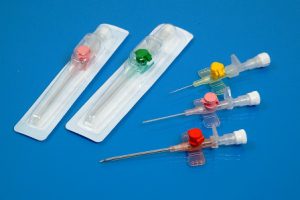
Периферические катетеры различаются по цветам в зависимости от диаметра просвета и длины.
Хорошо выбранный венозный доступ является существенным моментом успешной внутривенной терапии. При выборе места катетеризации необходимо учитывать предпочтения пациента, простоту доступа к месту пункции и пригодность сосуда для катетеризации.
КРИТЕРИИ ВЫБОРА ВЕНЫ:
- Сначала катетеризируются дистальные вены.
- Предпочтительнее сосуды крупные, мягкие и эластичные на ощупь.
- Лучше использовать прямые вены, соответствующие длине катетера.
Наиболее часто катетеризируются латеральные и медиальные подкожные вены руки, промежуточные вены локтя и промежуточные вены предплечья. Иногда используются пястные и пальцевые вены при невозможности катетеризации выше перечисленных вен.
При выборе катетера необходимо ориентироваться на следующие критерии:
- Диаметр вены
- Необходимая скорость введения раствора;
- Потенциальное время нахождения катетера в вене;
- Свойства вводимого раствора.
Материал, из которого изготовлен катетер, имеет существенное значение при внутривенной терапии. При выборе оборудования для катетеризации вен предпочтение должно отдаваться современным тефлоновым и полиуретановым катетерам. Их применение существенно снижает частоту осложнений и при качественном уходе срок эксплуатации катетера значительно выше.
ЕЖЕДНЕВНЫЙ УХОД ЗА КАТЕТЕРОМ.
Необходимо помнить, что максимум внимания к выбору оборудования, процессу постановки катетера и качественный уход за ним являются главными условиями успешности проводимого лечения и профилактики осложнений. Необходимо четко соблюдать правила эксплуатации катетера.
- Каждое соединение катетера – это ворота для проникновения инфекции.
- Следует избегать многократного прикосновения руками к оборудованию.
- Чаще менять стерильные заглушки, никогда не использовать заглушки, внутренняя поверхность которых могла быть инфицирована.
- Сразу после введения антибиотиков, концентрированных растворов глюкозы, препаратов крови следует промывать катетер небольшим количеством физиологического раствора.
- Для профилактики тромбоза и продления функционирования катетера в вене рекомендуется дополнительно промывать катетер физиологическим раствором днем, между инфузиями.
- Обязательно нужно следить за состоянием фиксирующей повязки и менять ее при необходимости.
- Регулярно осматривать место пункции с целью раннего выявления осложнений. При появлении отека, покраснении, местном повышении температуры, непроходимости катетера, подтекания, а также при болезненных ощущениях при введении препаратов следует поставить в известность врача и удалите катетер.
- При смене лейкопластырной повязки запрещается пользоваться ножницами. Существует опасность для катетера быть отрезанным, что приведет к попаданию катетера в кровеносную систему.
- Информацию об объеме введенных препаратов в течение суток, скорости их введения регулярно вносится в карту наблюдения за пациентом для контроля эффективности проводимой инфузионной терапии.
Несмотря на то, что катетеризация периферических вен значительно менее опасная процедура по сравнению с катетеризацией центральных вен, она несет в себе потенциал осложнений, как и любая процедура, нарушающая целостность кожного покрова. Однако большинства осложнений можно избежать, благодаря хорошей манипуляционной технике медсестры, строгому соблюдению правил асептики и антисептики и правильному уходу за катетером.
Важно помнить, что все вышеперечисленные обязанности по уходу за катетером ложатся как на медицинский персонал, так и на взрослых, с которыми ребенок пребывает в стационаре!
Возможно у вас игла затромбировалась. Подтяните поршень на себя. Сменить шприц, иглу на шприце. Отпустите жгут. Проколите попробуйте в другую вену
Теряет сознание от потери крови. Шум в ушах, тяжесть в затылке, пропадает зрение (фактически все вокруг застилает одним цветом даже при открытых глазах) Сильное жжение или чувство жара в области шеи. Немеет язык, как при наркозе. Плюс, видимо, порезы саднят. Вообще во рту как-будто вата или цемент. Тошнота, рвота тоже может быть, если желудок полный.
Бррр. Так себе картинка((
Хороший ответ 6
Конкретно СПИДом вы заразиться не можете ,а вот риск заразиться вирусом иммунодефицита человека есть , но узнать сразу вы не сможете так, как инкубационный период длится от пары недель до 3-х месяцев.Вот через пару недель и надо пройти тест на ВИЧ и если ничего не покажет ,то повторить через месяц другой.На самом деле риск заразиться таким путём очень не большой.Для передачи вируса нужен более плотный контак.В следущий раз не деритесь, а лучше займитесь сексом .Так будет надёжней.
Хороший ответ 2 2
Недавно только смотрела какой-то сериал, то ли это была корейская дорама. Где человек буквально от 1/5 кубика воздуха умер моментально.
Надо сначала разобраться, чем же этот воздух в вене так опасен.
Наличие оного, больших количеств оного, может спровоцировать газовую эмболию - закупорку сосудов газом. Это приводит к нарушению кровообращения в кровоснабжаемом этим сосудом органа, участка ткани. Ишемия => некроз.
На патологической анатомии нам говорили, что даже если ввести полный инсулиновый шприц в вену - человеку ничего не будет. Летальным оказывается доза в 30 кубиков воздуха. Т.е. 6 инсулиновых шприцов.
Это знание позволяет мне закатывать глаза, когда бабки просят оставить 1/100 кубика воздуха в шприце, не вкалывать им её, и аналогично реагировать на летальные исходы в фильмах от вкалывания половины десятимиллилитрового шприца в вену.
Теперь и ты знаешь
Хороший ответ 1
Если ненадолго пережать, то ничего не будет. Возможно только головокружение, туман в глазах, подъем артериального давления. Как уже сказано, сонных артерий две. Помимо них, есть позвоночные. И все вместе они образуют Виллизиев круг. Если один из источников заблокирован, то нагрузка распределится на остальные.
А вот если пережать обе сразу, то давление наоборот упадет, и можно почувствовать легкую эйфорию. Но только сильно не старайтесь, это смертельно опасно.
Хороший ответ 3 5
Ой, это обалденная история!
Не все вскрытие целиком, но тем не менее.
Был у нас на первом курсе предмет такой - "Уход за больными". Мы заседали четыре часа в шапках и халатах в холодном подвале городской больницы, обсуждая, как мыть палаты, выносить утки и прочие прелести санитарской и сестринской работы.
так вот, наша преподавтельница на первом же занятии сказала нам: "Будете хорошей группой - отведу Вас в морг!". Поход в морг (вообще, в патологоанатомическое отделение) планировался на последнем занятии курса по теме "Уход за тяжелыми и агонирующими больными, СЛР, посмертные изменения"
Наша группа загорелась желанием, так как перспектива попасть в морг впервые на третьем курсе на патанатомии, когда отчисляться уже не комильфо, а то и вообще на шестом, на судебной медицине, когда диплом почти в кармане, нас вообще никак не прельщала. И мы работали, боготворили преподавателя, были хорошими лапулечкаи, и вот, конец декабря, и нам сообщают: "Ну, студенты, сегодня вы идете в патанатомию!".
ПО идее, вскрытия производятся до какого-то определенного времени, после которого мы уже должны были прийти, так как занятия были после обеда. Мы подрасстроились, но хотя бы просто увидеть патанатомию, от подготовки препаратов до секционной - все же лучше, чем ничего.
И вот нас ведут по патанатомии, мы заходим в секционную, и мне в нос бьет запах, который вызывает одну единственную ассоциацию: кто-то оставил мясо на воздухе на ночь.
Заходит наша группа нестрелянных воробьев в секционную, а там пузатый дядя-санитар, улыбаясь во все 32 зуба, бодро пилит ножовкой череп тела на столе, а патологоанатом рядом одним глазом посматривает на вытащенный органокомплекс.
Главная эмоция - это интерес. Такое чувство, будто тебе не хватает глаз все увидеть, все зафиксировать в памяти и еще не помереть от нахлынувшего энтузиазма. А еще - осознание, что тело, лежащее на столе, вообще не воспринимается, как человек. Вот никаких эмоций не вызывает человек на столе, а сам процесс того, как ищут то, что его на этот самый стол привело.
Ну и очень запомнилась фраза заведующего патанатомией: "Не бойтесь трупов, они ж уже умерли."



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
Подготовка пациента к процедуре сдачи крови
- Подготовка может отличаться в зависимости от анализа. По поводу каждого конкретного анализа, при необходимости, информацию можно получить в лаборатории.
- Забор крови происходит по утрам до 12.00, предпочтительно в промежуток времени 8.00-10.00.
- До процедуры взятия крови пациент должен бодрствовать не менее 1 часа.
- В день, предшествующий анализу, пациент может пить и есть, как обычно, следует лишь ограничить употребление алкоголя, кофе и жирной пищи.
- Между последним приемом пищи и жидкости и взятием крови должно пройти не менее 10-14 часов. При необходимости можно выпить не более одного стакана воды без каких-либо добавок.
- Перед взятием крови следует избегать:
- Большой физической и эмоциональной нагрузки
- Приема лекарственных препаратов (по возможности)
- Употребления алкоголя
- Курения
- Для стабилизации кровообращения перед взятием крови следует спокойно посидеть не менее 15 минут.
- Во время забора крови пациент не должен пить, есть, жевать жевательную резинку (полость рта должна быть пустая).
Важно знать
Процедура взятия венозной крови
1. Идентифицировать пациента.
2. Оформить /проверить направления.
3. Выяснить, соблюдал ли пациент предписанную диету и нет ли у него аллергии на вещества, содержащиеся в дезинфицирующем средстве для очищения кожи в месте венепункции.
4. Обеспечить пациенту удобное и подходящее для взятия крови положение – рука пациента должна быть разогнута так, чтобы рука от плеча до запястья образовывала прямую линию.
5. Надеть перчатки.
6. Подготовить необходимые пробирки – легко встряхнуть их, чтобы удалить возможные капельки добавок с пробки. Пробирки установит в нужной очередности.
7. Выбрать пункционную иглу нужного диаметра и убедиться, что игла устойчива в месте крепления. Проследить, чтобы защитный колпачок не мешал пункции вены.
8. Выбрать место пункции. Попросить пациента сжать руку в кулак, чтобы вены были лучше видны.
9. Очистить место предполагаемой пункции дезинфицирующим средством и дать коже высохнуть.
10. При необходимости наложить на руку жгут.
11. Удалить защитный колпачок с иглы. Проверить свободно ли отверстие иглы.
12. Произвести пункцию вены – для этого следует зафиксировать вену пальцем несколько ниже от места пункции и слегка натянуть кожу, чтобы вена не двигалась; иглой проколоть стенку вены под углом 15-30 градусов, отверстие иглы должно быть направлено вверх.
13. Во время взятия крови следить за тем, чтобы пробка пробирки располагалась выше, а дно ниже, во избежание попаданий веществ из пробирки в иглу.
14. Крепко держа одной рукой за место крепления иглы, поместить вакуумную пробирку как можно ближе к месту крепления иглы, чтобы острие иглы, покрытой латексным колпачком, прошло через пробку пробирки.
15. Держать пробирку следует так, чтобы кровь поступала по стенке пробирки вниз.
16. Сразу ослабить жгут, убедившись, что кровь поступает в пробирку.
17. Когда пробирка заполнится нужным количеством крови и кровь перестанет поступать в пробирку, удалить пробирку из крепления и при необходимости поместить туда следующую пробирку.
18. Пробирку с добавками, сразу после наполнения, следует спокойными движениями перевернуть вверх дном и обратно 4-5 раз, чтобы кровь перемешалась с добавками.
19. На место пункции положить сухую салфетку и удалить иглу из вены.
20. После использования иглу сразу закрыть защитным колпачком. Для этого нужно надвинуть пальцем на иглу защитный колпачок .
21. Придавливать салфеткой место пункции 3-5 минут, рука пациента должна быть выпрямлена. При необходимости наложите на место пункции пластырь.
22. Маркировать пробирки.
23. Спокойными движениями перевернуть пробирку вверх дном и обратно ещё 4-5 раз. Пробирки установить на штатив в вертикальном положении.
24. Выбросить используемую иглу и иглодержатель в соответствующий контейнер для отходов.
MEIE VEEBILEHE PARIMA KASUTAMISE HUVIDES PAIGALDATAKSE TEIE ARVUTISSE “KÜPSISEID”, MIS JÄLGIVAD LEHE KASUTAMIST. VEEBILEHE KÕIKIDE FUNKTSIONAALSUSTE KASUTAMISEKS, KLIKAKE NUPUL “OK”. LINKIDELE VAJUTADES LEIATE LÄHEMAT TEAVET MEIE ANDMEKAITSEPOLIITIKA JA “ KÜPSISTE” POLIITIKA KOHTA.
Вашей жизни угрожает любая царапина.
По оценкам ВОЗ Sepsis , ежегодно с сепсисом сталкиваются до 30 миллионов людей во всём мире. Погибает каждый пятый.
Что такое сепсис
То же, что в быту называется заражением крови. Только сепсис — медицинский термин Blood poisoning: When to see a doctor , понятный любому врачу.
В общих чертах сепсис What is Sepsis? — это когда в кровь попадает инфекция, а иммунитет по каким-то причинам не может с ней справиться. Или, напротив, атакует заразу слишком активно, выделяя в кровь огромное количество химических веществ.
В любом случае результат плачевен. Либо сама инфекция, либо химические вещества вместе с кровью разносятся по всему организму и вызывают обширное воспаление. Вдобавок сепсис увеличивает свёртываемость крови, из-за чего органы и ткани недополучают кислород и питательные вещества.
Всё вместе может привести к септическому шоку — отказу жизненно важных органов (сердца, лёгких, почек, печени) — и смерти.
Откуда берётся заражение крови
Причиной сепсиса может стать любая инфекция: вирусная, бактериальная, грибковая, даже паразитарная. Главное, чтобы она попала в кровь, а иммунитет дал сбой.
В этом случае к заражению крови может привести банальная ОРВИ или грипп, пневмония, менингит, инфекции мочевыводящих путей, пролежни, инъекции и хирургические операции.
Но чаще всего инфекция проникает в кровь совершенно буднично: через открытую ранку, даже неудачно оторванную заусеницу возле ногтя.
Каждая рана изначально является инфицированной, ведь мы живём не в стерильной среде и вокруг нас полно микробов. Это не означает, что обязательно разовьётся сепсис. Чаще всего иммунитет не дремлет и успешно подавляет заразу в самом зародыше.
Однако бывает иначе. Ранка, даже самая крошечная, может нагноиться, а из неё ударная доза микробов ринется атаковать организм. И именно это вы можете предотвратить. Поэтому дальше будем говорить о сепсисе, вызванном повреждениями кожи.
Какими бывают симптомы сепсиса
Стоит насторожиться, если полученная рана ведёт себя не так, как обычно. Не заживает, а, напротив, демонстрирует признаки воспаления:
- к ней больно прикасаться;
- она горячая;
- вокруг неё возник отёк.
Любой из этих симптомов говорит о том, что стоит показаться врачу — терапевту или хирургу. На всякий пожарный.
Эта рекомендация становится обязательной (причём как можно быстрее!), если вы обнаружили вокруг ранки расходящиеся красные полосы. Они говорят о том, что инфекция начала распространяться по лимфатическим путям.
Кроме того, к очевидным симптомам развивающегося сепсиса относят:
- лихорадку (повышение температуры выше 37,7 °С);
- озноб;
- пониженную (меньше 36,2 °С) температуру тела;
- учащённый пульс и дыхание;
- редкое мочеиспускание;
- тошноту и рвоту;
- понос.
Если к странной ранке добавились хотя бы 2–3 таких признака, немедленно идите к врачу!
Как избежать заражения крови
К сожалению, невозможно на 100% гарантировать, что у вас не случится сепсис. Однако есть ряд мероприятий, которые позволяют значительно снизить риски.
Именно он наша защита от инфекций. Рекомендации, приевшиеся до зубовного скрежета, зато эффективные: есть здоровую пищу, больше двигаться, высыпаться, держать вес в пределах нормы и поменьше нервничать.
Даже самые маленькие вроде укуса насекомого или царапинки. Повреждённое место промойте чистой водой, продезинфицируйте, защитите от дальнейшего попадания бактерий.
Если не уверены, что хорошо справитесь с обработкой раны, обратитесь в травмпункт.
При малейших подозрениях не надейтесь на авось, а обратитесь к врачу. Возможно (ура!), ваши сомнения окажутся беспочвенными. В противном случае потребуется приём антибиотиков, а может быть, и лечение в стационаре.
Читайте также:


