Острое инфекционное заболевание вызванное дизентерийной палочкой или дизентерийной амебой
Роза Исмаиловна Ягудина, д. фарм. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
С наступившим летом тема нашей статьи приобрела особую актуальность. Кишечные инфекции — это целая группа инфекционных заболеваний, поражающих в основном желудочно-кишечный тракт. Острые кишечные инфекции по своей распространенности уступают только острым респираторным заболеваниям. Пик заболеваемости обычно приходится на лето, но и в холодное время года часто встречаются кишечные инфекции, вызываемые преимущественно вирусами. Однако наиболее частая причина возникновения этих заболеваний — попадание возбудителей инфекции с загрязненными продуктами и водой в желудочно-кишечный тракт.
Всего в настоящее время известно около 30 инфекционных кишечных заболеваний. К наиболее распространенным относятся:
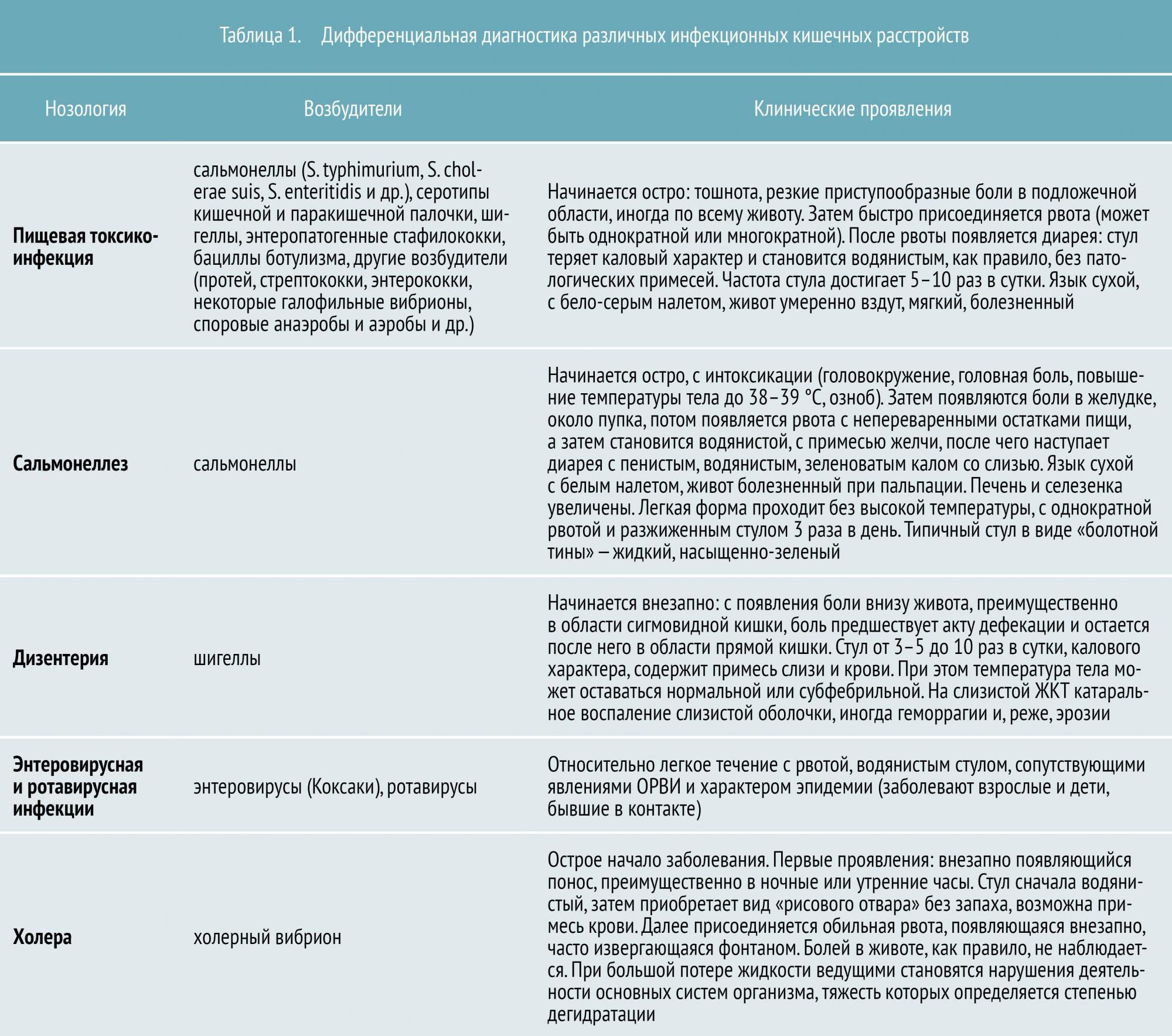
- пищевая токсикоинфекция (в основном стафилококковой этиологии)
- сальмонеллез
- дизентерия
- энтеровирусная и ротавирусная инфекция
- холера
Осложнения кишечных инфекций:
- бактериальные инфекции органов дыхания и среднего уха
- дисбактериоз кишечника
- кишечное кровотечение
- перфорация стенки кишки
- инвагинация кишечника
- бактериально-токсический шок
Возбудители кишечной инфекции
Помимо инфекционных агентов из естественной среды источником заражения может стать уже заболевший человек. Выделяя большое количество патогенных микроорганизмов (микробы выделяются с испражнениями, рвотными массами, иногда с мочой), больной заражает предметы, находящиеся вокруг, и, если не соблюдать меры предосторожности, может возникнуть цепная реакция в распространении инфекции.
Практически все возбудители кишечных инфекций чрезвычайно живучи. Они способы подолгу существовать в почве, воде и на различных предметах (ложках, тарелках, дверных ручках и мебели). Инфекционные микроорганизмы во внешней среде не только не погибают, но и сохраняют способность к размножению, а размножаются они наиболее активно в теплых и влажных условиях. Однако самая благоприятная среда для развития бактерий — это кисломолочные и мясные продукты.
Установлена связь отдельных форм острых кишечных инфекций с видами пищи. Так, дизентерия чаще возникает при употреблении молока и молочных продуктов, а кишечные инфекции, вызванные стафилококком, — при употреблении молочных продуктов и кондитерских изделий с кремом. Иерсиниозы обычно развиваются при употреблении сырых овощей, салатов и другой растительной пищи.
Возбудителями кишечных инфекций могут быть как бактерии (сальмонеллы, шигеллы, иерсинии, энтеропатогенные кишечные палочки, стафилококки), так и их токсины (пищевые токсикоинфекции). Вирусы (ротавирусы, энтеровирусы, астровирусы, парвовирусы) пока на втором месте по частоте встречаемости, однако в последнее время вирусные инфекции получают всё более широкое распространение. И на последнем месте — простейшие (лямблии, амебы, бластоцисты).
После попадания патогенов в организм человека, как правило, проходит бессимптомный инкубационный период, который продолжается от 6 до 48 часов — от попадания микроорганизмов в ротовую полость до момента поступления их в кишечник, где происходит их бурное размножение. После того как патогенные микроорганизмы размножились, начинается стадия клинических проявлений.
Наступает острый период — от 1 до 14 дней, в это время клинические проявления со стороны ЖКТ выражены максимально. Как правило, период заканчивается, когда нормализуется температура и прекращается ведущий симптом (понос или рвота).
Период реконвалесценции — не менее 2 недель, а в некоторых случаях при отсутствии лечения до нескольких лет. В этот период функция желудочно-кишечного тракта, как правило, восстанавливается не полностью — может быть неустойчивый стул.
В основном все кишечные инфекции протекают с достаточно похожими симптомами. Они всегда начинаются внезапно. В самом начале заболевания появляется резкая слабость, вялость, снижение аппетита, головная боль, повышение температуры — неспецифические симптомы, которые могут напоминать симптомы респираторных вирусных инфекций. Однако вскоре возникают тошнота, рвота, схваткообразные боли в животе, понос с примесью слизи, гноя или крови (например, при дизентерии), также могут беспокоить жажда и озноб. Среди клинических проявлений со стороны желудочно-кишечного тракта, как правило, сильнее всего выражены симптомы, связанные с пораженным органом:
- тошнота, рвота и боли в эпигастральной области (при гастрите);
- понос (при энтерите);
- рвота и понос (при гастроэнтерите);
- кровь в стуле и его нарушения (при колите);
- поражения всего кишечника (при энтероколите).
Одно из самых неблагоприятных последствий кишечной инфекции — это дегидратация организма из‑за рвоты и/или поноса и, как следствие, нарушение водно-электролитного обмена. Результатом резкой дегидратации может стать даже шок.
Однако иногда кишечные инфекции могут не иметь видимых симптомов, но сопровождаются выделением возбудителей. В плане распространения инфекции такое носительство наиболее опасно: ничего не подозревающий человек становится постоянным источником инфекции, заражая окружающих.
Врачу важно провести дифференциальную диагностику между кишечной инфекцией и соматическими заболеваниями со сходными симптомами: диареей, связанной с приемом лекарственных препаратов, острым аппендицитом, инфарктом миокарда, пневмонией, внематочной беременностью и т. д.
Диагностика и лечение кишечной инфекции
- Выделение из крови возбудителя и его антигенов (токсинов)
- Бактериологическое исследование: выделение и типирование возбудителя в посевах кала, других биологических секретов и экскретов организма больного
- Вирусологическое исследование: выделение вируса из кала в посевах на культуре клеток или при электронной микроскопии
- Микроскопическое исследование: обнаружение паразитов в мазках нативного кала после обработки специальными красителями
- Выявление сывороточных антител к антигенам возбудителя и роста их титра: серологическое обследование с использованием специальных диагностикумов в реакциях (РПГА, РИГА, ИФА и т. п.); прирост титра в 4 раза.
Основные принципы терапии кишечных инфекций:
- борьба с возбудителем (антибактериальная терапия);
- борьба с обезвоживанием (как правило, для устранения недостатка жидкости пациентам назначают солевые растворы);
- устранение диареи (энтеросорбенты);
- соблюдение щадящей диеты (исключение свежих овощей и фруктов, молочных продуктов, сладкого).
Во время болезни необходимо соблюдать диету, помогающую замедлить перистальтику кишечника. Рекомендуются продукты с высоким содержанием танина (черника, черемуха, крепкий чай); вещества вязкой консистенции (слизистые супы, протертые каши, кисели); сухари; индифферентные вещества — паровые блюда из нежирного мяса и рыбы. Важный этап в лечении кишечных инфекций — исключение из рациона жареных и жирных блюд, сырых овощей и фруктов.
Главное направление лечебной тактики — нейтрализация экзотоксинов в кишечнике (энтеросорбенты) и регидратация — компенсация патологических потерь жидкости и электролитов специально разработанными глюкозо-солевыми растворами. Объем вводимых растворов зависит от степени обезвоживания и массы тела больного, а скорость введения составляет 1–1,5 л/ч. Дезинтоксикационная и регидратационная терапия в 85–95 % случаев может осуществляться перорально.
Антибиотики может назначить только инфекционист с учетом проведенных лабораторных тестов и выявленного возбудителя инфекции. Однако при выраженной диарее для ускоренной санации обоснованным является назначение антибактериальных ЛС, которые не всасываются или плохо всасываются из кишечника и обладают широким спектром действия (например, энтерофурил или ко-тримоксазол). Эффективными средствами альтернативной этиотропной терапии, в качестве препаратов от острой кишечной инфекции, являются энтеросорбенты и пробиотики. Этиотропное действие пробиотиков связано с выраженной антагонистической активностью в отношении всех возбудителей острых кишечных инфекций (ОКИ) бактериальной этиологии и опосредованным иммуномодулирующим действием на местное звено иммунитета.
Обзор лекарств для лечения кишечных инфекций
Нифуроксазид (энтерофурил)
Безрецептурное противомикробное средство широкого спектра действия, производное 5‑нитрофурана. Антимикробная активность нифуроксазида вызвана наличием в его составе NO2‑группы, которая угнетает активность дегидрогеназы и нарушает синтез белков в патогенных бактериях.
Нифуроксазид не оказывает действия на сапрофитную флору, не нарушает равновесия нормальной кишечной флоры. При острой бактериальной диарее восстанавливает эубиоз кишечника. При инфицировании энтеротропными вирусами препятствует развитию бактериальной суперинфекции. Этот препарат для лечения кишечной инфекции можно назначать беременным и кормящим женщинам, детям начиная с одного месяца. Терапия нифуроксазидом не должна превышать 7 дней, при этом запрещено употреблять алкоголь.
Кипферон
Безрецептурный препарат в форме вагинальных и ректальных суппозиториев. Обладает иммуномодулирующим, противовирусным, антихламидийным действием. Кипферон — комплексная лекарственная форма, содержащая человеческий рекомбинантный интерферон-α2 и комплексный иммуноглобулиновый препарат (КИП). Разрешен к применению у детей на первом году жизни.
Ко-тримоксазол (сульфаметоксазол + триметоприм)
Механизм действия ко-тримоксазол а обусловлен двойным блокированием метаболизма микроорганизмов. Триметоприм обратимо ингибирует дигидрофолатредуктазу микроорганизмов, нарушает образование из дигидрофолиевой кислоты тетрагидрофолиевой, продукцию нуклеиновых кислот, пиримидиновых и пуриновых оснований; подавляет размножение и рост бактерий. Сульфаметоксазол, который по строению схож с парааминобензойной кислотой, захватывается бактерией и препятствует включению парааминобензойной кислоты в дигидрофолиевую кислоту. В связи с тем что ко-тримоксазол угнетает жизнедеятельность кишечной палочки, снижается образование в кишечнике никотиновой кислоты, рибофлавина, тиамина и прочих витаминов B-комплекса. Это лекарство, помогающее от кишечной инфекции, отпускается по рецепту, применяется с 2‑месячного возраста.
Бактисубтил — споры бактерий Bacillus cereus IP. Рецептурный препарат от кишечной инфекции бактисубтил сохраняет и корригирует физиологическое равновесие кишечной флоры. Споры бактерий, содержащиеся в препарате, устойчивы к действию желудочного сока. Прорастание бактерий в вегетативные формы происходит в кишечнике, затем они высвобождают энзимы, которые расщепляют углеводы, жиры, белки. В результате образуется кислая среда, предотвращающая процессы гниения. Препарат препятствует нарушению синтеза витаминов группы В и Р в кишечнике, его нельзя запивать горячим, а также сочетать с алкоголем. Детям его назначают с семилетнего возраста. Бактисубтил резистентен к действию различных антибиотиков и сульфаниламидных препаратов, поэтому может быть назначен одновременно с ними.
Декстроза + калия хлорид + натрия хлорид + натрия цитрат (регидрон)
Регидратирующее средство для перорального приема восстанавливает водно-электролитное равновесие, нарушенное при обезвоживании организма; корректирует ацидоз. Содержимое одного пакетика растворяют в литре свежепрокипяченной охлажденной питьевой воды. Приготовленный раствор нужно хранить в холодильнике и использовать в течение 24 часов. В раствор нельзя добавлять никакие другие компоненты, чтобы не нарушить действие препарата. Отпускается без рецепта.
Смектит диоктаэдрический
Безрецептурное лекарственное средство природного происхождения, обладающее протективным действием в отношении слизистой оболочки кишечника и выраженными адсорбирующими свойствами. Являясь стабилизатором слизистого барьера, образует поливалентные связи с гликопротеинами слизи и увеличивает продолжительность ее жизни, образуя физический барьер, который защищает слизистую оболочку пищеварительного тракта от отрицательного действия ионов Н+, соляной кислоты, желчных солей, микроорганизмов, их токсинов и других раздражителей. Обладает селективными сорбционными свойствами, защищает слизистую оболочку пищеварительного тракта от отрицательного воздействия. В терапевтических дозах не влияет на моторику кишечника.
Профилактика кишечных инфекций, в том числе и острых
Для профилактики кишечных инфекций важно регулярно мыть руки и проводить влажную уборку в квартире. Лучше сразу же выкидывать продукты с истекшим сроком годности, не покупать их в местах с непонятными условиями хранения — как бы ни были привлекательны, скажем, грибочки у бабушки возле метро — а фрукты и овощи есть только тщательно вымытыми.
Избежать распространения болезни поможет ранняя диагностика и изоляция больного с кишечной инфекцией. В очаге инфекции нужно обработать поверхности дезинфицирующими растворами, прокипятить посуду. Выписку пациентов проводят только после отрицательного результата контрольного обследования кала. Всем, кто перенес кишечную инфекцию, в течение месяца необходимо регулярно проходить диспансерное наблюдение в поликлинике.
Простые меры профилактики кишечных инфекций:
- пить воду и молоко только в кипяченом виде
- мыть овощи и фрукты горячей водой с мылом
- соблюдать правила и сроки хранения пищевых продуктов
- мыть руки перед едой
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Острые кишечные инфекции (ОКИ)
Острые кишечные инфекции (ОКИ) - обширная группа инфекционных заболеваний, сопровождающихся нарушением моторики желудочно-кишечного тракта с развитием диареи (поноса), интоксикации, а в ряде случаев - обезвоживания.
Возбудители ОКИ – многочисленная группа бактерий, вирусов, которые могут вызывать дисфункцию кишечника. Наиболее часто, из бактериальных ОКИ, встречаются заболевания обусловленные дизентерийными палочками (шигеллами), патогенными кишечными палочками (эшерихиями), иерсиниями. Из вирусных ОКИ наибольшее значение имеют ротавирусы, аденовирусы.

Источник инфекции – больной человек или носитель возбудителей ОКИ. Наиболее опасны для окружающих больные легкими, стертыми и бессимптомными формами ОКИ.
Заразный период - с момента возникновения первых симптомов болезни и весь период симптомов, а при вирусной инфекции – до 2х недель после выздоровления
Основной механизм передачи – фекально-оральный (когда возбудитель попадает в рот с мельчайшими частичками фекалий), реализующийся пищевым, водным и контактно-бытовым путями; значительно реже реализуется воздушно-пылевой путь.
Факторами передачи являются пища, вода, предметы обихода, игрушки, инфицированные фекалиями больного, в передаче некоторых инфекций имеют значение насекомые (мухи, тараканы). Заражению ОКИ способствуют антисанитарные условия жизни, несоблюдение правил личной гигиены, употребление загрязненных возбудителями ОКИ продуктов питания, хранившихся или готовившихся с нарушением санитарных правил.
Для инфекций этой группы характерны следующие симптомы (по отдельности или в сочетании друг с другом):
- повышенная температура;
- тошнота, рвота;
- боль в животе;
- понос;
- избыточное газообразование в кишечнике (метеоризм).
Краткая характеристика отдельных кишечных инфекций:
Дизентерия – инфекционное заболевание, характеризующееся поражением желудочно-кишечного тракта, преимущественно толстой кишки.
Пути передачи: только от человека через загрязненные фекалиями пищу, воду, а также при контакте.
Проявления дизентерии:
- быстрое начало
- синдром общей интоксикации (повышением температуры тела, ознобом, чувством жара, разбитости, снижением аппетита, головной болью, снижением артериального давления).
- поражение желудочно-кишечного тракта (боли в животе, вначале тупые, разлитые по всему животу, имеющие постоянный характер. Затем они становятся более острыми, схваткообразными, локализуются в нижних отделах живота, чаще слева. Боли обычно усиливаются перед опорожнением кишечника.
Брюшной тиф – острая кишечная инфекция, характеризующаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой (высыпания на коже в виде пятен, папул, везикул, пигментации).
Пути передачи: – водный и пищевой (при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически, в распространении брюшного тифа принимают участие мухи).
Проявления брюшного тифа: характерно постепенное начало развития заболевания.
- медленный подъем температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита). Лихорадочный период составляет 2-3 недели, при этом отмечаются значительные колебания суточной температуры тела.
- побледнение и сухость кожи. Высыпания появляются, начиная с 8-9 дня болезни, и представляют собой небольшие красные пятна до 3 мм в диаметре, при надавливании кратковременно бледнеющие, сохраняются в течение 3-5 дней, в случае тяжелого течения приобретают геморрагический характер. На протяжении всего периода лихорадки и даже при ее отсутствии возможно появление новых элементов сыпи. Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации).
Сальмонеллёз. Источником заболевания являются многочисленные виды животных и птиц, а также человек.
Пути передачи : алиментарный. Заражение происходит через мясо, рыбу, консервы, яйца, молочные продукты при нарушении правил их приготовления и хранения. Возможно заражение через загрязненные руки, различные предметы обихода.
Проявления сальмонеллёза: наиболее распространенной является гастроинтестинальная форма:
- Острое начало, сопровождается ознобом, повышением температуры, общая слабость, головная боль, ломота, боль в суставах.
- Одновременно с явлениями интоксикации или несколько позже возникают боль в животе, тошнота, рвота, отмечается обильный зловонный стул, иногда с примесью слизи и крови. Возможны тенезмы (частые безрезультатные позывы на испражнения). Артериальное давление понижено, часто наблюдаются коллапсы. При многократной рвоте и обильной диарее быстро развиваются симптомы нарушения водно-электролитного баланса. Продолжительность течения форм средней тяжести 3-7 дней, в тяжелых случаях болезнь может затянуться до 2-4 недель.
Ротавирусная инфекция — острое кишечное заболевание, вызываемое ротавирусами, характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита.
Пути передачи: в озбудитель передается контактно-бытовым путем, возможны внутрибольничные, пищевые и водные вспышки.
Проявления ротавирусной инфекции:
- острое начало
- диарейный синдром. (стул при ротавирусной инфекции обильный, водянистый, желтого цвета, пенистого вида, с резким запахом. При легкой форме заболевания испражнения могут оставаться кашицеобразными, а частота не превышать 5 раз в сутки. При среднетяжелой форме заболевания частота стула может достичь 10 раз в сутки).
- Рвота появляется одновременно с диареей, но чаще на несколько часов опережает ее. Часто в начале болезни отмечается тошнота.
- 20-60% больных жалуются на кашель, першение в горле, затруднение носового дыхания. В ряде случаев катаральные симптомы предшествуют желудочно-кишечным проявлениям, у большинства появляются несколько позже. Степень выраженности катаральных явлений зависит от тяжести ротавирусной инфекции.

1. Выбор безопасных пищевых продуктов. Многие продукты, такие как фрукты и овощи, потребляют в сыром виде, в то время как другие — рискованно кушать без предварительной обработки. Например, всегда покупайте пастеризованное, а не сырое молоко. Особенно опасно покупать молочные и мясные продукты у частных торговцев. Проверяйте сроки годности продуктов, целостность упаковок. Продукты, которые употребляются сырыми (овощи, фрукты, зелень), требуют тщательного мытья, желательно кипяченой водой.
2. Тщательно приготавливайте пищу. Многие сырые продукты, главным образом, птица, мясо и сырое молоко, часто обсеменены патогенными микроорганизмами. В процессе варки (жарки) бактерии уничтожаются, но помните, что температура во всех частях пищевого продукта должна достигнуть 70° С.
3. Ешьте приготовленную пищу без промедления. Когда приготовленная пища охлаждается до комнатной температуры, микробы в ней начинают размножаться. Чем дольше она остается в таком состоянии, тем больше риск получить пищевое отравление. Чтобы себя обезопасить, ешьте пищу сразу после приготовления.
4. Тщательно храните пищевые продукты. Если Вы приготовили пищу впрок или хотите после употребления сохранить оставшуюся ее часть, имейте в виду, что она должна храниться либо горячей (около или выше 60° С), либо холодной (около или ниже 10° С). Пищу для детей лучше вообще не подвергать хранению. Общая ошибка, приводящая к пищевым отравлениям — хранение в холодильнике большого количества теплой пищи. Эта пища в перегруженном холодильнике не может быстро полностью остыть. Когда в середине пищевого продукта слишком долго сохраняется тепло (температура свыше 10° С), микробы выживают и быстро размножаются до опасного для здоровья человека уровня.
5. Тщательно подогревайте приготовленную заранее пищу. Это наилучшая мера защиты от микроорганизмов, которые могли размножиться в пище в процессе хранения (хранение в холодильнике угнетает рост микробов, но не уничтожает их). Еще раз, перед едой, тщательно прогрейте пищу (температура в ее толще должна быть не менее 70° С).
6. Избегайте контакта между сырыми и готовыми пищевыми продуктами. Правильно приготовленная пища может быть загрязнена путем соприкосновения с сырыми продуктами. Например, нельзя использовать одну и ту же разделочную доску и нож для приготовления сырой и вареной (жареной) птицы. Подобная практика может привести к потенциальному риску перезаражения продуктов и росту в них микроорганизмов с последующим отравлением человека.
7. Чаще мойте руки. Тщательно мойте руки перед приготовлением еды и после каждого перерыва в процессе готовки — особенно, если Вы перепеленали ребенка или были в туалете. После разделки сырых продуктов, таких как рыба, мясо или птица, опять вымойте руки, прежде чем приступить к обработке других продуктов. А если у Вас имеется инфицированная царапина (ранка) на руке, то обязательно перевяжите ее или наложите пластырь прежде, чем приступить к приготовлению пищи. Также помните, что домашние животные — собаки, кошки, птицы - часто носители опасных микроорганизмов, которые могут попасть в пищу через Ваши руки.
8. Содержите кухню в идеальной чистоте. Так как пища легко загрязняется, любая поверхность, используемая для ее приготовления, должна быть абсолютно чистой. Рассматривайте каждый пищевой обрезок, крошки или грязные пятна как потенциальный резервуар микробов. Полотенца для протирания посуды должны меняться каждый день. Тряпки для обработки столов, полов должны ежедневно мыться и просушиваться
9. Храните пищу защищенной от насекомых, грызунов и других животных. Животные часто являются переносчиками патогенных микроорганизмов, которые вызывают пищевые отравления. Для надежной защиты продуктов храните их в плотно закрывающихся банках (контейнерах).
10. Используйте чистую воду. Чистая вода исключительно важна как для питья, так и для приготовления пищи. Если у Вас есть сомнения в отношении качества воды, то прокипятите ее перед добавлением к пищевым продуктам или перед употреблением.
Соблюдение этих простых правил поможет Вам избежать многих проблем со здоровьем, уберечься от заболеваний острыми кишечными инфекциями. В последнее время большинство кишечных инфекций протекает в легкой форме, поэтому некоторые больные не обращаются к врачу, часто занимаются самолечением. А это небезопасно. Кроме того, каждый заболевший должен помнить, что он может быть опасен для окружающих . Поэтому при появлении первых признаков кишечного расстройства заболевшему необходимо обратиться к врачу!
Врач акушер-гинеколог (интерн) Косовец Д.Р.
ПО ЛЕЧЕНИЮ И ПРОФИЛАКТИКЕ БОЛЕЗНЕЙ,
ВЫЗЫВАЕМЫХ ПРОСТЕЙШИМИ КИШЕЧНИКА
А. Общая характеристика
Амебиаз - протозойная инфекция, вызываемая дизентерийной амебой - Entamoeba histolytica , способной вызывать поражения толстой кишки, а также других органов и систем. Основная форма амебиаза - амебная дизентерия. Поражение других органов обозначается как внекишечный амебиаз.
Амебная дизентерия характеризуется образованием язв и нарушением функций толстого кишечника; она имеет обычно затяжное рецидивирующее течение и может сопровождаться разнообразными осложнениями. Внекишечный амебиаз возникает в результате заноса (гематогенным путем) дизентерийной амебы во внутренние органы (печень, легкие, мозг, мочевой пузырь и др.), где она может вызывать абсцессы. В области промежности, а также по окружности послеоперационных свищей кишечника и печени могут развиваться амебные поражения кожи; у мужчин возможно возникновение поражений около отверстия мочеиспускательного канала. Внекишечные амебные поражения (внекишечный амебиаз) могут в некоторых случаях возникать и при отсутствии явных поражений кишечника.
Заражение дизентерийной амебой далеко не всегда ведет к заболеванию. В большинстве случаев дизентерийная амеба размножается лишь в просвете кишечника и не вызывает ни поражений кишечной стенки, ни нарушений деятельности кишечника. Амебы, размножающиеся в просвете кишечника таких лиц, при отсутствии других факторов, приводящих и разжижению содержимого толстой кишки, выделяются с оформленными испражнениями в виде устойчивых форм - ци ст с пл отной оболочкой. Эти лица являются здоровыми носителями дизентерийной амебы; иногда они обозначаются как цистовыделители .
При амебной дизентерии в толстом кишечнике обнаруживаются одиночные или множественные поражения разной величины и формы. В начальной стадии поражение кишечной стенки представляется в виде ограниченного набухания слизистой. В дальнейшем наступает распад центральной части пораженного участка, образуется язва с подрытыми краями. При интенсивном распаде тканей может наступить прободение стенки кишки, ведущее к общему перитониту или к осумкованным воспалительным очагам, захватывающим и другие органы брюшной полости.
Амебные язвы могут образовываться в любой части толстой кишки, но чаще в слепой кишке, а также в восходящей и сигмовидной. За пределами пораженных участков слизистая толстой кишки обычно сохраняет нормальный вид. Характерна полиморфность и неодновременность развития язв. Наряду с развивающимися крупными язвами могут иметься очень мелкие, только что возникшие, а также заживающие язвы или рубцы от заживших язв.
Амебные абсцессы печени и других органов, одиночные и множественные, могут быть разной величины. Они заполнены гноем шоколадного цвета; если процесс сопровождается размножением бактерий, цвет гноя может изменяться. Амебы находятся на границе здоровой и пораженной ткани, в гное они обычно отсутствуют. Помимо ограниченных абсцессов, могут развиваться и диффузные поражения печени.
Абсцесс легкого обычно развивается в результате гематогенного заноса дизентерийной амебы. При прорыве амебного абсцесса печени в полость плевры может возникнуть эмпиема с последующим развитием амебного поражения легкого.
В тяжелых случаях амебной дизентерии при первичных проявлениях болезни и при резко выраженных обострениях отмечается учащенный стул (до 15 и более раз в сутки) со слизью и кровью, тенезмы. В неосложненных бактериальной инфекцией случаях болезнь протекает без повышения температуры и явлений общей интоксикации. В ряде случаев клинические проявления менее характерны, и в кашицеобразных испражнениях кровь и слизь при просмотре простым глазом не всегда обнаруживаются.
В промежутках между обострениями обычно наблюдаются лишь незначительные отклонения в характере и частоте стула либо такие отклонения совершенно отсутствуют. При отсутствии специфического лечения последовательная смена острых периодов заболевания и периодов улучшения может продолжаться на протяжении ряда лет.
Наблюдаются также стертые формы с неопределенными явлениями со стороны толстого кишечника. Установление амебной этиологии при таких атипичных колитах нередко представляет значительные затруднения, так как подобную клиническую картину можно наблюдать при самых разнообразных заболеваниях другой природы.
По клинической картине амебные поражения печени и других органов не всегда отличимы от некоторых заболеваний этих органов другой этиологии. Необходимо, однако, подчеркнуть, что подавляющее большинство абсцессов печени, наблюдаемых в эндемичных по амебиазу районах, имеет амебную этиологию.
Заболевания амебной дизентерией регистрируются во всех широтах и, как правило, носят спорадический характер. Заболеваемость выше в странах с жарким климатом, где она может достигать 8 - 10% и выше к числу госпитализированных больных с дизентерийным синдромом. В странах с умеренным климатом амебная дизентерия и ее осложнения встречаются значительно реже. Описаны вспышки амебной дизентерии, как правило, небольшие, связанные с загрязнением локальных, очень ограниченных источников водоснабжения.
Значительное число случаев подострых и стертых форм амебной дизентерии практически не распознается в лечебных учреждениях вследствие неудовлетворительной постановки паразитологической диагностики.
Число здоровых носителей дизентерийной амебы среди населения СССР и других стран сильно варьирует в разных условиях и может достигать 10 - 15% и выше.
Б. Паразитологическая диагностика
Клиническая картина амебной дизентер ии и ее осложнений не имеет достаточно специфических симптомов, и поэтому диагноз болезни, как правило, должен быть подтвержден обнаружением возбудителя - дизентерийной амебы. Дизентерийная амеба проходит ряд стадий, имеющих различную локализацию в организме человека. Патогномоническое значение находок отдельных стадий (форм) различно, что необходимо учитывать при паразитологической диагностике амебной дизентерии.
У здорового носителя дизентерийная амеба размножается в содержимом верхних отделов толстой кишки в виде мелкой вегетативной формы, обозначаемой как просветная форма ( forma minuta ). Просветная форма хорошо подвижна, ее размеры колеблются от 12 до 20 мк , она не фагоцитирует эритроциты, в ее цитоплазме можно обнаружить небольшое число бактерий. При здоровом носительстве в случае нормально функционирующего толстого кишечника просветная форма превращается в цисту. В кашицеобразном или несколько разжиженном стуле, который может возникнуть у здорового носителя в связи с расстройством кишечника другой этиологии или при нарушении диеты, могут обнаруживаться просветные формы амеб либо одновременно просветные формы и цисты.
При некоторых недостаточно изученных условиях просветные формы внедряются в стенку толстой кишки, в результате чего развиваются характерные язвы и картина амебной дизентерии. В содержимом толстой кишки, состоящем в таких случаях из слизисто -гнойного экссудата с примесью крови и в ряде случаев каловых масс, обнаруживаются крупные амебы размером 20 - 40 мк . Эти формы амеб способны активно передвигаться (поступательное движение) при помощи выпускаемых ими широких прозрачных псевдоподий. Часть таких амеб содержит фагоцитированные красные кровяные тельца. Эта форма амеб обозначается как большая вегетативная форма ( forma magna ), или эритрофаг ( гематофаг ). Во внешней среде эта форма амеб быстро погибает.
При подостром, менее выраженном течении заболевания амебной дизентерией или при затихании острого процесса ( межрецидивный период), когда число язв и их размеры уменьшаются, когда они расположены в проксимальных отделах толстой кишки, функция кишечника нарушена в незначительной степени и содержимое дистальных отделов толстой кишки может приобретать полуоформленный характер. В этих условиях большая вегетативная форма ( эритрофаг ) переходит в просветную форму, которую и обнаруживают в фекалиях таких больных. Если фекалии становятся оформленными, то при исследовании находят только цисты дизентерийной амебы.
Таким образом, просветные формы амеб или их цисты обнаруживаются при исследовании фекалий у здорового носителя, а также у больного в межрецидивном периоде или в периоде выздоровления от амебной дизентерии. В остром же периоде болезни обнаруживаются большие вегетативные формы амеб ( эритрофаги ). Только находки у больного большой вегетативной формы амебы ( эритрофаг ) служат безусловным признаком наличия специфических поражений кишечника, характерных для амебной дизентерии.
В тех случаях, когда по клинической картине заболевания или по анамнезу можно предположить наличие амебной дизентерии, а при исследовании фекалий находят просветные формы или цисты дизентерийной амебы, рекомендуется несколько раз повторить анализ фекалий, приурочивая его к появлению у больного жидкого стула, или назначить солевое слабительное и исследовать вторую или третью порцию стула. При таких исследованиях нельзя применять масляные слабительные. Если у больного имеются амебные поражения в верхних отделах толстой кишки, то в последних жидких порциях испражнений, полученных после приема слабительного, можно обнаружить большие вегетативные формы ( эритрофаги ) дизентерийной амебы. В тех отдельных случаях, когда после применения дополнительных методов исследования дизентерийная амеба у больного не обнаружена, но по анамнезу и клинической картине можно предполагать наличие амебной дизентерии, не исключается осторожное применение (во избежание побочных действий) специфических противоамебных препаратов (диагноз ex juvantibus ).
При сборе анамнеза у больного с подозрением на амебиаз врач должен обратить внимание на следующее: были ли у больного ранее расстройства кишечника, как часто; каково было их течение, сопровождались ли они повышением температуры; каков был характер стула; жил ли больной в эндемичных по амебиазу районах. Фекалии необходимо исследовать до назначения больному лечения, так как после приема различных лекарств (антибиотиков, сульфамидных препаратов, солей бария и др.) амебы могут временно исчезать из фекалий или значительно изменять свою морфологию, что затрудняет их определение. В таких случаях исследование фекалий целесообразно проводить спустя 3 - 4 дня после последнего приема лекарств.
При острой амебной дизентерии стул может состоять почти исключительно из слизисто -гнойного экссудата, диффузно окрашенного кровью ("малиновое желе"). В ряде случаев слизь перемешана с каловыми массами.
Клеточный состав стула при острой неосложненной амебной дизентерии характеризуется преобладанием эритроцитов; лейкоциты и макрофаги, как правило, немногочисленны. В хронических случаях довольно часто встречаются кристаллы Шарко-Лейдена.
При бактериальной дизентерии клеточный экссудат в значительной степени представлен лейкоцитами. Эритроциты в несколько меньшем количестве, чем при амебной дизентерии. Макрофаги обычны.
После приема лекарственных веществ или при смешанных заболеваниях амебной дизентерией с бактериальной дизентерией, при которой стул содержит много нейтрофилов, или с некоторыми другими инфекционными заболеваниями кишечника стул и его клеточный состав могут терять свои характерные черты.
Обязательным условием при производстве исследований на простейшие кишечника является свежесть материала. Исследовать фекалии необходимо не позднее чем через 15 минут после того, как они получены от больного, в теплом виде, пока еще не остыли после дефекации. Совершенно недопустимо сохранять фекалии в термостате или подогревать их при хранении каким-либо другим способом. Сохранение фекалий при 37° приводит к дегенерации вегетативных форм амеб, изменению их морфологии и распаду. После суточного хранения фекалий при указанной температуре начинают исчезать и цисты. В тех случаях, когда невозможно быстро провести исследование фекалий, допускается кратковременное хранение их, не более чем в течение часа, при температуре комнатного холодильника (3 - 5° выше нуля). Цисты сохраняются более длительное время, и их можно обнаруживать и в не совсем свежих фекалиях. Необходимо, чтобы и оформленные фекалии, предназначенные для исследования на простейшие, сохранялись не более 24 часов и обязательно в прохладном месте. В жаркое время года оформленные фекалии необходимо до исследования сохранять в комнатном холодильнике.
Кал для исследования должен быть собран в чистый сухой сосуд. Дезинфицирующие вещества, примесь воды или мочи губительно действуют на вегетативные формы простейших. После масляных клизм, приема висмута или бария исследование фекалий можно проводить лишь спустя несколько дней.
При исследовании стула особое внимание обращается на слизисто -кровянистые комочки, которые выбираются пинцетом или двумя палочками; желательно исследовать также слизь, снятую через ректоскоп с изъязвленного участка кишки. Наиболее удобным и эффективным методом исследования жидких фекалий, полученных от больного с расстройством кишечника, является микроскопирование нативного мазка. Для приготовления нативного мазка на предметном стекле эмульгируют в капле физиологического раствора маленький кусочек слизи или фекалий и покрывают покровным стеклом. Исследования проводят сначала с малым увеличением микроскопа, а затем с сильной сухой системой и, в случае необходимости, с иммерсией. Просматривают не менее 5 - 7 препаратов, приготовленных из различных участков исследуемого материала. В сомнительных случаях необходимо делать повторные исследования на протяжении нескольких дней. При отрицательных результатах можно повторить исследование после приема больным солевого слабительного. Для более легкого распознавания дизентерийной амебы к препарату добавляют каплю раствора Люголя (состав раствора см. ниже), что способствует выявлению у простейших ядер и гликогеновых вакуолей. В некоторых случаях для окончательного уточнения диагноза необходимо приготовить постоянные препараты, окрашенные железным гематоксилином по Гейденгайну . Для правильной дифференциальной диагностики амеб и клеток экссудата исследование фекалий требует большого внимания. Ввиду необходимости просмотра по несколько свежих и во многих случаях окрашенных препаратов в течение рабочего дня лаборант может исследовать фекалии не более чем от 20 больных.
В практической работе часто возникают большие затруднения с своевременной доставкой в лабораторию свежих фекалий больного, находящегося в лечебном учреждении, лаборатория может быть расположена на значительном расстоянии от лечебного учреждения или кал от больного нельзя получить в часы работы лаборатории. В таких случаях целесообразно пользоваться консервирующими жидкостями, в которых хорошо сохраняются вегетативные формы и цисты дизентерийной амебы и других простейших.
Консервирующие жидкости целесообразно применять и в случае необходимости последующей консультации диагноза.
Составы консервирующих жидкостей
Метиленовый синий 0,2 г
2% водный раствор сернокислого цинка 82,5 мл
Читайте также:


