Острая гнойная инфекция флегмона
Обычно в случаях очаговой хирургической инфекции проводится местное лечение - вскрытие, дренирование гнойника. По показаниям проводится лечение антибиотиками. Течение и прогноз этих заболевании благоприятный. Опасность очаговой инфекции в виде осложнения(генерализация инфекции) сохряняется для ослабленных патентов, детей раннего возраста и больных сахарным диабетом.
К острой очаговой гнойной инфекции относятся:
- инфекции кожи и подкожной клетчатки (фурункул, карбункул, Абсцесс, флегмона, рожистое воспаление);
- воспаление лимфоузлов (лимфадениты), мастит, панариций, остеомиелит и другие.
Фурункул - острое гнойное воспаление волосяного мешочка и сальной железы, переходящее на окружающую клетчатку. Появлению фурункула способствуют нарушения правил личной гигиены, расчесы, наличие очагов инфекции в организме и снижение иммунитета. Клинически фурункул начинается с появления округлого болезненного уплотнения (инфильтрата). На вершине конусовидной припухлости имеется темное или желтоватое пятно. В lfльнейшем на этом месте образуется участок некроза - стержень фурункула. После отторжения стержня образуется полость, впоследствии заполняющаяся грануляционной тканью.
Обычно фурункулы лечатся в амбулаторных условиях. Местно применяются смазывание кожи в области воспаления 5% йодной Настойкой, повязки с димексидом, ихтиоловой мазью. Опасность представляют фурункулы в области лица, т.к. инфекция может распространиться по лимфатическим путям в полость черепа и вызвать гнойный менингит. Пациенты с данной локализацией фурункула лечатся в стационаре.
В ряде случаев фурункулы последовательно, в течение нескольких недель или месяцев, возникают в разных частях тела, имея различные степени зрелости. Этот процесс называется фурункулезом.
Оказание первой помощи при острой гнойной инфекции заключается в наложении сухой асептической повязки и иммобилизации конечности.
Карбункул - острое гнойно-некротическое воспаление нескольких близко расположенных волосяных мешочков и сальных желез с захватом окружающих тканей. Излюбленная локализация карбункула - на задней поверхности шеи; он также может возникать на спине, ягодицах, бедрах. Клинически карбункул может начинаться одним гнойником с постепенным захватом соседних волосяных мешочков и сальных желез. В центре гнойника имеется несколько гнойных точек (стержней). Общее состояние больного обычно тяжелое. Отмечается высокая температура, головные боли, выражены симптомы интоксикации. Смертельную опасность представляет карбункул в области лица. Лечение проводится в стационаре. Операция заключается в широком рассечении кожи, удалении некротических тканей, дренировании гнойника. Применяются антибиотики широкого спектра действия в максимальных дозах, массивная дезинтоксикационная терапия.
Абсцесс - острое, ограниченное особой оболочкой, гнойное воспаление в тканях и органах. Входными воротами инфекции могут быть ранения кожи и слизистых оболочек, инородные тела (занозы, осколки стекла, металла), места инъекций лекарственных веществ.
Нередко наблюдаются метастатические абсцессы при переносе инфекции из одного участка тела в другой по кровеносным и лимфатическим сосудам на фоне сепсиса. Они характеризуются наличием припухлости, покраснением кожи, флюктуацией, болезненностью при ощупывании. Лечение - вскрытие, дренирование гнойника.
Флегмона - острое разлитое воспаление клетчаточных пространств: подкожного, межмышечного, забрюшинного и др.
В отличие от абсцесса при этом заболевании гнойник не имеет отграничивающей оболочки и склонен к распространению. Лечение - оперативное.
Рожистое воспаление - острое воспаление кожи или слизистых оболочек и лимфатических путей, вызванное стрептококковой инфекцией. Входные ворота-ссадины, царапины, раны. Инкубационный период 2-7 дней. Клинически заболевание начинается остро с ознобы и повышения температуры до 40-41 градуса. Одновременно на коже появляется краснота, припухлость. В ряде случаев красна приобретает форму острых выступов, напоминающих языки пламен. Существует несколько форм рожистого воспаления: эритематозная форма, пустулезная, геморрагическая, буллезная и др.
Наиболее тяжело протекает так называемая блуждающая форма, при которой процесс переходит с одного участка тела на другой.
Необходимо помнить, что рожистое воспаление может передаться от одного человека к другому, поэтому больные с рожистым воспалением должны быть изолированы.
Рожистое воспаление в области голени при рецидиве болезни может вызвать нарушение лимфатического оттока с образованием слоновости. Поэтому после излечения проводится профилактический курс инъекций антибиотиков в течение 6 месяцев.
Мастит - воспаление тканей молочной железы. У взрослых женщин мастит наблюдается преимущественно в период лактации. У девочек-подростков факторами, провоцирующими мастит, являются микротравмы. Профилактика мастита - соблюдение личной гигиены кожи и общее укрепление организма, меры соблюдение личной гигиены кожи и общее укрепление организма, меры превентивной терапии. Лечение гнойного мастита оперативное.
Панариций - воспаление тканей ногтевой фаланги пальца. Предрасполагающими факторами для возникновения панариция являются микротравмы и проникновение инфекции.
Различают: кожный, подкожный, костный, суставной панариции. При диффузном воспалении всех тканей процесс именуется
пандактилитом.
При панариции отмечается припухлость, покраснение и сильнейшие боли, нарастающие по мере развития воспаления. Обычно показанием для операции вскрытия панариция является бессонная ночь, проведенная пациентом накануне из-за боли.
В начальной стадии развития воспаления возможно обратное развитие в результате применения повязок с димексидом.
Операция проводится под наркозом или проводниковой местной анестезией. Опасность представляют панариции в области I и V пальцев: в силу особенностей анатомического строения гнойный Процесс может распространиться на кисть и предплечье, образуя флегментоны.
Лимфаденит - воспаление лимфатических узлов. Причиной служат мелкие воспалительные процессы либо травмы на периферии. Причиной подчелюстных и шейных лимфаденитов обычно служат больные зубы. Подмышечные лимфадениты могут быть вызваны уколами, мозолями, царапинами в области кисти.
Признаками лимфаденита является боль, припухлость, покраснение кожи в зоне воспаления, повышение температуры. При нагноении определяется флюктуация, через кожу может просвечивать гной. Вовлечение в гнойный процесс, окружающий лимфатический узел, жировой клетчатки ведет к образованию аденофлегмоны.
На ранней стадии воспаления лимфаденит лечится консервативно: назначаются антибиотики, УВЧ, повязки с 20%-м раствором димексида. В случае нагноения проводится операция - вскрытие, дренирование гнойника.
Различают остеомиелит эндогенного и экзогенного происхождения.
Эндогенный, или гематогенный остеомиелит-гнойный процесс в кости, развившийся вследствие гематогенного занесения гнойной инфекции.
Гематогенный остеомиелит вызывается главным образом гноеродной инфекцией - стафилококками и стрептококками, которые заносятся в костный мозг или под надкостницу из какого-либо гнойного очага, например, фурункула и пр.
Экзогенный, или раневой остеомиелит - гнойный процесс, возникший вследствие занесения инфекции в кость извне, снаружи, например, при открытом переломе, ранении. Экзогенные остеомиелиты - гнойные процессы, возникающие при огнестрельных ранениях костей.
Гнойный остеомиелитический процесс может развиваться не только при гематогенном занесении инфекции, но и по продолжению, например, из сустава при гнойном его поражении, из мягких тканей при костном панариции.
Остеомиелит гематогенный гнойный - болезнь растущего организма главным образом. Он встречается чаще всего у детей, подростков и юношей. Около 90% и более заболеваний остеомиелитом приходится на возраст до 25 лет. Мужской пол поражается в 2-3 раза чаще женского.
В порядке частоты поражаются: бедренная кость - 46,1 %, боль-шеберцовая - в 41,7%, плечевая - в 9,7%, другие кости - в 5,5%.
Возникают сильнейшие боли в пораженной конечности (пульсирующие, рвущие, колющие), нарушение её функции, болезненность при пальпации и особенно при постукивании в области воспаления, высокая температура.
При остеомиелите требуется экстренная хирургическая помощь, т.к. процесс приводит к разрушению кости и последующей инвалидности, а также к развитию сепсиса.
Лечение - только стационарное, важно начать его как можно раньше.
Что такое гнойная хирургия
Понятие "гнойная хирургия" является собирательным термином, который включает в себя лечение заболеваний и осложнений, протекающих с участием патогенных микроорганизмов и требующих хирургического вмешательства. Присоединение инфекции может осложнить течение широкого круга заболеваний и хирургических операций.
Трудно найти область медицины, в которой не работают специалисты по хирургической инфекции:
Травматология: инфицированные посттравматические и ожоговые раны, посттравматический остеомиелит, гнойные осложнения металлоостеосинтеза
Ортопедия: гнойные артриты, гнойные осложнения протезирования суставов и других ортопедических вмешательств
Абдоминальная хирургия: осложненные варианты интраабдоминальной инфекции, инфицированный панкреонекроз, гнойные осложнения после "открытых" и лапароскопических операций на органах брюшной полости
Ревматология: инфицированные трофические язвы на фоне системных васкулитов и заболеваний соединительной ткани.
Эндокринология: инфицированные формы синдрома диабетической стопы
Ангиология: гангрены на фоне критической ишемии конечностей
Флебология: трофические язвы нижних конечностей на фоне хронической венозной недостаточности
Дерматология: инфекции кожи, осложненные абсцедированием
Онкология: осложнения после хирургического и лучевого лечения опухолей различной локализации
Пластическая и эстетическая хирургия: гнойные осложнения после использования медицинских имплантатов, а также применение методов пластической хирургии для закрытия обширных ран.
Инфекционные болезни: заболевания, протекающие с некрозом и воспалением мягких тканей
Неврология: пролежни различной локализации
Формы заболеваний
Острые гнойные заболевания мягких тканей:
- абсцесс - ограниченный очаг воспаления с образованием гнойной полости;
- флегмона - разлитое гнойное воспаление мягких тканей, не имеющее сформированной капсулы. Наиболее грозным вариантом флегмоны является некротизирующая инфекция мягких тканей, которая стремительно, в течение нескольких часов поражает обширные участки соединительной ткани, мышц или подкожной клетчатки. В этих случаях жизнь пациента напрямую зависит от скорости и радикальности выполненной хирургической операции, а также от грамотно проведенной интенсивной терапии в условиях специализированного учреждения. Раньше эти заболевания называли газовой гангреной или анаэробной инфекцией.
Хронические гнойные заболевания:
- трофические язвы, инфицированные раны, гнойные свищи, гангрены - являются, по сути, не самостоятельными нозологическими формами, а осложнениями самых разных заболеваний. Успех в их лечении в первую очередь зависит от правильно установленного диагноза и от возможности воздействовать на причину образования раны и нарушения ее заживления.
При генерализации инфекции (переход местного процесса в общий, развитие вторичных очагов) развивается сепсис, который сопровождается дисфункцией внутренних органов и систем и при неблагоприятном течении может привести к смерти пациента.
Симптомы заболеваний
- Боль в пораженном участке - главный симптом острых гнойных заболеваний мягких тканей.
- Нарушение целостности кожных покровов – характерные, но не обязательный симптом, так называемые "входные ворота" инфекции.
- Болезненная припухлость.
- Кожа над очагом гнойного воспаления часто бывает горячей, покрасневшей, иногда с багровым оттенком.
- Повышение температуры тела, нарастание признаков интоксикации.
Следует отметить, что яркая клиническая картина наблюдается не всегда, и иногда обширные гнойные процессы протекают со скудными местными проявлениями. Особенно это характерно для пожилых и ослабленных пациентов.
Симптомы хронических гнойных заболеваний: образование незаживающих ран, язв, свищей или некроза кожи и мягких тканей.
Причины заболеваний
Комплекс причин, вызывающих образование и длительное существование гнойных очагов, включает в себя:
- Инфекцию, то есть локальную и системную воспалительную реакцию организма на патогенную микрофлору. Инфицирование, как правило происходит:
- при нарушении целостности кожных покровов (при травмах, хирургических операциях, инъекциях),
- контактно (через неповрежденный кожный покров или слизистые оболочки),
- гематогенно (с током крови).
Особенно упорно протекает инфекция при наличии эндопротезов, имплантов и других инородных материалов.
- Ишемию, или нарушение питания тканей вследствие нарушенного кровоснабжения. Некротизированные ткани становятся идеальной питательной средой для раневой микрофлоры, что делает патологический процесс неконтролируемым. Добиться купирования гнойного процесса без восстановления кровоснабжения бывает чрезвычайно трудно.
- Венозную недостаточность, которая приводит к формированию длительно незаживающих трофических язв.
- Сахарный диабет, сопровождающийся нарушением кровоснабжения, иннервации и иммунного ответа. Хирургическая инфекция, протекающая на фоне сахарного диабета, отличается упорным течением и требует комплексного подхода с участием различных специалистов.
Наиболее распространенные возбудители раневых инфекций - грам-положительные (стафилококки, стрептококки и др.) и грам-отрицательные (синегнойная палочка, протей, клебсиелла) микроорганизмы.
Следует отметить, что в последние годы отмечается возрастание числа устойчивых к антибиотикам штамммов возбудителей раневой инфекции. Это делает чрезвычайно ответственным назначение стартовой антибактериальной терапии и определяет необходимость бактериологического контроля за микрофлорой раны.
Диагностика
Современные методы диагностики основаны на определении состояния тканей, обнаружении очагов деструкции (разрушения тканей), скоплений патологического содержимого, наличия воспалительных изменений.
Для оценки распространенности гнойного процесса используется ультразвуковое исследование мягких тканей, компьютерная томография (КТ), магнито-резонансная томография (МРТ), радиоизотопное сканирование с использованием меченых аутолейкоцитов. Обязательным является исследование клеточного состава крови для выявления общей реакции на воспаление, бактериологическое исследование для установления характера микрофлоры и определения чувствительности возбудителей к антибиотикам.
Особенности лечения
Основа лечения всех вариантов хирургической инфекции - радикальная хирургическая обработка гнойного очага, включающая удаление некротизированных тканей и адекватную санацию раны. В послеоперационном периоде проводят антибактериальную терапию, местное лечение раны с применением современных мазей, раневых покрытий и перевязочных материалов. После купирования воспаления и перехода раны в стадию регенерации решают вопрос о хирургическом закрытии раны (швами, перемещенными полнослойными лоскутами, либо свободными кожными лоскутами). Возможно и самостоятельное заживление небольших ран под повязкой, хотя это удлиняет сроки лечения и приводит к формированию более грубого рубца.
Профилактика
Профилактика хирургической инфекции заключается, прежде всего, в контроле над "входными воротами" инфекции, применении методов антисептики для обработки случайных ран. Важным является своевременное лечение заболеваний, усугубляющих течение инфекции, в первую очередь сахарного диабета, заболеваний артерий и вен нижних конечностей.
Новые технологии диагностики и лечения ран
В последние годы разрабатываются и входят в практику новые методы лечения ран.
К методикам, позволяющим существенно улучшить результаты лечения, можно отнести применение лечения ран локальным отрицательным давлением (NPWT – negative pressure wound treatment, V.A.C. - vacuum assisted clossure). Применение этого метода позволяет оптимизировать течение всех фаз раневого процесса, добиться быстрого купирования воспаления, снизить бактериальную обсемененность раны и способствует быстрому сокращению глубины и размеров раны. Данный метод лечения не требует частых болезненных перевязок, смена повязки производится 1 раз в 3 – 7 дней в зависимости от фазы раневого процесса.
Кардинально улучшить результаты лечения пациентов с синдромом диабетической стопы удается с помощью эндоваскулярных методов восстановления магистрального артериального кровотока в нижних конечностях. Применение баллонной ангиопластики и стентирования позволяет сохранить конечность даже при начинающейся гангрене.
Преимущества гнойной хирургии в ЕМС
Клиника ЕМС является современным лечебным учреждением, обладающим всеми современными возможностями диагностики и лечения. Круглосуточная работа лечебно-диагностического комплекса позволяет комплексно решать проблемы, возникающие при тяжелой хирургической инфекции мягких тканей, в кратчайшие сроки выполнить полноценное обследование и предоперационную подготовку. Радикальное хирургическое лечение производится в кратчайшие сроки в современных операционных, оборудованных лучшей хирургической и анестезиологической аппаратурой.
Перевязки ран выполняются с применением обезболивания. Используются раневые покрытия, препараты для местного лечения ран и перевязочные материалы ведущих производителей.
Использование вакуум-ассистированных повязок позволяет максимально ускорить заживление ран и снизить число перевязок. Возможно амбулаторное лечение локальным отрицательным давлением с редкими (1 раз в 3 – 7 дней) визитами в клинику.
Доступность в стенах одной клиники современных методов обследования и лечения, а также ведущих специалистов позволяет оперативно производить восстановление кровоснабжения, купировать фоновые и сопутствующие заболевания одновременно с контролем за состоянием очага инфекции и комплексным лечением ран.
Хирургическое закрытие ран производится с применение методов пластической хирургии для достижения максимально функционального и эстетического результата.
Под хирургической инфекцией понимают воспалительные заболевания, лечение которых проводится преимущественно хирургическими методами.
По клиническому течению хирургическая инфекция делится:
- • на острую инфекцию (гнойная инфекция, анаэробная, специфическая);
- • хроническую инфекцию (специфическая инфекция, неспецифическая).
По отношению реакции организма выделяют:
- • очаговую (местную) инфекцию;
- • общую (сепсис) гнойную инфекцию.
При очаговой гнойной инфекции болезненный процесс локализуется на каком-то участке, вызывая при этом либо только местную реакцию, либо местную и общую. Нарушение целостности тканей (некроз, повреждение) наступает вследствие воздействия на них агентов, которые вызвали воспаление.
Острая очаговая гнойная инфекция
Понятие "очаговая гнойная хирургическая инфекция" включает в себя группу гнойно-воспалительных заболеваний, которые распространяются на небольшие, локальные зоны.
Обычно в случаях очаговой хирургической инфекции проводится местное лечение – вскрытие, дренирование гнойника. По показаниям проводится лечение антибиотиками. Течение и прогноз этих заболеваний благоприятный. Опасность в виде осложнения сепсисом (генерализация инфекции) очаговая инфекция представляет для ослабленных пациентов, детей раннего возраста и больных сахарным диабетом.
К острой очаговой гнойной инфекции относятся:
- • инфекции кожи и подкожной клетчатки (фурункул, карбункул, абсцесс, флегмона, рожистое воспаление);
- • воспаление лимфоузлов (лимфадениты), мастит, панариций, остеомиелит и др.
Фурункул (чирей) – острое гнойное воспаление волосяного мешочка и сальной железы, переходящее на окружающую клетчатку. Появлению фурункула способствуют нарушения правил личной гигиены, расчесы, наличие очагов инфекции в организме и снижение иммунитета. Клинически фурункул начинается с появления округлого болезненного уплотнения (инфильтрата). На вершине конусовидной припухлости имеется темное или желтоватое пятно. В дальнейшем на этом месте образуется участок некроза – стержень фурункула. После отторжения стержня образуется полость, впоследствии заполняющаяся грануляционной тканью.
Обычно фурункулы лечатся в амбулаторных условиях. Местно применяются смазывание кожи в области воспаления 5%-ной йодной настойкой, повязки с димексидом, ихтиоловой мазью. Опасность представляют фурункулы в области лица, так как инфекция может распространиться по лимфатическим путям в полость черепа и вызвать гнойный менингит. Пациенты с данной локализацией фурункула лечатся в стационаре.
В ряде случаев фурункулы последовательно, в течение нескольких недель или месяцев возникают в разных частях тела, имея различные степени зрелости. Этот процесс называется фурункулезом
Оказание первой помощи при острой гнойной инфекции заключается в наложении сухой асептической повязки и иммобилизации конечности.
Карбункул – острое гнойно-некротическое воспаление нескольких близко расположенных волосяных мешочков и сальных желез с захватом окружающих тканей. Излюбленная локализация карбункула – на задней поверхности шеи; он также может возникать на спине, ягодицах, бедрах. Клинически карбункул может начинаться одним гнойником с постепенным захватом соседних волосяных мешочков и сальных желез. В центре гнойника имеется несколько гнойных точек (стержней). Общее состояние больного обычно тяжелое. Отмечается высокая температура, головные боли, выражены симптомы интоксикации. Смертельную опасность представляет карбункул в области лица. Лечение проводится в стационаре. Операция заключается в широком рассечении кожи, удалении некротических тканей, дренировании гнойника. Применяются антибиотики широкого спектра действия в максимальных дозах, массивная дезинтоксикационная терапия.
Абсцесс – острое, ограниченное особой оболочкой гнойное воспаление в тканях и органах. Входными воротами инфекции могут быть ранения кожи и слизистых оболочек, инородные тела (занозы, осколки стекла, металла), места инъекций лекарственных веществ.
Нередко наблюдаются метастатические абсцессы при переносе инфекции из одного участка тела в другой по кровеносным и лимфатическим сосудам на фоне сепсиса. Они характеризуются наличием припухлости, покраснением кожи, флюктуацией, болезненностью при ощупывании. Лечение – вскрытие, дренирование гнойника.
Флегмона – острое разлитое воспаление клетчаточных пространств: подкожного, межмышечной), забрюшинного и др. В отличие от абсцесса при этом заболевании гнойник не имеет отграничивающей оболочки и склонен к распространению. Лечение – оперативное.
Рожистое воспаление – острое воспаление кожи или слизистых оболочек и лимфатических путей, вызванное стрептококковой инфекцией. Входные ворота – ссадины, царапины, раны. Инкубационный период 2–7 дней.
Клинически заболевание начинается остро с озноба и повышения температуры до 40–41°С. Одновременно на коже появляется краснота, припухлость. В ряде случаев краснота приобретает форму острых выступов, напоминающих языки пламени. Существует несколько форм рожистого воспаления: эритематозная форма, пустулезная, геморрагическая, буллезная и др.
Наиболее тяжело протекает так называемая блуждающая, или мигрирующая, форма, при которой процесс переходит с одного участка тела на другой.
Необходимо помнить, что рожистое воспаление может передаваться от одного человека к другому, поэтому больные с рожистым воспалением должны быть изолированы.
Рожистое воспаление в области голени при рецидиве болезни может вызвать нарушение лимфатического оттока с образованием слоновости. Поэтому после излечения проводится профилактический курс инъекций антибиотиков в течение б месяцев.
Мастит – воспаление тканей молочной железы. У взрослых женщин мастит наблюдается преимущественно в период лактации. У девочек-подростков факторами, провоцирующими мастит, являются микротравмы. Профилактика мастита – соблюдение личной гигиены кожи и общее укрепление организма, меры превентивной терапии. Лечение гнойного мастита оперативное.
Панариций – воспаление тканей ногтевой фаланги пальца. Предрасполагающими факторами для возникновения панариция являются микротравмы и проникновение инфекции.
Различают кожный, подкожный, костный, суставной панариции.
При диффузном воспалении всех тканей процесс именуется пандактилитом при панариции отмечается припухлость, покраснение и сильнейшие боли, нарастающие по мере развития воспаления. Обычно показанием для операции вскрытия панариция является бессонная ночь, проведенная пациентом накануне из-за боли.
В начальной стадии развития воспаления возможно обратное развитие в результате применения повязок с димексидом.
Операция проводится под наркозом или проводниковой местной анестезией. Опасность представляют панариции в области I и V пальцев: в силу особенностей анатомического строения гнойный процесс может распространиться на кисть и предплечье, образуя флегмоны.
Лимфаденит воспаление лимфатических узлов. Причиной служат мелкие воспалительные процессы либо травмы на периферии. Причиной подчелюстных и шейных лимфаденитов обычно служат больные зубы. Подмышечные лимфадениты могут быть вызваны уколами, мозолями, царапинами в области кисти.
Выделяют даже особую форму подмышечного лимфаденита – "болезнь кошачьих царапин".
Признаками лимфаденита является боль, припухлость, покраснение кожи в зоне воспаления, повышение температуры. При нагноении определяется флюктуация, через кожу может просвечивать гной. Вовлечение в гнойный процесс окружающий лимфатический узел жировой клетчатки ведет к образованию аденофлегмоны.
На ранней стадии воспаления лимфаденит лечится консервативно: назначаются антибиотики, УВЧ, повязки с 20%-ным раствором димексида. В случае нагноения проводится операция – вскрытие, дренирование гнойника.
Остеомиелит – название, введенное Рейно (1831). В буквальном переводе означает "воспаление костного мозга". В патологоанатомическом же смысле остеомиелит есть воспаление не только костного мозга, но и кости, и надкостницы, т.е. воспаление всей кости – паностит
Различают остеомиелит эндогенного и экзогенного происхождения.
Эндогенный, или гематогенный, остеомиелит – гнойный процесс в кости, развившийся вследствие гематогенного занесения гнойной инфекции.
Гематогенный остеомиелит вызывается главным образом гноеродной инфекцией – стафилококками и стрептококками, которые заносятся в костный мозг или под надкостницу из какого-либо гнойного очага, например фурункула и пр.
Экзогенный, или раневой, остеомиелит – гнойный процесс, возникший вследствие занесения инфекции в кость извне, снаружи, например при открытом переломе, ранении. Экзогенные остеомиелиты – гнойные процессы, возникающие при огнестрельных ранениях костей.
Гнойный остеомиелитический процесс может развиваться не только при гематогенном занесении инфекции, но и по продолжению, например из сустава при гнойном его поражении, из мягких тканей при костном панариции.
Остеомиелит гематогенный гнойный – болезнь, главным образом, растущего организма. Он встречается чаще всего у детей, подростков и юношей. Около 90% и более заболеваний остеомиелитом падает на возраст до 25 лет. Мужской пол поражается в 2–3 раза чаще женского.
В порядке частоты поражаются: бедренная кость – 46,1%, большеберцовая – в 41,7%, плечевая – в 9,7%, другие кости – в 5,5%.
Возникают сильнейшие боли в пораженной конечности (пульсирующие, рвущие, колющие), нарушение ее функции, болезненность при пальпации и особенно при постукивании в области воспаления, высокая температура.
При остеомиелите требуется экстренная хирургическая помощь, так как процесс приводит к разрушению кости и последующей инвалидности, а также развитию сепсиса.
Лечение – только стационарное, важно начать его как можно раньше.
Флегмона (от греч. phlegmone - жар, воспаление) - острое гнойное воспаление жировой клетчатки, которое не имеет четких границ и, распространяясь по клетчаточным пространствам может захватывать мышцы и сухожилия.
Причины развития флегмоны
Флегмона развивается в результате проникновения в мягкие ткани патогенных микроорганизмов. Наиболее часто флегмону вызывает золотистый стафилококк, реже причиной являются стрептококки, синегнойная палочка, анаэробы (клостридии) и другие микроорганизмы.
Основные причины возникновения флегмоны:
- нарушение целостности кожных покровов в результате травм, царапин, укусов;
- прорыв гнойного очага (абсцесс, карбункул) в окружающие ткани;
- попадание бактерий в мягкие ткани с током крови из удаленного гнойного очага (остеомиелит, гнойный артрит, гнойный плеврит, перитонит и др.)
- сепсис;
- попадание под кожу химических веществ (скипидар, бензин, керосин)
- воспаление внутренних органов (почек, матки, миндалин), когда воспалительный процесс распространяется на клетчатку, окружающую орган (паранефрит, параметрит).
Возникновению флегмон способствует снижение иммунитета при длительных хронических заболеваниях, иммунодефицитах, заболеваниях крови, сахарном диабете, приеме иммунодепрессантов.
Флегмона. Классификация
- По расположению:
1. Поверхностные (поражение ткани до мышечного слоя).
2. Глубокие (поражение ткани глубже мышечного слоя, жировой клетчатки, окружающей внутренние органы). - По течению:
1. Острая флегмона – проявляется быстрым началом, повышением температуры до 40°С и выше, слабостью, жаждой, быстрым развитием покраснения кожи, болезненной припухлости.
2. Хроническая флегмона характеризуется появлением инфильтрата деревянистой плотности, кожа над которым приобретает синюшный оттенок. - По локализации: подкожная, субфасциальная, межмышечная, органная, межорганная, забрюшинная, тазовая и т.д..
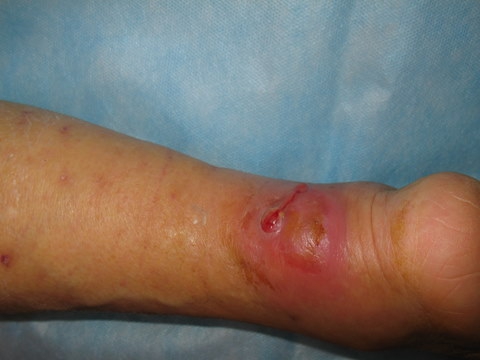
Флегмона проявляется появлением в месте воспаления припухлости без четких границ, горячей на ощупь, покраснением кожи над ней, выраженной болезненностью, повышением температуры, нарастает слабость, озноб, сухость во рту, жажда.
Нарушается функция пораженной части тела или близко расположенного органа (например, сустава, кисти).
В месте уплотнения могут появляться участки размягчения, флюктуация. В воспалительный процесс вовлекаются лимфатические узлы, развивается регионарный лимфаденит. При глубоких флегмонах рано проявляются симптомы интоксикации (частый пульс, снижение артериального давления, одышка, нарушение функции печени и почек, олигурия, желтушность кожных покровов).
Воспаление жировой клетчатки вокруг внутренних органов проявляется выраженными симптомами интокискации, возможно нарушение функции этого органа при полном отсутствии внешних проявлений.
При вышеописанных признаков необходимо срочно обратиться к врачу. Флегмона - опасное заболевание, быстро распространяющееся заболевание, которое может привести к необратимым последствиям, вплоть до летального исхода. Запрещается использовать согревающие компрессы, применять мази и гели в зоне воспаления, бесконтрольно употреблять антибиотики. Все это может привести к ухудшению состояния, развитию осложнение и затруднить дальнейшее лечение.
Диагностика поверхностных флегмон, имеющих ярко выраженные внешние проявления, не представляет особых трудностей. Для выявления глубоких флегмон используют УЗИ, компьютерную томографию или магнитно-резонансную томографию.
В неясных случаях может быть выполнена диагностическая пункция (прокол тканей с получением гноя из патологического очага). Полученное содержимое из очага воспаления отправляется на бакпосев и определение чувствительности к антибиотикам.
Для лечения флегмоны обычно требуется госпитализация.
Основным методом лечения флегмон является хирургический. Основу составляет хирургический метод — вскрытие, санация гнойного очага, иссечение нежизнеспособных тканей, открытое ведение раны до купирования воспаления, при необходимости — с отсроченным наложением швов. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие интоксикации. операция, как правило, выполняется под наркозом, при локализации воспалительного процесса на конечностях возможно использование проводниковой анестезии. В послеоперационном периоде необходимо активное воздействие на течение воспалительного процесса, что достигается дренированием раны для длительного проточного промывания и активной аспирации экссудата, применяется лечение в условиях абактериальной управляемой среды.
В качестве антибактериальной терапии используются антибиотики с учетом чувствительности флоры. При наличии симптомов интоксикации показана инфузионная терапия. Комбинация антибактериальной терапии, физиотерапии, лазерного и ультрафиолетового облучения крови позволяет значительно улучшить лечение и сократить сроки госпитализации.
Осложнения флегмоны
Если воспалительный процесс вовремя не остановлен, при несвоевременном начале лечения, при попытках самостоятельного лечения могут развиться осложнения, связанные с распространением гнойного процесса:
- Лимфаденит – воспаление лимфатических узлов.
- Тромбофлебит - гнойное воспаление вен с формированием тромбов и микроабсцессов.
- Гнойный артрит – гнойное поражение суставов.
- Гнойный менингит – может явиться осложнением флегмоны лица.
- Сепсис - проникновение микроорганизмов в кровь, их дальнейшее размножение и распространение инфекции по всему организму.
- Вовлечение в гнойный процесс соседних органов при распространении инфекции.
Профилактика
Профилактика заключается в:
- Предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях, микротравмах, внедрении инородных тел.
- Своевременное лечение пиодермий и других местных очагов инфекции.
- Своевременное и адекватное лечение хронических заболеваний, понижающих иммунитет, сахарного диабета.
Читайте также:


