На какие инфекции проверяют доноров крови
Основные факты
- Ежегодно в мире собирается около 117,4 миллиона донаций крови. 42% из них приходится на страны с высоким уровнем дохода, где проживает 16% населения мира.
- В странах с низким уровнем дохода до 52% случаев переливания крови проводится детям в возрасте до 5 лет, в то время как в странах с высоким уровнем дохода переливание крови чаще всего проводится пациентам старше 65 лет — на них приходится до 75% всех случаев переливания крови.
- Число донаций на 1000 человек составляет 32,6 в странах с высоким уровнем дохода, 15,1 в странах со средне-высоким уровнем дохода, 8,1 в странах со средне-низким уровнем дохода и 4,4 в странах с низким уровнем дохода.
- Показатели безвозмездной сдачи крови добровольными донорами возросли в 2015 году на 11,6 миллиона донаций крови по сравнению с показателями 2008 года. В 78 странах национальные запасы крови более чем на 90% обеспечиваются добровольными безвозмездными донорами; однако в 58 странах более 50% национальных запасов крови предоставляют семейные/заместительные или платные доноры.
- Лишь 50 из 173 стран, предоставляющих данные, производят получаемые из плазмы лекарственные средства (ППЛС) путем фракционирования плазмы, собираемой в стране. В общей сложности, 83 страны сообщили, что они импортируют все ППЛС, 24 страны сообщили, что в течение отчетного периода ППЛС не использовались, и 16 стран не ответили на этот вопрос.
Национальная политика и организация деятельности
Переливание крови позволяет спасать человеческие жизни и улучшать здоровье, но многие пациенты, нуждающиеся в переливании, не имеют своевременного доступа к безопасной крови. Обеспечение достаточных запасов безопасной крови должно быть неотъемлемой частью национальной политики и инфраструктуры здравоохранения в каждой стране. По рекомендациям ВОЗ, всю деятельность, связанную со сбором, тестированием, обработкой, хранением и распределением крови, необходимо координировать на национальном уровне в рамках эффективной организации и интегрированной сети банков крови. Национальная система обеспечения крови должна опираться на национальную политику и законодательную базу для достижения единообразного применения стандартов и согласованности в области обеспечения качества и безопасности крови и продуктов крови.
В 2015 году 71% (или 123 из 173) стран имели национальную политику для регулирования деятельности, связанной с кровью. В целом, 60% или (104 из 173) стран имеют специальное законодательство, регулирующее вопросы безопасности и качества переливания крови. Среди них:
- 79% стран с высоким уровнем дохода;
- 55% стран со средним уровнем дохода;
- 45% стран с низким уровнем дохода.
Запасы крови
Ежегодно в мире собирается около 117,4 миллиона донаций крови. 42% из них приходится на страны с высоким уровнем дохода, где проживает 16% населения мира.
Около 12 700 центров крови из 170 стран предоставляют информацию о сборе, в общей сложности, 100 миллионов донаций крови. Количество донаций в центрах крови зависит от уровня дохода стран. В странах с низким уровнем дохода среднегодовое количество донаций на один центр крови составляет 1 300, 4 100 — в странах со средне-низким уровнем доходов, 8 500 — в странах со средне-высоким высоким уровнем доходов по сравнению с 23 000 донаций в странах с высоким уровнем дохода.
Между странами с низким и высоким уровнем дохода имеется значительное различие в уровнях доступа к безопасной крови. Показатель донорства цельной крови является индикатором общего наличия крови в стране. Средний показатель донорства крови в странах с высоким уровнем дохода составляет 32,6 донации на 1000 человек, 15,1 донации на 1000 человек в странах со средне-высоким уровнем доходов и 8,1 донации на 1000 человек в странах со средне-низким уровнем доходов, и 4,4 донации на 1000 человек в странах с низким уровнем дохода.
По сообщениям из 66 стран, в них собирается менее 10 донаций на 1000 человек. 37 из этих стран находятся в регионе Африки ВОЗ, 7 — в регионе Америки ВОЗ, 5 — в регионе Восточного Средиземноморья ВОЗ, 4 — в Европейском регионе ВОЗ, 7 — в Регионе Юго-Восточной Азии ВОЗ и 6 — в Регионе Западной части Тихого океана ВОЗ. Все эти страны с низким и средним уровнем дохода.
Доноры крови
По данным о гендерном профиле доноров крови, в глобальных масштабах 32% донаций крови обеспечивается женщинами, хотя этот показатель варьируется в широких пределах. В 14 из 119 стран, предоставляющих информацию, доноры-женщины предоставляют менее 10% донаций.
Возрастной профиль доноров крови показывает, что пропорционально больше молодых людей сдают кровь в странах с низким и средним уровнем дохода, чем в странах с высоким уровнем дохода. Демографическая информация о донорах крови важна для разработки и мониторинга стратегий по привлечению доноров.
Существуют три типа доноров крови:
- добровольные, сдающие кровь безвозмездно;
- семейные/заместительные;
- платные.
Надлежащие и надежные запасы безопасной крови могут быть обеспечены на устойчивой основе регулярного, добровольного, безвозмездного донорства крови. Такие доноры являются также самой безопасной группой доноров, так как среди них отмечается самый низкий уровень распространенности передаваемых кровью инфекций. Резолюция Всемирной ассамблеи здравоохранения WHA63.12 призывает все государства-члены развивать национальные системы обеспечения крови на основе добровольного безвозмездного донорства крови и работать над достижением цели по самообеспеченности.
Данные, поступившие в ВОЗ, свидетельствуют о значительном увеличении количества добровольных безвозмездных донаций крови в странах с низким и средним уровнем дохода.
- Показатели безвозмездной сдачи крови добровольными донорами возросли в 2015 году на 11,6 миллиона донаций крови в 139 странах по сравнению с показателями 2008 года. Самое значительное увеличение количества добровольных безвозмездных донаций крови наблюдалось в Регионе Юго-Восточной Азии (83%) и регионе стран Америки (70%). Максимальный рост в абсолютных значениях был зарегистрирован в Регионе Юго-Восточной Азии (5,9 миллиона донаций крови), за которым следуют Регион Западной части Тихого океана (2,7 миллиона донаций крови) и регионе стран Африки (1,1 миллиона донаций крови).
- 78 стран обеспечивает более 90% своих запасов крови благодаря добровольным безвозмездным донациям крови (35 стран с высоким уровнем дохода, 32 страны со средним уровнем дохода и 11 стран с низким уровнем дохода), включая 56 стран, где этот показатель составляет около 100% (или более 99%) своих запасов крови благодаря добровольным безвозмездным донациям крови.
- В 58 странах более 50% запасов крови все еще обеспечивается семейными/заместительными или платными донорами (8 стран с высоким уровнем дохода, 36 стран со средним уровнем дохода и 14 стран с низким уровнем дохода).
- В 2015 году 19 стран все еще сообщали о сборе платных донаций: примерно 370 000 донаций, в общей сложности.
Скрининг крови
По рекомендациям ВОЗ, все донации крови до их использования необходимо проверять на присутствие инфекций. Скрининг на ВИЧ, гепатит В, гепатит С и сифилис должен быть обязательным. Скрининг крови необходимо проводить в соответствии с требованиями системы по обеспечению качества.
- 13 стран из стран, предоставляющих информацию, не могут проверять все донации крови на одну или более из вышеперечисленных инфекций.
- Нерегулярные поставки комплектов для тестирования являются одним из наиболее часто сообщаемых препятствий для скрининга.
- В странах с высоким уровнем дохода 99,8% донаций проверяются в соответствии с основными процедурами проверки качества, по сравнению с 99,9% в странах со средне-высоким уровнем дохода, 83,2% в странах со средне-низким уровнем дохода и 76,2 % в странах с низким уровнем дохода.
- Показатели распространенности передаваемых при переливании инфекций (ППИ) в донациях крови в странах с высоким уровнем дохода значительно ниже аналогичных показателей в странах со средним и низким уровнем дохода (Таблица 1).
| ВИЧ | Вирус гепатита В | Вирус гепатита С | Сифилис | |
| Cтраны с высоким уровнем дохода | 0.002% | 0.02% | 0.02% | 0.02% |
| (0.004% – 0.02%) | (0.008% – 0.08%) | (0.005% – 0.11%) | (0.006% –0.14%) | |
| Cтраны со средне-высоким уровнем доходов | 0.10% | 0.36% | 0.24% | 0.44% |
| (0.02% – 0.22%) | (0.18% – 0.73%) | (0.05% – 0.38%) | (0.12% –1.09%) | |
| Cтраны со средне-низким уровнем доходов | 0.14% | 2.27% | 0.39% | 0.70% |
| (0.03% – 0.6944%) | (0.80% – 4.87%) | (0.18% –0.95%) | (0.19% – 1.27%) | |
| Страны с низким уровнем дохода | 0.86% | 3.64% | 0.93% | 0.60% |
| (0.39% – 2.40%) | (2.55% – 8.59%) | (0.50% – 1.95%) | (0.30% – 1.63%) |
Эти различия отражают уровни распространенности среди населения, отвечающего критериям донорства крови, тип доноров (например, добровольные, не получающие вознаграждения доноры крови из групп населения низкого риска) и эффективность системы разъяснительной работы и отбора доноров.
Обработка крови
Запасы получаемых из плазмы лекарственных средств
Резолюция Всемирной ассамблеи здравоохранения WHA63.12 призывает государства-члены к разработке, осуществлению и поддержке координируемых в национальных масштабах, эффективно управляемых и устойчивых программ по крови и плазме в соответствии с наличием ресурсов с целью достижения самообеспеченности. Правительства стран несут ответственность за обеспечение достаточных и справедливых запасов получаемых из плазмы лекарственных средств, а именно иммуноглобулинов и факторов коагуляции, необходимых для предотвращения и лечения целого ряда серьезных состояний, которые происходят во всем мире.
Только 50 из 173 стран, предоставляющих информацию, производят получаемые из плазмы лекарственные средства (ППЛС) путем фракционирования плазмы, собранной в стране. В общей сложности, 83 стран сообщили, что они импортируют все ППЛС, 24 стран сообщили, что в течение отчетного периода ППЛС не использовались, и 16 стран не ответили на этот вопрос.
Около 16,1 миллиона литров плазмы из 41 страны, предоставляющих информацию было фракционировано для производства ППЛС на протяжении года. Это количество включает около 36% плазмы, полученной из донаций цельной крови.
Клиническое использование крови
Из-за проведения переливаний крови, не являющихся необходимыми, и применения небезопасных методик переливания пациенты подвергаются риску развития тяжелых неблагоприятных реакций на переливание и приобретения передаваемых при переливании инфекций. К тому же, переливания, не являющиеся необходимыми, уменьшают запасы продуктов крови для пациентов, нуждающихся в них.
По рекомендациям ВОЗ, все страны должны иметь комитеты по переливанию крови для осуществления национальной политики и руководящих принципов по рациональному использованию крови в больницах и национальную систему гемонадзора для мониторинга и улучшения безопасности процесса переливания. В этой связи:
- 124 страны имеют национальные руководящие принципы по надлежащему клиническому использованию крови: 32 страны в Регионе Африки (71% стран, предоставляющих информацию в этом регионе), 17 стран в Регионе стран Америки (50%), 14 стран в Регионе Восточного Средиземноморья (74%), 34 страны в Европейском регионе (83%), 10 стран в Регионе Юго-Восточной Азии (91%) и 17 стран в Регионе Западной части Тихого океана (74%).
- Комитеты по переливанию крови имеются в 45% больниц, осуществляющих переливание: 12% больниц, осуществляющих переливание, в Регионе Африки, 17% в Регионе стран Америки, 57% в Регионе Восточного Средиземноморья, 68% в Европейском регионе, 79% в Регионе Юго-Восточной Азии и 40% в Регионе Западной части Тихого океана.
- Системы информирования о неблагоприятных реакциях на переливание имеются в 34% больниц Региона Африки, 81% больниц Региона стран Америки, 64% больниц в Регионе Восточного Средиземноморья, 86% больниц в Европейском регионе, 80% больниц в Регионе Юго-Восточной Азии и 38% больниц в Регионе Западной части Тихого океана.
- 46% стран, предоставляющих информацию, имеют систему гемонадзора. Наиболее высокую процентную долю стран, имеющих систему гемонадзора, имеет Европейский регион (76%), за которым следуют Регион Восточного Средиземноморья (53%), Регион Западной части Тихого океана (48%), Регион Африки (38%), Регион Юго-Восточной Азии (36%) и Регион стран Америки (21%).
Переливание крови
Между странами наблюдаются большие различия в распределении пациентов, которым делается переливание, по возрастным группам. Так, например, в странах с высоким уровнем дохода группой пациентов, которой наиболее часто переливается кровь, являются люди старше 65 лет — на них приходится 75% всех переливаний. В странах с низким уровнем дохода до 52% переливаний проводится детям в возрасте до 5 лет.
В странах с высоким уровнем дохода переливание чаще всего проводится в качестве поддерживающей терапии при проведении сердечно-сосудистых хирургических операций и трансплантации органов, а также в случае тяжелых травм и солидных и гематологических злокачественных опухолей. В странах с низким и средним уровнем дохода его чаще всего проводят в случае осложнений, связанных с беременностью, и при тяжелой детской анемии.
Деятельность ВОЗ
В связи с риском передачи серьезных инфекций, включая ВИЧ и гепатит, через небезопасную кровь и хроническим дефицитом крови внимание глобального сообщества привлечено к важности обеспечения безопасности и наличия крови. Выдвинув цель по достижению всеобщего доступа к безопасным крови и продуктам крови, ВОЗ возглавляет усилия по улучшению безопасности и наличия крови и рекомендует следующую комплексную стратегию по обеспечению безопасности и наличия крови:
- Создание национальной системы обеспечения крови с хорошо организованными и координированными службами переливания крови, проведение эффективной, основанной на фактических данных и учитывающей этические принципы национальной политики для регулирования деятельности, связанной с кровью и введение законодательства и регулирования, которые могут обеспечить достаточные и своевременные поставки безопасной крови и ее продуктов для удовлетворения потребностей всех пациентов в переливании.
- Сбор крови, плазмы и других компонентов крови от регулярных, добровольных и не получающих вознаграждения доноров из группы низкого риска путем укрепления систем донорства и эффективного обращения с донорами, включая медицинскую помощь и консультирование.
- Скрининг гарантированного качества всей донорской крови на передаваемые при переливании инфекции, включая ВИЧ, гепатит В, гепатит С и сифилис, подтверждающее тестирование всех донаций с реакцией на маркеры инфекции, тестирование на группу крови и совместимость и создание систем переработки крови в продукты крови (компоненты крови для переливания и получаемые из плазмы лекарственные средства), в соответствующих случаях, для удовлетворения потребностей здравоохранения.
- Рациональное использование крови и ее продуктов для уменьшения числа переливаний, не являющихся необходимыми, и минимизации рисков, связанных с переливанием, использование вариантов, альтернативных переливанию, там, где это возможно, и безопасная и надлежащая клиническая практика переливания, включая правильное обращение с кровью пациентов.
- Поэтапное введение эффективных систем обеспечения качества, включая управление качеством, стандарты, надлежащую практику производства, документацию, специальную подготовку всего персонала и оценку качества.
В рамках своей Программы по обеспечению безопасности переливания крови ВОЗ поддерживает страны в развитии их национальных систем крови в целях обеспечения своевременного доступа к достаточным запасам безопасных крови и продуктов крови и в разработке надлежащих практических методик переливания для удовлетворения потребностей пациентов. Программа предоставляет руководство для проведения политики и оказывает техническую помощь странам для обеспечения всеобщего доступа к безопасным крови и продуктам крови и продвижения к самообеспеченности запасами безопасных крови и продуктов крови на основе добровольного безвозмездного донорства крови с целью обеспечения всеобщего охвата медико-санитарными услугами.
Источник данных: Настоящий информационный бюллетень основан на данных за 2015 год, полученных через Глобальную базу данных ВОЗ о безопасности крови (ГБДБК) из 139 стран. Для предоставления более полного обзора глобальной ситуации использовались данные за 2014 год, полученные из 17 стран, из 17 стран были использованы данные за 2013 год. В общей сложности, информация получена из 173 стран, где проживает 98,03% населения мира.
Приходя на донацию крови или ее компонентов - при себе необходимо иметь документ, удостоверяющий личность (паспорт РФ; для иностранных граждан - паспорт и документ, подтверждающий вид на жительство в РФ сроком не менее 1 года).
В регистратуре необходимо заполнить "Анкету донора" содержащую основные вопросы о здоровье. Вся информация о доноре конфиденциальна!
Заполненная анкета является важным документом при оценке состояния Вашего здоровья. Нашей задачей является выяснить, будет ли кроводача безопасна для Вашего здоровья, а также для пациента, которому будет сделано переливание компонентов крови.

После регистрации донор проходит медицинское обследование, включающее посещение лабораторного кабинета и осмотр у врача - трансфузиолога.
В лаборатории донор сдает анализ крови из пальца. Это необходимо чтобы определить группу крови, резус фактор,kell принадлежность и уровень гемоглобина.

Далее донор отправляется к врачу. Врач - трансфузиолог проводит медицинский осмотр, включающий измерение артериального давления, частоты пульса, взвешивание, осмотр кожных покровов и слизистых оболочек, изучает результаты анкетных данных и проведенного клинического анализа капиллярной крови, при необходимости задает дополнительные вопросы относительно здоровья и образа жизни. На основе полученных данных решает вопрос о возможности выполнения донации крови или ее компонентов.

Обязательное условие перед проведением донации, посещение буфета - прием сладкого чая с хлебобулочными изделиями, что обеспечит хорошее самочувствие во время и после процедуры.

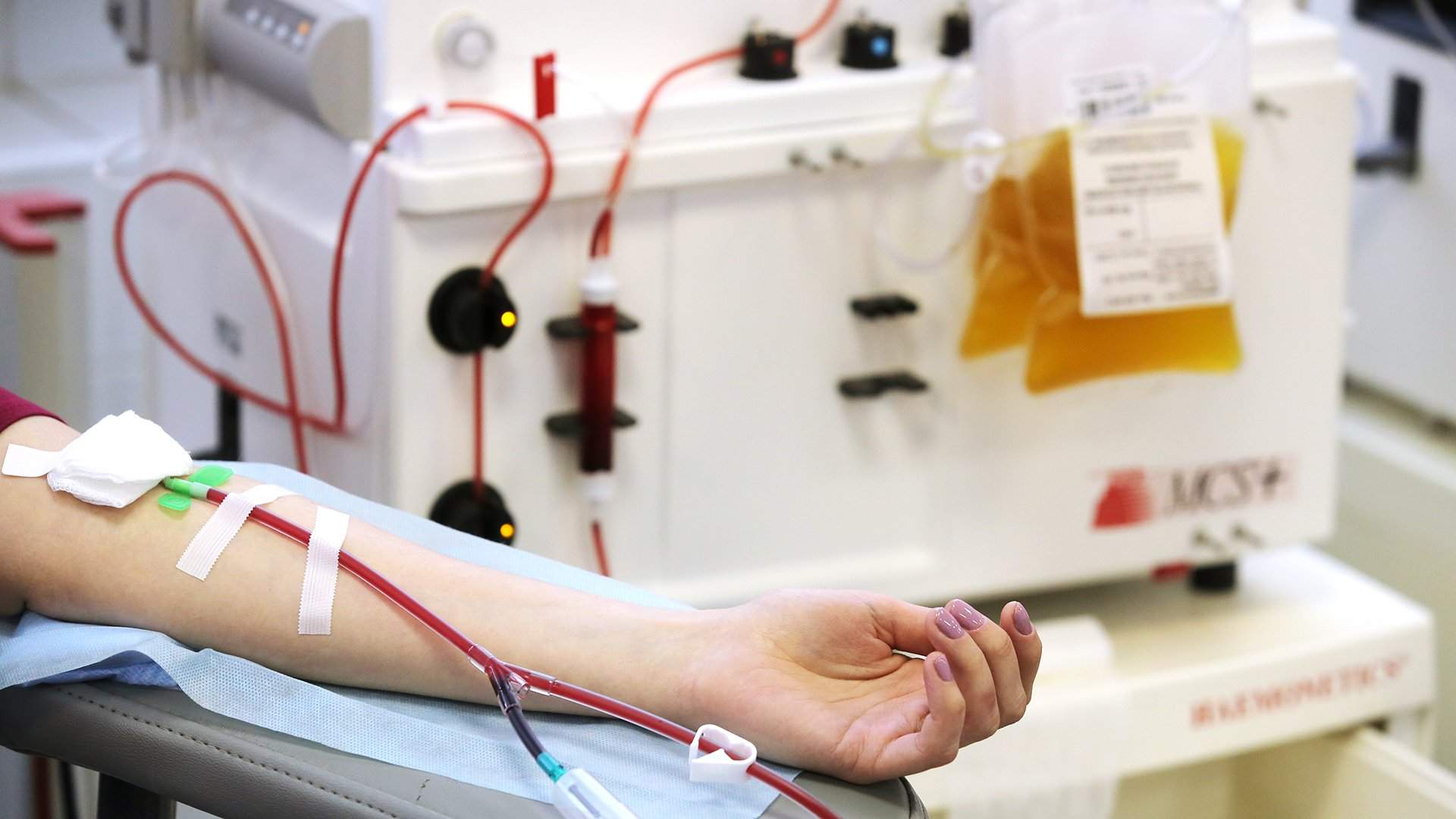
Процедура осуществляется в максимально комфортных для донора условиях, в специальном донорском кресле. На предплечье накладывается резиновый жгут, в месте локтевой вены кожу дезинфицируют, после чего производится процедура забора крови, при этом используются только стерильные одноразовые инструменты.

цельная кровь 5-10 мин;
аппаратного плазмафереза 40 мин;
аппаратного тромбоцитафереза от 30 мин до 1ч.30 мин;
аппаратного эритроцитафереза 20-30 мин. (для объема 270мл).
Объем забора крови 450мл ; объем плазмы 600мл ;объем тромбоцитов 200 х 10 9 клеток; объем эритроцитов от 270 до 400мл. При любой донации берут 20мл крови для лабораторных исследований.
Вся заготовленная донорская кровь и ее компоненты в обязательном порядке обследуются на:
- наличие антител и антигена к вирусам иммунодефицита человека ВИЧ-1 и ВИЧ-2;
- наличие антигена вируса гепатита В;
- наличие антител к вирусу гепатита С;
- наличие антител к возбудителю сифилиса;
- проводится биохимический анализ крови;
- повторно исследуется кровь на групповую принадлежность, резус-фактор, Kell-антиген.
Для проведения указанных исследований применяются только самые современные методы.
Все доноры, у которых в крови обнаружены вирусы перечисленных инфекций, информируются о состоянии здоровья и они подлежат обязательному бесплатному углубленному обследованию. Конфиденциальность полученной информации о состоянии здоровья донора гарантируется.
После донации крови или ее компонентов следует посидеть спокойно в течение 10-15 минут. Повязку не следует снимать в течение 2-3 часов. Посещение спортзала, а также любую другую физическую нагрузку отложите на другой день.
После свершившейся донации каждому донору выдается справка по форме 402/у, которая дает право на 2 оплачиваемых дня отдыха в соответствии со статьей 186 ТК РФ . Также донор получает денежную компенсацию на питание.
Догадка как повод
26 онкобольных детей заразились гепатитом С в больнице Амурской области. Заражены они были в течение двух лет, однако об этом стало известно только в декабре 2018 года. В региональном минздраве заверили, что инфицированы не 26, а 12 детей и подростков, больных тяжелыми заболеваниями крови. При этом депутат заксобрания Амурской области Сергей Труш заявлял, что к нему поступает всё больше обращений от родителей. Точное число инфицированных неизвестно.
Управление СК РФ по Амурской области возбудило дело о нарушении санитарно-эпидемиологических правил. Следствие рассматривает несколько версий. Первая — медперсонал грубо нарушал санитарно-эпидемиологические правила (предположительно, многократно использовал медицинские перчатки и пробки от катетеров). Вторая — кровь, которую переливали детям, могла быть получена от зараженного донора. Губернатор Амурской области уверял, доноров проверили в первую очередь — вируса гепатита у них выявлено не было.
Опрошенные корреспондентом врачи-трансфузиологи сочли эту версию близкой к фантастике, однако следователи ее пока не отметают. А в Минюсте и Госдуме после инцидента в Амурской области предложили ужесточить наказание за заражение при переливании и усилить контроль за службой крови.
Приговор по крови

В 1988 году в России был зафиксирован массовый случай заражения ВИЧ при переливании крови. В больнице Элисты были инфицированы 76 детей и пятеро взрослых. Зараженные разъехались по соседним регионам, в итоге вирус разошелся дальше. Итог — порядка 270 инфицированных. Результаты расследования показали, что медперсонал использовал нестерильные инструменты.
В конце 1990-х дважды заражения ВИЧ происходили в столичных клиниках. В первом случае нескольким пациентам перелили кровь от инфицированного донора по ошибке — при лабораторных исследованиях в ней не удалось отловить вирус. А во втором оказалось, что при исследовании был получен положительный результат на СПИД, но кровь при этом не отбраковали. Заразились трое детей, один из них умер.
В Пензе почти 20 лет назад женщине при операции по удалению селезенки перелили кровь от инфицированного ВИЧ донора, которым оказался врач той же больницы. Аналогичный случай был зафиксирован в 2016-м в екатеринбургской клинике: трем женщинам в ходе процедуры иммунизации лимфоцитами для лечения бесплодия перелили кровь от ВИЧ-инфицированной санитарки. В подавляющем большинстве случаев уголовное дело не заводилось, но суд назначал крупные компенсации, вплоть до нескольких миллионов рублей.
С конца 1980-х по 2013 год зарегистрировано почти 80 случаев заражения ВИЧ при переливании крови. Статистики по инфицированию гепатитом С нет.

Главный внештатный специалист-трансфузиолог Минздрава РФ Татьяна Гапонова приводила цифры, согласно которым до 2005 года около 95% больных гемофилией, нуждавшихся в препаратах крови, заражались гепатитом С — после начали проводить вирусную инактивацию (по сути, обеззараживание) компонентов крови и риски были сведены к минимуму.
Закон донора
С 1 января 2019 года вступила в силу новая редакция закона. Технический регламент отменяется, а новые правила должны быть установлены постановлением правительства. Пока его нет. Безопасность оборота крови будет обеспечена, но этого недостаточно, считает вице-спикер Госдумы Ирина Яровая. Она готовит законопроект, которым вводится административная и уголовная ответственность за качество и безопасность подготовки донорской крови.
Жесткий отвод

Вместе с тем он не исключил, что в отдаленной Амурской области система контроля может быть не столь отлаженной. Десять лет массовые критические нарушения Росздравнадзор выявлял именно в регионах.
Неуловимый вирус
Основная проблема в том, что даже самые современные методы диагностики могут не выявить вирус. Методики, которые используются для определения наличия возбудителя в крови донора, как и любые измерительные методики, имеют инструментальные ошибки и погрешности, подчеркивает завотделением переливания крови НМИЦССХ им. А.Н. Бакулева Алексей Купряшов.

Сначала пряник
Главное при поиске виновных — выяснить, имел ли место злой умысел, уверен юрист Асад Юсуфов. Если есть все доказательства того, что после всех этапов проверки вирус не был выявлен, наказание не должно применяться, считает он.

Санкт-Петербургское государственное казенное учреждение здравоохранения "Городская станция переливания крови" (СПб ГКУЗ "ГСПК")

Уважаемый донор! В данном разделе представлен навигатор по основным вопросам, которые задают доноры. Чтобы получить максимум информации, то убедительно просим посетить все разделы данной страницы. Это удобно! Читаете текст, нажимаете на слова с синим текстом шрифта и в вашем браузере откроется новая страница с важной информацией для ознакомления. Быстрая Навигация по разделу поможет вам в поиске важной информации. Если Вы не найдёте ответа на свой вопрос, то свяжитесь с нами.
Донор для выполнения донорской функции обязан предъявить паспорт гражданина РФ или иной документ удостоверяющий личность. С документом, удостоверяющим личность, донору необходимо единоразово предъявить СНИЛС. Обращаем Ваше внимание, что ксерокопии, электронные версии документов и иные виды предоставления документов кроме оригиналов – не принимаются. Документы, удостоверяющие личность, имеющие универсальный характер здесь. Для иностранных граждан отметим, что в вместе с документом, удостоверяющим личность иностранного гражданина, человек должен предъявить документы подтверждающие проживание на территории РФ на законных основаниях не менее одного года.
Возможные варианты первого завтрака: Каша овсяная на воде, язык говяжий отварной, чай с сахаром, тосты из хлеба и каша на воде, нарезка свежих овощей, крупа на воде с добавлением сухофруктов.
Возможные варианты второго завтрака: Свежие фрукты (кроме тех, что в категории НЕЛЬЗЯ), свежевыжатый сок, компот из сухофруктов, кисель, курага размоченная, минеральная вода, морс, сушки.
Возможные варианты обеда: Вегетарианский суп из овощей, отварная грудка курицы, суп-лапша, рис, греча, перловый суп, отварная вермишель, мясные биточки или рыба отварная без маринада, теплый салат по вкусу без заправки.
Возможные варианты ужина: Зразы морковные, пюре картофельное (на воде), рыба нежирных сортов (запечена в духовке без маринада, картофель отварной, котлеты мясные на пару, салат из овощей без заправки, картофельная запеканка с мясом, салат из тертой моркови с яблоком без заправки, рыбные биточки на пару, картофель отварной с зеленью, сладкий болгарский перец, морковно-яблочные биточки, отварная рыба нежирных сортов без заправки и соусов, овощное рагу, тушёная капуста, пропаренные овощи, макароны на воде.
Нельзя: Копченая, острая и жареная пища, соленья, молочные продукты (в том числе йогурты, сыр, сливки, масло), яйца, орехи, финики, бананы, свекла, черника, колбасные изделия, халва, семечки, снеки (чипсы, сухарики и т.д.), кетчуп, майонез, соусы и маринады, жирные сорта мяса или рыбы.
Такие ограничения в питании связаны с тем, что многие продукты содержат множество вредных синтетических веществ, помогающих продуктам долгое время сохранять вкус, цвет и свежесть. Также, употребление даже небольшого количества жиров и животных белков сказывается на составе и качестве крови, и мешает ее разделению на компоненты. Кроме того, из-за микрочастиц жира сыворотка крови становится слишком густой, вязкой, и приобретает мутный вид, именуемый хилезом плазмы. Нарушение диеты мы определим до и/или во время донации. Нарушения в диете влекут изменение качества крови и ее компонентов. Донор нарушивший диету отстраняется от донаций на определённый период времени. Актуальная инфографика с правилами подготовки к донации и режимом после донации здесь.
Существуют определенные медицинские противопоказания к донорству крови и ее компонентов. Различные заболевания, перенесенные в недавнем прошлом операции, поездки в некоторые точки мира — все это ведёт к временному или постоянному отводу от донорства. Абсолютными противопоказаниями является наличие таких серьезных заболеваний, как ВИЧ-инфекция, сифилис, вирусные гепатиты, туберкулез, болезни крови, онкологические болезни и другие. Полный перечень абсолютных противопоказаний здесь. Временные противопоказания имеют различные сроки в зависимости от причины. Самыми распространенными ограниченими являются: удаление зуба (10 дней), нанесение татуировки, пирсинг или лечение иглоукалыванием (1 год), ангина, грипп, ОРВИ (1 месяц с момента выздоровления), менструация (5 дней), аборт (6 месяцев), период беременности и лактации (1 год после родов, 3 месяца после окончания лактации), прививки, 5 дней ДО и ПОСЛЕ менструации. Полный перечень временных противопоказаний здесь. Актуальная инфографика с противопоказаниями здесь.
 |
|
 | Донор отправляется к врачу-трансфузиологу на осмотр. Врач изучает анкету, задает дополнительные вопросы о здоровье, образе жизни и привычках. Врач соблюдает правила врачебной этики: на полученную от донора информацию распространяется врачебная тайна. |
 | Донор сдает анализ крови из пальца в лаборатории, это необходимо, чтобы определить уровень гемоглобина донора, а также другие факторы крови. От результатов этого анализа зависит, сможет ли человек в этот день стать донором. |
 | Донор возвращается к врачу-трансфузиологу. Врач изучает результаты анализа крови из пальца и принимает решение о допуске к донации. Напоминаем, что окончательное решение о допуске донора к процедуре, а так же определение её вида и объема, принимает ТОЛЬКО врач-трансфузиолог донорского отдела учреждения. |
 | Перед тем как сдать кровь, донору предлагают подкрепиться перед процедурой. Для баланса жидкости в организме рекомендуется больше пить, например, воду или некрепкий чай с печеньем или булочкой. Мы предлагаем нашим донорам вкусный сладкий чай и ароматное печенье =) |
 |
|
 |




