Менингококковая инфекция неотложная помощь детям на догоспитальном этапе
Менингококковая инфекция потенциально смертельна и всегда должна рассматриваться как чрезвычайная медицинская ситуация.
Своевременная диагностика и неотложная помощь на догоспитальном этапе решают судьбу больного и медицинского работника (существует реальная угроза судебных преследований).
Необходимо в кратчайший срок диагностировать менингококковую инфекцию только на основании опорных клинических признаков: острое начало, лихорадка, менингеальные симптомы, геморрагическая сыпь.
При данном заболевании для судьбы больного лучше гипердиагностика, чем несвоевременно поставленный диагноз. Больных с подозрением на генерализованную форму менингококковой инфекции следует немедленно госпитализировать в инфекционный стационар.
О каждом случае менингококковой инфекции медицинские работники независимо от ведомственной принадлежности и организационно-правовой формы учреждений, в которых они работают, в течение 2 часов сообщают по телефону в органы, осуществляющие государственный санитарно-эпидемиологический надзор по месту регистрации заболевания (независимо от места проживания больного) [21].
При менингококковой инфекции необходимы экстренные неотложные мероприятия в связи с возможностью развития инфекционно-токсического шока:
1. Внутримышечно литическая смесь растворов: метамизол натрия (анальгин), спазмолитик (например, дротаверин) и прометазин (пипольфен).
2. Противорвотное: метоклопрамид (церукал, реглан) внутримышечно или внутривенно.
3. При возбуждении, судорожном синдроме — внутримышечно или внутривенно диазепам (реланиум, седуксен).
4. Внутривенно или внутримышечно глюкокортикоиды (дексаметазон, преднизолон). Цель: приглушить чрезмерную реакцию иммунной системы организма на менингококк и остановить распад бактерий, поддержать уровень артериального давления.
5. Применение пероральных антибиотиков (см. ниже).
6. При инфекционно-токсическом шоке — инфузионная терапия (лактасоль, реополиглюкин и др.) Если после введения адекватной дозы глюкокортикоидов и вливания растворов артериальное давление остается низким, назначают дофамин (внутривенно, капельно, медленно, под контролем АД, до его стабилизации).
7. По показаниям — интубация трахеи, ИВЛ.
Большинство специалистов предполагает, что любая отсрочка в назначении антибактериальной терапии может стать причиной неблагоприятного исхода. Подобное предположение служит основанием для исков по поводу преступной небрежности в отношении врачей, допустивших промедление с назначением лечения [2].
Вопросы взаимосвязи между началом антибактериальной терапии и клиническими исходами были изучены в нескольких ретроспективных исследованиях.
Например, в одном из них, включавшем 305 пациентов, госпитализированных в Великобритании [9], 53 (17,4%) пациента получали антибиотик перед госпитализацией. В данной группе был отмечен только один (1,9%) летальный исход по сравнению с 30 (12%) среди 252 пациентов, не получавших антибиотики до поступления в стационар.
Была проанализирована медицинская документация 848 пациентов, лечившихся за период с 1995 по 2000 гг. в двух областях Испании (Андалузия и Канарские острова). Учитывались данные по госпитальной летальности, применению антибиотиков и демографические характеристики пациентов. Смертность пациентов рассматривалась как зависимая переменная относительно показателей применения пероральных антимикробных препаратов на догоспитальном этапе, возраста пациентов и времени от момента появления симптомов инфекции до парентерального введения антибиотиков (которые рассматривались в качестве независимых переменных).
Летальный исход был зарегистрирован у 49 из 848 (5,72%) пациентов с генерализованной менингококковой инфекцией. Из всех включённых в исследование пациентов 226 (26,65%) получали пероральные антибиотики (преимущественно бета-лактамы) на догоспитальном этапе (в течение 48 часов, предшествовавших госпитализации). При анализе взаимосвязи между применением антибиотиков и летальностью (с поправкой на возраст и длительность интервала времени от момента появления симптомов инфекции до назначения антибиотиков в стационаре) оказалось, что применение пероральных антимикробных препаратов на догоспитальном этапе является значимым фактором снижения показателей летальности пациентов с генерализованной менингококковой инфекцией.
На основании этих данных эксперты Британского инфекционного общества рекомендуют назначать соответствующую антимикробную терапию как можно быстрее после возникновения подозрения на менингококковую инфекцию.
• Неотложная помощь на догоспитальном этапе.
Основные клинические симптомы
Инкубационный период от 1 до 10 дней
- Выраженные симптомы общей интоксикации, гипертермия;
- Гиперемия лица, инъекция склер и конъюнктивы;
- Менингококцемия типичная
через 5-15 часов:
- экзантема (геморрагическая сыпь: элементы звездчатой формы, от точечных до 2-4 см в диаметре, с некрозом в центре), возможно сочетание с розелеозной, розелеозно-папулезной сыпью;
- энантема (геморрагии на слизистой полости рта, конъюнктивы);
- Менингококцемия молниеносная:
в течение нескольких часов:
- обильная геморрагическая сыпь,
- симптомы инфекционно-токсического шока (ИТШ):
ИТШ I степени: бледность кожных покровов, возможны нарушения микроциркуляции, гипертермия, АД не снижено, тахикардия, тахипноэ, качественное расстройство сознания;
ИТШ II степени: акроцианоз, нарушения микроциркуляции; снижение температуры тела; артериальная гипотензия; количественное расстройство сознания до сопора, олигурия или анурия;
ИТШ III степени: кожные покровы синюшно-серого цвета, тотальный цианоз с множественными геморрагически- некротическими элементами, выраженная артериальная гипотензия, количественное расстройство сознания до комы, анурия;
- Менингококковый менингит:
- общемозговая симптоматика с выраженной цефалгией;
- менингеальный синдром;
- Менингококковый менингоэнцефалит:
- общемозговая и очаговая симптоматика;
- менингеальный синдром;
- Смешанная форма:
- Симптомы менингита (менингоэнцефалита) и менингококцемии.
Диагностические мероприятия
Лечебные мероприятия
- Обеспечение лечебно-охранительного режима;
- Горизонтальное положение;
- Ингаляторное введение 100% О2 на постоянном потоке ч/з маску (носовые катетеры);
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа или, и для врачей анестезиологов- реаниматологов – центральной вены (по показаниям);
- Натрия хлорид 0,9% – в/в со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- Преднизолон – 2 мг/кг в/в (внутрикостно) или Дексаметазон – 0,5 мг/кг в/в (внутрикостно);
- При предположительном времени от момента прибытия на вызов до передачи пациента врачу стационара более 2-х часов:
- Левомицетина сукцинат натрия – 1000 мг в/м (растворитель: Новокаин 0,25% (0,5%) – 2-3 мл) или в/в (внутрикостно) болюсом медленно (растворитель: Глюкоза 40% – 5 мл);
- Этамзилат натрия – 500 мг в/в (внутрикостно) болюсом;
- Аскорбиновая кислота – 500 мг в/в (внутрикостно) болюсом;
- При гипертермии (t° тела > 38,5°С):
- Анальгин 50% – 2 мл в/м +
- Димедрол 1% – 1мл в/м +
- Папаверин 2% – 2 мл в/м;
При предположительном времени от момента прибытия на вызов до передачи пациента врачу стационара более 2х часов:
- Левомицетина сукцинат натрия – 1000 мг в/м (растворитель: Новокаин 0,25% (0,5%) – 2-3 мл) или в/в (внутрикостно) болюсом медленно (растворитель: Глюкоза 40% – 5 мл);
Этамзилат натрия – 500 мг в/в (внутрикостно) болюсом;
Аскорбиновая кислота – 500 мг в/в (внутрикостно) болюсом.
- Катетеризация кубитальной или, и других периферических вен или установка внутрикостного доступа или, и для врачей анестезиологов-реаниматологов – центральной вены (по показаниям);
- Натрия хлорид 0,9% – в/в со скоростью от 10 мл/кг/час, под аускультативным контролем легких, на месте и во время медицинской эвакуации;
- При ИТШ I степени:
- Преднизолон – 5 мг/кг (суточная доза -10 мг/кг) в/в (внутрикостно) болюсом;
При ИТШ II степени:
- Преднизолон – 10 мг/кг (суточная доза – 20 мг/кг) в/в (внутрикостно) болюсом +
- Дексаметазон – 2 мг/кг в/в (внутрикостно) болюсом;
При ИТШ III степени:
- Преднизолон – 15 мг/кг (суточная доза – 30 мг/кг) в/в (внутрикостно) болюсом +
- Дексаметазон – 3 мг/кг в/в (внутрикостно) болюсом +
- Гидрокортизон – 100 мг в/в (внутрикостно) болюсом (в/м только при отсутствии формы препарата для в/в введения);
- Левомицетина сукцинат натрия – 1000 мг в/в (внутрикостно) болюсом медленно (растворитель: Глюкоза 40% – 5 мл);
- Этамзилат натрия – 500 мг в/в;
- Аскорбиновая кислота – 500 мг в/в;
-
При артериальной гипотензии (САД 90% на фоне оксигенации 100 % О2, уровне сознания > 12 баллов по шкале ком Глазго, САД >90 мм pт. ст.:
Для бригад всех профилей:
- Проводить терапию;
- Выполнить медицинскую эвакуацию.
При наличии симптомов ИТШ или, и уровне SpО2
Менингококковая инфекция чаще протекает в виде менингококкового менингита (воспаления мозговых оболочек). Это инфекционное заболевание человека, обусловленное бактериями – менингококками. Источником данного инфекционного агента является больной человек или же бактерионоситель.
Менингококки выделяются с капельками слизи из верхних дыхательных путей при кашле, разговоре и попадают в воздух, а затем – в организм здорового человека через дыхательные пути. Пик заболеваемости приходится на февраль – апрель (т. е. наиболее холодное время года). Чаще менингококковая инфекция поражает детей, поскольку у них относительно слабый иммунитет по сравнению со взрослыми.
Верхняя одежда (шапка) не по погоде не является гарантией от заражения, хотя переохлаждение (в частности, головы) является одним из важнейших предрасполагающих факторов развития менингококковой инфекции. Менингококковая инфекция способна протекать по типу назофарингита (воспалительного поражения органов носоглотки), гнойного воспаления мягкой оболочки головного мозга (по типу гнойного менингита). Или же воспаления самого вещества головного мозга, сочетающегося с воспалением его оболочки – менингоэнцефалитом.
Возможно также септическое течение заболевания (менингококкемия) при условии попадания возбудителя в кровь. В данном случае вероятно формирование вторичных очагов инфекционного воспаления в организме. В ряде случаев у одного пациента могут развиться сразу несколько форм заболевания.
Нередко встречается бессимптомное менингококконосительство, за счет которого главным образом и поддерживается циркуляция возбудителя в том или ином коллективе. Наибольшую опасность представляет больной, у которого присутствуют признаки воспалительного явления в носоглотке – назофарингита. ледовательно, отмечаются кашель и чиханье. Он наиболее активно распространяет возбудителя в коллективе, а внешние признаки заболевания напоминают банальный насморк на фоне обычного острого респираторного заболевания.
Важнейшими симптомами назофарингеальной менингококковой инфекции являются боль и чувство першения в горле, заложенность носа, сухой кашель, насморк со скудными выделениями слизисто гнойного характера (реже – кровянистого), головные боли и повышение общей температуры тела. Не исключено появление таких симптомов, как носовые кровотечения и головокружения.
Менингококковый менингит также характеризуется внезапным началом и развитием характерной клинической картины в первые 1–3 дня. В начале заболевания состояние больного резко ухудшается, температура тела повышается до 38–40 градусов, начинается многократная рвота, не связанная с приемом пищи и не приносящая пациенту облегчения. Дети, которые могут внятно сформулировать свои претензии, предъявляют жалобы на интенсивную головную боль.
Маленькие дети просто кричат от боли и становятся беспокойными. Беспокойство часто сменяется чувством оглушенности и помрачением сознания. Помимо этого, пациенты, страдающие менингитом, плохо переносят внешние раздражители (звуковые, шумовые, световые, прикосновения). При особенно тяжелой форме патологии больной принимает характерную позу – лежа на боку, с подтянутыми к животу ногами и запрокинутой головой. Кожные покровы характеризуются бледностью, губы синюшные. Пациент страдает отсутствием аппетита, но много и часто пьет.
Менингококковая инфекция, как правило, характеризуется острым началом. У больного начинается лихорадка, на 1–2 й дни болезни развивается кожная сыпь, представляющая собой звездочки неправильной формы и различной величины. Реже образуются мелкоточечные или обширные кровоизлияния на теле, что сопутствует наиболее тяжелому течению заболевания с нарушением деятельности сердечно сосудистой системы, кровотечениями и кровоизлияниями во внутренние органы. Менингококковая инфекция может сопровождаться судорогами.
Пациента с подозрением на то или иное течение менингококковой инфекции следует незамедлительно изолировать и госпитализировать, проводить лечение в стационарных условиях. Терапия менингита находится в прямой зависимости от максимально рано начатых мероприятий. Во время судорог больного, особенно его голову, придерживают для профилактики травматизма. До приезда врача можно дать обезболивающие препараты при сильной головной боли (1 капсулу трамадола, 1–2 таблетки метамизола натрия). При высокой температуре нужно приложить к голове холод.
Неотложные мероприятия на догоспитальном этапе направлены на профилактику развития инфекционно токсического шока. В связи с чем необходимо внутримышечное введение литической смеси (с учетом ранее принятых препаратов) – растворов метамизола натрия, спазмолитиков (дротаверина гидрохлорида, папаверина гидрохлорида и т. д.) и прометазина. Внутривенно или внутримышечно вводят противорвотное средство (1–2 мл раствора метоклопрамида).
При судорогах или повышенном возбуждении дают больному седативное средство (2–4 мл раствора диазепама внутримышечно, внутривенно). Для снижения иммунной реакции организма и поддержания необходимого уровня артериального давления проводят инъекции глюкокортикостероидных средств (30–60 мг преднизолона). При развитии инфекционно токсического шока проводят инфузионную терапию. Например, внутривенно вводят реополиглюкин.
Если на фоне применения глюкокортикоидов артериальное давление остается низким, внутривенно капельно (медленно) назначают раствор дофамина. При наличии соответствующих показаний в трахею вводят дыхательную трубку и проводят искусственную вентиляцию легких. Срочно назначают антибактериальные препараты (пенициллин). Больные подлежат лечению в стационаре для инфекционных больных.
После госпитализации пациенту проводят люмбальную пункцию для забора спинномозговой жидкости на анализ, что имеет большое диагностическое значение. Помимо этого, после пункции уменьшается внутричерепное давление и пропадает головная боль, уменьшается интенсивность проявления и прочих симптомов. При своевременно начатой терапии улучшение состояния наступает на 3–4 дни и впоследствии наступает полное выздоровление. Наиболее успешно менингококковая инфекция лечится с помощью современных антибиотиков, препаратов крови и кровезаменителей.
Профилактика распространения менингококковой инфекции заключается в изоляции от коллектива предполагаемого больного или бактерионосителя. Также после его выявления проводят влажную уборку помещения с дезинфицирующими средствами, проветривание. При общении с больным человеком необходимо носить предохранительные маски. За теми, кто находился в контакте с заболевшим менингококковой инфекцией, устанавливается наблюдение сроком до 10 дней. Это максимальный инкубационный период.
О каждом случае подозрения на менингококковую инфекцию медработники обязаны в течение 2 часов сообщить в органы государственного санитарно эпидемиологического надзора по месту регистрации заболевания.
Определение
Менингококковая инфекция (МИ) — острое инфекционное заболевание, вызываемое Neisseria meningitidis, передаваемое воздушно-капельным путем и протекающее в виде различных клинических форм, часть которых характеризуется стремительным развитием угрожающих жизни состояний и высокой летальностью.
Код по МКБ-10
А39 Менингококковая инфекция.
Классификация
Классификация по МКБ-10.
А39.0. Менингококковый менингит (G01).
А39.1. Синдром Уотерхауза — Фридериксена (менингококковый геморрагический адреналит, менингококковый адреналовый синдром) (E35.1).
А39.2. Острая менингококкемия.
А39.3. Хроническая менингококкемия.
А39.4. Менингококкемия неуточненная (менингококковая бактериемия).
А39.5. Менингококковая болезнь сердца (менингококковый кардит — У52.0), эндокардит (У39.0), миокардит (У41.0), перикардит (У32.0). А39.8. Другие менингококковые инфекции [менингококковый артрит (М01.0), конъюнктивит (Н13.1), энцефалит (G05/0), неврит зрительного нерва (Н48.1), постменингококковый артрит (М03.0)].
А39.9. Менингококковая инфекция неуточненная (менингококковая болезнь).
Z22.3. Носительство возбудителей менингококковой инфекции.
Клиническая классификация
В РФ в настоящее время принята классификация менингококковой инфекции В. И. Покровского, по которой выделяют локализованные, генерализованные и редкие формы инфекции.
1. Локализованные формы:
а) менингококконосительство;
б) острый назофарингит.
2. Генерализованные формы:
а) менингококкемия: типичная, молниеносная, хроническая;
б) менингит;
в) менингоэнцефалит;
г) смешанная (менингит и менингококкемия).
3. Редкие формы:
а) менингококковый эндокардит;
б) менингококковый артрит (синовит), полиартрит;
в) менингококковая пневмония;
г) менингококковый иридоциклит.
По течению менингококковая инфекция может быть легкой, средней
тяжести, тяжелой, очень тяжелой, молниеносной.
Диагностика
Диагностика генерализованных форм менингококковой инфекции (ГФМИ) у детей на догоспитальном этапе основывается на данных анамнеза и тщательном физикальном обследовании. В дебюте ГФМИ в большей части случаев не представляется возможным отдифференцировать менингококкемию от смешанной формы (менингококкемии + менингит). При развернутой клинической картине МИ имеет место сочетание общих инфекционных проявлений, признаков системной воспалительной реакции (ССВР) и характерной экзантемы, представленной различными по величине элементами геморрагической сыпи. В зависимости от клинической формы заболевания могут выявляться симптомы септического шока (СШ), внутричерепной гипертензии (ВЧГ) изолированно или в сочетании, что требует проведения экстренных терапевтических мероприятий.
Менингококкемия
Менингококкемия встречается в 36–43% случаев генерализованной
менингококковой инфекции. Для нее характерно сочетание общего инфекционного синдрома с признаками синдрома системного воспалительного ответа (лихорадкой, тахикардией, тахипноэ), синдрома экзантемы и высокого риска развития септического шока. В 1–4% случаев заболевание протекает в фульминантной форме с развитием синдрома Уотерхауза — Фридериксена.
Общеинфекционный синдром. Острое или внезапное начало заболевания
с внезапного подъема температуры тела до 38–40 оС, озноб, вялость, раздражительность, расстройство сна, общая мышечная слабость, апатичность, расстройство аппетита, боли в мышцах, суставах, головная боль, рвота, могут быть сильные боли в животе, боли в ногах. До появления характерной сыпи клиническая диагностика затруднена, возникшую симптоматику расценивают как проявления острой респираторной инфекции, гриппа. Для менингококковой инфекции характерна ригидность температуры тела к введению антипиретиков. В некоторых случаях неблагоприятного течения температура тела после краткого подъема или даже без него снижается до нормальных или субнормальных значений, что не соответствует тяжести состояния ребенка и связано, как правило, с развитием септического шока.
Синдром экзантемы. Сыпь может появиться через 5–15 ч от начала заболевания и изначально может быть как геморрагической, так и розеолезной либо пятнисто-папулезной, что часто расценивается как аллергическая реакция на прием препаратов. В течение последующих нескольких часов появляются геморрагические элементы различного размера и формы (от 1–2 мелких пятен до массивной, звездчатой распространенной сыпи со склонностью к слиянию). Чаще всего сыпь локализуется на ягодицах, задней поверхности бедер и голеней. Наличие геморрагической сыпи на голове и лице является прогностически неблагоприятным признаком и свидетельствует о высоком риске летального исхода. В стадии высыпаний необходимо проведение дифференциальной диагностики с другими болезнями, характеризующимися геморрагической сыпью (табл. 1).
| Бактериальные инфекции | Другие инфекции | Неинфекционные причины |
| Сепсис, вызванный Haemophilus influenzae, Staphylococcus aureus, Streptococcus pneumoniae, Listeria monocytogenes. Фарингит, вызванный стрептококком группы А. Генерализованная гонококковая инфекция | Вирусные инфекции: – энтеровирусные (Коксаки, ЕСНО-вирус и др.); – вирус Эпштейна–Барр; – цитомегаловирусная инфекция; – атипичная корь. Риккетсиозы. Пятнистая лихорадка Скалистых гор. Паразитарные инфекции. Малярия | Геморрагический васкулит. Идиопатическая тромбоцитопеническая пурпура. Тромбоцитопения (при остром лейкозе). Гемолитико-уремический синдром. Болезнь Мошковиц |
Таблица 1. Заболевания, характеризующиеся геморрагической сыпью
Появление геморрагической сыпи связано с тромбозом сосудов микроциркуляторного русла кожи и периваскулярными кровоизлияниями. В области повреждения, а также в содержимом экстравазата, вышедшего через поврежденный сосуд, обнаруживают большое количество менингококков в составе эндотелиальных клеток, лейкоцитов и тромбов. Тромбы могут возникать в различных органах. Помимо кожи, наиболее частыми местами локализации тромбов являются синовиальные оболочки суставов, сосудистые оболочки глаз, сосуды надпочечников и эндокард.
Специфической чертой менингококкового сепсиса является его быстрое прогрессирование с развитием септического шока и полиорганной недостаточности. Стремительное развитие ДВС-синдрома клинически проявляется кровоточивостью из участков инъекций, наличием легочного, маточного, желудочного кровотечений, в редких случаях — интракраниальными кровоизлияниями; при лабораторных исследованиях выявляют выраженную тромбоцитопению, признаки коагулопатии, обусловленной как потреблением факторов свертывания, так и потерями из-за развития синдрома текучих капилляров.
Септический шок. Диагностика шока должна быть выполнена согласно стандартам базисной и расширенной реанимации у детей, которые включают оценку показателей центрального и периферического кровообращения, дыхания и таких ключевых параметров, как сознание и диурез. Оценивают наличие и качественные характеристики следующих параметров:
- частоту сердечных сокращений;
- неинвазивное артериальное давление;
- центральный пульс (есть/нет);
- периферический пульс (есть/нет, наполнение/напряжение);
- перфузию кожи (время наполнения капилляров, температуру и цвет кожных покровов);
- перфузию ЦНС (в сознании, активен, отвечает на голос, отвечает на боль, нет ответа); перфузию почек (темп диуреза);
- мышечный тонус.
Критерии диагностики септического шока представлены в табл. 2.
| Теплый шок | Холодный шок |
| Гиперемия кожи. Горячие дистальные отделы конечностей. Озноб. Лихорадка. Тахикардия. Артериальное давление в пределах нормы или слегка снижено. Пульсовое давление не изменено (используется для оценки сердечного выброса). Олигурия. Расстройства сознания (апатия, сомноленция), психомоторное возбуждение | Бледность кожи. Выраженные нарушения микроциркуляции (дистальные отделы конечностей холодные). Тахикардия. Гипотензия. Олигоанурия. Глубокие расстройства сознания (сопор, кома) |
Таблица 2. Клинические проявления септического шока
Смешанная форма (менингококкемия + менингит)
В 30% случаев генерализация менингококковой инфекции проявляется сочетанием менингококкемии и менингита. При такой форме заболевания у пациента имеют место признаки как менингита, так и менингококкемии.
На рис. 1 представлен алгоритм, с помощью которого можно определить доминирующий синдром (шок или повышение ВЧД) у ребенка с ГФМИ.
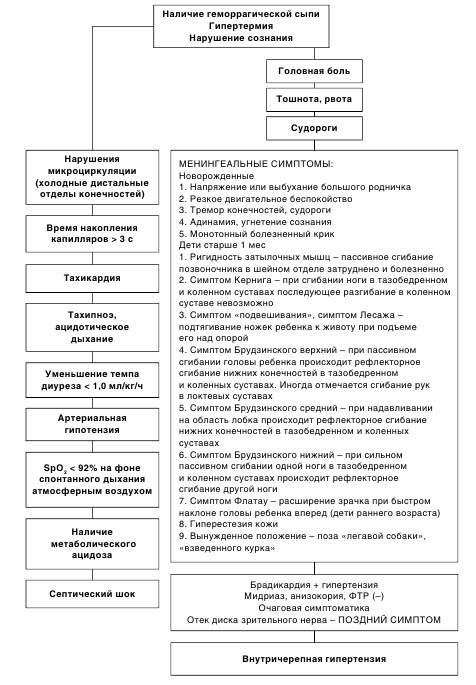
Рис. 1. Дифференциально-диагностический алгоритм доминирующего синдрома при генерализованной фульминантной менингококковой инфекции у детей
Поддержание адекватной вентиляции и оксигенации (С, 2++)
Всем больным с СШ необходима поддержка дыхания.
Если при дыхании атмосферным воздухом SpO2 менее 90–92%, необходимо проведение оксигенотерапии с использованием лицевой маски или назальных катетеров. Оптимальным считается уровень оксигенации при SpO2 92% и выше.
При угнетении сознания до комы, наличии признаков дислокации головного мозга (артериальной гипертензии на фоне брадикардии, наличии патологических типов дыхания, судорог) необходимо обеспечить проходимость дыхательных путей (используя воздуховод, ларингеальную маску, интубацию трахеи) и проведение искусственной вентиляции легких (мешком Амбу или с помощью системы Айра либо маской наркозно-дыхательного аппарата).
Поддержание системной гемодинамики (С, 2++)
Всем больным с СШ необходима поддержка кровообращения.
Обеспечение венозного доступа
Оптимальным венозным доступом для догоспитального этапа являются катетеризация периферической вены или венесекция.
При невозможности катетеризации периферической вены необходимо использовать внутрикостный доступ, эффективность которого соответствует традиционному венозному доступу.
Катетеризация центральной вены на догоспитальном этапе нецелесообразна.
Волемическая поддержка
После обеспечения сосудистого доступа должна быть проведена болюсная инфузия 0,9% раствора натрия хлорида в дозе 20 мл/кг в течение 10–15 мин; при отсутствии эффекта необходим повторный болюс физиологического раствора в объеме 20 мл/кг.
Если для восстановления циркуляторного статуса потребовалась инфузия жидкости в объеме 40 мл/кг массы тела, обязательным является проведение интубации трахеи и искусственной вентиляции легких.
Инотропная поддержка
При наличии шока, рефрактерного к инфузионной терапии, на догоспитальном этапе целесообразно начать введение инотропных препаратов. С этой целью можно использовать допамин в стартовой дозе 5 мкг/ (г×мин) с титрованием по конечному результату (С, 2++).
Использование адреналина и норадреналина требует установки доступа к центральным сосудам, поэтому их использование на догоспитальном этапе нецелесообразно.
Заместительная терапия глюкокортикоидами (С, 2++)
При терапии генерализованной фульминантной менингококковой инфекции всем пациентам необходимо введение глюкокортикоидов.
При клинической картине отека головного мозга или подозрении на него всем пациентам показано назначение дексаметазона в разовой дозе 0,6 мг/кг массы тела.
При септическом шоке показано введение гидрокортизона гемисукцината в разовой дозе 10 мг/кг массы тела.
Антибактериальная терапия (B, 1++)
При необходимости длительной транспортировки в стационар (>1 ч) антибактериальную терапию следует начинать на догоспитальном этапе.
Препараты выбора: левомицетин в дозе 25 мг/кг, цефотаксим в дозе 50 мг/кг, цефтриаксон в дозе 50 мг/кг. Все антибактериальные препараты вводят только внутривенно.
Симптоматическая терапия (C, 2++)
При наличии судорог на догоспитальном этапе используют диазепам (мидазолам) в дозе 0,15–0,3 мг/кг внутривенно болюсно.
Дальнейшее ведение пациента (показания к медицинской эвакуации в стационар)
Все больные с ГФМИ и подозрением на нее подлежат обязательной экстренной госпитализации в инфекционный стационар либо в ОРИТ любого ближайшего многопрофильного детского стационара по жизненным показаниям.
Прогноз
Определяется особенностями течения заболевания и тяжестью состояния ребенка на момент обращения за медицинской помощью. При гипертоксической (фульминантной) форме крайне высок риск развития летального исхода.
Диагностика
В условиях СтОСМП диагностика ГФМИ у детей основывается на тех же принципах, что и на догоспитальном этапе. Основным отличием является возможность лабораторного экспресс-исследования, позволяющего оценить и выявить расстройства гомео- и гемостаза (коагулопатию) и признаки повреждения внутренних органов и систем.
Лечение
Приоритетным направлением на всех этапах терапии являются поддержание гемодинамики, газообмена и проведение церебропротекции независимо от того, что доминирует в клинической картине заболевания — шок или внутричерепная гипертензия.
Основными направлениями терапии в условиях СтОСМП являются обеспечение адекватного газообмена, коррекция нарушений гемодинамики, антибактериальная терапия с учетом принципа преемственности.
Первичная стабилизация состояния (первый час терапии в условиях стационара).
Задачи терапии.
Восстановление и поддержание проходимости дыхательных путей.
Обеспечение адекватной оксигенации и вентиляции.
Восстановление и поддержание адекватной циркуляции и перфузии.
Цели терапии (A, 1++).
Время наполнения капилляров — менее 2 с.
Удовлетворительное наполнение пульса на периферических и магистральных артериях.
Нормальная температура конечностей (теплые конечности).
Темп почасового диуреза — более 1 мл/ (кг×ч).
Ясное сознание.
Показатели артериального давления должны соответствовать возрастной норме (неинвазивное измерение АД достоверно только при наличии пульса на периферических артериях).
Нормальные показатели концентрации глюкозы.
Нормальные показатели концентрации ионизированного кальция.
Минимально необходимый объем мониторинга.
Пульсоксиметрия.
Постоянный мониторинг электрокардиограммы.
Измерение артериального и пульсового давления.
Измерение пульсового и диастолического давления позволяет провести дифференциальную диагностику септического шока с низким (высокое пульсовое давление) и высоким (минимальное пульсовое давление) ОПСС.
Термометрия.
Контроль за почасовым темпом диуреза.
Мониторинг уровня гликемии.
Исследование кислотно-основного и газового состава крови.
Основные мероприятия интенсивной терапии, направленные на стабилизацию состояния ребенка с генерализованной менингококковой инфекцией, представлены в табл. 3.
Таблица 3. Мероприятия интенсивной терапии
| Система органов | Терапевтическое воздействие |
| Дыхательные пути, дыхание | Максимально ранняя интубация трахеи и ИВЛ (С, 2++). Показаниями к ИВЛ являются наличие одышки, значительная работа дыхания, признаки гипоксемии и гиповентиляции, угнетение сознания или комбинация всех названных признаков. При явных признаках ДН применения лабораторных и инструментальных методов диагностики следует избегать. Восполнение ОЦК, назначение центральных или периферических вазоактивных препаратов до или одновременно с выполнением интубации и проведением ИВЛ (С, 2++). Это связано с тем, что назначение гипнотиков и анальгетиков, необходимых для интубации трахеи, может привести к депрессии гемодинамики. В целях премедикации перед интубацией трахеи наиболее целесообразно использовать атропин, кетамин и бензодиазепины. Кетамин и бензодиазепины также могут быть использованы и для дальнейшей седации и синхронизации пациента с аппаратом ИВЛ. Назначение короткодействующих миорелаксантов может быть оправдано только в случае, если есть полная уверенность в возможности быстрой и безопасной интубации трахеи, а также при адекватной проходимости ВДП |
| Циркуляция |


