Лимфаденопатия при системной красной волчанке
Рассказывает Евгений Жиляев,
профессор, д.м.н., врач высшей категории.

Это классическая аутоиммунная болезнь, в основе которой лежит наследственный дефект иммунной системы, предположительно касающийся врожденного иммунитета (неспецифической защиты). Для болезни характерно появление разнообразных аутоантител, направленных против собственных белков и клеток организма. Заболевание поражает различные органы и системы: кожу, опорно-двигательный аппарат, внутренние органы, очень часто наблюдаются изменения в крови. Частое осложнение системной красной волчанки - антифосфолипидный синдром, который проявляется образованием тромбов. Для заболевания характерна очень высокая чувствительность к различного рода инфекциям.
Изначально системную красную волчанку ошибочно считали кожным заболеванием. Общепринятое международное название заболевания - Lupus (в пер. с лат. - волк), название обусловлено тем, что проявления на коже похожи на последствия укуса волка. Однако симптомы системной красной волчанки схожи с симптоматикой многих других заболеваний, что вызывает затруднения при постановке диагноза. Например, туберкулез кожи и саркоидоз имеют схожую симптоматику.
Доказано, что восполнение недостатка витамина D в некоторых случаях позволяет снизить риск развития волчанки у пациентов с отягощенной наследственностью и выявленными характерными аутоантителами.
Симптомы системной красной волчанки
В связи с тем, что заболевание поражает все органы и системы, его проявления могут быть очень разнообразны. Наиболее характерны высыпания на лице в форме бабочки. При появлении такого рода изменений рекомендуется незамедлительно обратиться к врачу.
Другие возможные симптомы системной красной волчанки:
- длительное повышение температуры,
- непереносимость солнечного света, - выраженная слабость или повышение температуры после пребывания на солнце,
- боли в мышцах,
- увеличение лимфатических узлов – лимфаденопатия.
При волчанке могут появляться боли в суставах, может развиться артрит. Возможны изменения в клеточном составе крови. Часто к ревматологу пациентов направляет гематолог после выявления анемии, панцитопении или тромбоцитопении.
Одни из наиболее серьезных проявлений системной красной волчанки - нефрит, поражение почек, изменения в анализах мочи. Даже боли в груди могут оказаться проявлением волчанки. Эпилептические припадки также могут быть одним из первых проявлений системной волчанки.
Диагностика системной красной волчанки
Основные методы – клинический осмотр и лабораторная диагностика. Дополнительно используются инструментальные методы: компьютерная томография, в частности, позволяет подтвердить наличие плеврита, эхокардиография – перикардита или эндокардита, магнитно-резонансная томография часто используется для уточнения характера поражения головного и спинного мозга у пациентов с волчанкой.
Лабораторная диагностика незаменима при выявлении системной красной волчанки. Для подтверждения диагноза проводится целый ряд исследований на аутоантитела. Их проведение имеет критически важное значение. Активность волчанки также во многом измеряется благодаря лабораторным исследованиям.
Лабораторно оцениваются обычно: антинуклеарный фактор, антитела к двухспиральной ДНК, антитела к антигенам SS-A. Выявляется также целый ряд других аутоантител, которые специфичны для волчанки.
Лечение системной красной волчанки
Современные протоколы лечения системной красной волчанки претерпели значительные изменения. До настоящего времени считалось, что основа лечения волчанки - это гормоны. На сегодняшний день основа лечения волчанки - витамин D и гидроксихлорохин. Противовоспалительные (глюкококортикоидные) гормоны приходится использовать в большинстве случаев активной волчанки, но они требуются далеко не всем пациентам и во многих случаях могут быть отменены при достижении устойчивой ремиссии.
При поражении почек и центральной нервной системы используются иммуносупрессоры (препараты, угнетающие иммунитет) и цитостатические препараты (препараты, которые нарушают процессы роста, развития и деления всех клеток организма, тем самым вызывая их гибель). При волчаночном нефрите нередко применяется препарат азатиоприн (иммуносупрессор). В случаях, когда болезнь протекает с повышенным тромбообразованием, используются антикоагулянты (препараты, препятствующие образованию тромбов).
Для лечения системной красной волчанки в отдельных случаях используются генно-инженерные препараты.
Благодаря современным технологиям появилась возможность достигать многолетней ремиссии, в разы повысилась эффективность лечения волчанки.
Преимущества Европейского медицинского центра в лечении системной красной волчанки
- Мультидисциплинарный подход к ведению пациентов: в лечении участвуют врачи различных специальностей (ревматологи, нефрологи, терапевты, врачи лучевой диагностики и др.).
- Все ревматологи ЕМС обладают значительным опытом диагностики и лечения пациентов с волчанкой и используют протоколы, эффективность которых доказана многочисленными исследованиями. В команде ревматологов ЕМС – профессор Евгений Валерьевич Жиляев.
- Круглосуточная экстренная и неотложная помощь, полный спектр необходимых диагностических обследований.
- Результаты исследований доступны пациентам в кратчайшие сроки.

Крайне негативное впечатление от консультации доктора Табеевой, когда предлагают коллоидный узел щитовидной железы исследовать при помощи биопсии, даже если он растет. Квалификация доктора более чем достаточная, чтобы знать, что биопсии подлежат узлы TIRADS 3-5, но не TIRADS 2 (такую классификацию мне дали в Августе в Испании). Я не ( подробнее )
Крайне негативное впечатление от консультации доктора Табеевой, когда предлагают коллоидный узел щитовидной железы исследовать при помощи биопсии, даже если он растет. Квалификация доктора более чем достаточная, чтобы знать, что биопсии подлежат узлы TIRADS 3-5, но не TIRADS 2 (такую классификацию мне дали в Августе в Испании). Я не против, чтобы за счет страховой или за свои деньги для более широкого исследования сдать анализы, сделать УЗИ, КТ и тд, но предлагать сделать травмирующую биопсию это уже слишком.
Увеличение лимфатических узлов, обычно лишь умеренной степени, часто наблюдается при системной красной волчанке.
Эта реакция естественна при болезни, характеризующейся избыточным образованием антител и увеличением числа плазматических клеток.
Уже Kaposi (1872) описывал у 29-летней женщины увеличение лимфатических узлов, причем шейные узлы были величиной до кулака. В отдельных случаях были обнаружены или плотные, безболезненные, двусторонние увеличенные паховые лимфатические узлы, или шейный аденит с припуханием затылочных лимфатических узлов.
При тщательном исследовании увеличение лимфатических узлов, особенно значительное в периоды выраженной активности процесса у больных, не подвергавшихся гормональной терапии определялось у 78 % из них. Необходимо подчеркнуть, что по наблюдениям последних лет полиадения является одним из ранних признаков системной красной волчанки. Так, у ряда больных, обследованных в начале болезни, поражение суставов, как правило, сопровождалось генерализованной или регионарной аденопатией.
Г.А. Раевская отмечала лимфаденопатию у 15 из 17 больных, А.В. Иванова — у 30 из 37. В больших сводках частота увеличения лимфатических узлов составляет обычно 30-70 %. Так, Harvey системное увеличение лимфатических узлов отмечал у ⅓ больных; регионарно поражались чаще шейные и подмышечные. По Armz-Cruz и др. (1958), лимфатические узлы увеличены почти у половины больных. Fox (1943) полиадению находил у 66,7% из 280 больных.
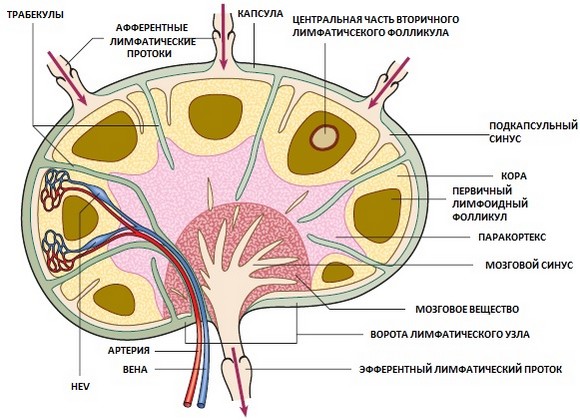
Строение лимфатического узла
Особенное внимание стоит обратить на кубитальные узлы, подкрыльцовые, шейные, паховые и др. Редко обнаруживается увеличение подбородочных, затылочных лимфатических узлов, лимфатических узлов брюшной полости. Как правило, лимфатические узлы не обращают на себя внимания самих больных, они мягкой или эластической консистенции, подвижные, шаровидной или овальной формы (например, кубитальные), увеличение обычно двустороннее, без явлений периаденита, не сопровождается воспалительными явлениями, лимфатические узлы не чувствительны или слабо чувствительны при ощупывании, не размягчаются, не дают свищей (как, впрочем, и в других случаях системной лимфаденопатии). Под влиянием стероидной терапии увеличенные лимфатические узлы могут быстро сократиться, что обычно сопровождается и тенденцией к нормализации белковой формулы сыворотки крови. При обратном развитии увеличенных лимфатических узлов не остается и фиброзных образований.
В ряде случаев, однако, увеличение лимфатических узлов, особенно шейных, может быть чрезмерным. Узлы могут долго оставаться гиперплазированными и прорываться в дальнейшем наружу с отторжением некротической массы.
Тареев Е.М. и его коллеги наблюдали больную 14 лет с зудящей эритемой на лице, выраженными трофическими расстройствами, артральгиями, не правильной лихорадкой, рецидивирующей пневмонией, полисерозитом (плеврит, перикардит, асцит), поражением почек, увеличением печени, селезенки и лимфатических узлов до величины грецкого ореха. Предполагали туберкулез, лимфогранулематоз, затем системную красную волчанку.
При гистологическом исследовании шейного лимфатического узла обнаружена гиперплазия лимфаденоидной ткани. В дальнейшем наблюдалось периодическое обострение шейного лимфаденита. Больная умерла при нарастающих явлениях кахексии, трофических расстройств.
На вскрытии диагноз системной красной волчанки был подтвержден. Помимо поражения кожи, обнаружен распространенный лимфаденит, гиперплазия селезенки и периспленит, жировая дистрофия печени, мышцы сердца, нефрит с нефротическим компонентом, сливная правосторонняя пневмония, истощение, пролежни.
При микроскопическом исследовании лимфатических узлов выявлена картина неспецифического воспаления аллергического характера, в шейном лимфатическом узле — неспецифическая гиперплазия, участки некроза, васкулиты.
В отдельных случаях системной красной волчанки лимфаденопатия (аденомегалия) наряду с увеличением печени и селезенки также приводила к ошибочному диагнозу лимфогранулематоза (Armaz-Cruz и др., 1958), что более обычно для ревматоидного артрита.
Появление полиадении, особенно увеличение шейных и кубитальных лимфатических узлов, у больных дискоидной красной волчанкой часто предвещает генерализацию болезни.
В то же время следует иметь в виду, что увеличение лимфатических узлов, особенно шейных, может быть у больных системной красной волчанкой, как и больных ревматоидным артритом, за счет туберкулезного казеоза. Например, среди больных Тареева Е.М. в ранних наблюдениях у 6 был туберкулез лимфатических узлов.

Пальпация лимфатических узлов
Таким образом, лимфаденопатия — один из весьма частых и сравнительно ранних признаков системной красной волчанки, с определенным морфологическим субстратом. В последнее время, в связи с широким распространением стероидно-резохиновой терапии, лимфаденопатия наблюдается, несомненно, реже, а лимфаденомегалия только в запущенных, долго не леченных случаях.
Из общих признаков ранними при системной красной волчанке обычно являются лихорадка (или субфебрилитет), недомогание, необъяснимая усталость; несколько позже появляются трофические расстройства, исхудание и кахексия.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
1. Для остеоартроза наиболее характерны боли:
а) механического типа;
б) воспалительного типа.
2. Стартовые боли при остеоартрозе наблюдаются в случаях, осложненных:
а) реактивным синовитом;
б) ущемлением некротизированного хряща между суставными поверхностями.
3. Укажите клинические признаки трохантерита (периартрита тазобедренного сустава), позволяющие дифференцировать его от коксартроза:
а) ограничение и болезненность активных и пассивных движений в суставе;
б) отсутствие ограничения и болезненности пассивных движений в суставе;
в) острое развитие болевого синдрома;
г) усиление болей при отведении бедра;
д) усиление болей в ночное время.
4. Узелки Гебердена – это костные утолщения:
а) проксимальных межфаланговых суставов;
б) дистальных межфаланговых суставов.
5. Узелки Бушара – это костные утолщения:
а) проксимальных межфаланговых суставов;
б) дистальных межфаланговых суставов;
в) пястно-фаланговых суставов.
6. Какая деформация чаще возникает при гонартрозе?
а) genu valgum;
б) genu varum;
в) genu recurvatum.
7. Укажите рентгенологические признаки остеоартроза, входящие в критерии постановки диагноза:
а) сужение суставной щели;
б) околосуставной остеопороз;
в) остеофиты;
г) уплотнение замыкательных пластин (остеосклероз);
д) подвывихи суставов.
8. В каком отделе бедренно-большеберцового сочленения чаще развиваются изменения при гонартрозе:
а) медиальном;
б) латеральном.
9. В классификации остеоартроза по Kellgren и Lawrence выделяют:
а) 3 стадии (I, II, III);
б) 4 стадии (0, I, II, III);
в) 5 стадий (0, I, II, III, IV).
10. На ранних стадиях подагры у больных, как правило, имеется:
а) моноартрит;
б) полиартрит.
11. К основным диагностическим признакам склеродермии относятся:
а) очаговый и диффузный нефрит;
б) синдром Шегрена;
в) синдром Рейно;
г) истинная склеродермическая почка;
д) полиневрит.
12. К дополнительным диагностическим признакам склеродермии относятся:
а) базальный пневмосклероз;
б) поражение ЖКТ;
в) телеангиоэктазии;
г) гиперпигментация кожи;
д) остеолиз.
13. Для суставного синдрома при системной склеродермии характерным являются:
а) кальциноз мягких тканей в области суставов пальцев;
б) остеолиз ногтевых фаланг;
в) остеофитоз;
г) поражение крупных суставов;
д) спондилит.
14. CREST-синдром включает поражение пищевода:
а) да;
б) нет.
15. При системной склеродермии наиболее часто из отделов ЖКТ поражается:
а) пищевод;
б) желудок;
в) тонкая кишка;
г) толстая кишка.
16. При дерматомиозите чаще возникает:
а) мышечная слабость;
б) мышечная атрофия.
17. Гелиотропная сыпь при дерматомиозите возникает на:
а) верхних веках;
б) нижних веках.
18. Диагностическое значение при дерматомиозите имеет:
а) повышение уровня белков острой фазы;
б) высокая активность креатинфосфокиназы;
в) умеренный лейкоцитоз;
г) наличие гемолитической анемии.
20. Диагностическую ценность при системной красной волчанке представляет выявление антител:
а) к нативной ДНК;
б) к денатурированной ДНК;
в) к митохондриям;
г) к тромбоцитам.
21. При системной красной волчанке чаще возникает:
а) спленомегалия;
б) лимфаденопатия.
22. При системной красной волчанке обычно наблюдается:
а) лейкоцитоз;
б) лейкопения.
23. При системной красной волчанке чаще выявляют:
а) лейкопению;
б) лейкоцитоз;
в) тромбоцитоз;
г) тромбоцитопению.
24. При хроническом течении системной красной волчанки сгибательные контрактуры пальцев рук обусловлены:
а) периартикулярным поражением;
б) костными деформациями.
25. Для системной красной волчанки характерна анемия:
а) гемолитическая;
б) макроцитарная;
в) нормоцитарная нормохромная.
26. Небактериальный веррукозный эндокардит при системной красной волчанке (Либмана – Сакса) возникает чаще всего на:
а) аортальном клапане;
б) митральном клапане;
в) клапане легочной артерии;
г) трехстворчатом клапане.
27. Маркером системной красной волчанки является:
а) ревматоидный фактор;
б) антинуклеарные антитела.
28. Синдром Шегрена – хроническое воспалительное заболевание, при котором снижается секреция слезных и слюнных желез, что приводит к:
а) сухому кератоконъюнктивиту;
б) ксеростомии.
29. При синдроме Шегрена саливация:
а) повышена;
б) понижена.
30. Для болезни Шегрена характерны:
а) артрит;
б) высокий титр ревматоидного фактора в сыворотке крови;
в) лейкопения.
Ответы
1 – а. 2 – б. 3 – б, в, д. 4 – б. 5 – а. 6 – б. 7 – а, в, г. 8 – а. 9 – в. 10 – а. 11 – в, г. 12 – в, г. 13 – а, б. 14 – а. 15 – а. 16 – а. 17 – а. 18 – б. 19 – в. 20 – а. 21 – а. 22 – б.
23 – а, г. 24 – а. 25 – в. 26 – б. 27 – б. 28 – а, б. 29 – б. 30 – а, б, в.
Ответ
Клинический диагноз: ревматоидный артрит: серопозитивный полиартрит (?) рентгенологической стадии, II степени активности, функциональная недостаточность I степени. Синдром Рейно.
Характерная черта современной медицины — большой объем специфической информации и глубина понимания проблемы врачами различных специальностей. Это делает необходимым условием успешной медицинской практики взаимодействие специалистов различного профиля при лечении многих пациентов. Как пример — совместный интерес акушеров-гинекологов и ревматологов к системной красной волчанке (СКВ), обусловленный тем, что этим заболеванием страдают преимущественно женщины детородного возраста, которые хотели бы иметь детей и при этом предпринимают попытки беременеть. Но наличие серьезного хронического заболевания и необходимость постоянного приема лекарств будущей матерью повышают риск неблагоприятного течения заболевания в период беременности и развития ее осложнений.
Клинический случай. Пациентка И., 32 года, в настоящее время наблюдается врачом-ревматологом с диагнозом СКВ. До достижения возраста 28 лет считала себя абсолютно здоровой. В 2015 г. течение первой беременности осложнилось симтомами преэклампсии с прогрессирующей тромбоцитопений (снижения количества тромбоцитов), что потребовало досрочного родоразрешения.
Через несколько месяцев при обследовании по поводу возможной мочевой инфекции был диагностирован тромбоз нижней полой вены, по поводу чего пациентка велась совместно сосудистыми хирургами НИИ СП им. Н.В. Склифосовского и консультативной гемостазиологической бригады 52-й городской больницы. Как причина данного осложнения была заподозрена и, в дальнейшем, подтверждена генетическая тромбофилия.
Наследственная тромбофилия — генетически обусловленная предрасположенность к повышенному тромбообразованию. Беременность сопровождается физиологической гиперкоагуляцией, которая представляет собой защитный механизм, препятствующий развитию кровотечений в родах или при угрозе прерывания/прерывании беременности. При наложении этих двух факторов риск тромбозов многократно увеличивается, что может стать причиной множества акушерских осложнений.
Подобранная терапия эффективно купировала тромботическое состояние, но сохранялась тромбоцитопения, никак не укладывающаяся ни в имеющийся диагноз, ни в наблюдаемую клиническую картину.
Пристальное внимание врачей не было напрасным, через некоторое время появились новые симптомы: боли в суставах кистей и стоп, сыпь под воздействием солнечных лучей, продолжало снижаться зрение. После непростого диагностического поиска ревматологами ГКБ № 52 был установлен диагноз СКВ и начато патогенетическое лечение.
Системная красная волчанка (СКВ) — хроническое аутоиммунное заболевание с поражением соединительной ткани и сосудов, при котором организм начинает реагировать на собственные клетки как на чужеродные образованием иммунных комплексов. Запускается воспалительный процесс, затрагивающий многие органы и системы: почки, легкие, сердце, кожу, суставы, глаза, клетки крови.
В октябре 2018г. дополнительные задачи поставила наступившая вторая беременность. Появление дополнительных симптомов потребовало диагностических вмешательств и участия других специалистов, в частности, гематологов и офтальмологов. В результате к родам пациентка пришла с диагнозом: системная красная волчанка хронического течения, низкой степени активности с поражением суставов, кожи, системы крови, глаз, АНФ (-),Ат к ДНК (-). АФС-тромбоз нижней полой вены, ВА (+), Наследственная тромбофилия.
Принимая во внимание высокий риск отслойки сетчатки во время естественных родов и наличие рубца на матке, решено родоразрешить пациентку путем планового кесарева сечения. И 14 июля 2019 года в результате плановой операции кесарево сечение родилась живая доношенная девочка 3200г/51см с оценкой по Апгар 7-8 баллов.
Совместное ведение родов и раннего послеродового периода акушерами и ревматологами с привлечением специалистов по проблемам системы свертывания увенчалось успехом. Послеродовой период протекал без осложнений. На 5-е сутки мама и ребенок выписаны домой. Женщина продолжает наблюдаться у ревматолога амбулаторно.
Пациентку наблюдали:
Врач ревматолог, заведующая отделением ревматологии Загребнева А. И.
Врач ревматолог, заведующая КДО ГКБ № 52 Ткаченко С. Н.
Руководитель гематологической службы ГКБ № 52 Мисюрина Е. Н.
Руководитель выездной реанимационной гематологической бригады ГКБ № 52, главный внештатный специалист трансфузиолог Буланов А. Ю.
Зам.главного врача по акушерству и гинекологии Грабовский В. М.
Заведующая родильным домом ГКБ № 52 Кокая. И. Ю.
Врачи акушеры-гинекологи: Осокин И. П., Ефремов А. Н.
Дата публікації: 24.07.2019
Автори: Журавлева Л. В. проф., Харьковский национальный медицинский университет, кафедра внутренней медицины № 3
Системная красная волчанка является одним из наиболее тяжелых системных заболеваний соединительной ткани. Атипичные варианты дебюта и течения, полисиндромность, резистентность к агрессивным методам лечения, широкий спектр сопутствующей патологии — все это затрудняет проведение дифференциальной диагностики и постановку диагноза при ведении таких пациентов. В статье представлены диагностические критерии системной красной волчанки, основные симптомы и синдромы, представлен спектр сопутствующей патологии, приведены оценка влияния проводимой терапии на клиническую картину и основные заболевания, с которыми необходимо проводить дифференциальную диагностику, описан лабораторный диагностический алгоритм для проведения дифференциальной диагностики системных заболеваний соединительной ткани.
В соответствии с современными представлениями системная красная волчанка (СКВ) — это хроническое аутоиммунное полисиндромное заболевание неизвестной этиологии, развивающееся на фоне генетически обусловленного несовершенства иммунорегуляторных процессов, приводящих к неконтролируемой продукции аутоантител к клеткам и их компонентам, что вызывает иммуновоспалительное повреждение тканей и нарушение функции внутренних органов [5, 8].
СКВ является одним из наиболее тяжелых системных заболеваний соединительной ткани, чаще встречается в возрасте 20—40 лет; около 90% заболевших составляют женщины [8]. Этиологический фактор СКВ не выявлен. Предполагается роль хронической вирусной инфекции и генетической предрасположенности в развитии заболевания. Имеются доказательства обнаружения в крови больных СКВ антител к РНК-содержащим и медленным ретровирусам [5]. Также установлено, что семейная распространенность во много раз выше популяционной. Наблюдается также связь между носительством определенных HLA и СКВ [8]. При СКВ чаще встречаются антигены HLA AII, B7 и B35, а также DR2 и DR3, снижается содержание DR7. При остром и подостром течении болезни чаще наблюдается носительство антигенов HLA AII, B7 и B35, а при первично-хроническом В8 и В35, DR2 и DR3. Аллели DR2 и DR3 связаны с функцией иммунного ответа, при этом DR3 обуславливает широкую гиперреактивность к различным иммуногенным стимулам, а DR2 — к эндогенным (например, ядерным) и экзогенным (например, вирусным) антигенам. Не отмечено носительство какого-либо универсального для всех больных СКВ антигена, наблюдается генетическая гетерогенность, с которой, возможно, связан характерный для заболевания клинический полиморфизм. Большинство исследователей предполагают наличие хронической вирусной инфекции, мультифакториальной предрасположенности, генетически детерминированных нарушений иммунитета [15].
Большинство исследователей предполагают наличие хронической вирусной инфекции, мультифакториальной предрасположенности, генетически детерминированных нарушений иммунитета.
Патоморфология
При СКВ наблюдается системная дезорганизация соединительной ткани с преобладанием фибринозных изменений и генерализованное поражение сосудистого русла [5]. Особенностью СКВ является наличие морфологических феноменов, связанных с патологией ядер, преимущественно в клетках мезенхимального происхождения. Указанные изменения заключаются в деформации ядер, обеднении ядер хроматином, в явлениях карио пикноза и центрального хроматолиза. К внеклеточным изменениям относится примесь хроматинового материала к фибриноиду, скопление масс хроматинового материала в тканях и просвете сосудов, образование гематоксилиновых телец и формирование LE-клеток, что считается наиболее патогномоничным для СКВ [3, 8]. По данным электронно-микроскопических исследований они являются продуктом деградации клеточных ядер. Помимо патологии ядерных субстанций, при СКВ наблюдается ряд иммуноморфологических реакций: плазмоклеточная и макрофагальная реакции, явления диспротеиноза, заключающиеся в отложении белковых преципитатов в селезенке и лимфатических узлах [5].
Диагностика СКВ
Диагноз СКВ устанавливают на основании клинической картины, данных лабораторных и инструментальных методов исследования в соответствии с классификационными критериями Американской коллегии ревматологов (АКР). Для верификации достоверного диагноза СКВ необходимо наличие 4 и более из 11 критериев (табл.1).
Следует отметить, что диагностические критерии Американской коллегии ревматологов (АКР) (1982, 1997) разрабатывались для эпидемиологических исследований и не всегда позволяют со стопроцентной вероятностью исключить или подтвердить диагноз СКВ, особенно на ранних стадиях и при атипичных вариантах болезни. Среди больных с диагнозом СКВ только две трети удовлетворяли критериям АКР, тогда как около 10% имели признаки люпуса не в полном для верификации достоверного диагноза объеме, а у 25% наблюдалась картина фибромиалгии в сочетании с положительными антиядерными антителами (АЯА), при этом даже при длительном наблюдении не отмечалось эволюции болезни в достоверную СКВ [28]. При типичной СКВ с поражением кожи, наличием LE-клеток или антител к нативной ДНК, высоких титров антинуклеарного фактора диагноз не представляет проблем. Однако часто встречаются случаи необычного начала болезни с отсутствием кожных проявлений, моносимптомным течением и отсутствием характерных лабораторных признаков, когда определенный диагноз устанавливают через месяцы и даже годы.
Часто встречаются случаи необычного начала болезни с отсутствием кожных проявлений, моносимптомным течением и отсутствием характерных лабораторных признаков, когда определенный диагноз устанавливают через месяцы и даже годы.
В 2012 г. группа экспертов из Systemic Lupus International Collaborating Clinics (SLICC) представила результаты многолетнего анализа большого числа историй болезни около 700 пациентов с СКВ и предложила модифицированные диагностические критерии диагноза, расширенные за счет внесения ряда дерматологических, неврологических и лабораторных признаков с более точными дефинициями [26, 27]. Новые критерии обладают большей чувствительностью (97%) и меньшей специфичностью (84%) по сравнению с критериями АКР 1997 г. (83 и 96% соответственно), однако, несмотря на несомненные преимущества, нуждаются в дальнейшей доработке и валидации [28].
Клинические проявления СКВ
Для СКВ характерны многообразие клинических проявлений, вариантов течения и дебютов заболевания, а также вариабельность клинической симптоматики в период болезни, что нередко вызывает диагностические трудности (табл. 2) [16, 17, 23, 24, 25, 30].
Наряду с верификацией достоверного диагноза и проведения дифференциальной диагностики важное значение у больных СКВ имеет установление причины имеющихся проявлений (активность заболевания, сопутствующая патология и влияние терапии) [28].
СКВ может манифестировать с одного или двух симптомов, однако для развернутой картины болезни характерно полиорганное поражение. СКВ обычно начинается с одного или нескольких следующих симптомов: необъяснимой лихорадки, похудания, анемии, артрита, поражения кожи, феномена Рейно, серозитов, почечной патологии, неврологических нарушений (судороги или психоз), рецидивирующих тромбозов [5]. Отличительной чертой СКВ является выраженная вариабельность признаков как у разных больных, так и у одного и того же пациента в разное время. СКВ присуще многообразие не только клинических проявлений, но и вариантов течения. Классификация СКВ включает определение варианта течения болезни в зависимости от характера ее начала (острое, подострое или первично-хроническое). Острое течение заболевания характеризуется быстрым развитием мультиорганных проявлений, включая поражение почек и ЦНС, и высокой иммунологической активностью. Сочетание специфических клинических симптомов и лабораторных маркеров позволяет с большой долей вероятности поставить достоверный диагноз уже на ранней стадии заболевания. При подостром течении в дебюте наблюдаются конституциональные симптомы, неспецифическое поражение кожи и суставов, интенсивность которых то усиливается, то уменьшается. Типичная полисиндромная картина появляется через 2—3 года, поэтому на начальных этапах верификация диагноза СКВ затруднена. При данном варианте дифференциальный диагноз в дебюте, как правило, проводится с различными ревматическими (ревматоидный артрит — РА, реактивный артрит — РеА, другие системные болезни соединительной ткани), кожными заболеваниями и др. Для первично-хронического варианта течения характерно длительное превалирование одного или нескольких симптомов: дискоидных высыпаний, феномена Рейно, артрита, судорожного синдрома, гематологических нарушений, синдрома Шегрена. Множественные органные поражения появляются к 5—10-му году болезни. Такие пациенты, как правило, наблюдаются врачами других специальностей — дерматологами, гематологами, нефрологами, неврологами — и попадают в поле зрения ревматологов только при появлении развернутой картины СКВ. Окончательный диагноз нередко ставится лишь в процессе длительного наблюдения. Первично-хронический вариант течения наиболее часто наблюдается при сочетании СКВ и вторичного АФС.
Лабораторные исследования
При проведении лабораторных исследований выявляют:
1. Общий анализ крови:
— увеличение СОЭ часто наблюдают при СКВ, но данный признак плохо коррелирует с активностью заболевания. Необъяснимое увеличение СОЭ указывает на наличие интеркуррентной инфекции. — лейкопения (обычно лимфопения) ассоциируется с активностью заболевания.
— гипохромная анемия связана с хроническим воспалением, скрытым желудочным кровотечением, приемом некоторых ЛС. Часто выявляют легкую или умеренную анемию. Выраженную Кумбсположительную аутоиммунную гемолитическую анемию наблюдают менее чем у 10% больных.
— тромбоцитопению обычно выявляют у пациентов с АФС. Очень редко развивается аутоиммунная тромбоцитопения, связанная с синтезом АТ к тромбоцитам.
— увеличение СРБ нехарактерно, отмечают в большинстве случаев при наличии сопутствующей инфекции. Умеренное увеличение концентрации СРБ ( Максимальна кількість балів, яку Ви можете отримати:
Читайте также:


