Лихорадка при заболеваниях печени
Печень можно сравнить с огромным заводом. Его работники — клетки-гепатоциты, организованные в своеобразные бригады. Таких функциональных единиц в печени очень много, и они могут принимать на себя работу погибших коллег. Поэтому при повреждении этой железы симптомы могут проявиться не сразу.
Основные заболевания печени
Большинство заболеваний печени незаметно на том этапе, когда их можно вылечить. Они выявляются тогда, когда печень уже значительно пострадала и наступил период выраженных нарушений. В запущенных случаях болезни печени приводят к гибели человека.
По данным Госкомстата, в России в 2016 году среди причин смерти выявлены [1] :
- 328 000 случаев — цирроз/фиброз печени неалкогольной природы;
- 119 000 случаев — алкогольная болезнь печени (гепатит, фиброз, цирроз);
- 48 000 случаев — другие болезни печени;
- 19 000 случаев — вирусные гепатиты.
Какие бывают болезни печени? Единой классификации заболеваний печени нет. Как нет пока и отдельной специальности, занимающейся этими проблемами. Чаще всего пациентов с жалобами на боли в печени принимают гастроэнтерологи, инфекционисты и терапевты.
Заболевания печени можно условно разделить на несколько групп.
- Гепатиты и гепатозы:
- вирусные гепатиты;
- неалкогольная жировая болезнь печени;
- алкогольный гепатит;
- аутоиммунный гепатит;
- токсические поражения печени (лекарства, ядовитые грибы, химикаты).
- Опухоли печени или метастазы.
- Дистрофические повреждения печени:
- фиброз печени;
- цирроз печени;
- первичный билиарный цирроз.
- Травмы печени.
- Другие инфекционные заболевания печени:
- туберкулез печени, сифилитические поражения;
- паразитарные инвазии (альвеококкоз, эхинококкоз, описторхоз, лептоспироз, аскаридоз);
- абсцесс печени.
- Наследственные болезни:
- гемохроматоз;
- болезнь Вильсона-Коновалова;
- врожденные аномалии развития печени;
- синдром Жильбера.
Что же может привести к повреждению клеток печени?
- Нарушение липидного обмена. В результате в клетках печени происходит накопление жиров. В итоге развивается сначала стеатоз, затем стеатогепатит.
- Алкоголь. Алкоголь и продукты его переработки (ацетальдегид) повреждают клетки печени. Чувствительность к действию алкоголя зависит от генетики и сочетания других факторов. Риск повреждения печени увеличивается при употреблении более 30 граммов этанола в сутки. Доза в 120–160 граммов этанола в сутки считается абсолютно ядовитой для печени.
- Отравления. Способность химических веществ нарушать работу клеток печени называется гепатотоксичностью. Сюда относятся лекарства, промышленные химикаты, яды грибов и бактерий.
- Вирусы. Выделяют вирусы гепатита А, B, C, D, E. Самыми распространенными являются гепатит В и С. Заражение происходит при половых контактах, при инъекциях и медицинских процедурах, от матери к ребенку. Болезнь может никак себя не проявлять, при этом человек остается источником инфекции.
- Застой желчи и воспаление желчевыводящих путей в результате холецистита, панкреатита, желчекаменной болезни.
- Нарушение кровоснабжения печени. Это может быть застой крови при болезнях сердца и сосудов, сдавление сосудов опухолями и так далее.
- Новообразования в печени, которые сдавливают окружающие ткани и нарушают их питание.
- Иммунные реакции, направленные на клетки печени, а также системные заболевания соединительной ткани.
Часто причины болезни печени являются одновременно факторами риска, то есть при комбинации нескольких причин происходит их усиление.
- Сахарный диабет 2 типа. Повышение уровня инсулина при инсулинорезистентности способствует внутриклеточному накоплению липидов, в том числе в печени.
- Ожирение сопровождается нарушением обмена липидов и может способствовать развитию жировой дегенерации печени.
- Незащищенные половые акты, инъекции наркотиков способствуют распространению вирусных гепатитов.
- Резкая потеря веса, активное расщепление периферических жировых запасов под действием кофеина, никотина, гормонов. При этом свободные жирные кислоты могут активно захватываться печенью.
- Употребление в пищу большого количества глюкозы и фруктозы. Из всех углеводов чистая глюкоза и фруктоза быстрее всего могут превращаться в жирные кислоты и сохраняться в печени.
- Наследственные болезни накопления. Например, при болезни Вильсона-Коновалова нарушается обмен меди и она скапливается в клетках печени.
- Наследственная слабость ферментных систем печени.
Гепатит — это воспаление клеток печени. Воспаление является универсальной реакцией организма на повреждение. При воспалении организм стремится ограничить пораженное место и уничтожить причину заболевания, например болезнетворные бактерии. Вместе с этой борьбой могут повреждаться стенки клеток — клеточные мембраны, при этом ферменты печени попадают в кровь, а сами клетки гибнут. Гепатит разделяют на вирусный — вызванный возбудителем (самые опасные — вирусы гепатита B и С), и невирусный — алкогольный, неалкогольный, аутоиммунный и т. д.
Также гепатит может быть острым и хроническим. Острое, быстро протекающее воспаление может пройти без последствий, если убрать причину повреждения. Если воспалительный процесс затягивается на 6 и более месяцев и переходит в хроническую форму, то постепенно на месте погибших гепатоцитов формируется фиброз.
Фиброз — замещение тканей печени волокнами соединительной ткани. Так же, как и при заживлении любых ран, на месте повреждения образуется рубец. Он состоит из прочной ткани, богатой коллагеном, эластином и другими веществами, обычно содержащимися в межклеточном пространстве. Только в процессе фиброза этих веществ накапливается в 10 раз больше, чем обычно. Выполнять задачи погибших клеток печени рубцовая ткань уже не может. Процесс фиброза может быть быстрым и может растянуться очень надолго. Конечным результатом фиброза является цирроз.
Оставшиеся клетки печени могут попытаться исправить ситуацию и начать активно делиться. Однако это, в сочетании с другими факторами, чаще приводит к развитию рака печени — гепатоцеллюлярной карциномы.
Выраженное нарушение функций печени называется печеночной недостаточностью.
К сожалению, печень может очень долго не подавать никаких сигналов. Если нет никаких симптомов болезни печени, это не значит, что с органом все в порядке. Проявления заболеваний печени крайне разнообразны. Многие симптомы встречаются при нескольких болезнях, поэтому лучше всего посоветоваться с лечащим врачом. Он, с большой долей вероятности, назначит дополнительное обследование или посоветует, к какому специалисту обратиться.
Профилактика заболеваний печени может быть медикаментозной и немедикаментозной. Сюда относится изменение питания и образа жизни. Только лекарственные средства, без изменения привычного образа жизни, не могут защитить от проблем с печенью.
Питание
При заболевании печени питание построено на основе диеты №5. Основные принципы — регулярность. Прием пищи 4–5 раз в день, необходимость питаться умеренно, запрет на голодание. Пищу рекомендуется варить, тушить или запекать.
Не рекомендовано употреблять:
- Раздражающие, острые, пряные блюда.
- Жирные сорта мяса, рыбы, субпродукты.
- Алкоголь в любом виде.
- Шоколад.
- Крепкий чай, кофе.
- Торты, пирожные.
Можно употреблять в пищу при проблемах с печенью:
- Супы вегетарианские, молочные или приготовленные на вторичном бульоне.
- Подсушенный черный и белый хлеб, сухари, несладкое печенье и галеты.
- Разнообразные овощи в сыром и приготовленном виде.
- Нежирное мясо, птица и рыба.
- Нежирное молоко, творог, неострый сыр.
- Яйца (только белок).
- Разнообразные фрукты и ягоды.
- Сахар, мед, варенье — в небольших количествах.
Образ жизни
Для сохранения здоровья печени необходимо:
- Отказаться от вредных привычек, снизить или исключить употребление алкоголя.
- Сдать анализы на вирусные гепатиты В и С, использовать барьерные методы контрацепции.
- Контролировать вес.
- Не принимать лекарства без назначения врача.
Медикаментозные препараты
Для лечения болезней печени используются противовирусные препараты, противовоспалительные средства, симптоматическая терапия. Также существует довольно большой выбор гепатопротекторов. В группу гепатопротекторов входят:
- растительные вещества (силибинин);
- аминокислоты (адеметионин);
- жирные кислоты (альфа-липоевая кислота);
- аналоги желчных кислот (урсодезоксихолевая кислота);
- фосфолипиды.
Препараты для защиты печени могут сочетать в себе несколько действующих веществ. Действие большинства препаратов направлено на уменьшение повреждения клеточной стенки, однако идеальный гепатопротектор содержит не только вещества, которые помогают восстанавливать структуру клеток печени, но и те, что уменьшают уровень воспаления (например, глицирризиновую кислоту). За назначение препаратов отвечает лечащий врач, ему же стоит доверить и контроль за лечением.
Для того чтобы позаботиться о своем здоровье, вовсе не нужно ждать симптомов заболевания. Предотвратить болезни печени проще, чем их лечить. Но если болезнь уже диагностирована — не стоит отчаиваться. Современные препараты позволяют во многих случаях остановить развитие патологии и вернуть здоровье.
При поражениях печени необходимо бороться с причиной заболевания и уменьшать воспаление. Подавление воспаления помогает предотвратить фиброз и цирроз печени, уменьшает повреждение клеток и способствует улучшению состояния печени. Таким действием обладает, например, глицирризиновая кислота. Она не только оказывает противовоспалительное действие, но и применяется при вирусных гепатитах. Подавление репродукции вирусов в печени и других органах происходит за счет стимуляции продукции интерферонов, повышения фагоцитоза, увеличения активности естественных клеток-киллеров. Оказывает гепатопротекторное действие благодаря антиоксидантной и мембраностабилизирующей активности. Потенцирует действие эндогенных глюкокортикостероидов, оказывая противовоспалительное и противоаллергическое действие при неинфекционных поражениях печени. Притом при выборе препаратов для восстановления функций печени необходимо помнить, что назначением лекарственных средств должен заниматься только специалист.


Некоторые гепатопротекторы имеют благоприятный профиль и могут применяться для лечения детей с 12 лет.


Среди широкого выбора гепатопротекторов можно найти отечественные препараты по доступной цене.

- гепатозе;
- алкогольных поражениях;
- токсических, в том числе лекарственных, поражениях;
- вирусных гепатитах;
- циррозе.

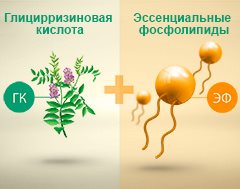
Фосфолипиды и глицирризиновая кислота могут способствовать устранению причин повреждения, а также восстановлению клеток печени.

Для лечения заболеваний печени следует применять препараты, прошедшие клинические исследования.
Не забывайте о дополнительных мерах — приеме витаминов, полезных для печени. Это в первую очередь рибофлавин, омега-3 жирные кислоты, витамины A и E. Зачастую в рационе не содержится достаточного количества этих веществ. Будьте аккуратны — передозировка витаминов также нежелательна.
Своевременное устранение воспаления клеток печени – путь к выздоровлению.
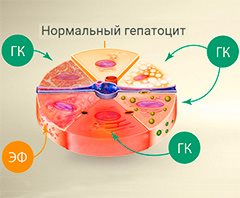
Препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ), эффективны в восстановлении клеток печени (гепатоцитов).

Лечение народными средствами не гарантирует должного результата. Рекомендуется использовать препараты, прошедшие клинические исследования.

- оптимальный состав активных компонентов;
- достоверное уменьшение воспаления в печени и степени фиброза;
- благоприятный профиль безопасности.
В восстановлении здорового состояния печени важную роль играет комплексный подход при лечении.

Не переплачивайте за лечение! Выбирайте препараты, обладающие фиксированной доступной ценой.
В последние годы специалисты отмечают рост числа болезней печени у населения. Опасность этих заболеваний состоит, помимо прочего, в том, что на ранней стадии они могут протекать бессимптомно или с невыраженной симптоматикой. Когда пациент обращается к врачу, специалисту зачастую бывает сложно скорректировать те изменения, которые произошли в организме: требуется долгое и серьезное лечение. Именно поэтому своевременная диагностика заболеваний печени, а также их профилактика очень важны для сохранения здоровья.
Причины заболеваний
Прежде чем говорить о причинах болезней печени, скажем несколько слов о том, какие функции выполняет этот орган. Прежде всего, это детоксикация: именно ферменты печени перерабатывают токсичные соединения в безопасную форму. Кроме того, в печени идут важные обменные процессы. В этой железе синтезируется желчь, без которой невозможно нормальное пищеварение (и в первую очередь переваривание жиров), а также формируются запасы гликогена из избытков глюкозы. Здесь же происходит метаболизм витаминов и гормонов.
Печень активно задействована в обмене веществ, и на ее работу влияет множество разных факторов, которые нередко становятся причиной заболеваний. Назовем основные из них:
- Нарушения обмена веществ и, в частности, ожирение. С ростом числа людей, страдающих лишним весом, растет и число пораженных так называемой неалкогольной жировой болезнью печени, которая приводит к изменению структуры тканей органа. В результате печень не может выполнять свою функцию в полной мере. По данным исследований, в России этим заболеванием страдает примерно 27% населения.
- Злоупотребление алкоголем. Вероятно, это одна из самых известных причин, которые в итоге приводят к заболеваниям печени. Факторы риска развития алкогольной болезни печени (АБП), наиболее распространенными формами которой являются жировая дистрофия, алкогольный гепатит и цирроз, отмечаются примерно у 40% населения России, а смертность от нее находится на уровне 14 000 человек в год. Злоупотребление алкоголем приводит к тому, что в клетках печени накапливается жир, они перестают нормально функционировать, и в конечном итоге гибнут, что приводит к разрастанию в печени соединительной ткани.
- Не менее внушительной выглядит статистика по вирусным заболеваниям печени: в первую очередь, это вирусные гепатиты, которые приводят к развитию более серьезных патологий, таких как цирроз, рак печени, различные заболевания желудочно-кишечного тракта. По данным ВОЗ, ежегодно от разных форм гепатита умирает около 1,4 миллионов человек, эти вирусные заболевания являются причиной цирроза в 57% случаев, а первичного рака – в 78% случаев. Гепатиты опасны тем, что очень часто переходят в хроническую форму, кроме того, вирусы воздействуют на ткань печени по нескольким направлениям: вызывают воспаление и разрушают гепатоциты.
- Злоупотребления лекарствами и другие токсические поражения. Список препаратов, которые могут приводить к серьезным поражениям железы, достаточно велик: в него входят различные обезболивающие, нестероидные противовоспалительные препараты, некоторые антибиотики, снотворные и другие. Токсическое поражение может развиваться бессимптомно, приобретая хронический характер, и тогда признаки поражения печени будут отмечены лишь спустя несколько месяцев после оказанного на орган негативного воздействия.
Помимо болезней, вызванных вышеприведенными причинами, встречаются аутоиммунные заболевания печени, большую роль играет наследственный фактор, на состояние печени оказывает влияние и наличие в организме гельминтов и т.д. Однако подавляющее большинство заболеваний связано именно с перечисленными факторами. Под их воздействием в печени начинаются различные изменения, которые в итоге приводят к нарушению функций органа.
Среди наиболее серьезных патологий можно выделить следующие:
- гепатоз (жировая дистрофия печени, стеатоз);
- гепатиты – воспалительные заболевания, имеющие различную природу;
- фиброз – процесс постепенного замещения здоровых клеток печени соединительной тканью;
- цирроз – необратимое фиброзное замещение тканей печени, которое проходит с серьезным нарушением функций органа;
- печеночная недостаточность – состояние, при котором печень частично перестает выполнять свою функцию;
- рак и другие.
Остановимся подробнее на признаках заболеваний печени. Это важно, так как на многие начальные симптомы человек может не обращать внимания, списывая ухудшение общего состояния на усталость, стресс, плохую экологию. А когда симптомы заболевания печени становятся более выраженными, лечение требует уже больших усилий со стороны врача и пациента.
Это воспалительные заболевания печени, проявления которых могут различаться в зависимости от вида гепатита (А, В, С и другие, различаются по типу возбудителя). Большое распространение получил гепатит А (болезнь Боткина), который по начальным признакам похож на грипп: у пациента поднимается температура, ухудшается общее самочувствие. Диагноз становится очевидным после начала желтухи: обычно после этого самочувствие больного улучшается.
Более опасными являются формы гепатита В и С. Они могут вызвать цирроз и рак печени и привести к летальному исходу.
Заболевание начинается с накопления жира в клетках печени. Это приводит к нарушению их нормальной работы, избытку в организме свободных радикалов, а затем – к воспалению. В результате развития заболевания клетки железы начинают отмирать (некроз тканей), на их месте активно образуется соединительная ткань, и печень перестает нормально функционировать.
Жировой гепатоз протекает бессимптомно, однако больной может испытывать общий дискомфорт, его беспокоит вздутие живота, тошнота, нарушение стула, повышается температура тела. Обратить внимание именно на печень заставляют такие признаки, как горечь во рту, желтуха, боли в правом подреберье. Однако нередко ожирение печени выявляется в ходе диагностики других заболеваний.
Одна из основных функций печени – очищение крови от токсинов. Однако существуют вещества, с которыми клетки печени не справляются и которые представляют для железы особую угрозу. Это различные фенолы, альдегиды, производные бензола, ацетальдегид, который является продуктом распада спирта, соли тяжелых металлов и другие. Токсическое поражение печени может развиваться остро, но может протекать и практически бессимптомно.
В результате действия токсинов в клетках железы наблюдается нарушение обменных процессов, накапливается жировая ткань, развивается воспаление и некроз, разрастается соединительная ткань и может возникнуть цирроз. Также токсины могут вызывать нарушение кровообращения, что негативно сказывается на состоянии тканей.
Пациенты с токсическими поражениями печени жалуются на боли в правой части живота, которые начинаются в результате увеличения размеров органа. Могут отмечаться общие признаки интоксикации организма: повышение температуры, ухудшение самочувствия, тошнота, рвота, кровотечение из носа и т.д.
Они делятся на доброкачественные и злокачественные. Доброкачественных опухолей печени существует достаточно много – липомы, гемангиомы, фибромы. К доброкачественным новообразованиям относятся также кисты. Эти заболевания часто протекают бессимптомно, и лишь в случае разрастания опухоли или кист размеры органа могут увеличиться, что вызывает боль в правой части живота. Рак печени обычно является следствием инфекционных, обменных заболеваний, однако большинство раковых поражений печени связано с проникновением метастазов из других органов.
Злокачественные опухоли приводят к ухудшению общего состояния, слабости, потере аппетита, снижению общей массы тела. В дальнейшем, когда меняется структура тканей печени, орган становится плотным наощупь и болезненным. Заболевание нередко сопровождается желтухой.
Как мы уже подчеркивали, первые симптомы заболеваний печени часто не вызывают опасений у пациентов. Если лечение не начато вовремя или проводится неверно (например, если пациент занимается самолечением), это может привести к серьезным последствиям.
Так, если на начальной стадии многих заболеваний печени в клетках происходит накопление жиров, то прогрессирование болезни в итоге приводит к перерождению тканей и нарушению нормального функционирования органа. Однако это не все опасные последствия. Например, практически во всех случаях развития цирроза у больных также повышается давление в воротной вене. Это приводит к варикозному расширению других вен, в том числе желудка и пищевода, что в итоге может закончиться кровотечением и летальным исходом (в 30% случаев цирроза).
Другим осложнением является асцит – накопление жидкости в брюшной полости, а также перитонит. В результате некачественного очищения крови от токсинов и их влияния на центральную нервную систему у пациента может развиться энцефалопатия, которая в конечной, IV стадии, вызывает кому.
Таким образом, последствия несвоевременного или неправильного лечения заболеваний печени могут быть самыми серьезными. Именно поэтому большое внимание нужно уделять вопросам профилактики.
Так как многие заболевания печени являются следствием неправильного образа жизни, в корректировке нуждаются прежде всего режим физической активности и характер питания. Также благоприятное влияние на печень оказывает отказ от вредных привычек. Большое значение имеет соблюдение правил личной гигиены (профилактика гепатита А), половой гигиены (профилактика гепатитов В и С), общее повышение иммунитета.
Однако все эти меры не могут гарантировать, что здоровье печени не будет страдать: слишком много негативных факторов внешней среды оказывают на орган свое действие.
Выбор лекарственного препарата для лечения заболеваний печени должен осуществляться на основании доказательной базы его эффективности и безопасности, а также признания препарата врачами. В группе гепатопротекторов данным требованиям соответствует лекарственное средство, содержащее глицирризиновую кислоту. Последняя разрешена для медицинского применения у человека Европейским медицинским агентством (EMA). Сочетание же данного компонента с фосфолипидами входит в стандарты оказания специализированной медицинской помощи при заболеваниях печени, а также в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения, утвержденный Минздравом России. Стоит сказать, что данный состав фигурирует в документе с 2010 года, что указывает на клиническую результативность и благоприятный профиль безопасностиего действующих веществ.
Глицирризиновая кислота оказывает на печень комплексное воздействие. Так, в результате клинических исследований) было доказано ее противовоспалительное, антифибротическое и антиоксидантное действие i . Клинически подтверждено, что глицирризиновая кислота результативна при лечении алкогольной и неалкогольной жировой болезни печени. Возможно ее применение и для лечения фиброза. В сочетании с фосфолипидами биодоступность, а значит – терапевтический эффект воздействия глицирризиновой кислоты повышается. Это позволяет добиться наиболее выраженного лечебного воздействия.
i Ипатова О.М. Фосфоглив: механизм действия и применение в клинике. Под ред. академика РАМН Арчакова А.И. М.: Изд. ГУ НИИ биомедицинской химии РАМН, 2005.

Всемирная организация здравоохранения (ВОЗ) обращает внимание на широкое распространение заболеваний печени, которое имеет место во всем мире. ВОЗ призывает все страны, входящие в организацию, уделять больше внимания вопросам профилактики и повышения информационной грамотности населения. Включение глицирризиновой кислоты, в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения, безусловно, является важным шагом на пути к более эффективной профилактике заболеваний печени в России.
Клинический синдром различной этиологии, основной симптом которого — лихорадка, которая не проходит самостоятельно и удерживается дольше, чем при обычном инфекционном заболевании, но причины её не удалось установить, несмотря на проведение общепринятой диагностической процедуры.
Классическую ЛНГ можно диагностировать при одновременном наличии 3 критериев:
1) сохраняющаяся или неоднократно рецидивирующая лихорадка >38,3 °C;
2) лихорадка длится >3 нед.;
3) не удалось определить причину или диагноз неясен, несмотря на проведение рутинной диагностики в течение ≈1 нед. (≥3 дней в больнице или ≥3 амбулаторных посещений).
ЛНГ , возникшую во время пребывания пациента в больнице (после 2 дней госпитализации), у больного с нейтропенией или у больного с прогрессирующей ВИЧ-инфекцией , можно диагностировать, если:
1) лихорадка >38,3 °C сохраняется или неоднократно рецидивирует;
2) не удалось определить причину либо диагноз неоднозначен, несмотря на проведение обычной диагностики в течение 3–5 дней в больнице.
1. Наиболее важные причины классической ЛНГ
1) инфекции (чем длительнее сохраняется ЛНГ, тем меньше вероятность) — чаще всего: легочный и внелегочный туберкулез; абсцессы (внутрибрюшные, поддиафрагмальные, паранефральные, органов малого таза), инфекционный эндокардит, цитомегаловирусная инфекция, токсоплазмоз, брюшной тиф и паратифы, хронический простатит, системные грибковые инфекции; реже зоонозы (доминируют болезни путешественников, особенно тропические): лептоспироз, бруцеллёз, туляремия, орнитоз, риккетсиозы (пятнистая лихорадка, сыпной тиф), Ку лихорадка, анаплазмоз, эрлихиоз, бартонеллез, болезнь кошачьей царапины;
2) аутоиммунные заболевания — системные заболевания соединительной ткани, чаще всего болезнь Стилла у взрослых, узелковый полиартериит, СКВ; в пожилом возрасте чаще гигантоклеточный височный артериит, ревматическая полимиалгия, РА;
3) злокачественные новообразования — наиболее часто кроветворной и лимфатической системы (лимфома Ходжкина и неходжкинские лимфомы, лейкозы и миелодиспластический синдром), светлоклеточный рак почки, аденомы и рак печени, рак поджелудочной железы, рак толстого кишечника, первичные злокачественные опухоли головного мозга;
4) медикаменты (обычно полифармакотерапия) — наиболее часто пенициллин, сульфаниламиды, ванкомицин, амфотерицин В, салицилаты, блеомицин, интерфероны, производные хинидина, клемастин, производные фенотиазина (прометазин, тиэтилперазин), барбитураты, фенитоин, метилдопа, галоперидол (злокачественный нейролептический синдром →разд. 23.18), трициклические антидепрессанты, литий. Чаще встречается у пожилых людей, как правило, в течение 1–2 нед. от начала применения ЛС (может возникнуть после довольно длительного периода приема препарата), проходит спонтанно после прекращения его приёма в течение 48–72 ч (или после более длительного времени у больных с заболеваниями печени или почечной недостаточностью). Лихорадку может сопровождать эритематозная, макулезная или макулопапулезная сыпь, а также увеличение количества эозинофилов в крови. Характер лихорадочной кривой не является существенным, зато часто присутствует относительная брадикардия.
5) другие — цирроз и алкогольный гепатит, рецидивирующая тромбоэмболия легочной артерии (без тяжелых клинических проявлений), неспецифические заболевание кишечника (особенно болезнь Крона).
2. Причины в зависимости от группы риска
1) ЛНГ у пациента в больнице (больничная ЛНГ) — чаще всего абсцесс (внутрибрюшной или в малом тазу), синусит (в результате продолжительного нахождения назотрахеальной трубки), катетер-ассоциированная инфекция крови (продолжительное нахождение катетера в крупных сосудах), инфекционный эндокардит (следствие инвазивной диагностики, катетеризации крупных сосудов или хирургического вмешательства), псевдомембранозный колит ( Clostridium difficile ); медикаменты; септический тромбофлебит, тромбоэмболия легочной артерии, панкреатит; забрюшинная гематома;
2) ЛНГ у больного с нейтропенией — первичная бактериемия, катетер-ассоциированные инфекции крови (продолжительное нахождение катетера в крупных сосудах), фунгемия ( Candida, Aspergillus ), кандидоз печени и селезенки, абсцесс в малом тазу (параректальный, ректально-крестцовый); медикаменты; опухолевые метастазы в ЦНС, метастазы в печень;
3) ЛНГ у ВИЧ-инфицированного — туберкулез, микобактериозы; медикаменты (например, ко-тримоксазол), тромбофлебит; реже пневмоцистоз, инфекции ЦМВ или ВПГ, токсоплазмоз, сальмонеллез, микозы; лимфома, саркома Капоши;
4) ЛНГ у человека, вернувшегося из тропических регионов — малярия (инкубационный период до 6 нед., но в случае Plasmodium vivax и P. ovale — даже несколько месяцев или лет) и другие тропические паразитарные инвазии (амебиаз, лейшманиоз, трипаносомоз, криптоспоридиоз, филяриоз, тропическая легочная эозинофилия, шистосомоз, парагонимоз), брюшной тиф (инкубационный период до 6 нед.), вирусные геморрагические лихорадки, наиболее часто денге (инкубационный период 3–8 дней).
3. Характеристика лихорадки (обычно, не имеет большого значения в дифференциальной диагностике):
1) септическая лихорадка, гектическая (в течение дня одно быстрое повышение температуры, часто до ≈40 °C, затем снижение, иногда даже до нормы; амплитуда суточных колебаний >2 °С) — абсцесс, милиарный туберкулез, лимфомы, лейкозы;
2) два пика лихорадки в сутки — напр., болезнь Стилла у взрослых, милиарный туберкулез, малярия (заражение двумя типами паразита), висцеральный лейшманиоз, гонококковый эндокардит правых отделов сердца;
3) перемежающаяся лихорадка (периодическая; рецидивирующие подъёмы лихорадки с регулярными или нерегулярными интервалами после относительно безлихорадочного периода; суточная амплитуда колебаний >2 °С) — в т. ч. при малярии (рецидивы регулярно каждые 2 или 3 дня с сопутствующими ознобами), лимфомы, лейкозы, циклическая нейтропения;
4) лихорадка непрерывная (суточная амплитуда волнообразная лихорадка (чередующиеся периоды — нескольких дней лихорадки и безлихорадочных дней) — в том числе лимфома Ходжкина (так называемая лихорадка Пеля-Эбштейна — чередование 5–10-дневных периодов лихорадки >38 °C и безлихорадочных периодов), бруцеллёз;
6) высокая лихорадка:
а) >39 °C — абсцесс, лимфомы и лейкозы, системный васкулит, ВИЧ-инфекция;
7) субхроническая лихорадка (≥6 мес.):
а) чаще всего идиопатическая (обычно проходит самостоятельно);
б) гранулематозный гепатит, болезнь Стилла у взрослых, саркоидоз, болезнь Крона;
в) реже — СКВ, искусственно вызываемая лихорадка (ложная);
8) рецидивирующие ЛНГ — инфекции, опухоли и системные заболевания отвечают за 20–30 % случаев, разные причины — 25 %, а ≈50 % случаев остаются необъясненными. Перед поиском редких причин следует исключить медикаментозную и искусственно вызванную лихорадку.
9) относительная брадикардия , сопровождающая лихорадку (частота сердечных сокращений слишком мала по отношению к температуре тела; повышение температуры тела на 1 °C вызывает увеличение ЧСС на 8–12/мин) — лимфомы, лейкозы, лекарственная лихорадка, лептоспироз, орнитоз, брюшной тиф или паратифы, малярия, повреждение ЦНС (новообразование, инфекция, травма), искусственно вызываемая лихорадка (ложная);
10) связанные с лихорадкой рецидивирующие клинически явные ознобы — бактериальная инфекция (абсцессы, бактериемия, септический тромбофлебит, бруцеллёз), новообразования (рак почки, лимфомы, лейкозы), малярия.
4. Основные дополнительные методы исследования, позволяющие идентифицировать лихорадку как ЛНГ:
1) лабораторные исследования — общий анализ крови с формулой клеток крови, СОЭ, прокальцитонин (позволяет отличить лихорадку инфекционного происхождения от неинфекционной, особенно у пациентов с нейтропенией), электролиты, билирубин, ферменты печени, мочевина, креатинин, мочевая кислота, общий анализ мочи, ревматоидный фактор и антинуклеарные антитела, микробиологические исследования: посев крови (3-кратно без антибиотиков), посев мочи, микробиологическая диагностика туберкулеза и микобактериоза, серологические тесты (ВИЧ, ЦМВ, ВЭБ); другие — проводятся в зависимости от предполагаемой причины — прямое или микроскопическое исследование собранной ткани, исследование спинномозговой жидкости, посевы (иных материалов, чем кровь), обнаружение антигена, серологические тесты, молекулярные исследования;
2) визуализирующие исследования: УЗИ брюшной полости, РГ органов грудной клетки, ФДГ-ПЭТ КТ, МРТ брюшной полости и органов малого таза (при необходимости также исследование головы).
Соберите подробный анамнез и проводите повторные тщательные осмотры. Проконтролируйте надлежащим образом измерение температуры тела, и правильную интерпретацию результатов →см. ниже. Набор основных жалоб и объективных симптомов, сопутствующих ЛНГ (так называемые симптомы, указывающие на локализацию), а также результаты основных вспомогательных исследований — это основание для формулирования предварительного диагноза и указание для выбора последующей диагностической тактики. Если состояние пациента удовлетворительное, начальная диагностика может осуществляться в амбулаторных условиях.
Если нет непосредственной угрозы жизни и пациент находится в больнице, возможно применение выжидательной тактики, тщательного наблюдения и постепенного подтверждения или исключения при помощи целенаправленных дополнительных исследований наиболее вероятных причин в данной группе риска (напр., пребывание в тропиках, ЛНГ у пациента в больнице, у больного с нейтропенией или ВИЧ-инфицированного, в возрасте старше 50 лет). Сначала проведите неинвазивные диагностические исследования, а затем, если это необходимо, инвазивные исследования. Если состояние больного тяжелое → необходимо исключать возможные причины одновременно. У пациента с лихорадкой, который находился в эндемичных по малярии районах, необходимо как можно скорее исключить это заболевание (информация о профилактическом приёме ЛС во время пребывания в эндемичных районах не исключает заболевание!).
В обоснованных случаях некоторые авторы предлагают использовать эмпирическую терапию при подозрении на конкретные, но однозначно неподтвержденные заболевания: чаще всего туберкулез (положительный туберкулиновый тест → антимикобактериальная терапия), инфекционный эндокардит (антибиотики, противогрибковые препараты), гигантоклеточный височный артериит или другие воспалительные заболевания соединительной ткани (после исключения инфекций →ГКC и НПВП). Исчезновение лихорадки и других признаков под влиянием терапии подтверждает первоначальный диагноз. В случае временного улучшения следует повысить онкологическую настороженность, особенно в случае, если лихорадка или субфебрильное состояние сопровождается другими системными симптомами или увеличением лимфатических узлов.
1. Ошибки при измерении температуры тела: для соблюдения критериев повышения температуры тела >38,3 °С, необходимо определить — как, чем и при каких обстоятельствах пациент проводил измерения: тип термометра (ртутный, электронный, жидкокристаллический, инфракрасный), место измерения (во рту, на лбу, под мышкой, в ухе, в прямой кишке), время суток, с какой частотой проводились измерения, а также условия и методы измерений. Следует попросить показать, как пациент измеряет температуру и как подготавливает термометр. Наименее точное измерение — под мышкой (температура ниже базовой на ≈0,8 °С) и в ухе (колебания зависят, среди прочего, от наличия ушной серы). В ротовой полости температура ниже на ≈0,5 °C, в то же время в прямой кишке на ≈0,5 °С выше базового уровня. Жевание резинки непосредственно перед измерением повышает температуру в ротовой полости и в ухе; подобный эффект на измерение в ротовой полости также оказывает курение табака. В идеале, измерения следует проводить несколько раз в день в течение нескольких дней диагностики в больнице и одновременно измерять частоту пульса, что поможет устранить ошибки и отслеживать кривую лихорадки и частоты пульса. Следует помнить, температура тела колеблется в зависимости от времени суток, времени года, фазы менструального цикла, а также зависит от приема пищи.
2. Искусственно вызываемая лихорадка: как правило, сохраняется в течение длительного времени, появляется обычно утром, её сопровождают непостоянные и разнообразные признаки, течение болезни необычное, в анамнезе — многочисленные госпитализации. Длительная лихорадка этого типа, как правило, не сопровождается снижением массы тела, общее состояние больных хорошее. Жаропонижающие препараты, обычно, неэффективны. Большинство пациентов испытывает психологические проблемы и психические расстройства или расстройства личности; часто встречаются соматические заболевания. В больнице пациенты часто не дают согласия на контролируемые измерения температуры тела и некоторые диагностические тесты. При измерении ртутным термометром у пациентов, как правило, очень высокая температура, без какого-либо суточного колебания. Кожа холодная, имеется относительная брадикардия. В амбулаторной практике или в больнице после измерения температуры тела следует попросить больного помочиться и сразу измерить температуру мочи (температура мочи всегда несколько выше температуры тела, измеренной в ротовой полости или под мышкой).
Симптоматическое лечение лихорадки
1 . Жаропонижающие препараты
1) Препарат первого ряда — парацетамол п/о или ректально 500–1000 мг, при необходимости, повторно каждые 6 ч (до 4 г/сут или 2,5 г/сут при применении в течение нескольких дней); если прием п/о или ректально невозможен → в/в 1000 мг каждые 6 ч (макс. до 4 г/сут). У пациентов с тяжелой почечной недостаточностью (клиренс креатинина 2 г/сут может вызвать увеличение активности АЛТ. Передозировка → острая печеночная недостаточность (уже при дозе 8 г/сут; наибольший риск у лиц, голодающих и злоупотребляющих алкоголем). Тактика при отравлении →разд. 20.8.
2) альтернативные жаропонижающие препараты — НПВП :
а) ибупрофен п/о 200–400 мг, при необходимости повторно каждые 5–6 ч (макс. до 2 г/сут);
б) ацетилсалициловая кислота п/о 500 мг, при необходимости повторно каждые 5–6 ч (максимум 2,5 г/сут, противопоказания: язвенная болезнь, геморрагический диатез, аспириновая астма);
в) метамизол п/о 0,5–1 г, в случае необходимости повторять каждые 8 часов (макс. 3 г/сут, не более 7 дней; противопоказания: гиперчувствительность к метамизолу, другим производным пиразолона или других НПВП, изменения в морфологии крови, острая почечная или печеночная недостаточность, острая печеночная порфирия, аспириновая бронхиальная астма, врожденный дефицит глюкозо-6-фосфатдегидрогеназы, беременность, период лактации).
2. Физические методы охлаждения →разд. 23.18: применяют у больных с очень высокой температурой (>40 °C) в случае неэффективности жаропонижающих средств.
Читайте также:


