Какой врач лечит цитомегаловирусную инфекцию у взрослых
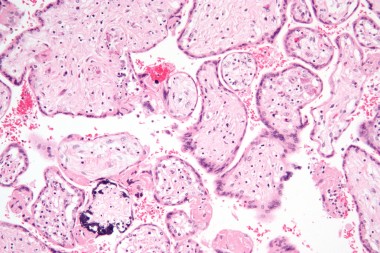
В статье проанализированы опубликованные данные по вопросам адекватной диагностики антенатальной и постнатальной цитомегаловирусной инфекции (ЦМВИ), а также лечению острых ЦМВИ у беременной, плода и новорожденного. Представлены отечественные клинические р
The article gives analysis of the data on the issues of relevance of diagnostics of antenatal and postnatal cytomegaloviral infection (CMVI), as well as treatment of acute CMVI in the pregnant, fetus and newborns. National clinical guidelines on diagnostics and treatment of congenital CMVI developed by the Russian Association of antenatal medicine in 2016, were presented; as well as the first unofficial international guidelines on the issues of diagnostics and treatment of congenital CMVI.
Цитомегаловирус (ЦМВ) — чрезвычайно распространенный вирус, поражающий людей всех возрастов и формирующий пожизненную персистенцию в организме инфицированного человека. Считается, что в большинстве случаев персистенция начинается в ранние годы жизни и протекает латентно, не оказывая выраженного патологического влияния на состояние здоровья инфицированного. С другой стороны, доказано, что персистенция вируса может сопровождаться хроническим воспалением, формировать разнообразные многочисленные иммунные дисфункции и определять развитие вторичных иммунных, аутоиммунных и дегенеративных нарушений. Различного рода иммунокомпрометации могут приводить к рецидивам размножения вируса и многообразным клиническим проявлениям с поражением любых органов и систем в любом возрасте.
Особое значение имеют врожденные инфекции детей, которые отличаются высоким риском развития тяжелых генерализованных форм и инвалидизирующих исходов заболевания, таких как потеря слуха, зрения, умственная отсталость, микроцефалия, судорожный синдром и пр. Такие пожизненные проблемы со здоровьем развиваются примерно у каждого пятого ребенка с врожденной цитомегаловирусной инфекцией (ЦМВИ), что определяет потребность в своевременном пренатальном выявлении беременных и плодов с высоким риском развития врожденной ЦМВИ и ранней диагностике и лечении инфекций у новорожденных.
Теоретические дискуссии по вопросам адекватной диагностики антенатальной и постнатальной ЦМВИ, а также лечению острых ЦМВИ у беременной, плода и новорожденного продолжаются с 1990-х гг., но отсутствие единых руководящих принципов затрудняет практическую работу врачей. Российской ассоциацией специалистов перинатальной медицины в 2016 г. выработаны отечественные клинические рекомендации по диагностике и лечению врожденной ЦМВИ. Созданная в рамках 5-й Международной конференции по ЦМВИ (Брисбен, Австралия, 19 апреля 2015) международная группа экспертов на основе консенсусных дискуссий и обзора литературы выработала первые неофициальные международные рекомендации по вопросам диагностики и лечения врожденной ЦМВИ, которые опубликованы в Lancet Infect Dis в марте 2017. Все эти рекомендации будут нуждаться в постоянном обновлении по мере поступления дополнительных данных.
ЦМВ — двухцепочечный ДНК-вирус, член семейства герпес-вирусов (β-герпесвирус человека). Синтез вирусного генома ДНК происходит в ядре клетки-хозяина. Исследования последних лет подтверждают гипотезу о том, что штаммы ЦМВ могут варьировать в их вирулентности, тропизме и патогенном потенциале, который, в свою очередь, вероятно, связан с генетической изменчивостью ключевых для патогенеза генов. Внешняя оболочка вируса содержит множественные гликопротеины, кодируемые вирусом. Гликопротеин B и гликопротеин H, по-видимому, являются основными факторами для формирования гуморального иммунитета — антитела к ним способны нейтрализовать вирус. Эти гликопротеины используют сегодня при разработке анти-ЦМВ-вакцин [3].
Вирус распространяется различными способами: через продукты крови (переливание, трансплантация органов), грудное вскармливание, пролиферацию в местах контактов (кожа, любые слизистые оболочки), перинатально и половым путем. ЦМВИ может протекать в виде первичной инфекции ранее неинфицированных (серонегативных) пациентов, реинфекции или реактивации у инфицированных (серопозитивных) людей; может вызывать острое, латентное и хроническое течение врожденных или приобретенных форм болезни [4].
При острой ЦМВ-инфекции могут поражаться практически все типы клеток человеческого организма — эндотелиальные клетки, эпителиальные клетки, клетки гладкой мускулатуры, фибробласты, нейронные клетки, гепатоциты, трофобласты, моноциты/макрофаги, дендритные клетки и пр. Все типы клеток поражаются и в мозге: нейроны, астроциты, клетки эпендимы, выстилающие желудочки, макроглия, эндотелий капилляров, оболочек, микроглия, сплетения сосудистой оболочки, дендриты и аксоны — т. е. вирус в мозге не имеет избирательной клеточной цели, что объясняет многообразие клинических форм поражения нервной системы у больных [5].
Считается, что ЦМВ реплицируется в эндотелиальных клетках с низкой скоростью, вызывая преимущественно подострые инфекции, однако истинная скорость репликации вируса в клетках определяется эффективностью цитотоксического Т-клеточного иммунитета и степенью иммуносупрессии хозяина. Так, например, на моделях ЦМВИ у животных продемонстрировано, что отсутствие CD4 Т-клеток сопровождалось более тяжелым и стремительным заболеванием ЦМВИ. Известно также, что ВИЧ-инфицированные новорожденные имеют очень высокую частоту врожденной ЦМВИ с высоким риском смерти, неврологических дефектов и прогрессии ВИЧ-инфекции [6–7].
Особое свойство ЦМВИ — способность вызывать депрессию практически всех звеньев иммунитета, резко угнетать продукцию интерферонов (ИНФ), в первую очередь ИНФ-α. Внедрение ЦМВ приводит к иммунной перестройке в виде снижения реакции лимфоцитов на вирусы в связи с угнетением экспрессии антигена макрофагами, подавлением пролиферативной активности лимфоцитов (что коррелирует с тяжестью болезни), угнетением фагоцитарной активности и завершенности фагоцитоза [7].
Доказано, что и первичные и латентные ЦМВИ сами могут индуцировать хронические воспалительные системные реакции с устойчивой иммунной активацией, запускать и поддерживать аутоиммунные процессы, усиливать аллореактивность Т-клеток после трансплантации и, возможно, участвовать в комплексе причин повышения частоты нейродегенеративных состояний с возрастом человека (Jones R. P. The debility cascade in neurological degenerative disease). Установлено также, что ЦМВ-индуцированные иммунные изменения в пожилом возрасте могут отвечать, например, за замедленную элиминацию вируса гриппа из легких, сниженный поствакцинальный иммунитет на гриппозные вакцины, измененную реакцию организма на терапию интерферонами [8].
Многие годы риск развития врожденных инфекций плода ассоциировали преимущественно с первичной инфекцией матери, однако к настоящему моменту не вызывает сомнения, что большая доля врожденных ЦМВИ (до 75%) встречается в условиях рецидивирующей во время беременности материнской инфекции. Допускаются также и экзогенные реинфекции с новыми штаммами ЦМВ — доказательства основываются на молекулярных данных, подтверждающих получение нового штамма вируса.
Вместе с тем степень риска вертикального инфицирования плода в условиях первичной инфекции матери рассматривают по-прежнему как чрезвычайно высокую — в 30–50% случаев острой первичной инфекции беременной развивается врожденная инфекция ребенка. Показано, что ранее существовавший материнский иммунитет хоть и не гарантирует полной защиты, тем не менее обеспечивает снижение риска врожденной ЦМВИ при следующих беременностях на 69% [9].
Недавними исследованиями установлено, что ЦМВ может поражать амниотическую мембрану, ухудшая цитотрофобласт-индуцированный лимфангиогенез и ремоделирование сосудов в плаценте и задерживая правильное развитие клеток — предшественников трофобласта, одновременно вызывает врожденную провоспалительную иммунную реакцию. Это приводит к гипоксии плода, задержке внутриутробного развития и возможным последующим гипоксическим повреждениям головного мозга. Степень поражения плода определяется сроками антенатального инфицирования и вирусной нагрузкой в размножающихся клетках — чем меньше гестационный возраст, тем более выражена альтерация (разрушение) тканей с формированием пороков развития [10]. Особенно быстро ЦМВ достигает максимума в астроцитарных и глиальных клетках, при этом максимальная экспрессия вируса найдена в глиальных клетках развивающегося мозга мышат (что объясняет микрогирию, микроцефалию и другие пороки ЦМВ-инфицированного мозга детей). По мере увеличения срока гестации в клинической картине инфекционного заболевания плода преобладают симптомы системного воспаления с выраженной пролиферацией и экссудацией. У 1/3 умерших от ЦМВИ новорожденных (из них 60% — недоношенные) при морфологическом исследовании выявляют различные пороки развития. У 43% — признаки генерализованной внутриутробной инфекции с геморрагическими и ишемическими инфарктами (в том числе в головном и спинном мозге) [11].
Способность вируса реплицироваться в любых клетках человеческого организма определяет многообразие клинических форм болезни; ЦМВ может вызывать как генерализованные инфекции, так и поражения отдельных органов: печени, головного мозга, сердца, легких, мочеполовых органов, желудочно-кишечного тракта и др.
У беременных острая первичная ЦМВИ протекает чаще бессимптомно (25–50%) или малосимптомно — с неспецифическими проявлениями (обычно лихорадка, астения и головная боль).
Как первичная, так и рецидивирующая ЦМВИ матери может стать причиной антенатальных ультразвуковых признаков поражения плода в результате трансплацентарной инфекции. Самые частые УЗИ-признаки: задержка роста плода, вентрикуломегалия, микроцефалия, перивентрикулярная гиперэхогенность, кальцификаты в мозге, плевральный выпот или асцит, гепатоспленомегалия, гиперэхогенный кишечник и мекониальный илеус и др. Эти УЗИ-аномалии эмбриона прогнозируют тяжелую генерализованную манифестную врожденную ЦМВИ новорожденного с высоким риском формирования инвалидизирующих исходов болезни и смерти. Поэтому первичная острая ЦМВИ во время беременности может являться показанием к ее искусственному прерыванию. Установлено, что около 4% детей с антенатальной ЦМВИ умрут в утробе матери или вскоре после рождения, среди остальных около 60% будут иметь когнитивные дефекты, нейросенсорную потерю слуха и другие неврологические и прочие проблемы [11–12].
Сегодня установлено также, что нейросенсорная тугоухость является прогрессирующим заболеванием и может формироваться в течение 5–6 лет жизни даже у детей, родившихся с бессимптомной ЦМВИ (это связывают с многолетней репликацией ЦМВ в перилимфе), что требует соответствующей длительности наблюдения ребенка.
При инфицировании в поздние сроки гестации ЦМВИ у новорожденного может проявляться и как генерализованная инфекция, и как поражение отдельных органов с нетяжелыми транзиторными симптомами болезни, например, умеренной гепатомегалией, изолированным снижением количества тромбоцитов или повышенным уровнем аланинаминотрансферазы. Возможна и клинически бессимптомная ЦМВИ с изолированной нейросенсорной тугоухостью.
У 10% всех новорожденных в течение первого месяца жизни возникают инфекционные заболевания в результате в основном семейных контактов, в том числе грудного вскармливания. Экскреция ЦМВ с грудным молоком в течение первых недель после родов бывает низкой, достигает максимума к 4–8 неделям, завершается к 9–12 неделям. Считается, что риск трансмиссии вируса коррелирует с вирусной нагрузкой в молоке, передача максимальна при высокой экскреции. У доношенных детей в результате инфицирования ЦМВ через молоко матери формируется, как правило, субклиническое течение инфекции без остаточных явлений; в клинической картине более вероятно развитие энтероколита и транзиторного холестатического гепатита с минимальным цитолизом. Недоношенные дети (вес
И. Я. Извекова 1 , доктор медицинских наук, профессор
М. А. Михайленко
Е. И. Краснова, доктор медицинских наук, профессор
ФГБОУ ВО НГМУ МЗ РФ, Новосибирск
Цитомегаловирусная инфекция в практике врача: современный алгоритм диагностики и лечения/ И. Я. Извекова, М. А. Михайленко, Е. И. Краснова
Для цитирования: Лечащий врач № 4/2018; Номера страниц в выпуске: 90-95
Теги: новорожденные, беременность, инфекция, персистирование

До 80% всех людей на свете инфицированы цитомегаловирусом, но у большинства с ним нет хлопот. Если только речь не идет об иммунодефицитах, беременности и внутриутробном развитии.
Цитомегаловирусная (ЦМВ) инфекция - вирусное заболевание, которое связано с заражением человека цитомегаловирусом. Этот возбудитель относят к герпесвирусам 5 типа, он широко распространен в популяции. 50–80% всех людей в мире инфицированы ЦМВ. Однажды заразившись, человек инфицирован навсегда, но для здоровых это не опасно. Вирус повышает свою активность, только если происходит снижение иммунитета. Это частая ситуация при ВИЧ-инфекции или при приеме иммунодепрессивных (снижающих иммунитет) препаратов.
Если женщина впервые заразилась цитомегаловирусной инфекцией во время беременности, это может привести к серьезной патологии плода.
Причины и факторы риска
Цитомегаловирус передается через близкий физический контакт человека с человеком. Это может происходить через жидкости организма:
- слюну
- кровь (в том числе при переливании крови и трансплантации органов)
- грудное молоко
- семенную жидкость и вагинальный секрет.
Во время беременности заражение происходит через плаценту или непосредственно во время родов.
Инфицирование возможно при поцелуе или при контакте с предметами, на которых есть частички слюны или мочи больного человека. Основная часть людей заражается в детстве, обычно в яслях или детском саду, т.е. там, где есть много контактов между детьми. Реже инфицирование происходит в возрасте 10-35 лет.
Что происходит при ЦМВ
Первая встреча с вирусом чаще всего протекает бессимптомно. Только в 2% случаев отмечают симптомы, похожие на ОРВИ (повышение температуры тела, лихорадка, боль в горле, боли в суставах и мышцах, увеличение лимфатических узлов). У людей с нормальным иммунитетом инфекция обычно не вызывает серьезных осложнений.
Гораздо опаснее врожденная цитомегаловирусная инфекция. Чаще всего беременные женщины получают ЦМВ от больных детей младшего возраста. Различные врожденные патологии диагностируют у 10% детей, инфицированных во время внутриутробного развития. Вирус существенно увеличивает риск преждевременных родов, задержки внутриутробного развития, спонтанного прерывания беременности.
Первичное инфицирование матери во время беременности связано с большим риском для плода (30–50%). В результате 10–15% детей могут иметь нарушения слуха или зрения, судороги, замедление внутриутробного развития, микроцефалию (уменьшение размера мозга). После рождения возможны неврологические симптомы, задержка умственного и физического развития, поражение печени, которое чаще всего проявляется желтухой, увеличение селезенки.
Симптомы ЦМВ
Существует несколько видов патологий, которые вызывает цитомегаловирусная инфекция. У здоровых людей заболевание может себя вообще ничем себя не проявлять и человек может даже не узнать, что заразился. Реже болезнь протекает в виде острой цитомегаловирусной инфекции, по симптомам напоминающей инфекционный мононуклеоз:
- увеличение лимфатических узлов
- температура тела выше 38 градусов
- слабость, утомляемость, отсутствие аппетита
- боль в мышцах и суставах
- сильная боль в горле, воспаление миндалин
- головная боль.
Как правило, выздоровление наступает за 2 недели.
В тяжелых случаях возможны поражение печени, желтуха, боли в грудной клетке, кашель, одышка, диарея, боли в животе.
У больных с иммунодефицитом цитомегаловирусная инфекция протекает более тяжело, так как вирус быстро распространяется по организму и вызывает:
- поражение центральной нервной системы с возможными судорогами, возникновением комы
- тяжелую диарею
- пневмонию, затруднения дыхания
- ретинит (поражение сетчатки)
- гепатит (поражение печени).
У новорожденных, которые внутриутробно заразились ЦМВ, могут быть:
- желтуха
- пневмония
- мелкоточечная пурпурная сыпь
- увеличение печени и селезенки
- низкий вес при рождении
- маленький размер головы.
Диагностика ЦМВ
Заподозрить инфекцию можно по общему анализу крови, где уровень лимфоцитов превышает 50%, и атипичные лимфоциты составляют до десятой части всех этих клеток крови.
Точную диагностику цитомегаловирусной инфекции обычно проводят с помощью анализа биологических жидкостей методом ПЦР (полимеразной цепной реакции) или ИФА (иммуноферментного анализа). Другие способы диагностики, как, например, выращивание культуры ЦМВ, в настоящее время почти не применяют. ПЦР определяет наличие специфических для ЦМВ участков ДНК в образцах слюны, грудного молока и т.д. ИФА позволяет определить антитела к цитомегаловирусу в сыворотке крови. Как правило, оценивают наличие иммуноглобулинов - IgG и IgM. Высокий уровень IgM (иммуноглобулинов класса М) в крови больного обычно свидетельствует о первичном инфицировании. При реактивации вируса количество IgM также может расти, но не так сильно, как в первый раз. Если определяют иммуноглобулины класса G (IgG), то встреча организма с ЦМВ уже не первая; эти антитела остаются на всю жизнь. Их количество может расти при активации вируса. Расшифровка результатов анализов ведется врачом, так как появление специфичных антител к вирусу может отставать от заражения до 4 недель.
Цитомегаловирус относят к группе герпесвирусов, и, если в организме присутствует вирус Эпштейна-Барр (тоже из семейства герпесвирусов), результат может быть ложноположительным.
Для диагностики поражения печени проводят определение уровня билирубина, АСТ, АЛТ.
Лечение
Пациенты с нормальным иммунитетом специфического лечения не требуют. Болезнь проходит самостоятельно, как и ОРВИ, в течение нескольких недель.
Если беспокоит высокая температура, сильная боль в мышцах, то применяют противовоспалительные препараты: парацетамол или ибупрофен. Важно пить большое количество жидкости, это не только уменьшит симптомы болезни, но и позволит избежать обезвоживания.
Пациентам с иммунодефицитами назначают противовирусные препараты. Эти лекарства не могут полностью удалить ЦМВ из организма и вылечить от инфекции, но способны замедлить размножение вируса. Схема лечения цитомегаловирусной инфекции у больных с ослабленной иммунной системой может включать в себя:
- ганцикловир
- валганцикловир
- фоскарнет
- цидофовир (не зарегистрирован в РФ).
Противовирусные препараты имеют побочные эффекты, поэтому лечение требует медицинского контроля. Принимают противовирусные средства не менее 14 дней.
Новорожденных с ЦМВ-инфекцией лечат в специализированных отделениях перинатальных центров, где проводят противовирусную терапию ганцикловиром или валганцикловиром. После выписки таким малышам нужен постоянный контроль зрения и слуха, наблюдение у невролога.
Профилактика ЦМВ
Специфическая профилактика цитомегаловирусной инфекции отсутствует. Эффективной и безопасной вакцины против ЦМВ пока не существует. Вирус передается при половых контактах, поцелуях, совместном использовании столовых приборов, игрушек, зубных щеток. Поэтому соблюдение общих правил гигиены, мытье рук с мылом перед приготовлением еды, после похода в туалет или смены подгузника поможет предотвратить заражение. При контакте с биологическими жидкостями (спермой, мочой) необходимо использовать резиновые перчатки.
Уязвимым группам пациентов - например, принимающим иммунодепрессанты после пересадки органов или беременным - нужно более тщательно соблюдать гигиенические правила. По возможности нужно избегать контакта с маленькими детьми (особенно до 5 лет) и тем более не целовать их, не есть с ними из одной посуды.
Перед трансплантацией органов или переливанием крови проводят исследование ЦМВ-статуса потенциального донора.
Осложнения
Первичное заражение при беременности приводит к нарушению внутриутробного развития, микроцефалии, поражению печени, легких, центральной нервной системы плода. У новорожденных детей с симптомами поражения органов и систем в 30% случаев возможен летальный исход. У 40–90% из них имеются неврологические нарушения (задержка умственного развития, потеря слуха, нарушения зрения, эпилепсия).
У больных с ВИЧ-инфекцией цитомегаловирус может быть причиной следующих осложнений:
- хориоретинит (сочетанное воспаление сосудистой оболочки и сетчатки глаза)
- панкреатит, гепатит, колит
- синдром Гийена-Барре
- энцефалиты
- поражение периферических нервов
- воспаление легких вирусной природы
- поражение сердечной мышцы
- поражение кожи.
Редко осложнения бывают и у здоровых людей. Чаще всего это диарея, боль в животе и мышцах.
Цитомегаловирус — какой врач лечит эту широко распространенную инфекцию семейства бетагерпесвирусов догадаться не сложно. В большинстве случаев вопросами диагностики, терапии и профилактики заболевания занимается врач-вирусолог.

Опасность этого заболевания в том, что часто оно протекает без выраженных симптомов. После попадания в организм вирус может не сразу активироваться, а лишь спустя некоторое время из-за снижения иммунитета. Наиболее опасным путем заражения вирусом считается внутриутробное инфицирование. Около 30% всех новорожденных заражаются вирусом через материнское молоко. Среди подростков распространенность вируса достигает 15%, среди взрослого населения — 40%.
Способы инфицирования цитомегаловирусом
Цитомегаловирус отличается очень низкой контагиозностью, поэтому для инфицирования им необходимы определенные провоцирующие факторы:
- продолжительный контакт с источником вируса;
- нарушение защитного барьера в месте контактирования с инфекцией (наличие повреждений тканей вроде ран, порезов, эрозий);
- сбои в иммунной системе из-за переохлаждения, инфекции, стресса.
Резервуаром цитомегаловирусной инфекции может быть больной и носитель латентной формы заболевания. Заражение организма здорового человека вирусом происходит следующими путями:
- Контактно-бытовой путь — этот путь заражения цитомегаловирусом в большинстве случаев встречается в закрытых коллективах вроде семьи, лагерей, детского сада. При этом заражение происходит через предметы личной гигиены больного, которые инфицируются такими жидкостями организма, как слюна, кровь, моча. Регулярное несоблюдение гигиенических норм способствует очень быстрому и активному распространению инфекции в коллективе.
- Воздушно-капельный путь — вирус способен выделяться из организма его носителя с мокротой, слезами, слюной. Эти жидкости во время кашля или чихания начинают в виде мельчайших частиц распространяться в воздухе. При вдыхании этих частиц здоровый человек с ослабленным иммунитетом заражается вирусом. При этом входными воротами, через которые осуществляется инфицирование, могут быть ротовая полость и слизистые верхних дыхательных путей.
- Контактно-половой путь — это распространенный способ заражения вирусом. При незащищенном половом акте с носителем или больным человеком вирус начинает выделяться со слизью из влагалища или шейки матки, спермой после чего проникает в организм через слизистые оболочки половых органов.
- Оральный путь — это наиболее распространенный способ заражения вирусом у детей. Обычно вирус попадает в организм малыша через предметы и загрязненные руки. Также инфекция распространяется через слюну при поцелуе.
- Трансплацентарный путь — в случае активации инфекции у беременных на фоне сбоя иммунитета может случиться заражение ребенка. Обычно вирус попадает в организм плода через пупочную артерию вместе с кровью матери, провоцируя при этом разные патологии развития малыша. Возможно инфицирование также во время родов, когда с кровью роженицы инфекция попадает на кожу и слизистые плода. Проникает вирус в организм ребенка в том случае, если целостность покровов серьезно нарушена.
- Ятрогенный путь — заразиться вирусом можно также во время переливания крови (гемотрансфузии) от больного донора. Доказано, что однократное переливание крови не приводит к появлению цитомегаловирусной инфекции. Поэтому уязвимыми считаются те больные, которые нуждаются в постоянных или очень частых гемотрансфузиях. Это могут быть больные с разными болезнями крови, организм которых очень ослаблен. Основное заболевание сильно подавляет их иммунную систему, поэтому она не может эффективно бороться с вирусом. Способствуют заражению вирусом также частые переливания крови. Проникнуть в организм вирус может также в результате многоразового применения нестерилизованного медицинского инвентаря.
- Трансплантационный путь — вирус способен продолжительное время находиться в органах и тканях донора. Во время пересадки органов пациентам назначается иммуносупрессивная терапия, целью которой является предотвращение отторжения органов. На фоне этой терапии цитомегаловирус способен активироваться, после чего распространиться по всему организму пациента.
Осложнения цитомегаловируса
После попадания в организм больного человека, вирус начинает активно внедряться в его клетки, провоцируя тем самым воспаление и нарушая нормальную работу пораженного органа. Также вирус способен токсически воздействовать на организм человека, нарушая при этом процессы свертывания крови. Активность вируса способна спровоцировать системные болезни или поражение отдельных органов. Например, цитомегаловирус нередко становится причиной поражения аденоидов или миндалин из-за локального разрастания лимфоидной ткани.
У женщин инфекция часто поражает легкие и печень, провоцирует воспаление матки, яичников, маточных труб, эрозию шейки матки и даже в редких случаях при отсутствии адекватной терапии может привести к бесплодию. Также проявлениями заболевания считаются интерстициальная пневмония, синдром Гийена-Барре, менингоэнцефалит, миокардит, тромбоцитопения.
Симптомы цитомегаловирусной инфекции
Клинические проявления болезни зависят от ее формы. Зачастую у больных наблюдается латентная форма, для которой характерно практически бессимптомное течение. Во всех остальных случаях болезнь протекает с тяжелым поражением органов. Сразу после заражения вирусом наступает инкубационный период, во время которого инфекция активно размножается, но при этом не проявляется внешними признаками. Длится этот период около 20-60 дней, после окончания которых наступает острая стадия заболевания, продолжительность которой 4-6 недель. По истечению этого времени вирус снижает свою активность и начинает себя проявлять снова только после резкого ухудшения иммунитета. В подобном виде вирус может сохраняться в организме человека очень долгое время, даже пожизненно.
Характерные симптомы этой формы заболевания схожи с проявлениями инфекционного мононуклеоза. У больных наблюдаются повышение температуры и озноб. Также у них диагностируют увеличение лимфатических узлов до 3 см. Сначала увеличиваются шейные лимфатические узлы, размер которых может превышать 5 см. Затем происходит увеличение подчелюстных, подмышечных и паховых узлов.
Позднее присоединяются и другие симптомы вроде недомогания, головной боли, увеличения печени, превышения нормы лейкоцитов в крови. Поскольку клиническая картина заболевания схожа с проявлениями инфекционного мононуклеоза, в таком случае врачу крайне важно выполнить точную дифференциальную диагностику. В отличие от мононуклеоза при цитомегаловирусе у больных не диагностируют ангину, увеличение селезенки и затылочных лимфатических узлов.
Гораздо реже у больных болезнь протекает в генерализованной форме, сопровождающейся тяжелыми осложнениями. Как правило, такая форма заболевания развивается у больных с иммунодефицитным состоянием, которое могло быть спровоцировано радиотерапией, химиотерапией или ВИЧ-инфекцией. При генерализованной форме заболевания у больных может наблюдаться поражение почек, легких, сетчатки глаза, слюнных желез. На фоне этих патологических процессов развиваются такие тяжелые заболевания, как цитомегаловирусные гепатит, пневмония, ретинит, сиалоаденит, патологии почек.
Диагностика цитомегаловирусной инфекции
Диагностика цитомегаловируса зависит от его формы: при врожденной и острой форме необходимо выделить вирус в культуре клеток, при хронической — провести серологическую диагностику. Наиболее используемыми методами обнаружения цитомегаловируса считаются выделение вируса, полимеразная цепная реакция, иммуноферментный анализ и цитологический метод.
- Выделение вируса — наиболее точный метод диагностики цитомегаловируса. Эта методика предусматривает исследование биологических жидкостей (кровь, слюна) на предмет наличия в них вируса. Сначала биологический материал центрифугируют, чтобы выделить в нем вирус, после чего наносят его на культуры клеток, а затем помещают в термостат. Таким образом происходит своеобразное заражение клеток вирусом. Далее полученные во время исследования культуры идентифицируют (зачастую их окрашивают специальными флуоресцентными антителами, после чего исследуют под микроскопом).
- Полимеразная цепная реакция — данная диагностическая методика предусматривает определение в исследуемом материале (спинномозговая жидкость, моча, слюна) ДНК вируса. Сначала выделяется фрагмент ДНК, который затем клонируют большое количество раз, чтобы получить множество копий ДНК. Копии, которые были получены во время анализа, идентифицируют — определяют, к какому именно вирусу они принадлежат.
- Иммуноферментный анализ — с помощью этого исследования определяются антитела к вирусу как в острой фазе (anti-CMV IgM), так и в хронической (anti-CMV IgG). В основе исследования ИФА лежит реакция антиген-антитело, которая предусматривает, что вырабатываемые организмом антитела способны специфично связываться с антигенами.
- Цитологическая диагностика — изучение тканей на предмет наличия в них патологических изменений, вызванных цитомегаловирусом. Если исследовать зараженные ткани под микроскопом, то в них можно будет обнаружить гигантские клетки, которые характерны только для цитомегаловируса. Именно поэтому их обнаружение в тканях считается поводом для подтверждения диагноза.
Цитомегаловирус: врач, методы лечения
На вопрос, какой врач может лечить цитомегаловируса, можно сказать, что преимущество данное заболевание находится в сфере компетенции вирусолога. Тем не менее, специалисту могут потребоваться консультации гинеколога, уролога, терапевта и других докторов. Основной причиной активизации и распространения вируса по организму считается снижение иммунной защиты, поэтому важное место в терапии заболевания занимает стимуляция и поддержание нормального уровня иммунитета. Для этой цели больным назначают прием интерферонов. Такие препараты не оказывают прямого противовирусного эффекта. Тем не менее, они участвуют в борьбе с инфекцией, воздействуя как на отдельные зараженные клетки, так и на организм в целом. Естественными интерферонами, которые обычно назначают для борьбы с вирусом считаются человеческий лейкоцитарный интерферон, ферон, лейкинферон и вэллферон.
При лечении цитомегаловируса интерфероны оказывают следующие эффекты:
- Цитомегаловирус способен паразитировать клетки хозяина, тем самым используя их для синтезирования своих белков и дальнейшего размножения. Прием интерферонов активирует в зараженных вирусом клетках ферменты, которые эффективно воздействуют на синтеза белка. Также эти препараты способны стимулировать синтез рибонуклеазы — фермента, расщепляющего клеточные белки. Благодаря этому процессу подавляется синтез белков, в результате чего уменьшается количество вирусных единиц, которые образовываются в пораженной клетке.
- Интерфероны активируют гены, участвующие в клеточной защите. В результате их приема клетки постепенно становятся менее уязвимыми к проникновению частиц вируса.
- Интерфероны активируют белок p53, который запускает репарацию клеток в случае их повреждении. Если случившиеся с клеткой повреждения необратимы, белок р53 запускает процесс запрограммированной смерти клетки. Обычно в абсолютно здоровых клетках белок неактивен, поэтому интерфероны способны запускать его работу только в зараженных цитомегаловирусом клетках.
- Препараты могут стимулировать синтез молекул, помогающих иммунной системе намного легче и оперативнее распознавать частицы вируса. Эти особые молекулы соединяются с рецепторами, расположенными на поверхности цитомегаловируса. Затем Т-лимфоциты находят эти молекулы, после чего атакуют вирионы, к которым они прикреплены.
- Интерфероны эффективно стимулируют клетки иммунной системы (макрофаги и натуральные киллеры). Под действием препаратов эти клетки мигрируют к зараженным клеткам, затем атакуют их и уничтожают вместе с вирусом.
Многих больных интересует, стоит ли лечить цитомегаловирусную инфекцию, которая протекает в организме без выраженных симптомов. Целесообразности в лечении латентной формы заболевания нет, поскольку на данный момент не созданы специфические противовирусные вакцины или препараты для уничтожения вируса. Поэтому основным методом терапии бессимптомного цитомегаловируса считается поддержка нормального иммунитета. Для этого рекомендована профилактика хронических инфекций, провоцирующих снижение иммунитета. Также по показаниям врача рекомендован прием таких иммуностимуляторов, как эхинацея деринат, гексал, милайф.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:
- Особо опасные инфекции грипп а h1n1
- Инфекционные заболевания органов дыхания у детей
- Правила размещения пациентов в инфекционном отделении
- Стафилококковая или стрептококковая инфекция у детей
- Какие инфекции вызывают сакроилеит
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции

