Инфекции которые могут вызвать порок сердца
Содержание
Врождённый порок сердца (ВПС) - это дефект в структуре сердца и крупных сосудов, возникающий ещё до рождения.
Эти дефекты возникают уже на стадии развития плода в матке, и возможность рождения с ВПС среди новорожденных составляет около 1% (1 на 100 новорожденных).
Симптомы врожденного порока сердца могут появиться как при рождении, так и в детстве, а иногда и до достижения пациентом совершеннолетнего возраста. Согласно статистическим данным около 500 000 взрослых имеют врожденный порок сердца. Каждому из них, разумеется, нужны регулярные обследования у врача кардиолога.
Что вызывает врожденный порок сердца?
У большинства людей причины врожденного порока сердца остаются неизвестными. Однако существуют некоторые факторы, связанные с увеличением шансов рождения ребёнка с врожденным пороком. Эти факторы риска включают в себя:
- такие генетические или хромосомные аномалии у ребенка, как, например, синдром Дауна
- приём определенных лекарств, алкоголя или наркотиков во время беременности
- материнские вирусные инфекции, такие, как краснуха (лат. Rubella, 3-я болезнь) в первом триместре беременности.
- риск рождения ребенка с врожденным пороком сердца намного выше, если его родители или братья имеют ВПС
Проблемы, связанные с врожденным пороком сердца
Чаще всего встречаются такие проблемы, как:
- Дефекты сердечных клапанов. Сужение (стеноз) клапанов или их полное закрытие затрудняет или делает невозможным бесперебойную работу системы кровообращения. Другие пороки клапанов приводят к тому, что они не закрываются правильно и позволяют крови течь в обратном направлении.
- Дефекты межпредсердной и межжелудочковой перегородок. Эти дефекты создают градиент давлений между желудочками, вследствие чего сброс крови происходит слева-направо.
- Нарушения в сердечной мышце, что может привести к сердечной недостаточности.
Какие симптомы врожденного порока сердца наблюдаются у взрослых?
При наличии порока сердца возможно даже полное отсутствие каких либо симптомов. У взрослых людей, могут присутствовать такие симптомы, как:
- одышка
- ограниченные физические возможности
Диагностика врождённого порока сердца
Врожденный порок сердца зачастую обнаруживается, когда врач при осмотре замечает необычный звук или шумы в сердце. В зависимости от типа этого шума ваш доктор может назначит вам лабораторно-инструментальное исследование.
- эхокардиограмма или УЗИ сердца (основная методика, позволяющая увидеть морфологию порока и определить функциональное состояние сердца)
- сердечное зондирование
- рентгенограмма грудной клетки
- электрокардиограмма (ЭКГ)
- магниторезонансная томография (МРТ).
Как лечится врожденный порок сердца?
Лечение зависит от тяжести ВПС. Врожденные пороки сердца средней тяжести не требуют никакого лечения. Другие же можно лечить при помощи лекарств, процедур или хирургического вмешательства. Большинство взрослых с врожденными пороками сердца на протяжении всей жизни должны регулярно наблюдаться у специалистов и принимать меры предосторожности для предотвращения эндокардита (серьезного воспаления внутренней оболочки сердца).
Как можно предотвратить эндокардит?
Люди с врожденным пороком сердца подвержены риску получить эндокардит, даже если их сердце было подвержено тщательному лечению или пересадке. Чтобы защитить себя от эндокардита, говорите на приёме у любого врача или стоматолога, что у вас врожденный порок сердца.
- Позвоните своему врачу, если у вас появились симптомы инфекции (боль в горле, слабость, лихорадка).
- Позаботьтесь о ваших зубах и деснах, чтобы защититься от инфекции.
- Принимайте антибиотики перед тем, как подвергнуться каким-либо процедурам, которые могут вызвать кровотечение, например: стоматологическая помощь, анализы (любые анализы, которые могут быть связаны со сбором крови или которые могут вызвать кровотечение), хирургические операции. Проконсультируйтесь со своим врачом о типе и количестве антибиотика, который вам следует принять.
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наук
Год здоровья. Прочитай и передай другому
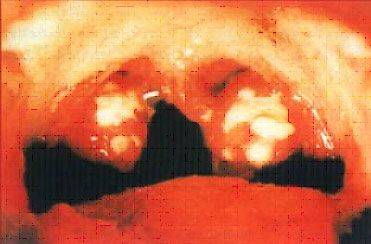
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений - тахикардией, перебоями в работе сердца - экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора - хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) - постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета - гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца - 0,097случаев на 1000 населения, в том числе ревматических пороков сердца - 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца - эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма - мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий - болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь - хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения - удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
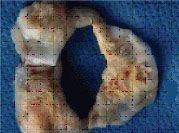
Аортальный клапан
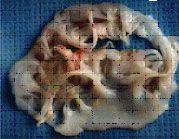
Митральный клапан
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
В данной статье рассматриваются актуальные вопросы формирования врожденных пороков сердца. Отражена роль внутриутробных инфекций в формировании врожденных пороков, показана структура внутриутробных инфекций. Приведены статистические данные и корелляция вирусных заболеваний с конкретными видами врожденных пороков сердца.
К сожалению, клинические проявления многих внутриутробных инфекций в периоде новорожденности неспецифичны, что затрудняет их диагностику и оттягивает начало консервативной терапии. У новорожденных с врожденными пороками сердца клиническая картина еще больше усугубляется наличием инфекции. Например, гепатоспленомегалия имеет место при всех внутриутробных инфекциях в периоде новорожденности и в то же время определяется при некоторых ВПС, протекающих с недостаточностью кровообращения. Это может приводить с одной стороны к запоздалой диагностике как ВПС, так и ВУИ, а с другой стороны может ошибочно усугублять оценку степени недостаточности кровообращения при объективном обследовании новорожденного с ВПС.
Не ослабевает интерес современных исследователей к изучению связи между ВПС и вирусными инфекциями. Некоторые из них считают факт наличия врожденного порока признаком антенатального инфицирова ния и/или персистенции вируса в организме [4, 8]. Действительно, многие инфекции, перенесенные женщиной во время беременности, приводят к формированию различных врожденных пороков сердечно-сосудистой системы (Таблица 1). Примером нарушения антенатального формирования органов и систем может служить краснуха, с которой связывают врожденные пороки развития сердца, слуха и зрения. Значительное количество публикаций допускают связь между формированием врожденных пороков развития у плода и перенесенными беременной вирусным и/или инфекционным заболеванием [1, 2, 3, 5, 8, 9, 10].
Таблица 1 Проявления антенатальных инфекций в периоде новорожденности
Основными кардиотропными вирусами считаются энтеровирусы Коксаки группы А и В, которые могут проникать к плоду через плаценту от матерей с персистирующей инфекцией [2, 3, 8].
У 75% детей с ВПС обнаруживаются энтеровирусы [6]. Как видно из таблицы, приведенной ниже, многие внутриутробные инфекции реализуются не только в специфические врожденные пороки развития сердца и других органов, но и имеют общие характерные особенности, которые могут рассматриваться как самостоятельные нозологии (недоношенность, гипотрофия, анемия и т.д.).
Выводы: При обследовании новорожденных и грудных детей с ВПС, практически в 100% случаев отмечается наличие микст-инфекции. Выявлена прямая зависимость тяжести поражения сердца при ВПС от степени активности вирусных агентов и их численности [1, 4, 7, 10].
Исследователи акцентируют внимание на том, что наличие персистирующей вирусной инфекции при отсутствии клиники или незначительных клинических проявлениях не является противопоказанием для хирургического лечения врожденных пороков сердца в периоде новорожденности [4,
- . Однако новорожденные с ВУИ представляют особую группу риска по развитию осложнений и высокого риска летального исхода после оперативных вмешательств по поводу ВПС [2, 9, 10].
Наиболее часто при этом развивается пневмония, анемия, сердечная недостаточность, неврологические осложнения и т.д. Следует отметить, что у детей без ВПС при отсутствии специфического лечения ВУИ летальность при генерализованных формах превышает 90%, а частота неврологических осложнений после перенесенной инфекции достигает 40% [9, 10].
Заболевание,возбудитель
Характерные особенности периода новорожденности
Врожденные пороки сердца
Низкая масса тела при рождении Недоношенность
Гепатоспленомегалия Микроцефалия триада Грегга (пороки глаз, сердца, глухота) стигмы дисэмбриогенеза
Клапанный стеноз легочной артерии
Клапанный стеноз аорты Периферические стенозы легочной артерии
Гипоплазия легочной артерии дмппдмжп
Низкая масса тела при рождении Желтуха
Тяжелое течение бактериальных инфекций
Пороки развития магистральных сосудов
Геморрагический синдром Г епатоспленомегалия
Каковы симптомы воспалительных заболеваний сердца?
Существуют три вида воспалительных ' href='https://aif.ru/health/life/bolezni_serdca_i_sosudov_osnovnye_priznaki_i_pervye_simptomy'>заболеваний сердца. В случае воспаления внутренних оболочек сердца врачи диагностируют эндокардит, а внешних — перикардит. Поражение сердечной мышцы называют миокардитом. В чём особенности этих заболеваний и каковы причины их появления, объясняет АиФ.ru.
Эндокардит
Эндокардит — заболевание сердечно-сосудистой системы, при котором инфекция поражает внутреннюю оболочку сердца (эндокарда) и клапана*. Развитие болезни приводит к пороку сердца**. Профилактику данного заболевания необходимо проводить всем людям с деформацией клапана сердца.
На догоспитальном этапе, как правило, эндокардиты почти не диагностируют. В больницу пациенты могут поступать с рецидивирующим гриппом, ОРВИ, пневмонией и другими воспалительными заболеваниями.
Виды эндокардита:
- Подострый бактериальный эндокардит (эндокардит инфекционный) — инфекционно-воспалительный процесс. Последствия этого типа болезни — нарушение работы клапанов или сокращений внутренней оболочки сердца.
- Вторичный эндокардит.
Вторичный эндокардит возникает при болезнях соединительной ткани. Эндокардит обычно сочетается с миокардитом — нарушением возбудимости и проводимости крови в мышцах сердца. Инфекционные эндокардиты возникают при внедрении в сердечную ткань бактерий, грибка, редко — вирусов. Болезнь имеет хроническое течение и отличается бедностью клинических проявлений. При прогрессировании вторичного эндокардита у больного может развиться порок сердца.
Различают несколько видов вторичного эндокардита:
- аллергический — эндокардит, который сопровождается аллергическими реакциями;
- фибропластический с эозинофилией — характеризуется выраженным утолщением ткани клапана сердца с образованием рубцов;
- травматический (послеоперационный) — эндокардит, причиной развития которого служит занесение микробов или вирусов во время операции;
- интоксикационный — появляется при влиянии на организм токсических веществ — алкоголя, наркотиков, паров, газов или ядов;
- тромбоэндокардит — эндокардит с образованием тромбов и рубцов на сердце.
Миокардит
Миокардит — воспаление мышцы сердца, в результате которого нарушаются её основные функции: возбудимость, проводимость и сократимость. Опасность болезни заключается в её последствиях: повышении давления в левом предсердии, аритмии, дисфункции правого желудочка сердца**** и закупорке сердечных сосудов. Возникает из-за внедрившихся в миокард опасных микроорганизмов (вирусов, бактерий, паразитов и др.) или как следствие поражения верхних дыхательных путей различными вирусами.
Виды миокардита:
Аллергический миокардит. Зачастую формируется как проявление общей аллергической реакции организма на инфекцию или другой фактор (лекарственные средства, сывороточные препараты, вакцины, токсины).
Идиопатический миокардит Абрамова — Фидлера. Трудности в установлении точного диагноза связаны с нечёткой клинической картиной. Болезнь характеризуется сердечной недостаточностью, выраженными нарушениями ритма и проводимости тока крови, образованием тромбов и рубцеваний на сердечной мышце. Часто протекает остро с летальным исходом в течение короткого времени.
Симптомы миокардита:
- Быстрая утомляемость.
- Повышенная потливость.
- Астения.
- Тахикардия.
- Боль в груди.
- Одышка.
- Фебрильная лихорадка.*****
Перикардит
Перикардит — воспалительное поражение наружной соединительной оболочки сердца (перикарда), возникающее как осложнение после различных заболеваний. Перикард представляет собой плотный мешок соединительной ткани, который отгораживает сердце от всех остальных органов и не даёт сердцу смещаться.
Болезнь может возникнуть:
- после инфекционно-вирусных заболеваний (грипп, корь, туберкулез, ангина);
- при аллергии;
- при ревматизме;
- как осложнение болезней сердца;
- при злокачественных опухолях;
- при кистах;
- при обменных нарушениях.
Проявляется слабостью, постоянными болями за грудиной, усиливающимися при вдохе, кашлем (сухой перикардит), иногда — отдышкой. Различают перикардиты первичные и вторичные (как осложнение при заболеваниях миокарда, лёгких и других внутренних органов). Перикардит может быть ограниченным (у основания сердца), частичным или же захватывать всю внутреннюю оболочку.
В зависимости от клинических особенностей выделяют перикардиты острые и хронические. Осложнение после перикардита — острая сердечная недостаточность.
Методы лечения воспалительных заболеваний сердца
Больные с воспалительным поражением эндокарда, миокарда и перикарда требуют стационарного лечения. При лёгком течении болезни нет необходимости в строгом постельном режиме.
Диету назначают с ограничением соли до 4 – 5 г и жидкости до 1,0 – 1,2 л в сутки.
При инфекционном эндокардите назначаются антибиотики, которые больной принимает в течение длительного времени. Поэтому врач должен предупредить образование абсцессов в местах инъекций, а также развитие аллергических реакций.
Учитывая, что в основе развития поражений стенок сердца — воспалительный процесс, причиной которого являются иммунные нарушения, больным назначают нестероидные противовоспалительные препараты, а при значительных иммунных сдвигах — глюкокортикоиды (преднизолон и др.), а также аминохинолиновые препараты; в качестве резервных средств употребляют цитостатики.
* Клапан сердца — часть органа, образованная складками его внутренней оболочки, обеспечивает ток крови в одном направлении путём перекрывания венозных и артериальных проходов.
** Порок сердца —дефект сердечного клапана.
*** Зеленящий стрептококк — общее название видов бактерий, образующих в крови мелкие колонии с зоной позеленения; некоторые виды обнаруживаются в крови больных эндокардитом, могут вызывать кариес зубов у человека.
**** Правый желудочек сердца — одна из четырёх камер сердца, в которой начинается малый круг кровообращения венозной крови из правого предсердия.
***** Фебрильная лихорадка — угрожающее жизни состояние, внезапно и остро развивающееся у больных со снижением числа циркулирующих в крови нейтрофилов (изменения состава крови).
Характеристика приобретенного порока сердца, чем он отличается от врожденного. Два вида патологии: стеноз и недостаточность клапанов. Причины, характерные симптомы, диагностика и лечение.
Приобретенные пороки сердца (сокращенно ППС) – это возникшие в течение жизни аномалии строения сердечных клапанов, которые нарушают внутрисердечный и системный ток крови. Эта патология может поражать любой из 4 клапанов – аортальный, легочной, митральный и трехстворчатый, сообщает Волга Ньюс.
Выделяют следующие виды ППС:
- Простые пороки – наличие либо стеноза, либо недостаточности только на одном клапане.
- Комбинированные пороки – наличие стеноза и недостаточности на одном клапане.
- Сочетанные пороки – поражение нескольких клапанов.

Причины ППС
Основные причины приобретенных пороков:
- Возраст – в тканях клапанов сердца со временем возникают дегенеративные изменения.
- Ревматизм – это воспалительное заболевание, являющееся осложнением стрептококковой инфекции, которое может поразить суставы, кожу, сердце и головной мозг.
- Инфекционный эндокардит – бактериальное поражение внутренней оболочки сердца (эндокарда) и клапанов.
Развитие ППС реже может быть вызвано многими другими заболеваниями, включая:
- Аутоиммунные болезни – например, системная красная волчанка, ревматоидный артрит.
- Инфаркт миокарда, повредивший мышцы, которые контролируют клапан.
- Карциноидные опухоли, которые распространились из пищеварительного тракта в печень или лимфатические узлы.
- Синдром Марфана – врожденное заболевание, при котором наблюдается патология соединительной ткани.
- Лучевая терапия, проводимая в области грудной клетки.
- Инфаркт миокарда, повредивший мышцы, которые контролируют клапан.

Симптомы ППС
Симптомы поражения сердечных клапанов могут возникать внезапно или развиваться медленно, в зависимости от того, как быстро прогрессирует болезнь. Кроме этого, тяжесть симптомов не всегда отвечает серьезности порока. Например, у одних пациентов с тяжелыми ППС почти отсутствуют какие-либо симптомы болезни, а у других даже небольшой порок приводит к яркой клинической картине.
Главным симптомом наличия одного из пороков сердца является появление признаков сердечной недостаточности, к которым относятся одышка после незначительной физической нагрузки, отеки на ногах, появление асцита. Другие симптомы включают:
- Сердцебиение.
- Боль в грудной клетке.
- Усталость.
- Расширение вен на шее.
- Головокружения или обмороки (особенно при аортальном стенозе).
- Повышение температуры тела (при инфекционном эндокардите)
- Быстрое увеличение веса, связанное с задержкой жидкости в организме.
В тяжелых случаях эти симптомы настолько выражены, что не дают пациенту выполнять любые повседневные действия, связанные с малейшей физической нагрузкой.

Диагностика
Во время осмотра врач проводит аускультацию сердца, во время которой при наличии клапанных пороков может услышать патологические шумы. Для точного установления диагноза и тяжести болезни используют следующие инструментальные обследования:
- Эхокардиография – ультразвуковой метод получения изображения сердца в режиме реального времени. Один из основных методов диагностики пороков сердца, позволяющий определить размеры и форму клапанов и камер сердца, оценить их функционирование, выявить различные структурные нарушения.
- Электрокардиография – позволяет записать электрическую активность сердца, выявить нарушения сердечного ритма и утолщение миокарда.
- Стресс-тесты – это методы, во время которых проводят измерение артериального давления, сердечного ритма и запись ЭКГ после физической или фармакологической нагрузки на сердце.
- Рентгенография органов грудной полости – позволяет оценить размеры сердца, а также выявить застой жидкости в легких.
- Катетеризация сердца – позволяет измерить давление по разные стороны клапана (оценка степени стеноза клапана), а также выявить обратный ток крови (обнаружение недостаточности клапана).
- МРТ сердца – метод, использующий для получения детального изображения сердца магнитное поле и радиоволны.

Лечение
В настоящее время препаратов, которые могли бы устранить структурное нарушение клапанов сердца, не существует. Однако здоровый образа жизни и прием определенных лекарственных средств могут успешно облегчить симптомы и улучшить состояние пациента.
Врачи при ППС чаще всего назначают следующие медикаменты:
- Средства для снижения артериального давления и уровня холестерина в крови.
- Антиаритмические препараты.
- Медикаменты, предотвращающие образование тромбов (антикоагулянты и антиагреганты).
- Средства для лечения сердечной недостаточности.
Полностью устранить порок сердца можно лишь с помощью хирургического вмешательства. Чаще всего при ППС проводят следующие операции:
- Операции на открытом сердце с искусственным кровообращением – эти хирургические вмешательства выполняются через большой разрез грудной клетки. Как правило, кардиохирурги проводят пластику или замену поврежденного клапана.
- Малоинвазивные операции – это хирургические вмешательства по пластике или замене клапанов, которые проводят с помощью специальных устройств, заведенных в полость сердца через кровеносные сосуды.
Прогноз при ППС
Прогноз при ППС зависит от многих факторов, включая вид и тяжесть порока, причины его возникновения, своевременность выявления болезни, проведение хирургического лечения, возраст пациента, общее состояние его здоровья. Применение современных методик восстановления или замены пораженного клапана позволяет существенно улучшить качество жизни и продлить ее длительность у большинства пациентов.
Читайте также:


