Гнойная инфекция в почках
| Клиники и отделения: Институт урологии и репродуктивного здоровья человека. Клиника урологии им. Р.М. Фронштейна |
Острый пиелонефрит – воспалительное заболевание, при котором преимущественно поражается канальцевая система почки. Объединяет под собой ряд патологических состояний. Они отличаются друг от друга тяжестью возникших в органе изменений и их распространенностью, являясь разными этапами одного заболевания. Природа недуга чаще бактериальная. Свыше 90% случаев вызывается Escherichia соli и другими энтеробактериями (Enterobactenaceae). Бывает острым необструктивным и обструктивным. Последний обычно обуславливают камни в мочеточнике.
Их два: восходящий по мочевыводящим путям и гематогенное распространение. Самый распространенный - первый: перемещаясь ретроградным способом через выводной проток мочи, возбудители из мочевого пузыря переходят в лоханку почки и паренхиму. Второй наблюдается редко, преимущественно при внепочечных очагах инфекции.
- нарушение оттока мочи при обструкции мочевыводящих путей;
- почечно-каменная болезнь;
- везико-уретеральный рефлюкс;
- нейрогенный мочевой пузырь;
- длительное использование мочевого катетера;
- сахарный диабет;
- снижение сопротивляемости организма (иммунодепрессия);
- беременность;
- органические аномалии почек и мочевыводящих путей.
Острый пиелонефрит сопровождается лихорадкой, ознобом, обильным потоотделением. Пациент жалуется на недомогание (головная боль, слабость, тошнота и рвота). Возникают боли в боку, которые могут распространиться на паховую область. Поднимается температура тела: при гнойных формах – многократно. Сопровождается выраженной адинамией, артериальной гипотензией.
В половине случаев поражаются нижние мочевыводящие пути. Присутствует характерная симптоматика: нарушение мочеиспускания (дизурия), частые позывы к мочеиспусканию, никтурия (частое мочеиспускание).
Обследование выявляет болезненность костовертебрального угла со стороны поражения. Болевой синдром может ощущаться в проекции живота. Это вкупе с болезненным атоничным (вялым) кишечником дезориентирует и наталкивает на предположения об аппендиците, панкреатите, дивертикулите и холецистите. Поэтому требуется проведение полномасштабной диагностики.
Анализы мочи указывают на бактериурию и пиурию. Возможна микрогематурия. Клинический анализ крови выявляет лейкоцитоз с преимущественным содержанием нейтрофильных гранулоцитов (нейтрофилов). Вследствие преходящих функциональных нарушений в почке и/или ее дегидратации может повышаться уровень креатинина. Диагностическим является только бактериологический посев мочи. Соответствующая антибактериальная терапия назначается после определения чувствительности микрофлоры.
Развитие инфекции напрямую влияет на возможность появления осложнений. Их выраженность зависит от остроты заболевания, продолжительности, спровоцировавших обстоятельств и своевременности и эффективности назначенного лечения.
Генерализованное воспаление и отек при обычном течении обуславливает увеличение больного органа. Наличие гнойного поражения паренхимы и его дальнейшее распространение может привести к почечному абсцессу. Прорыв гнойного содержимого за пределы почечной капсулы чреват развитием другого абсцедирующего процесса – паранефрального. Присоединение бактериемии способно спровоцировать уросепсис.
Эмфизематозный пиелонефрит возникает у больных с сахарным диабетом в анамнезе. Возникает вследствие образования CO2 как конечного продукта расщепления сахара газообразующими микроорганизмами. Углекислый газ визуализируется в паренхиме почки как воздух.
Ксантогранулематозный пиелонефрит начинается у больных, для которых характерно хроническое образование аммониево-магниево-фосфатных либо струвитных камней. Этот процесс связан с занесением в организм бактерий, расщепляющих мочевину (Escherichia соli, Proteus и др.). Инфицирование имеет атипичный характер. Для него свойственно возникновение клеточных инфильтратов, выявляемое с помощью микроскопического исследования. Состав инфильтратов – это мононуклеарные макрофаги, нагруженные липидами пенистых клеток и представляющие собой объемное образование. Оно бывает ограниченным и распространенным. Его нередко ошибочно диагностируют как почечно-клеточный рак.
Чтобы исключить сопутствующие недуги, благоприятствующие развитию инфекции, больным острым пиелонефритом рекомендованы радиологические обследования. Они также помогают уточнить при тяжелом течении характер патологических изменений.
Назначено лечение, но улучшение не наступает? Выяснить причину помогут исследования, дающие зрительную картину пораженной почки:
Она определяется наличием либо отсутствием обструкции верхних мочевыводящих путей. Если она есть, усилия врачей направлены на восстановление оттока мочи. Рекомендуется внутреннее дренирование с помощью мочевого катетера. Как альтернатива может быть предложена пункционная нефростомия.
В основе назначаемого лечения лежат данные проведенных исследований. К нему следует приступать немедленно и желательно в стационарных условиях. Антибактериальные препараты вводятся внутривенно. Амбулаторное лечение показано лишь в ряде случаев, когда нет осложнений. Применять следует антибиотики, выраженно действующие на грамотрицательные патогенные бактерии: Escherichia соli, Pseudomonas, Proteus и Klebsiela. Но не ранее, чем будут получены результаты культурального анализа и установления степени чувствительности возбудителей.
Свою эффективность доказали, и это установлено опытным путем, активные в протоках цефалоспорины третьего поколения и пенициллин. Хорошей альтернативой монотерапии такими препаратами считаются фторхинолины (их обычно назначают перорально). В этих случаях лечение проводят амбулаторно. Тяжелое течение требует комбинации двух препаратов, чтобы обеспечить синергетический эффект.
Не вызывает сомнений эффективность аминогликозидов против грамотрицательных штаммов патогенной микрофлоры. Однако применение этих антибиотиков сегодня ограничивается. Причины: нефротоксичность, ототоксичность и выраженные побочные эффекты. В качестве альтернативы врачи предлагают более безопасные противомикробные препараты. Аминогликозиды с ампициллином если и назначают, то только в самых критических случаях, когда есть угроза серьезных осложнений.
Если в течение трех-пяти дней (этот промежуток времени называется приемлемым) у больного, несмотря на лечебные мероприятия, не наступает улучшение состояния, остается крайний вариант – оперативное вмешательство.
2. Множественные абсцессы коры почек. Являются результатом гематогенной инфекции из отдаленного источника (чаще всего инфекции кожи, костей или эндокарда), который нельзя обнаружить у ≈1/3 больных в момент постановки диагноза инфекции почек. В 90 % случаев этиологическим фактором является S. aureus. В коре почек образуются микроабсцессы, сливающиеся в более крупные абсцессы, которые иногда прорываются в мочевыделительную систему. Чаще всего встречаются у потребителей инъекционных наркотиков, больных сахарным диабетом и больных на диализе. Посевы крови и мочи обычно отрицательные. Методом выбора при проведении визуализирующих исследований является КТ.
Лечение: антибиотики и хирургические процедуры, как при корково-медуллярном абсцессе почки.
3. Паранефральный абсцесс. Гнойный экссудат между капсулой почки и почечной фасцией. Причины: пионефроз (особенно в течении почечнокаменной болезни), пиелонефрит и его осложнение в виде корково-медуллярного абсцесса почек, абсцессов коры почек, редко гематогенных. В ≈1/4 случаев встречается у больных сахарным диабетом. Обычно проявляется лихорадкой, ознобом и болью в поясничной области; иногда можно пропальпировать опухоль в поясничной области. Посев крови положительный в 10–40 % случаев. КТ является методом выбора при проведении визуализирующих исследований (результат УЗИ ложноотрицательный в ≈30 % случаев).
Лечение: хирургическое или чрескожное дренирование и антибиотики, подобранные на основе результатов посевов мочи, крови и содержимого абсцесса.
4. Пионефроз. Обычно возникает вследствие восходящего инфицирования уже существующего гидронефроза, часто как осложнение нефролитиаза. Острый пионефроз протекает так, как тяжелая ИМС.
Лечение: хирургическое вмешательство.
5. Гангренозный пиелонефрит. Тяжелое многоочаговое бактериальное воспаление почек, приводящее к некрозу и присутствию газа в почечной паренхиме или паранефральном пространстве. В ≈95 % случаев наблюдается у больных сахарным диабетом с препятствиями оттока мочи, чаще у женщин. Клинически протекает так же, как очень тяжелая ИМС с симптомами септического шока. Иногда можно выявить крепитацию при пальпации области пораженной почки. Более легкой формой является гангренозное воспаление почечной лоханки с наличием газа только в чашечно-лоханочной системе. Визуализирующие исследования выявляют присутствие газа.
Лечение: хирургическое дренирование и антибиотики. Несмотря на такое лечение, летальность достигает 60 %, а удаление инфицированной почки снижает ее до 20 %.
6. Папиллярный некроз почек . В результате восходящего инфицирования происходит некроз почечного сосочка и его отторжение в чашечно-лоханочную систему. Перемещаясь вдоль мочеточника, отторгшаяся ткань может вызвать почечную колику. В большинстве случаев встречается у больных сахарным диабетом. Клиническая картина напоминает тяжелый ОП.
Лечение: обычно антибиотикотерапия является эффективной; инвазивное лечение необходимо в случае блокирования оттока из почки некротизированными тканями.
7. Хронический пиелонефрит . Хронический тубулоинтерстициальный нефрит вызван хронической или рецидивирующей инфекцией почек. Развивается почти исключительно у лиц со значительными анатомическими изменениями мочевой системы, такими как препятствие оттоку мочи, коралловидный нефролитиаз, пузырно-мочеточниковый рефлюкс (наиболее частая причина у детей). Характерной чертой является фокальное рубцевание почечной паренхимы, отражением этого является неровная поверхность почки с рубцовыми втяжениями. Может затрагивать только одну почку. Со временем появляется прогрессирующий фиброз, канальцевая атрофия, а также склероз и атрофия почечных клубочков. Доминируют симптомы рецидивирующей ИМС (→см. выше) и хронической почечной недостаточности, когда возникает значительное нарушение функции почек. В анализе мочи обычно выявляется лейкоцитурия, иногда лейкоцитарные цилиндры. Отрицательный результат посева мочи не исключает диагноз. Протеинурия обычно не превышает 2,0 г/сут. и предвещает прогрессирующее ухудшение функции почек. При УЗИ обычно обнаруживаются почки уменьшенных размеров, иногда с неровными контурами и признаки основного заболевания (мочевые отложения, препятствие оттока мочи). Урография выявляет деформацию некоторых или всех чашечек (расширение, уплощение сводов). Сцинтиграфия почек является наиболее чувствительным методом для обнаружения рубцевания почечной паренхимы. Микционная цистография может показать наличие пузырно-мочеточникового рефлюкса.
Лечение: этиотропная терапия (в т. ч. антибактериальные препараты) и замедление прогрессирования ХБП.
8. Ксантогранулематозный пиелонефрит. Тяжелая хроническая инфекция почечной паренхимы, ведущая к ее разрушению и околопочечному фиброзу. Почти всегда, причиной является хроническое препятствие в оттоке мочи, в 3/4 случаев присутствует коралловидный нефролитиаз с хронической инфекцией. Клиническая картина хронического воспаления с периодической лихорадкой и болью в поясничной области и потерей массы тела. Обострение протекает как тяжелая ИМС, а нелеченная ИМП может привести к образованию кожных свищей или свищей в просвет кишечника. Обычно диагностируются только после удаления почки, часто из-за ложной диагностики злокачественного новообразования. КТ является методом выбора при проведении визуализирующих исследований. При УЗИ на диагноз может указывать большая почка с наличием коралловидных камней.
9. Острый простатит. Почти всегда является следствием инфекции, вызванной проникновением болезнетворного микроорганизма из мочеиспускательного канала, и может сопутствовать воспалению мочеиспускательного канала или ИМС. Наиболее частой причиной являются палочки из семейства Enterobacteriaceae и микроорганизмы, вызывающие уретрит. Проявляется быстро нарастающей лихорадкой с ознобом, болью, локализованной в области таза или промежности, дизурией и помутнением мочи. Отек предстательной железы может быть причиной задержки мочи. При пальпационном исследовании (деликатном, из-за риска провоцирования бактериемии) предстательная железа отекшая, мягкая, с повышенной температурой и очень болезненная. В каждом случае следует сделать посев мочи, а у госпитализированных мужчин также посев крови (положительный в 20 %).
Лечение: эмпирически монотерапия фторхинолоном или с аминогликозидом либо котримоксазолом, в дозах как при осложненной ИМС. После получения результатов посевов следует соответственно модифицировать лечение (если есть показания) и продолжать в течение 2–4 нед. Отсутствие улучшения после недели лечения может указывать на абсцесс предстательной железы.
Лечение: эмпирическое следует начать до получения результатов микробиологических исследований. У мужчин младшего возраста — цефтриаксон в/м 0,25–1,0 г однократно в сочетании с доксициклином п/о 100 мг 2 × в день в течение 10 дней. Гонорейная инфекция: ципрофлоксацин п/о 500 мг однократно, офлоксацин п/о 400 мг однократно (если не исключено одновременного инфицирования C . trachomatis — 200 мг 2 × в день в течение 7 дней) или цефтриаксон в/м 250 мг однократно. У мужчин старшего возраста причиной чаще являются бактерии Enterobacteriaceae и при эмпирической терапии применяют цефтриаксон 2,0 г/сут в течение 10–14 дней.

Абсцесс почки является одной из самых опасных урологических патологий, грозящей пациенту тяжелыми, порой даже летальными последствиями, если вовремя не диагностировать это состояние и не провести эффективную терапию. Главная сложность своевременного выявления заболевания заключается в том, что клиническая картина абсцесса почки имитирует клиническую картину острого пиелонефрита [1, 3, 5-7, 10].
Абсцесс почки - это ограниченное гнойное воспаление, при котором ткани органа расплавляются и образуется заполненная гноем полость. В большинстве случаев заболевание возникает в результате недостаточного или неправильного лечения гнойного пиелонефрита (рис. 1). Бактерии попадают в орган через кровь или мочевые пути, вызывают воспалительный процесс и поражают ткани почки. В некоторых случаях абсцесс развивается на фоне сахарного диабета, травмы мочевых путей, является прямым следствием конкремента в лоханке или мочеточнике или как осложнение после оперативного вмешательства (например, операции по удалению камней из почек). В отдельных случаях не исключена возможность локального гематогенного инфицирования почки, при котором возникают ишемические инфаркты и нагноения [1, 3, 5-7, 10].
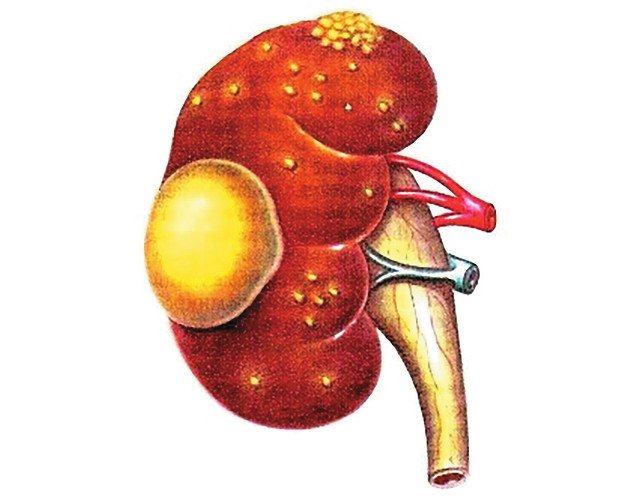
Рис. 1. Абсцесс почки.
Абсцесс почки может возникнуть самостоятельно и тогда в своем инволютивном процессе проходит 3 фазы: фазу острого воспаления, гнойного расплавления и хронического течения. Могут встречаться единичные и множественные абсцессы.
В ряде случаев, когда абсцесс располагается в пределах верхнего или нижнего сегмента почки, может наступить секвестрация большого участка почечной паренхимы. Описаны случаи образования абсцесса после ножевого ранения почки.
Наблюдаются еще так называемые метастатические абсцессы почки, которые возникают при заносе инфекции из экстраренальных очагов воспаления. Источник инфекции чаще находится в легких (деструктивная пневмония) или сердце (септический эндокардит) [1, 3, 5-7, 10].
Солитарные абсцессы чаще возникают с одной стороны, метастатические нередко бывают множественными и двусторонними.
Абсцесс коркового вещества почки может вскрыться:
- через капсулу почки в околопочечную клетчатку с образованием околопочечного абсцесса;
- в чашечно-лоханочную систему и опорожниться через систему мочевых путей;
- в брюшную полость.
Он может также перейти в хроническую форму и симулировать опухоль почки.
Различают следующие виды поражения почек при данной патологии [11]:
- пиелонефрит и околопочечный абсцесс;
- пиелонефрит и околопочечный абсцесс и конкремент;
- пиелонефрит и паренхимный абсцесс;
- пиелонефрит и паренхимный и околопочечный абсцессы;
- пиелонефрит и лоханочно-чашечный и околопочечный абсцессы;
- пиелонефрит и лоханочно-чашечный, распространяющийся в корковое вещество абсцесс;
- пиелонефрит и лоханочно-чашечный абсцесс;
- лоханочно-чашечный абсцесс (без пиелонефрита).
Общие симптомы абсцесса почки не отличаются от признаков любого тяжелого септического заболевания: высокая температура тела с потрясающим ознобом, частый, слабого наполнения пульс, одышка, жажда, общая слабость, головная боль, иктеричность склер, адинамия, эйфория. Температура тела устанавливается на высоких цифрах (39-41 °С). Среди местных симптомов в диагностике заболевания имеют значение интенсивные боли в области почки, возникающие вследствие расстройства крово- и лимфообращения в почке и сдавления отечной ткани почки в плотной малорастяжимой фиброзной капсуле. Боли особенно усиливаются при пальпации увеличенной и напряженной почки либо при поколачивании поясничной области. Защитное напряжение поясничных мышц и передней брюшной стенки всегда резко выражено. Нередко больные с абсцессом почки принимают вынужденное положение с приведенной к животу ногой, разгибание которой вызывает резкую боль в поясничной области на стороне заболевания (признак реактивного псоита). Бактериурия и лейкоцитурия обычно появляются в поздние сроки заболевания, когда абсцесс прорывается в мочевые пути. Если происходит расплавление фиброзной капсулы почки и содержимое абсцесса опорожняется в паранефральную клетчатку, то возникает гнойный паранефрит [1, 3, 5-7, 10].
На обзорной урограмме можно обнаружить искривление позвоночника в сторону поражения и отсутствие тени поясничной мышцы на этой стороне, увеличение почки. Иногда в области локализации абсцесса отмечают выбухание наружного ее контура.
На экскреторных урограммах определяются снижение выделительной функции почки, сдавление почечной лоханки или чашек, их ампутация. Ограничена подвижность почки на высоте вдоха и после выдоха. При прорыве гноя в чашечно-лоханочную систему на урограмме видна полость, заполненная рентгеноконтрастной жидкостью.
Радиоизотопная нефрография свидетельствует о нормальном функциональном состоянии почек, что позволяет косвенно предположить наличие абсцесса почки при клинических симптомах гнойного ее поражения. На динамических сцинтиграммах в области абсцесса выявляется бессосудистое объемное образование.
Ценные сведения можно получить при ультрасонографии - обнаруживается полость, содержащая жидкость (гной) (рис. 2, 3).

Гной в моче или пиурия – это состояние, которое возникает, когда в моче избыток белых кровяных телец или навоза. Врачи определяют большое количество, как минимум 10 лейкоцитов на кубический миллиметр (мм³), центробежной мочи. Пиурия характеризуется мутной мочой и часто указывает на наличие инфекции мочевыводящих путей. Кроме пиурии, также может быть стерильная пиурия – моча, которая содержит лейкоциты, но все еще кажется свободной от бактерий и микроорганизмов, на основе методов анализов мочи.
Вместе с гноем в моче могут возникать такие симптомы как: частые позывы к мочеиспусканию, ощущение жжения при мочеиспускании, кровь в моче, неприятный запах мочи, тазовые боли, лихорадка, боль в животе, ненормальные выделения, одышка, тошнота или рвота.
Причины
Пиурия может возникнуть вследствие многих заболеваний. Чаще всего она вызывается инфекцией в любой области мочевыделительной системы, включая почки, мочеточники, мочеиспускательный канал или мочевой пузырь. Стерильная пиурия чаще всего вызывается инфекциями, передающимися половым путем, такими как гонорея или вирусные инфекции.
К другим причинам появления гноя в моче относятся: интерстициальный цистит, бактерии при сепсисе, туберкулёзе, камни мочевыводящих путей, болезнь печени, пневмония, аутоиммунные заболевания, паразиты, опухоли мочевыводящих путей, поликистоз почек.
Пиурия также может быть реакцией на прием определенных лекарств:
- нестероидные противовоспалительные средства;
- диуретики;
- пенициллиновые антибиотики;
- ингибиторы протонной помпы.
Также причинами появления гноя в моче может быть:
Беременность
Пиурия часто возникает во время беременности. Это связано с анатомическими и гормональными изменениями в этот период, что позволяет бактериям попадать в мочевыводящие пути. Инфекция или даже бессимптомное наличие бактерий в моче во время беременности может быть вредной и вызывать осложнения у ребенка.
Обезвоживание
Мутная моча, особенно если она темная, может свидетельствовать о том, что человек не употребляет достаточного количества жидкости.
У детей или старших людей высокий риск обезвоживания. Каждому, у кого имеется болезнь, вызывающая диарею, рвоту или лихорадку, необходимо пить больше жидкости. Те, кто занимаются физическими упражнениями или физическим трудом в жаркие дни, также могут иметь более высокий риск обезвоживания. Сильное обезвоживание может привести к тяжелым симптомам, включая дезориентацию, потерю сознания или кровавый, или черный кал.
Почечная инфекция
Многие инфекции почек начинаются как ИППП, которые затем распространяются из-за отсутствия эффективного лечения и со временем ухудшаются. Почечные инфекции требуют немедленного медицинского лечения. Без оперативного лечения этот тип инфекции может привести к постоянному поражению почек.
Инфекция, передающаяся половым путем
Некоторые распространенные ИППП такие, как гонорея и хламидиоз, могут вызвать помутнение мочи. Гонорея и хламидиоз побуждают иммунную систему к отражению и выработку лейкоцитов, которые могут смешиваться с мочой и предоставлять ей мутный вид.
Вульвовагинит
Вульвовагинит – воспаление вульвы и влагалища, что может привести к помутнению мочи. Бактериальные инфекции являются самой распространенной причиной вульвовагинита, хотя инфекция также может быть следствием вирусов или грибков. В некоторых случаях организм может реагировать на ингредиенты мыла, моющих средств, умягчителей тканей или других продуктов.
Простатит
Зажженная простата, или простатит, также может быть причиной помутнения мочи.
Диагностика
Врач сделает анализ мочи для диагностики пиурии. Это предусматривает взятие пробы мочи, которая затем анализируется на основе ее внешнего вида, концентрации и содержания.
Анализ мочи может также выделить другие отклонения. Например, наличие нитрита или лейкоцитарной эстеразы может указывать на инфекции мочевыводящих путей, тогда как повышенный уровень белка может свидетельствовать о заболевании почек. Во время диагностического процесса важно, чтобы другие выделения не загрязняли образец мочи. Это особенно важно для женщин, поскольку вагинальные выделения содержат бактерии, которые могут запутать результаты анализа.
Для установления причины возникновения пиурии может понадобиться дополнительные диагностические тестирования. Это может быть внутривенная пиелограмма, компьютерная томография, магнитно-резонансная томография или ультразвуковая томография брюшной области.
Во время каких болезней проявляется
Как было сказано ранее, наиболее распространенной причиной пиурии является бактериальная инфекция мочевыводящих путей. Однако есть несколько заболеваний, которые являются факторами риска возникновения гноя в моче:
- инфекции;
- болезнь печени;
- папиллярный некроз;
- диабет;
- туберкулез;
- почечные камни;
- болезнь Кавасаки;
- рак;
К какому врачу обратиться
Если вы заметили, что моча стала мутной и с неприятным запахом, обратитесь сначала к семейному врачу, который благодаря результатам анализов и физическому осмотру сможет направить к врачу-специалисту. В зависимости от причины это может быть уролог, гинеколог, инфекционист, кардиолог.
Большинство случаев пиурии не представляют серьезного риска для здоровья, но тот, кто сталкивается с гноем в моче, должен обратиться к врачу, который поможет определить основную причину.
Профилактика
Практика надлежащей личной гигиены может помочь предотвратить инфекции мочевыводящих путей. Сюда входит всегда протирания спереди назад, после мочеиспускания и дефекации, а также ежедневное мытье кожи вокруг влагалища и прямой кишки. Мытье или душ, как до, так и после сексуальной активности, также может снизить риск заражения мочевыводящих путей. Можно воспользоваться такими методами профилактики:
- не используйте ароматизированные средства интимной гигиены
- избегайте облегающей одежды и синтетического нижнего белья;
- пейте достаточное количество жидкости в течение дня;
- уменьшите количество употребляемого кофеина;
- пользуйтесь презервативами во время полового акта.
Острый пиелонефрит начинается как интерстициальное серозное воспаление. Как одну из фаз развития пиелонефрита рассматривают пиелит — воспаление почечной лоханки, при котором имеется преимущественное поражение чашечно-лоханочной системы. Однако в результате лоханочно-почечных рефлюксов инфекция быстро распространяется на паренхиму почки. В дальнейшем может развиться гнойное воспаление с разрушением почечной ткани.
Различают следующие формы острого гнойного пиелонефрита: межуточный гнойный пиелонефрит, апостематозный (гнойничковый) пиелонефрит, карбункул почки и абсцесс почки.
Симптоматика острого пиелонефрита в значительной мере зависит от степени нарушения пассажа мочи. При первичном остром пиелонефрите местные признаки выражены слабо или отсутствуют. Состояние больного тяжелое, отмечаются общая слабость, озноб, повышение температуры тела до 39—40°, обильный пот, боли во всем теле, тошнота, иногда рвота, сухой язык, тахикардия. При вторичном пиелонефрите, обусловленном нарушением оттока мочи из почки, в острой фазе наблюдается характерная смена симптомов. Как правило, ухудшение состояния больного совпадает с резким усилением болей в поясничной области или приступом почечной колики вследствие нарушения оттока мочи из почечной лоханки. На высоте болей возникает озноб, который сменяется жаром и резким повышением температуры тела. Затем температура тела критически падает до субфебрильной, что сопровождается обильным потоотделением; интенсивность боли в области почки постепенно снижается вплоть до ее исчезновения. Однако если препятствие оттоку мочи не устранено, после нескольких часов улучшения самочувствия вновь усиливается боль и наступает новый приступ острого пиелонефрита.
Течение острого пиелонефрита варьирует в зависимости от состояния организма, возраста, пола, предшествующего состояния почек и мочевых путей. Различают острейшую, острую, подострую и латентную формы острого пиелонефрита пиелонефрита. Не всегда отмечается параллелизм между тяжестью гнойно-воспалительных изменений в почке и общим состоянием больного. У ослабленных больных, лиц пожилого возраста, а также при тяжело протекающей инфекции, когда подавлены защитные силы организма, клинические проявления менее выражены, отсутствуют или извращены. Как правило, в этих случаях наблюдаются картина общего инфекционного заболевания или сепсиса без видимых признаков поражения почек либо симптомы острого живота, менингита, паратифа и др.
К осложнениям острого пиелонефрита относятся бактериемический (эндотоксический) шок, некроз почечных сосочков, паранефрит, уросепсис, септикопиемия с образованием метастатических гнойников, острая почечная недостаточность.
Диагностика первичного острого серозного пиелонефрита основывается на клинической картине, данных лабораторных и инструментальных исследований. При пальпации обнаруживают болезненность в области пораженной почки, напряжение мышц передней брюшной стенки и поясничной области, отмечается положительный Пастернацкого симптом. Характерен высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. Важную роль играют определение степени бактериурии и лейкоцитурии,выявление в осадке мочи лейкоцитарных цилиндров, так называемых клеток Штернгеймера — Мальбина и активных лейкоцитов, а также бактериальных антигенов и бактериальных антител в крови иммуноферментным методом. Следует иметь в виду, что при остром обструктивном пиелонефрите изменения мочи могут отсутствовать в течение нескольких дней.
Больной острым пиелонефритом должен быть госпитализирован в стационар. Ему необходимо обеспечить постельный режим и комплексное лечение с учетом стадии воспалительного процесса, степени нарушения пассажа мочи, функционального состояния второй почки. Больной острым пиелонефритом нетрудоспособен в течение лихорадочного периода и 7—10 дней после нормализации температуры тела; ограниченно трудоспособен до полной нормализации анализов мочи и крови. После операции на почке, лоханке, мочеточнике нетрудоспособность продолжается 3—4 недели после заживления раны (всего до 11/2 месяца). При явлениях почечной недостаточности или первичном органическом заболевании мочевых путей, которое осложняется повторными обострениями пиелонефрита, больной также нетрудоспособен.
Амбулаторное лечение больных острым пиелонефритом в стадии реабилитации продолжается 4—6 месяцев. Назначают прерывистые курсы антибактериальной терапии приблизительно в течение 1 недели каждого месяца под контролем антибиотикограммы.
Читайте также:


