Чтобы не занести инфекцию в рану
Что такое раневая инфекция?
Раневая инфекция возникает в результате проникновения бактерий в организм при нарушении целостности кожи.
Что увеличивает риск развития раневой инфекции?
Риск развития раневой инфекции увеличивают все факторы, которые снижают способность организма к заживлению ран. К ним можно отнести любую из следующих причин:
Заболевания, такие как сахарный диабет, злокачественные опухоли или патологические состояния со стороны печени, почек или легких, которые замедляют заживление;
Инородные предметы, например, кусочки стекла или металла, которые прилипают к ране и замедляют ее затягивание;
Риск развития инфекции также увеличивается при плохом кровоснабжении раны. Такое возможно при высоком артериальном давлении и нарушении проходимости или сужении кровеносных сосудов. Кроме этого, риск раневой инфекции повышается при курении или каких-либо сердечных или сосудистых заболеваниях.
Риск развития инфекции также увеличивается при повторном травмировании заживающей раны, что замедляет ее затягивание.
Вероятность инфицирования повышается при ослаблении иммунной системы, что может быть вызвано облучением, плохим питанием, использованием некоторых лекарственных препаратов и низким уровнем личной гигиены.
Каковы признаки и симптомы раневой инфекции?
Покраснение, болезненность, отек раны, повышение температуры кожи вокруг нее;
Выделение крови или гноя из раны;
Неприятный, гнилостный запах от раны;
Головокружение или учащение сердцебиений.
Как проводится диагностика раневой инфекции?
В ходе диагностики раневой инфекции врач проводит внешний осмотр и собирает анамнез (историю заболевания), то есть расспрашивает пациента о том, когда и при каких обстоятельствах возникло ранение. Пациенту может быть назначено любое из указанных исследований:
Анализы крови, которые показывают наличие инфекции.
Рентгенограмма, КТ или МРТ используются для получения снимков костей и мягких тканей в области раны. Эти исследования иногда назначаются для обнаружения инфекции или других состояний, например, наличия инородного тела в ране. Для лучшего качества изображений пациенту может быть введено контрастное вещество. Если когда-либо раньше на контраст возникали аллергические реакции, то об этом обязательно нужно сообщить врачу. В кабинет для проведения МРТ нельзя вносить металлические предметы, поскольку это чревато серьезной травмой в ходе обследования. О наличии каких-либо металлических предметов на теле или внутри него необходимо сообщить врачу.
Посев раневого отделяемого – это исследование ткани или жидкости из раны, которое позволяет обнаружить инфекцию.
Как проводится лечение раневой инфекции?
Лечение зависит от тяжести состояния раны, ее расположения и поражения соседних областей. Также лечение определяется общим состоянием пациента и давностью ранения. Для борьбы с раневой инфекцией врач может назначить один из следующих или какой-либо другой метод лечения:
Очищение раны возможно с помощью воды и мыла, что позволяет вымыть болезнетворные микроорганизмы и снижает риск развития инфекции. Для наилучшего очищения врач может немного расширить края раны. Для промывания раны используется стерилизованная вода, а также антибактериальны е растворы или специальные антисептики для ран, такие как раствор Пронтосан. При наличии инородных тел, грязи или омертвевших тканей проводится санация раны, то есть ее хирургическое очищение. Внутрь раны может помещаться влажный тампон, который остается в ней до высыхания. Также используются и другие влажные или сухие перевязочные материалы. Для очищения раны от гноя возможно проведение дренирования.
Для профилактики или борьбы с бактериальной инфекцией используются антибиотики.
НПВС (нестероидные противовоспалите льные средства), такие как ибупрофен, помогают уменьшить отек, боль и лихорадку. Эти препараты продаются как по рецепту, так и без него. У некоторых людей НПВС могут вызывать желудочное кровотечение или проблемы со стороны почек. Если пациент принимает препараты, которые разжижают кровь, то о безопасности применения НПВС в этой ситуации необходимо посоветоваться с врачом. Всегда следует внимательно читать инструкции к лекарствам и неукоснительно их соблюдать.
Также для лечения инфицированных ран, возможно применение ранозаживляющих повязок, которые обладают бактерицидной активностью и способствуют ускоренному заживлению.
В каких случаях необходимо обратиться за неотложной помощью?
Обильное намокание повязки кровью.
Очень сильная боль.
Онемение кожи вокруг раны.
Невозможность пошевелить конечностью ниже области раны.
Появление пузырей на коже, шелушение или изменение ее цвета.
В каких случаях необходимо связаться с лечащим врачом?
Внутренняя поверхность раны темнеет или становится ярко-красной.
Усиление боли, покраснения или отека в области раны.
Отек не спадает более 5 дней.
Появление отделяемого или неприятного запаха из раны.
Наличие каких-либо вопросов или опасений относительно состояния раны или ухода за ней.
Вашей жизни угрожает любая царапина.
По оценкам ВОЗ Sepsis , ежегодно с сепсисом сталкиваются до 30 миллионов людей во всём мире. Погибает каждый пятый.
Что такое сепсис
То же, что в быту называется заражением крови. Только сепсис — медицинский термин Blood poisoning: When to see a doctor , понятный любому врачу.
В общих чертах сепсис What is Sepsis? — это когда в кровь попадает инфекция, а иммунитет по каким-то причинам не может с ней справиться. Или, напротив, атакует заразу слишком активно, выделяя в кровь огромное количество химических веществ.
В любом случае результат плачевен. Либо сама инфекция, либо химические вещества вместе с кровью разносятся по всему организму и вызывают обширное воспаление. Вдобавок сепсис увеличивает свёртываемость крови, из-за чего органы и ткани недополучают кислород и питательные вещества.
Всё вместе может привести к септическому шоку — отказу жизненно важных органов (сердца, лёгких, почек, печени) — и смерти.
Откуда берётся заражение крови
Причиной сепсиса может стать любая инфекция: вирусная, бактериальная, грибковая, даже паразитарная. Главное, чтобы она попала в кровь, а иммунитет дал сбой.
В этом случае к заражению крови может привести банальная ОРВИ или грипп, пневмония, менингит, инфекции мочевыводящих путей, пролежни, инъекции и хирургические операции.
Но чаще всего инфекция проникает в кровь совершенно буднично: через открытую ранку, даже неудачно оторванную заусеницу возле ногтя.
Каждая рана изначально является инфицированной, ведь мы живём не в стерильной среде и вокруг нас полно микробов. Это не означает, что обязательно разовьётся сепсис. Чаще всего иммунитет не дремлет и успешно подавляет заразу в самом зародыше.
Однако бывает иначе. Ранка, даже самая крошечная, может нагноиться, а из неё ударная доза микробов ринется атаковать организм. И именно это вы можете предотвратить. Поэтому дальше будем говорить о сепсисе, вызванном повреждениями кожи.
Какими бывают симптомы сепсиса
Стоит насторожиться, если полученная рана ведёт себя не так, как обычно. Не заживает, а, напротив, демонстрирует признаки воспаления:
- к ней больно прикасаться;
- она горячая;
- вокруг неё возник отёк.
Любой из этих симптомов говорит о том, что стоит показаться врачу — терапевту или хирургу. На всякий пожарный.
Эта рекомендация становится обязательной (причём как можно быстрее!), если вы обнаружили вокруг ранки расходящиеся красные полосы. Они говорят о том, что инфекция начала распространяться по лимфатическим путям.
Кроме того, к очевидным симптомам развивающегося сепсиса относят:
- лихорадку (повышение температуры выше 37,7 °С);
- озноб;
- пониженную (меньше 36,2 °С) температуру тела;
- учащённый пульс и дыхание;
- редкое мочеиспускание;
- тошноту и рвоту;
- понос.
Если к странной ранке добавились хотя бы 2–3 таких признака, немедленно идите к врачу!
Как избежать заражения крови
К сожалению, невозможно на 100% гарантировать, что у вас не случится сепсис. Однако есть ряд мероприятий, которые позволяют значительно снизить риски.
Именно он наша защита от инфекций. Рекомендации, приевшиеся до зубовного скрежета, зато эффективные: есть здоровую пищу, больше двигаться, высыпаться, держать вес в пределах нормы и поменьше нервничать.
Даже самые маленькие вроде укуса насекомого или царапинки. Повреждённое место промойте чистой водой, продезинфицируйте, защитите от дальнейшего попадания бактерий.
Если не уверены, что хорошо справитесь с обработкой раны, обратитесь в травмпункт.
При малейших подозрениях не надейтесь на авось, а обратитесь к врачу. Возможно (ура!), ваши сомнения окажутся беспочвенными. В противном случае потребуется приём антибиотиков, а может быть, и лечение в стационаре.
Обычная ссадина может грозить серьезным осложнением! Твоя задача — не допустить этого.
Открытые двери для микробов
Будь начеку! Любая случайная рана изначально является инфицированной. Однако это не означает, что инфекция обязательно будет развиваться. Часто защитные силы организма самостоятельно справляются с микробами. Однако возможен и другой вариант развития событий: рана (даже самая маленькая царапинка или ссадина) может нагноиться и привести к заражению крови (сепсису). А с этим шутить не стоит.
Отек, покраснение, боль, жар? Это опасно!
Основные признаки развивающейся инфекции — отек, покраснение, боль и жар. Ты можешь не видеть никаких выделений из раны, но если она болит, а кожа вокруг нее становится красной, горячей на ощупь и начинает болеть, значит, началось нагноение. Даже один из этих признаков — повод для обращения к врачу. Промедление опасно для жизни, если к перечисленным признакам добавились красные полосы, которые расходятся от раны. Это раневой лимфангит. Он свидетельствует о том, что инфекция вышла за пределы раны и распространяется по лимфатическим путям. Состояние очень серьезное, бегом к врачу!
Первая помощь: рану необходимо промыть и обеззаразить
Используй антисептики. Чтобы не допустить развития нагноения и сепсиса, важно уметь правильно оказать первую помощь. Свежую рану следует тщательно промыть кипяченой водой или фурацилином. Если в рану попала земля, песок или что-либо другое, нужно ее аккуратно очистить. Чтобы извлечь крупные фрагменты, используй пинцет. После этого обработай рану любым антисептиком (спиртовым настоем календулы, зеленкой, хлоргексидином).
Когда не обойтись без антибиотиков
Уничтожить инфекцию. В лечении раневого лимфангита используются антибиотики. Врач подбирает препарат, учитывая обстоятельства получения травмы, особенности раны, наиболее вероятного возбудителя инфекции. На начальном этапе обычно используются антибиотики широкого спектра действия. Затем проводится исследование отделяемого из раны на микрофлору и определяется ее чувствительность к антибиотикам. После этого назначается лечение против конкретного возбудителя инфекции. В отдельных случаях применяются бактериофаги и другие средства.
Посоветуйся с врачом
Если есть сомнения… Ты не уверена в том, что хорошо справилась с обработкой раны? Обратись в травмпункт. Если порез достаточно глубокий, может понадобиться помощь хирурга. Рана большая и загрязненная? Не помешает посоветоваться с врачом о профилактике столбняка — это серьезное заболевание, не менее опасное, чем сепсис.
Важно знать, что в начале развития заражения его типичные симптомы могут не наблюдаться, особенно у стариков. Точно определить, есть ли повод для беспокойства, может только доктор. Возможность летального исхода при сепсисе составляет 20—50%, а лечение непростое. При этом один из ключевых факторов, от которых зависит успех терапии, — своевременная диагностика. Так что не надейся на авось, не занимайся самолечением, а в случае малейших сомнений отправляйся к врачу.
Чего не стоит делать
■ Избегай распространенной ошибки: обрабатывая ссадину или порез, помни, что йод и спирт нельзя заливать в полость раны. Эти средства наносятся только на кожу вокруг раны. В противном случае можно вызвать ожог тканей, а это значительно замедлит процесс заживления и может привести к образованию на месте раны грубого рубца.
■ Важно! Если рана очень загрязнена, для промывания можно воспользоваться перекисью водорода. Но будь осторожна: ее нельзя вводить в глубокие раны! В этом случае пузырьки воздуха могут попасть в кровеносное русло, а это крайне опасно. Обрабатывать поврежденный участок кожи можно только чистыми (а по возможности — продезинфицированными) руками. И не прикасайся руками к тем частям повязки, которые будут непосредственно контактировать с раной.
Любопытные факты:
- Известный композитор Александр Скрябин умер от сепсиса. Он выдавил фурункул на лице. Как оказалось, неудачно: это привело к появлению карбункула, а впоследствии — к развитию заражения.
- Причиной смерти знаменитого Джека Дэниела (“автора” виски Jack Daniel’s) стало заражение крови. Бедняга забыл код сейфового замка, в сердцах пнул его ногой и сломал палец. Дэниел умер от сепсиса через полгода после получения травмы.
Мнение редакции может не совпадать с мнением автора статьи.



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
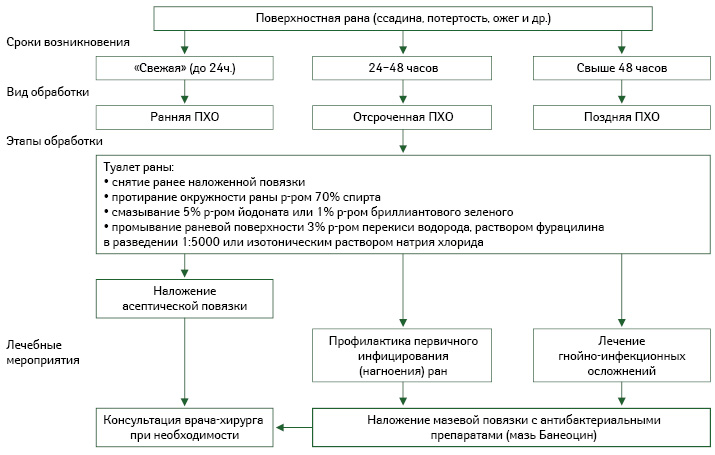
Расширение ассортимента лекарственных препаратов для локальной консервативной фармакотерапии раневого процесса позволяет проводить дифференцированное лечение ран и ожогов, которое осуществляется путем последовательного применения различных лекарственных средств с разнообразным механизмом их действия (Ляпунов Н.А. и соавт., 1995), влияющих на определенные фазы раневого процесса. Активный поиск эффективных лекарственных веществ в разных лекарственных формах является актуальным и в настоящее время.
Нанесение лекарственных препаратов для наружного применения на рану определяют как местное медикаментозное лечение. Для успешной терапии ран необходимо комплексное воздействие на раневой процесс (Кузнецов Н.А., 2006) с учетом не только степени тяжести его течения, но и уровня его распространения в глубину, количества вовлеченных в воспалительный процесс анатомических структур и т.д. (таблица; алгоритм обработки поверхностных ран).
| Таблица | Классификация хирургической инфекции мягких тканей (Ahrenholz D., 1991; Блатун Л.А., 2007) |
| Уровень | Поражение | Заболевания |
| I | Собственно кожи | Фурункул |
| Фурункулез | ||
| Рожа | ||
| Эризипелоид | ||
| II | Подкожной клетчатки | Карбункул |
| Гидраденит | ||
| Абсцесс | ||
| Целлюлит | ||
| III | Поверхностной фасции | Некротизирующий фасциит |
| IV | Мышц и глубоких фасциальных структур | Пиомиозит |
| Инфекции мышечных футляров | ||
| Клостридиальный мионекроз | ||
| Неклостридиальный мионекроз |
Терапия включает локальное назначение широкого спектра лекарственных веществ в форме мазей, гелей, порошков, масел и раневых покрытий (Кузин М.И., 1999; Блатун Л.А., 2007).
Поверхностные инфицированные раны лечат дренирующими сорбентами и протеолитическими ферментами. При лечении гнойных глубоких ран в первой фазе проводят терапию мазями под повязками (Блатун Л.А., 2009), причем успех профилактики и лечения ран в данной фазе определяется своевременным назначением различных лекарственных средств с антимикробным действием. А вот во второй фазе — регенерации, образования и созревания грануляционной ткани применяют мази, раневые покрытия, гелевые повязки и масла с активными компонентами, уже способствующими стимуляции этих процессов (алгоритм обработки поверхностных ран).
Неомицин — представитель антибиотиков-аминогликозидов, оказывает бактерицидное действие путем подавления синтеза бактериального белка и угнетения генетического кода бактерий. Для него характерен широкий спектр противомикробного действия (рис. 1).
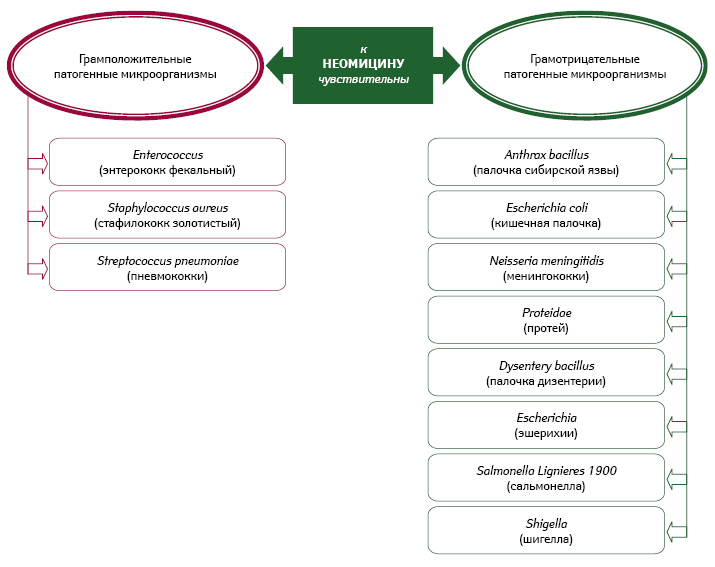
Очевидно, что неомицин проявляет широкий спектр антибактериальной активности, оказывая бактерицидное действие на чувствительную к нему микрофлору (Даценко Б.М. и соавт., 1989). Характерно медленное формирование устойчивости микроорганизмов к неомицину. Наружное применение неомицина в форме порошка или мази не позволяет развиться его токсическим проявлениям, которые могут возникать при парентеральном применении (ото-, нефротоксичность, блокада нейромышечной передачи). Неомицин не применяют перорально ввиду возможности его кумулирования в плазме крови, отмечающееся при нарушенной функции почек (Коваленко В.Н., 2012).
Бацитрацин — полипептидный антибиотик. Он угнетает синтез клеточной стенки путем подавления кругооборота липидных переносчиков субъединиц пептидогликанов (блокада синтеза пептидогликанов), что также реализуется в виде бактерицидного действия. Спектр антибактериального действия бацитрацина представлен на рис. 2.
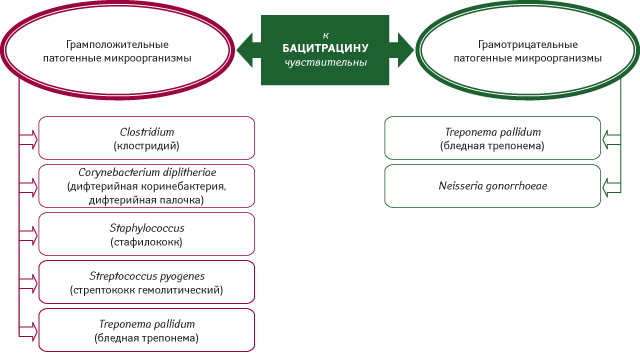
К бацитрацину устойчивость развивается крайне редко, механизмы ее развития не установлены. Он хорошо переносится тканями организма человека и не инактивируется кровью, тканевыми компонентами, биологическими продуктами (Паршина В.Л., 2007). Особенно актуально то, что при локальном его применении снижается риск проявлений повышенной чувствительности к составляющим Банеоцина .
Таким образом, фармацевтическая композиция неомицина и бацитрацина ( Банеоцин ) приводит к синергическому фармакологическому взаимодействию двух лекарственных средств. Такое объединенное действие в итоге превышает сумму действий этих действующих веществ (усиление действия друг друга) по сравнению с их раздельным использованием.
Эта комбинация антибактериальных средств выпускается в виде двух лекарственных форм — порошка и мази.
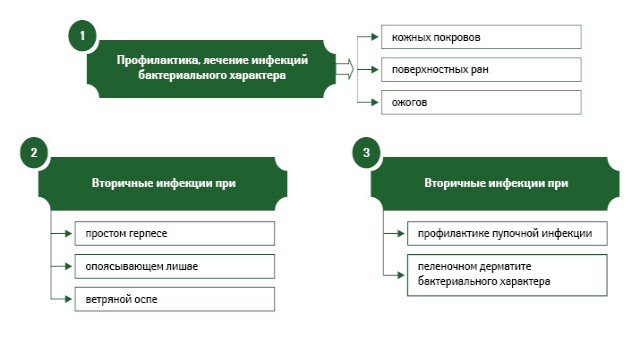
Показания к применению Банеоцина в форме мази и порошка представлены на рис. 3 и 4.

В качестве вспомогательного вещества в состав порошка Банеоцин входит крахмал кукурузный, содержащий не более 2% магния оксида (основа порошковая стерилизованная) (Коваленко В.Н., 2012). Ранее уже были отмечены высокие абсорбционные свойства порошковой основы, которые как раз и проявляются за счет легковесных аморфных порошков — магния оксида и крахмала кукурузного.
Порошок Банеоцин в короткие сроки купирует проявления воспалительного процесса, упреждает возможное возникновение нагноения (Зорин А.Н. и соавт., 2005). При нанесении на кожу порошок Банеоцин обусловливает активное поглощение раневого экссудата, осушение раны и на протяжении нескольких часов обеспечивает дренаж из раны с одновременным образованием защитного антибактериального слоя (Буслаев О.А. и соавт., 2006).
Также порошок Банеоцин обладает замечательными дополнительными действиями: охлаждающим и успокаивающим. Это особенно важно для лечения ран у пациентов детского возраста ввиду их высокой чувствительности к боли и страха перед спиртосодержащими средствами, традиционно используемыми для обработки ран.
Эффективность Банеоцина подтверждена комплексным изучением клинико-лабораторных показателей в лечении пациентов с гнойным поражением кожи и мягких тканей (бактериологическая эффективность составляла 92,5%, а клиническая — 95%) (Блатун Л.А., 2009). Это обусловлено длительным осмотическим действием порошка Банеоцин , что особенно эффективно в лечении гнойных ран в первой фазе раневого процесса, когда происходит активное впитывание раневого отделяемого. Ценным качеством Банеоцина является быстрое разрешение кожных проявлений инфекционных поражений кожи, таких как атопический дерматит, импетиго, фолликулит и т.д., которое отмечается в течение 1 или 2 сут от начала лечения (Шерстобитов А.С., 2008). Банеоцин успешно применяется в лечении пациентов с трофическими язвами и у больных с аллергологическим анамнезом, когда они не могут применять традиционные локальные препараты (Буслаев и соавт., 2006; Блатун Л.А., 2007; 2009). Кроме того, обработка ран, возникших вследствие лазерной деструкции (Соколовский Е.В. и соавт., 2004), порошком Банеоцин с дальнейшим переходом на мазь Банеоцин оказывается более щадящим методом по сравнению с традиционной обработкой (Хорук С.А., 2008).
В свою очередь, мазь Банеоцин представляет собой комбинированный мягкий лекарственный препарат с антибиотиками, введенными в дифильную абсорбционную основу, состоящую из гидрофобного компонента — вазелина, и вещества с дифильными свойствами — ланолина, обладающего эмульгирующей способностью (Хишова О.М., 2009).
Вазелин можно отнести к веществам, которые давно и успешно используют в качестве средства для смягчения кожных покровов, защиты кожи после некоторых косметических процедур и т.д. Это связано с тем, что вазелин способен удерживать влагу в клетках кожи, что, в свою очередь, позволяет смягчить загрубевшие участки кожи, устранить раздражение, защитить слизистую оболочку и саму кожу от агрессивного и вредного воздействия лекарственных препаратов или окружающей среды. При этом вазелин и введенные в него вещества, не проникают в глубокие слои кожи и, тем более, под кожу. Последнее особенно актуально, если рассматривать его в аспекте безопасности применения Банеоцина . Как уже было отмечено выше, использование как неомицина, так и бацитрацина предполагает их исключительно локальное применение с целью предотвращения побочного действия на организм.
Ланолин, относящийся к натуральным вспомогательным веществам, кроме прочего обладает увлажняющими и смягчающими свойствами, позволяющими защищать кожу от неблагоприятных внешних факторов, а также связывать и удерживать в коже влагу. Именно эти позитивные качества ланолина успешно используются в медицине и косметологии с целью обеспечения уменьшения потери влаги и восстановления натуральной мягкости и эластичности кожи. В качестве одного из свойств чистого ланолина отмечают положительное местное его применение у кормящих грудью, помогающее заживлению трещин на сосках и предотвращающее их появление.
Так, учитывая вышеизложенные свойства вспомогательных веществ, входящих в состав мази Банеоцин , можно резюмировать: мазевая основа обладает умеренными абсорбционными свойствами на фоне низких показателей осмотической активности; не нарушает аэрацию кожи и не всасывается в глубокие слои; гидрофобные компоненты, покрывая кожу, препятствуют сухости кожи вследствие исключения излишней потери влаги.
С точки зрения биофармацевтических аспектов создания мягких лекарственных средств, мазевая основа сегодня является не только носителем действующих веществ, поэтому основа мази Банеоцин , отвечая медико-биологическим требованиям к мазям определенного назначения, активно участвует в терапевтическом процессе.
Банеоцин в форме мази эффективен в лечении поверхностных ран, во второй фазе раневого процесса (где может быть использован наряду с порошком) (Буслаев и соавт., 2006). Банеоцин в высоких концентрациях скапливается в гнойном очаге, оказывая бактерицидное действие, не оказывая системного эффекта. При его нанесении образуется тонкая пленка, защищающая молодой эпителий от деструктирующих факторов. Нанесение Банеоцина под повязки приводит к полной эридикации болезнетворных микроорганизмов в короткие сроки и обеспечивает профилактику повторного инфицирования поверхности раны госпитальной инфекцией (Оболенский В.Н., 2013). Уместно использовать мазь Банеоцин в третьей фазе раневого процесса для организации рубца и эпителизации, когда пленка, образуемая мазью, защищает эпителий от повреждения и способствует ускорению эпителизации. Неоспоримые достоинства фармакологического действия Банеоцина объясняют его активное назначение и на этапе стационарного комплексного лечения больных, и в поликлинических условиях.
Доказана высокая клиническая эффективность Банеоцина при распространенной форме акне средней и тяжелой степени (Кунгуров Н.В., 2009; Шабардина О.В., 2010). При локальном применении Банеоцина снижен риск возникновения гиперчувствительности к его компонентам (Ширшов О.Н., 2008). Характерна достаточно хорошая переносимость Банеоцина . Отмечается успешное использование Банеоцина в педиатрии при топическом дерматите, осложненном вторичной инфекцией (Ahrenholz D.H., 1991; Зорин А.Н. и соавт., 2005), а также при сочетании топического дерматита с пиодермией, и даже в неонатологической практике применение порошка Банеоцина позволяет сокращать сроки эпителизации пупочной ранки новорожденных. Назначение Банеоцина предупреждает развитие серьезных гнойно-септических осложнений у новорожденных, позволяет эффективно купировать клинические проявления инфицированного пеленочного дерматита и эксфолиативного дерматита Риттера (Паршина В.Л., 2007).
Таким образом, благодаря комбинации двух антибактериальных компонентов достигается широкий спектр действия препарата и синергизм в отношении широкого ряда микроорганизмов, в который не попадают лишь псевдомонады, нокардии, грибы и вирусы. При местном нанесении на кожные покровы, раневые поверхности Банеоцин переносится хорошо, не вызывая раздражения; через интактную кожу препарат не всасывается, а через поврежденные кожные покровы всасывание незначительно, что позволяет создать максимальную концентрацию препарата непосредственно в месте применения. А две лекарственные формы Банеоцина ориентированы на последовательное его применение на различных стадиях раневого процесса (Буслаев О.А. и соавт., 2006).
Особые указания при применении Банеоцина
- Нельзя допускать попадания мази и порошка Банеоцин в глаза.
- С осторожностью наносить препарат на участки кожных покровов со значительными повреждениями.
- Нельзя применять Банеоцин в наружный слуховой проход в случае, если у пациента нарушена целостность барабанной перепонки и имеется сквозной дефект.
- Кратность нанесения порошка составляет 2–4 раза в сутки.
- Мазь Банеоцин наносится 2–3 раза в сутки.
- Суточная доза не должна превышать 1 г Банеоцина .
- Курс лечения обычно составляет 7 дней.
- При назначении повторного курса максимально допустимая доза снижается в 2 раза.
- Банеоцину присуща фотосенсибилизация. Поэтому рекомендуется предотвращать доступ прямых солнечных лучей к месту нанесения препарата.
Фармацевтическая опека при применении Банеоцина
- Не применять Банеоцин у пациентов с повышенной чувствительностью к бацитрацину, неомицину и другим антибиотикам аминогликозидного ряда.
- Не допускать сочетанного применения антибиотиков аминогликозидного ряда местного и системного действия из-за возможной их кумуляции и, как следствие, — риска развития токсичности.
- С осторожностью применять при миастении и других заболеваниях нервно-мышечной системы, а также при аллергических реакциях в анамнезе.
- При обширных поражениях кожи возникает риск абсорбции бацитрацина и неомицина, что может привести к развитию токсических проявлений у пациентов с нарушенной функцией печени или почек.
- Дисфункция вестибулярной и кохлеарной систем, патология почек с нарушением их выделительной функции является противопоказанием для приема Банеоцина , особенно при возможности его всасывания в системный кровоток.
- При ожоговых поражениях кожи площадью более 20% поверхности тела больного порошок Банеоцин наносится только 1 раз в сутки.
- При развитии аллергии или суперинфекции Банеоцин следует отменить.
- Избегать инсоляции из-за возможности возникновения фотосенсибилизации и фототоксических реакций.
- При лечении в период беременности и кормления грудью фармакотерапию Банеоцином следует проводить с осторожностью.
- Применение мази Банеоцин в педиатрии проводится по показаниям, аналогичным таковым у взрослых.
- Порошок Банеоцин применяется у детей с первых дней жизни при преобладании пользы от применения Банеоцина над риском развития его побочных эффектов.
- Нет сведений о способности Банеоцина изменять скорость реакций при управлении транспортными средствами и работе с другими механизмами.
Список использованной литературы
Информация для профессиональной деятельности медицинских и фармацевтических специалистов
БАНЕОЦИН (BANEOCIN) . Код АТС : D06A X54**. Состав и форма выпуска: мазь, туба 20 г, № 1 (бацитрацин цинк — 250 МЕ/г, неомицина сульфат — 5000 МЕ/г) — р.с. № UA/3951/01/01 от 28.04.2011 г. до 28.04.2016 г.; порошок накожный, контейнер 10 г, № 1 (бацитрацин цинк — 250 МЕ/г, неомицина сульфат — 5000 МЕ/г) — р.с. № UA/3951/02/01 от 11.05.2011 г. до 11.05.2016 г.). Показания . Порошок — бактериальное инфицирование ограниченных участков кожи при герпетических инфекциях, в том числе при ветряной оспе; инфицированные варикозные язвы; экзема; бактериальный пеленочный дерматит; профилактика пупочной инфекции у новорожденных; после хирургических манипуляций: как вспомогательная терапия в послеоперационный период (в том числе лечение разрывов промежности и эпизиотомии, мастита при дренировании, посттравматических инфекций); инфекции при ожогах. Мазь — местное лечение и профилактика бактериальных инфекций кожи, вызванных чувствительными к препарату микроорганизмами: фурункулы, карбункулы (после хирургического вмешательства), абсцессы (после разреза), сикоз, в том числе глубокий, на участке подбородка, гнойный гидраденит, псевдофурункулез, паронихии; бактериальные инфекции кожи ограниченной степени, в том числе контагиозное импетиго, инфицированные варикозные язвы, вторичные инфекции при экземе, инфекции при ожогах, после косметической хирургии и пересадки кожи (также с профилактической целью и при применении повязок); как вспомогательная терапия при лечении послеоперационных инфицированных ран (например при наружном отите, вторичном инфицировании хирургических рубцов). Побочные эффекты . Обычно препарат переносится хорошо. При продолжительном лечении возможно развитие аллергических реакций (гиперемия, сухость и шелушение кожи, сыпь, зуд). Если поражения распространяются или раны не заживают, это может быть следствием аллергической реакции (очень редко — в виде контактной экземы). Для пациентов со значительным поражением кожи следует учитывать возможную абсорбцию препарата и развитие таких побочных эффектов, как нарушения вестибулярной и кохлеарной функции, слуха, нервно-мышечной проводимости. Более детальная информация изложена в инструкции по медицинскому применению.
Читайте также:


