Что такое гнойная инфекция легких
Плеврит — одно из распространенных легочных заболеваний. На его долю приходится до 15% патологий легких. Плеврит может быть как самостоятельным заболеванием, так и осложнением других болезней, в частности онкологических.
Что такое плеврит, и когда он возникает
Плеврит — это воспаление плевры, представляющей из себя ткань, выстилающую грудную клетку изнутри (париетальная плевра) и легкое снаружи (висцеральная плевра). Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости (полости между листками) скапливается гной. Такое состояние называется эмпиемой.
Плеврит часто сопровождает другие заболевания, казалось бы, никак не связанные с легкими. Очень часто плеврит возникает на фоне опухолевых процессов, особенно рака молочных желез и рака матки, хотя опухоли в легких и самой плевре также могут быть причиной этого осложнения. Плеврит при онкологии значительно усугубляет состояние больного.
Плеврит также развивается как осложнение волчанки, панкреатита (особенно на фоне злоупотребления алкоголем), тромбоэмболии легочной артерии, инфаркта миокарда, ревматоидного артрита, заболеваний почек, печени и других органов.
Плеврит может иметь и инфекционную природу. Его нередко вызывают вирусы и бактерии, а также грибковые возбудители. Плеврит очень часто развивается как осложнение пневмонии, особенно у лежачих больных.
Это интересно!
В норме в плевральной полости находится 10–20 мл жидкости, которая по составу сходна с плазмой крови, но имеет более низкое содержание белка (менее 1,5 г/дл). Жидкость распределена между висцеральным и париетальным листками плевры и обеспечивает их скольжение относительно друг друга. Жидкость поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по устьям и лимфатическим сосудам. Накопление жидкости в плевральной полости происходит при нарушении этого процесса — избыточном поступлении или медленном выведении [1] .
Пациенты часто пропускают начало плеврита, поскольку его симптомы сходны с обычной простудой. Однако признаки этой патологии все же отличаются от других респираторных заболеваний. Следует знать, что признаки разных типов плеврита также различны.
Интересный факт
Плеврит и сегодня очень опасное заболевание, которое ежегодно диагностируется более чем у миллиона человек [2] . А в прошлые века оно не оставляло больному человеку почти никаких шансов. Историки полагают, что именно эта болезнь стала причиной смерти французской королевы Екатерины Медичи, правившей в XVI веке.
К самым типичным признакам сухого плеврита относятся:
- боль в груди, которая становится сильнее при кашле, попытке наклонить корпус в сторону или глубоком вдохе. Это наиболее характерный симптом сухого плеврита;
- повышение температуры;
- слабость, снижение работоспособности;
- потливость, особенно в ночные часы.
При экссудативном плеврите проявляются следующие симптомы:
Гнойный плеврит, или эмпиема плевры, проявляет себя:
- высокой температурой (до 40°С);
- бледностью кожных покровов: кожа на ощупь холодная и влажная;
- затрудненным дыханием: человеку сложно дышать, он почти все время проводит в одном положении — при котором дышать немного легче;
- сильным кашлем и одышкой;
- болью в грудной клетке при дыхании;
- слабостью, головной болью, ломотой в мышцах и суставах.
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции и лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и, если лечение не назначено или не работает, в плевральной области начинают скапливаться плевральная жидкость и гной.
Включает в себя комплекс лабораторных и инструментальных исследований и проводится под контролем пульмонолога и торакального хирурга, имеющих опыт лечения подобных пациентов.
Диагностика начинается с визуального осмотра, прослушивания и простукивания грудной клетки и сбора анамнеза, однако поставить точный диагноз только на основании жалоб пациента невозможно. Для уточнения потребуются лабораторные и инструментальные исследования. Обычно для диагностики плеврита назначают компьютерную томографию, рентгенографию и ультразвуковое обследование органов грудной клетки.
Нередко требуется взять жидкость из плевральной области на анализ, чтобы определить ее характер. Для этого проводят пункцию под местной анестезией.
Если есть подозрение на то, что плеврит был вызван опухолью плевры, проводят биопсию — специальным инструментом отделяют маленький кусочек плевры, который затем отправляют на анализ. Биопсия также проводится под местной анестезией.
В основном лечение плеврита — консервативное. Хирургическое вмешательство требуется в тяжелых случаях.
Основа медикаментозного лечения плеврита — антибактериальные препараты. Сначала назначают антибиотики широкого спектра действия, а после получения результата анализов подбирают препараты точечного воздействия. Параллельно с антибиотиками выписывают противовоспалительные и обезболивающие препараты.
Также назначают мочегонные средства, лекарства от кашля, проводят детоксикационную терапию.
Медикаментозную терапию дополняют физиопроцедуры, в частности различные прогревания.
Однако консервативная терапия не всегда дает результат. Иногда жидкости скапливается так много, что она сдавливает другие органы. В таком случае проводят пункцию и/или дренирование плевральной полости.
Пункция плевры выполняется после исключения у пациента нарушений свертывающей системы крови. Выполняется разметка точки пункции при рентгенологическом или ультразвуковом исследовании. Как правило, процедура проводится в положении сидя, при котором жидкость опускается в нижние отделы грудной полости, отодвигая легкое от грудной стенки, что снижает риск его повреждения. Тонкой иглой производится послойное введение анестетика в ткани грудной стенки, после чего игла вводится в плевральную полость. Пункция всегда выполняется по верхнему краю ребра, чтобы избежать повреждения межреберных сосудов, проходящих вдоль нижнего края.
Иногда операцию приходится проводить несколько раз, поскольку единовременно можно откачать не более литра жидкости, иначе есть риск резкого смещения внутренних органов.
Частое повторение такой операции небезопасно. При необходимости неоднократных пункций целесообразно дренирование плевральной полости силиконовым или пластиковым термопластичным дренажем. Если прогнозируются дренирование или повторные пункции в течение длительного времени (недели, месяцы), необходима установка плевральной порт-системы, которая снимает необходимость в повторных операциях. Пациенту под кожу имплантируется специальный порт, соединенный с дренажной трубкой, которая вводится в плевральную полость. При появлении плеврального выпота достаточно проколоть мембрану порта и откачать жидкость. Еще одно преимущество плеврального порта — возможность проводить лекарственную терапию, вводя препараты в пораженную область прямо через это устройство. Сегодня интраплевральная порт-система — один из самых современных и малотравматичных методов решения проблемы скопления плевральной жидкости.
Вне зависимости от этиологии, плеврит представляет собой очень серьезное заболевание, лечение которого требует комплексного подхода. Не может не радовать тот факт, что в настоящее время проведение операций в торакальной хирургии через большие разрезы все больше вытесняется современными малоинвазивными (малотравматичными) методиками, которые позволяют избежать серьезных травм мышц, сосудов и нервов грудной стенки, неизбежных при выполнении открытых операций.
Этот вопрос мы адресовали представителю многопрофильного медицинского центра для взрослых и детей. Рассказывает главный внештатный специалист Европейского медицинского центра, торакальный хирург г. Москвы, кандидат медицинских наук Евгений Тарабрин:
«Сложные или затяжные, резистентные к терапии плевриты требуют тщательного обследования, включая диагностические торакоскопические операции. Поэтому при выборе лечебного учреждения основное внимание следует обратить на техническую оснащенность клиники и уровень квалификации врачей. Современные методы обследования и диагностики, передовое техническое оснащение, высокотехнологичное оборудование обеспечат эффективность лечения и позволят сократить сроки пребывания в стационаре.
Хотелось бы проиллюстрировать свои слова на примере работы Европейского медицинского центра (ЕМС) — многопрофильной московской клиники с 30-летней историей. Госпиталь на ул. Щепкина, 35, обладает достаточно совершенными диагностическими и лечебными возможностями лечения плеврита, среди которых:
- ультразвуковое исследование плевральной полости;
- торакоцентез под контролем ультразвукового исследования;
- компьютерно-томографическая ангиография одной анатомической области;
- торакоскопия;
- пункция плевральной полости под контролем ультразвукового исследования;
- исследование плевральной жидкости (цитологическое, биохимическое, исследование физических свойств);
- внутриплевральное введение лекарственных препаратов;
- дренирование плевральной полости с использованием видеоэндоскопических технологий;
- удаление дренажа из плевральной полости;
- облитерация плевральной полости;
- комбинированная операция удаления новообразования легкого и коррекция плевральной полости: торакомиопластика, транспозиция диафрагмы;
- интраоперационная внутриплевральная гипертермическая химиотерапия.
В ЕМС мы не только проводим консервативное лечение плеврита, но и выполняем все основные виды оперативных вмешательств на органах грудной полости. Приоритет отдается малоинвазивным хирургическим воздействиям, при которых используется современное видеоэндоскопическое (торакоскопическое, лапароскопическое) оборудование и роботизированная хирургическая система.
При наличии показаний выполняются и открытые хирургические операции. В каждом из случаев решение о методах лечения принимается на междисциплинарных консилиумах с участием пульмонологов, врачей общей практики, торакальных хирургов, специалистов по лучевой диагностике, патоморфологов. Это позволяет выбирать оптимальную тактику лечения.
Важно отметить, что в EMC трудятся высококвалифицированные врачи с опытом работы в профильных клиниках Германии, Бельгии и США, в том числе врачи редких специальностей. Мы осуществляем лечение плеврита в полном соответствии с европейскими и американскими стандартами, что подтверждается наличием у клиники международной аккредитации JCI.
Помимо лечения больных с доброкачественными заболеваниями легких, важным направлением деятельности торакальных хирургов является хирургическая онкология. Это хирургическое лечение рака легкого, опухолей средостения, опухолей диафрагмы и вилочковой железы, а также метастазов опухолей других органов в легкие.
- медицинскую деятельность на основании лицензии ЛО-77-01-019107, выданной Департаментом здравоохранения города Москвы 15 ноября 2019 года;
- высокотехнологичную медицинскую деятельность на основании лицензии ФС-99-01-009514, выданной Федеральной службой по надзору в сфере здравоохранения 25 апреля 2018 года.
** Аккредитация Объединенной международной комиссии (Joint Commission International), полученная Европейским медицинским центром (госпиталь на ул. Щепкина, 35), распространяется на период с 7 апреля 2018 года по 6 апреля 2021 года.
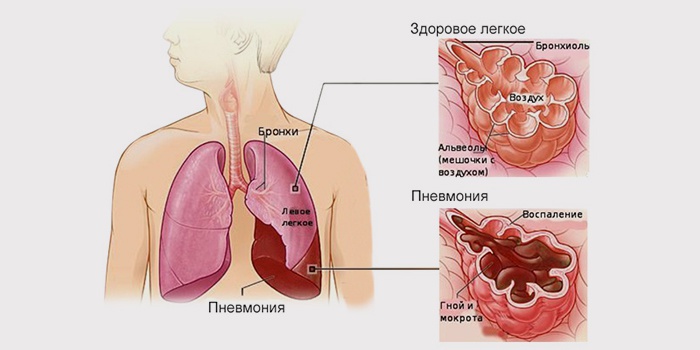
Статья рассказывает о таком виде воспаления легких, как гнойное. Описаны причины возникновения, течение заболевания, лечебные мероприятия.
Гнойная пневмония чаще бывает осложнением первичного воспаления легких, когда в них образуются гнойные очаги. Реже такая пневмония развивается первично. Заболевание характеризуется крайне тяжелым течением, сопровождается высоким риском летального исхода.
Суть патологии
Для гнойной, или абсцедирующей, пневмонии характерно образование в легочной ткани участков некроза и расплавления. Главным признаком, отличающим гнойную пневмонию от легочного абсцесса, является характер гнойников.
При абсцессе гнойник одиночный и имеет большие размеры – диаметр полости не менее 2 см. Если же таких очагов много, и они имеют мелкие размеры – это пневмония с нагноением (на фото).
Развивается заболевание вследствие инфицирования легочной ткани микроорганизмами, способными вызывать ее некроз и формирование гнойников.
К таким бактериям относятся:
- золотистый стафилококк;
- палочка Фридлендера;
- пневмококк;
- гемолитический стрептококк;
- фузобактерии.
Предрасполагающие факторы для проникновения микроорганизмов в легочную ткань и формирования там гнойного воспаления:
- попадание содержимого ротоглотки в бронхи и дальше в легкие;
- хронические очаги инфекции на пути легочного кровотока;
- злокачественные опухоли легких;
- сахарный диабет;
- длительное применение кортикостероидных препаратов.
Гнойники формируются под действием микробных токсинов и ферментов.
Клиническая картина
Первоначально заболевание развивается как обычная пневмония. То есть присутствуют следующие симптомы:
- повышенная температура тела;
- сильный кашель с мокротой;
- боль в области грудной клетки со стороны воспаления;
- одышка;
- ночная потливость;
- общая слабость, вялость;
- потеря аппетита и снижение веса;
- респираторные явления.
При наличии предрасполагающих факторов в течение нескольких дней начинает развиваться серозно-гнойная пневмония.
Она характеризуется следующими признаками:
- резкий подъем температуры до 40-41*С, озноб;
- резкая слабость пациента, отказ от приема пищи;
- нарастание дыхательной недостаточности;
- при кашле отделяется обильная мокрота серо-желтого цвета с гнилостным запахом;
- нарастает бледность кожных покровов, синюшность губ и кончика носа;
- возможно нарушение сознания.
Гнойное воспаление легких у взрослых быстро приводит к развитию осложнений:
- переход воспаления на плевру;
- поражение оболочек сердца и развитие перикардита с миокардитом;
- медиастинит;
- сепсис.
Длительность заболевания может составлять до месяца и более, в зависимости от объема поражения легочной ткани.
Диагностика
После первичного осмотра, при выявлении воспалительного процесса, терапевт направляет пациента к пульмонологу.
Врач проводит ряд мероприятий, чтобы установить точный диагноз:
- Клинический осмотр. Необходимо тщательно прослушать область грудной клетки. При аускультации обнаруживается ослабленное дыхание, влажные хрипы. Перкуссия выявляет укорочение перкуторного звука.
- Рентген . Считается основным методом при диагностике заболеваний органов дыхания. В данном же случае является недостаточно эффективным, так как выявляются не все повреждения легких.
- КТ. Позволяет визуализировать мелкие полостные образования. Цена процедуры довольна высока, поэтому проводится по показаниям и в качестве дополнительного метода обследования.
- Анализ крови . Обнаруживаются признаки воспаления — повышение СОЭ, увеличение числа лейкоцитов.
- Анализ мокроты. Для абсцедирующей пневмонии характерна слизистая мокрота с примесями гноя и крови. Так же анализ позволяет определить вид возбудителя и его восприимчивасть к антибактериальным препаратам.
Также проводится дифференциальная диагностика для исключения туберкулеза и рака легких.
Лечение
Для лечения такой тяжелой пневмонии, как гнойная, требуется проведение комплекса мероприятий, направленных на очищение легких от гнойников. После стабилизации состояния пациенту проводят дополнительное лечение.
Гнойное воспаление требует проведения массивной антибиотикотерапии. Сначала назначают препараты широкого спектра действия. После установления возбудителя заболевания может быть выбран более подходящий препарат. Также необходимо назначать отхаркивающие препараты и средства дезинтоксикации.
Таблица №1. Тактика медикаментозного лечения пневмонии:
Цель леченияПрепаратыИнструкция по применению Устранение патогенной микрофлорыАмоксиклав, Цефтриаксон, Таваник, Супракс, бактериофагиПри гнойной пневмонии лекарственные препараты вводят инъекционно, оптимальнее всего в виде капельниц. Бактериофаги назначают для приема внутрьОчищение легких от мокротыОтхаркивающие средства – Флуимуцил, АмброксолВ виде таблеток, ингаляций или непосредственно в бронхи при бронхоскопииУстранение лихорадкиПарацетамол, Диклофенак, литическая смесьПри высокой лихорадке лучше всего применять лекарства внутримышечноДезинтоксикацияНатрия хлорид, глюкоза 5%, полиглюкин, раствор РингераПроводится внутривенное капельное вливание растворов
Длительность приема препаратов определяет врач, она зависит от тяжести состояния. После стабилизации пациента и прекращения лихорадки инъекционные формы заменяют пероральными.
При гнойных воспалениях легких активно применяется санационная бронхоскопия. Ее суть состоит в том, что бронхи промываются дезинфицирующими растворами. При помощи бронхоскопии также удаляется кровь и гной из легких, вводится лекарственный препарат непосредственно в пораженный участок. Как проводится процедура, можно посмотреть в видео в этой статье.
После стабилизации состояния пациента назначают вспомогательные методы терапии.
Таблица №2. Вспомогательные методы лечения гнойного воспаления легких:
Дыхательная гимнастика выполняет одну из главных задач — восстановление функций дыхания. Она назначается практически всем пациентам с пневмонией. Но в случае с гнойным воспалением необходимо с осторожностью подходить к этому методу терапии. Дыхательные упражнения назначаются в период восстановления, когда ликвидированы гнойные очаги и жизни и здоровью пациента ничего не угрожает.
Противопоказанием к проведению физиопроцедур так же является острое течение гнойного воспаления. Они назначаются в реабилитационный период для устранения остаточных процессов. Физические факторы оказывают бактериостатическое и противовоспалительное воздействие, улучшают кровообращение в легких, устраняют кашель, укрепляют иммунную систему человека. При данном виде пневмонии обычно назначают аэрозольтерапию, ультрафиолетовое облучение и облучение инфракрасными лучами.
Массаж при пневмонии одно из самых рекомендуемых средств. Он способствует выведению мокроты, улучшает крово- и лимфообращение, устраняет застойные явления в органах дыхания.
Пациентам с абсцедирующей пневмонией требуется высококалорийное питание с восполнением потери белка. Больной должен находиться в хорошо проветриваемом помещении с частой влажной уборкой чтобы не осложнять заболевание новыми инфекциями.
Прогноз тяжелой формы пневмонии зависит от тяжести состояния пациента и наличия осложнений. Летальность при неосложненной форме достигает 15%, при развитии осложнений количество неблагоприятных исходов увеличивается в несколько раз.
Гнойная пневмония представляет серьезную опасность для жизни заболевшего. Поэтому, почувствовав первые симптомы заболевания необходимо обратиться за медицинской помощью и не отказываться от госпитализации, так как заболевание может быть вылечено только в условиях стационара.
Пневмония, или по-другому – воспаление легких, это воспаление одного или обоих легких, которое как правило провоцируется бактериями, грибками и вирусами. Симптомы пневмонии схожи с симптомами гриппа или простуды, что осложняет постановку диагноза.
Пневмония всегда провоцируется определенными факторами. В некоторых случаях эта болезнь появляется в результате продолжительного соблюдения постельного режима – застойная пневмония. Воспаление легких – это заразное заболевание, поскольку источником инфекции является больной человек. При хронических заболеваниях носоглотки, проблемах с сердцем, бронхите и снижении иммунитета диагностика и стандартное лечение пневмонии могут быть затруднены. Воспаление легких при наличии этих заболеваний протекает намного сложнее и может потребовать использования дополнительных методов лечения. Пневмония также может провоцироваться микроорганизмами, расположенными на поверхности слизистой оболочки носоглотки, горла или ротовой полости – они попадают глубоко в дыхательные пути и начинается воспаление легких. Если организм ослаблен, то воспаление захватывает новые участки тканей легкого и пневмония протекает серьезнее.
Наиболее часто заражение происходит воздушно-капельным путем, когда при контакте с больным человеком (при кашле, чиханье, разговоре) происходит вдыхание болезнетворной микрофлоры. Возможен гематогенный путь заражения, когда возбудитель попадает в легкие с током крови (например, при сепсисе, других инфекционных болезнях). Существует также эндогенный механизм развития воспаления легочной ткани, который обусловлен активацией уже имеющихся в организме микробов. Факторами, способствующими развитию пневмонии, являются хронические болезни легких, носоглотки, заболевания сердца, сахарный диабет, длительный постельный режим, снижение иммунитета, курение, злоупотребление алкоголем и т. д. К группе риска относятся также дети и пожилые люди.
Кровохарканье – один из симптомов пневмонии, вызванной грибками, сочетание кровохарканья и болей в боку – признак инфаркта легкого.
Боль в грудной клетке. Боли в области грудной клетки при пневмонии могут носить поверхностный и глубокий характер. Поверхностные боли являются следствием воспаления межреберных мышц, они обычно усиливаются при глубоком вдохе.
Глубокие боли связаны с поражением или растяжением оболочки легкого (плевры) и ее воспалением. Обычно они очень интенсивные, усиливаются при глубоком дыхании и кашле.
Одышка (чувство нехватки воздуха) – один из основных признаков пневмонии. Она наиболее выражена при воспалениях, развившихся на фоне хронических заболеваний бронхолегочной системы и сердечной недостаточности. Степень выраженности одышки обычно соответствует тяжести общего состояния больного.
Чаще всего, подозрение на заболевание возникает при осмотре у врача, который и направляет в дальнейшем для прохождения дополнительных диагностических процедур с целью подтверждения или опровержения своих подозрений.
1. Основным инструментом диагностики пневмонии является рентген аппарат. При таком заболевании на рентгенограмме можно прослеживать воспалительный очаг. Это может быть, как долевое воспаление, которое охватывает только одну долю легкого, так и более обширный процесс, поражающий обе легочные доли.
2. Помимо рентгеноскопии больной направляется на лабораторный анализ содержимого мокроты, которая выделяется при откашливании. Этот анализ полезен для определения природы возникновения очага воспаления. Так, наличие бактерий, вирусов и микроорганизмов указывает на инфекционный процесс в организме.
3. Кроме того, еще одним методом диагностики является анализ крови. Здесь о бактериальной или вирусной форме пневмонии говорит превышающий норму уровень белых кровяных тел.
4. Бронхоскопия – довольно точный способ диагностики пневмонии, который не только способствует постановке диагноза, но и помогает полностью исследовать бронхи. Сам процесс процедуры состоит в том, что через тонкую трубку, которую проводят через нос или рот пациента в легкие, врач изучает бронхи и в случае надобности осуществляет забор слизистого содержимого с очага воспаления.
В разгар болезни необходим постельный режим, механически и химически щадящая диета с ограничением поваренной соли и достаточным количеством витаминов, особенно А и С. Больному необходим доступ свежего воздуха, для чего рекомендуется регулярное проветривание. С выздоровлением назначают дыхательную гимнастику, лечебную физкультуру, прогулки. Антимикробную терапию врач подбирает индивидуально, в зависимости от возбудителя болезни. Необдуманное самолечение может привести к осложнениям!
Гнойные заболевания легких – это воспалительные процессы в легких, сопровождающиеся явлениями выраженной интоксикации организма.
К гнойным заболеваниям легких относятся: абсцесс и гангрена легких, бронхоэктатическая болезнь.
Гнойные заболевания легких развиваются в следствие проникновения возбудителей (стафилококков) в бронхи (бронхоэктазы) или в легочную ткань (абсцесс и гангрена легких).
Бронхоэктатическая болезнь
Бронхоэктатическая болезнь является приобретенным заболеванием, при котором бронхи необратимо изменяются в следствие нагноительного процесса.
Преимущественно бронхоэктазы локализуются в нижних отделах бронхов.
Бронхоэктазы по форме могут быть веретенообразными, мешотчатыми, цилиндрическими, смешанными. Локализуются бронхоэктазы односторонне или двусторонне.
Причинами бронхоэктатической болезни могут быть:
- хронический бронхит;
- пневмония;
- грипп, коклюш, корь.
Бронхоэктатическая болезнь сопровождается:
- тупыми болями в грудной клетке;
- обильным выделение мокроты при кашле в утренние часы;
- повышением температуры тела.
- головной болью;
- утомляемостью;
- раздражительностью.
Попробуй обратиться за помощью к преподавателям
При клиническом исследовании крови пациента выявляется увеличение СОЭ, лейкоцитоз со сдвигом влево.
На рентгенограмме легкого - деформация легочного рисунка.
Для лечения бронхоэктатической болезни назначаются:
антибиотики внутримышечно или аэрозольно (оксациллин, гентамицин пенициллин, ампициллин,); удаление пораженной доли легкого.
Рекомендуется диета с большим содержанием белка и жидкости до двух литров в сутки.
- отхаркивающие средства;
- постуральный дренаж;
- промывание бронхов;
- массаж, ЛФК;
- санаторно-курортное лечение.
Абсцесс легкого
Абсцесс легкого является гнойным расплавлением легочной ткани с образованием одной или нескольких отграниченных полостей, которые заполнены гноем и окружены воспалительным валиком (инфильтратом).
Причинами абсцесса легкого болезни могут быть:
- закупорка бронха;
- пневмонии (аспирационная, бактериальная);
- поддиафрагмальный абсцесс; нагноение кисты;
- гематогенный метастаз.
Задай вопрос специалистам и получи
ответ уже через 15 минут!
Способствующие факторами являются: ослабление иммунитета и старческий возраст.
Клинические проявления абсцесса легкого имеют 2 фазы.
В 1 фазе происходит формирование абсцесса, что сопровождается:
- болью в грудной клетке;
- кашлем со скудной мокротой;
- недомоганием;
- слабостью;
- потерей аппетита;
- лихорадкой (гектической).
В крови в этой фазе выявляется нейтрофильный лейкоцитоз 15-20·109/л.
На рентгенограмме легких – крупноочаговое затемнение с неровными краями.
Во 2 фазе происходит прорыв гнойника в бронх, сопровождающийся:
- обильным отделением гнойной мокроты (до двух литров);
- улучшением самочувствия пациента;
- снижением температуры тела.
При клиническом исследовании крови пациента определяется динамическое улучшение показателей (уменьшение СОЭ, лейкоцитоза). При рентгенологическом исследовании легких выявляется просветление с уровнем жидкости.
Осложнениями абсцесса легкого могут быть:
- легочное кровотечение;
- прорыв в плевральную полость гнойника;
- метастазы абсцессов в селезенку, печень, мозг и другие органы.
Для лечения абсцесса легкого назначается антибактериальная терапия, после посева мокроты (определения чувствительности): гентамицин, пенициллин.
Антибиотики вводятся как парентерально, так и внутрибронхиально (через бронхоскоп);
Если улучшение не наблюдается, то через два месяца проводят хирургическое вмешательство.
Дополнительно: дренажное положение, оксигенотерапия, при стихании процесса санаторное лечение.
Так и не нашли ответ
на свой вопрос?
Просто напиши с чем тебе
нужна помощь
ТАСС-Досье. Пневмония (или воспаление легких) - острое респираторное инфекционное заболевание, вызывающее поражение легочной ткани. Несмотря на то, что заболевание распространено повсеместно, в наибольшей степени, по данным Всемирной организации здравоохранения (ВОЗ), от него страдают дети и семьи в странах Южной Азии и Африки (южнее пустыни Сахара).
По данным Министерства здравоохранения РФ, в России в 2015 г. от пневмоний различного происхождения скончались 34 710 человек.
Согласно статистике ВОЗ, это заболевание является причиной смертности 15% детей в возрасте до 5 лет во всем мире (99% летальных случаев приходятся на слабо и среднеразвитые страны мира).
Для привлечения внимания к этой проблеме был учрежден Всемирный день борьбы с пневмонией (World Pneumonia Day). Он проводится 12 ноября при поддержке ВОЗ, начиная с 2009 г. В этот день учреждения здравоохранения организуют профилактические мероприятия, проводят медицинские осмотры, волонтеры рассказывают людям о пневмонии, раздают информационные листовки и буклеты.
Симптомы
Проявления заболевания во многом зависят от возбудителя и объема поражения легочной ткани. Однако практически для всех видов пневмонии характерны общие симптомы: слабость и утомляемость, головная боль, озноб, резкий подъем температуры (при острой форме заболевания), кашель (в первые дни - сухой, затем становится влажным с обильным выделением мокроты с примесью крови), боль в грудной клетке (на стороне поврежденного легкого), одышка (чем больше очаг воспаления, тем она сильней), посинение кожных покровов.
Течение болезни, осложнения
Пневмония может протекать в острой, подострой (затяжной) или хронической формах, в тяжелых случаях не исключен смертельный исход. Смешанная вирусно-бактериальная инфекция отягощает течение болезни. В зависимости от вовлеченности легких в воспалительных процесс выделяют одностороннюю (когда поражено одно легкое) и двухстороннюю (оба легких) пневмонию.
Заболевание может привести к таким осложнениями, как плеврит, отек или абсцесс легких, острая сердечно-легочная недостаточность, миокардит, эндокардит, менингоэнцефалит, менингит, сепсис, инфекционно-токсический шок и др.
Возбудители
Пневмонию могут вызывать различные микроорганизмы: преимущественно бактерии (пневмококки, гемофильная палочка, стафилококки, стрептококки и др.), вирусы (гриппа, респираторно-синцитиальный вирус, риновирусы, аденовирусы и др.), редко грибки и паразиты (аскариды, стронгилоиды и др.).
В последнее время отмечается тенденция к увеличению количества атипичных пневмоний, причиной которых становятся нехарактерные (атипичные) возбудители: например, вирусы и внутриклеточные бактерии легионеллы, микоплазмы, хламидии.
В легкие возбудитель чаще всего попадает при вдыхании, а также может проникать через кровь или лимфу из других очагов инфекции в организме. Кроме того, микробы могут быть занесены в легкие с частичками пищи и рвотными массами, случайно попавшими в дыхательные пути.
Группа риска
Вероятность возникновения пневмонии повышается при переохлаждении, респираторных заболеваниях, стрессе, переутомлении.
В группу риска входят маленькие дети (до 5 лет), пожилые люди (старше 65 лет), лица с ослабленной иммунной системой (например, больные сахарным диабетом, СПИДом, онкологическими заболеваниями и др.), с врожденными пороками бронхо-легочной системы, имеющие хронические заболевания (болезни сердца, пиелонефрит и др.), астматики, лежачие больные, а также курящие и злоупотребляющие спиртным.
Лечение
Основное лечение заболевания - медикаментозное. Назначаются антибиотики в виде таблеток, внутримышечно или внутривенно (в зависимости от тяжести заболевания), антибактериальные и противогрибковые препараты (при выявлении бактериальной или грибковой инфекции). При необходимости больному прописываются иммуностимуляторы, муколитические и отхаркивающие препараты, витамины. Если возникает необходимость, могут назначаться ингаляции кислорода. В большинстве случаев при пневмонии необходима госпитализация пациента в стационар - отделение терапии или пульмонологии.
Во время острого периода болезни рекомендуется соблюдать постельный режим, употреблять теплое питье до 1,5-2 л в сутки (в виде чая с лимоном, морсов, соков), исключить из рациона жирную пищу и кондитерские изделия.
Профилактика
Универсальной прививки от пневмонии нет. Однако существуют вакцины, которые действуют в отношении определенных микроорганизмов: против пневмококка, некоторых типов стрептококка, кори и коклюша (в детском возрасте) и др. Учитывая то, что пневмония часто возникает как осложнение после гриппа, показаны ежегодные противогриппозные вакцинации.
Для профилактики следует вести здоровый образ жизни с полноценным питанием и отдыхом, избегать стрессов.
Читайте также:


