Что такое энцефалит от которого эпилепсия
Основные факты
- Эпилепсия представляет собой хроническое неинфекционное заболевание мозга, которому подвержены люди всех возрастов.
- Во всем мире около 50 миллионов человек страдают эпилепсией, одним из самых распространенных неврологических заболеваний в глобальных масштабах.
- Почти 80% людей, страдающих эпилепсией, проживают в странах с низким и средним уровнем дохода.
- По оценкам, до 70% людей с эпилепсией могут жить без приступов болезни при условии обеспечения надлежащей диагностики и лечения.
- Риск преждевременной смерти у больных эпилепсией почти в три раза превышает средний показатель по популяции.
- Три четверти людей, страдающих эпилепсией в странах с низким уровнем доходов, не получают лечения, в котором они нуждаются.
- Во многих странах мира люди, страдающие эпилепсией, и их семьи могут подвергаться стигматизации и дискриминации.
Эпилепсия представляет собой хроническое неинфекционное заболевание головного мозга, которое поражает около 50 миллионов человек во всем мире. Для заболевания характерны повторяющиеся припадки. Эти припадки проявляются в виде кратковременных непроизвольных судорог в какой-либо части тела (парциальные судороги) или по всему телу (генерализованные судороги) и иногда сопровождаются потерей сознания и утратой контроля над функциями кишечника или мочевого пузыря.
Припадки являются результатом избыточных электрических разрядов в группе клеток мозга. Такие разряды могут возникать в различных участках мозга. Припадки могут иметь форму как незначительных провалов в памяти или мышечных спазмов, так и тяжелых, продолжительных конвульсий. Припадки могут также различаться по частоте, случаясь как менее одного раза в год, так и до нескольких раз в день.
Один единственный припадок еще не говорит об эпилепсии (во всем мире до 10% людей имели в течение своей жизни один припадок). Определение эпилепсии применимо в случае двух или более неспровоцированных припадков. Эпилепсия является одним из старейших распознаваемых состояний в мире, о котором сохранились письменные свидетельства, относящиеся к 4000 до н.э. На протяжении столетий эпилепсия была окружена страхом, непониманием, дискриминацией и социальной стигматизацией. Во многих странах стигматизация в некоторых ее формах продолжается и поныне и может повлиять на качество жизни людей, страдающих этим заболеванием, а также их семей.
Признаки и симптомы
Характерные признаки приступов изменчивы и зависят от того, в каком участке мозга начинается нарушение, и как далеко оно распространяется. Могут иметь место временные симптомы, такие как, например, потеря ориентации или сознания, а также нарушения движения, ощущений (включая зрение, слух и вкус), настроения или других когнитивных функций.
Люди, у которых случаются припадки, как правило, чаще имеют и другие проблемы физического характера (такие как переломы и ушибы, связанные с припадками). У них также чаще встречаются психологические нарушения, в частности тревожные расстройства и депрессия. Риск преждевременной смерти среди людей, страдающих эпилепсией, в три раза превышает аналогичный показатель среди общего населения, причем самые высокие показатели наблюдаются в странах с низким и средним уровнем дохода, а также в сельских районах.
Причины смерти, связанные с эпилепсией, такие как падения, утопленения, ожоги и длительные припадки, в значительной мере можно предотвращать, в особенности в странах с низким и средним уровнем дохода.
Распространенность заболевания
На эпилепсию, от которой страдает около 50 миллионов человек во всем мире, приходится значительная доля глобального бремени болезней. По оценкам, доля общего населения с активной формой эпилепсии (то есть с продолжающимися припадками или потребностью в лечении) на данный момент времени составляет от 4 до 10 на 1000 человек.
По оценкам, в глобальных масштабах эпилепсия ежегодно диагностируется у пяти миллионов человек. В странах с высоким уровнем дохода ежегодно регистрируется 49 новых случаев заболевания на 100 000 населения. В странах с низким и средним уровнем дохода этот показатель может быть более чем в два раза выше (139 случаев на 100 000 населения).
Более высокие показатели в странах с низким и средним уровнем дохода, по всей вероятности, обсуловлены повышенным риском заболевания такими эндемическими болезнями, как малярия и нейроцистицеркоз; повышенными показателями дорожно-транспортного травматизма; родовыми травмами, а также различиями в медицинской инфраструктуре, наличием программ по профилактике и доступной медицинской помощи. Почти 80% людей с эпилепсией живут в странах с низким и средним уровнем дохода.
Причины
Лечение
Приступы эпилепсии поддаются профилактике. До 70% людей, страдающих эпилепсией, могут жить без приступов болезни при условии надлежащего лечения противосудорожными лекарственными средствами. Существуют недорогостоящие препараты для ежедневного приема, стоимость лечения которыми не превышает 5 долл. США в год. Если у пациента с эпилепсией в течение двух лет отсутствуют приступы заболевания, то можно рассмотреть вопрос о прекращении приема противосудорожных препаратов при отсутствии соответствующих клинических, социальных или индивидуальных противопоказаний. Два наиболее достоверных предиктора возобновления приступов – это выявленная этиология приступа и патологические изменения на электроэнцефалограмме (ЭЭГ).
Профилактика
По оценкам, до 25% случаев развития эпилепсии можно предотвратить.
- Предупреждение травм головы является самым эффективным способом предотвращения посттравматической эпилепсии.
- Надлежащая перинатальная помощь способствует уменьшению числа новых случаев эпилепсии, обусловленных родовыми травмами.
- Применение лекарственных средств и других методов снижения температуры тела у детей с лихорадкой может снизить вероятность фебрильных припадков.
- Профилактика эпилепсии, возникающей после инсульта, направлена на снижение риска развития сердечно-сосудистых заболеваний, что осуществляется посредством принятия мер по профилактике или контролю повышенного артериального давления, сахарного диабета и ожирения, а также отказа от курения и чрезмерного употребления алкоголя.
- Инфекции центральной нервной системы являются общей причиной эпилепсии в тропических районах, где находятся многие развивающиеся страны. Уничтожение паразитов в этих условиях и просветительская работа в отношении профилактики инфекций являются действенными способами уменьшения бремени эпилепсии во всем мире, например, эпилепсии, обусловленной нейроцистицеркозом.
Социальные и экономические последствия
На эпилепсию приходится 0,5% глобального бремени болезней, показателя на определенный момент времени, объединяющего годы жизни, утраченные вследствие преждевременной смерти, и годы, прожитые в состояниях ниже уровня полноценного здоровья. Эпилепсия имеет ощутимые экономические последствия с точки зрения удовлетворения потребностей в медико-санитарной помощи, преждевременной смертности и утраченной производительности труда.
Экономические последствия эпилепсии могут быть очень разными в зависимости от продолжительности и тяжести заболевания, реакции на лечение и условий оказания медицинской помощи. Необходимость оплачивать расходы на лечение из личных средств и утрата трудоспособности создают значительное экономическое бремя для домохозяйств. Экономическое исследование, проведенное в Индии, показало, что предоставление государственного финансирования для покрытия стоимости терапии первой и второй линий, а также других медицинских расходов, снижает финансовое бремя эпилепсии и является экономически эффективной мерой. 1
Дискриминацию и социальную стигматизацию, которые окружают эпилепсию в некоторых странах, часто бывает сложнее преодолеть, чем сами эпилептические припадки. Люди, страдающие эпилепсией, могут стать мишенью предрассудков. Стигматизация, закрепившаяся за этим расстройством, может препятствовать обращению людей за лечением симптомов и выявлению у них этого заболевания.
Права человека
Люди, страдающие эпилепсией, могут столкнуться с ограничением доступа к образованию, медицинскому страхованию и страхованию жизни, а также с отказом в праве водить машину или заниматься определенными видами профессиональной деятельности. В законодательстве многих стран отражается вековое непонимание эпилепсии. Например:
- В Китае и Индии эпилепсия часто считается причиной для запрещения или аннулирования браков.
- В Соединенном Королевстве Великобритании и Северной Ирландии закон, разрешающий отмену брака по причине эпилепсии, был отменен лишь в 1971 году.
- В Соединенных Штатах Америки до 1970-х годов людям с эпилептическими припадками можно было на законных основаниях отказать в доступе в рестораны, театры, увеселительные центры и другие общественные здания.
Законодательство, основанное на принятых на международном уровне стандартах прав человека, может препятствовать дискриминации и нарушениям прав человека, облегчать доступ к медико-санитарным службам и повышать качество жизни людей с эпилепсией.
Деятельность ВОЗ
Эти усилия способствовали существенному повышению внимания к проблеме эпилепсии во многих странах, что привело к принятию региональных деклараций по этому вопросу во всех шести регионах ВОЗ. В 2011 г. Американский регион ВОЗ одобрил Стратегию и План действий по борьбе с эпилепсией, а в 2015 г. Всемирная ассамблея здравоохранения приняла резолюцию о глобальном бремени эпилепсии (WHA68.20). В ней содержался настоятельный призыв к государствам-членам принять координированные меры по борьбе с эпилепсией и ее последствиями.
Во многих странах были реализованы проекты по сокращению пробела в лечении эпилепсии и снижению заболеваемости людей с эпилепсией, направленные на тематическую подготовку и просвещение медицинских работников, борьбу со стигматизацией, определение возможных профилактических мероприятий и разработку моделей включения вопросов борьбы с эпилепсией в деятельность местных систем здравоохранения. Эти проекты, реализованные с использованием ряда инновационных стратегий, продемонстрировали наличие простых и экономически эффективных способов организации лечения эпилепсии в условиях ограниченных ресурсов.
Программа ВОЗ по уменьшению пробелов в области лечения эпилепсии и Программа действий по ликвидации пробелов в области психического здоровья (mhGAP) направлены на решение этих задач во Вьетнаме, Гане, Мозамбике и Мьянме. Эти проекты направлены на повышение квалификации работников первичной медико-санитарной помощи и непрофессиональных медицинских работников на уровне местных сообществ в области диагностики и лечения эпилепсии и последующего наблюдения за пациентами. Благодаря внедрению 4 пилотных проектов программа позволила охватить 6,5 миллиона человек услугами медицинских учреждений, в которых предоставляется помощь при эпилепсии.
1 Megiddo I, Colson A, Chisholm D, Dua T, Nandi A, and Laxminarayan R (2016). Health and economic benefits of public financing of epilepsy treatment in India: An agent-based simulation model. Epilepsia Official Journal of the International League Against Epilepsy doi: 10.1111/epi.13294.
Условно все формы эпилепсии можно разделить на две большие группы: на эпилепсию с наследственной генетической предрасположенностью и приобретенную эпилепсию. Развитие одного-единственного приступа не является доказательством наличия эпилепсии. Имеются статистические данные, указывающие на то, что около 10% населения хотя бы раз в жизни перенесли судорожный приступ. Для диагностики эпилепсии ключевыми являются два момента: развитие повторных приступов и развитие спонтанных непровоцированных приступов. Исключение составляют рефлекторные приступы эпилепсии. Классические примеры рефлекторных приступов характерны для фотосенситивной эпилепсии, когда световой раздражитель может спровоцировать эпилептический приступ.
Нужно различать эпилепсию как болезнь и как синдром. Эпилепсия — это самостоятельное хроническое неврологическое заболевание. Эпилептический синдром — это проявление разных болезней, сопровождающихся судорожными тонико-клоническими приступами, потерей сознания и другими симптомами, которые могут быть спровоцированы внешними факторами, например высокой температурой.
Эпилепсия чаще всего начинается в детском возрасте. Одна из главных причин развития болезни — нарушение активности генов, отвечающих за работу натриевых, калиевых, водородных и хлорных каналов в нервной клетке. В результате этих отклонений нарушается поляризация мембраны нервной клетки, изменяется активность клеток нейроглии. В итоге нейрональные клетки резко повышают свою активность. Таким образом, эпилепсия бывает вызвана генетическими изменениями, которые приводят к повышению активности нервной клетки и окружающих клеток — клеток нейроглии. Но бывают и другие виды эпилепсии, которые связаны с конкретными генами и имеют моногенное наследование. Конкретный ген и конкретная проблема, связанная с нарушением активности этого гена, приводят к заболеванию. Но в большинстве таких случаев эпилепсия является полигенной, то есть для ее развития необходима комбинация изменений активности генов, которая приводит к феномену гипервозбудимости коры головного мозга и развитию эпилептических приступов.

В 60–70% случаев эпилепсия развивается в детском возрасте. По возрастным категориям болезнь делится на несколько групп: эпилепсия младенчества появляется на первом году жизни; эпилепсия детского возраста развивается до 6 лет; эпилепсия юношеского возраста появляется в возрасте 12–14 лет. Заболевание начинает свое развитие в зависимости от того, когда изменяется активность группы определенных генов. В России от эпилепсии страдает 0,5–1% всего детского населения. Разные формы эпилепсии протекают по-разному. Некоторые детские формы протекают с грубейшим нарушением развития ребенка. Чем раньше развивается эпилепсия и чем позже она диагностируется, тем хуже прогноз по развитию ребенка.

Приступы эпилепсии могут быть чрезвычайно разнообразными — от судорожных тонико-клонических приступов до приступов изменения сознания и зрительных галлюцинаций. Если разряд возбуждения активности мозга происходит в затылочной коре, которая отвечает за зрение, то приступы могут проявляться и нарушением зрения, и головной болью. При генерализованном приступе пациенты теряют сознание. Есть редкие формы приступов, когда у пациента изменяется сознание, но он может выполнять различные действия: ходить, разговаривать, совершать какие-то стереотипные движения.
Эпилепсия редко приводит к летальному исходу. Но существует понятие эпилептического статуса — состояния, при котором эпилептические приступы повторяются один за другим. В момент эпилептического статуса возможно развитие тяжелых осложнений.
К неблагоприятному исходу также может привести неправильная помощь пациенту во время приступа. Приступ возникает внезапно, и падение больного может приводить к западанию языка и асфиксии — остановке дыхания. Существует миф, что при тяжелых приступах нужно засунуть что-нибудь человеку в рот, но это может привести к травме зубов, языка и явиться дополнительной причиной асфиксии. Чтобы помочь человеку во время приступа, нужно просто повернуть его на бок и убрать окружающие предметы, которые могут быть причиной травмы.
Есть несколько подходов к лечению эпилепсии: лекарственный и хирургический методы и использование нейромодуляции. Зачастую эти методы сочетаются друг с другом. При некоторых формах эпилепсии используют специальную кетогенную диету. Механизм этой диеты до конца не изучен, но подразумевается, что кетоновые тела могут запускать целую серию биохимических процессов, в результате которых подавляются эпилептические разряды. Кетогенная диета резко снижает количество углеводов при увеличении содержания жиров.
Эпилепсия – это хроническое заболевание, которое характеризуется повторяющимися судорожными припадками, иногда с потерей сознания. Заболевание связано с чрезмерной электрической активностью группы нейронов головного мозга.
Первые признаки заболевания, как правило, появляются в возрасте от 5 - 15 лет.
Наиболее характерным симптомом является судорожный припадок, который возникает внезапно. Иногда за несколько дней до припадка, можно установить его приближение, по возникновению предвестников – головной боли, нарушения сна, ухудшения аппетита, повышенной раздражительности.
Больной теряет сознание, падает. Возникают тонические судороги, человек напряжен, конечности вытягиваются, голова запрокидывается, задерживается дыхание. Эта фаза длится 15-20 секунд, после чего появляются клонические судороги. Последние представляют собой подергивания мышц шеи, конечностей и туловища. Характерно хриплое громкое дыхание, синюшность кожных покровов, западение языка, выделение изо рта пены. Фаза длится несколько минут, после чего мышцы расслабляются и состояние стабилизируется.
Кроме больших припадков у больных бывают судорожные приступы, во время которых они на несколько секунд теряют сознание, но не падают.
Более 50% людей с эпилепсией, имеют идиопатическую форму заболевания, т.е. с неустановленной причиной.
Эпилепсия, причина возникновения которой известна, называется вторичной или симптоматической эпилепсией.
Причины вторичной эпилепсии:
- Травматические поражения мозга
- Опухоли головного мозга
- Абсцессы
- Менингиты и энцефалиты
- Субарахноидальные и внутримозговые кровоизлияния
- Интоксикации алкоголем, ртутью, углекислым газом, свинцом и др.
- Генетические факторы.
Диагностика эпилепсии начинается с опроса больного и его родственников. Важно узнать все детали: когда появился первый приступ, как часто они возникают, падает ли пациент, какие мышцы подергиваются, чувствует ли он приближение приступа и что чувствует после него. Детальный опрос позволяет врачу сделать вывод, в какой части мозга находится очаг.
Единственным методом, позволяющим достоверно сказать о наличии эпилепсии, является электроэнцефалограмма. Специальные электроды располагают на голове, а результат регистрируется компьютером. ЭЭГ доказывает наличие у больных типичной эпилептиформной активности.
При наличии у пациента неврологических жалоб, таких как головная боль, неустойчивая походка, слабость в конечностях, может свидетельствовать о наличии органических поражений головного мозга. В этом случае обязательно провести магнитно-резонансную томографию.
Видео ЭЭГ мониторирование используется для наблюдения за поведением больного во время приступа. Пациент помещается в специальную палату с видеокамерами. На голове расположены электроды, которые непрерывно записывают ЭЭГ. После исследования врач изучает данные ЭЭГ и видеозаписи.
- Эпилептический статус. Это короткий промежуток времени между припадками, во время которых человек не приходит в сознание
- Аспирационная пневмония. Может развиваться вследствие аспирации во время приступа рвотных масс, пищи, мелких предметов
- Отек легких нейрогенного характера. Вследствие нарушений в работе нервной системы возникает артериальная гипертензия, которая приводит к перегрузке левого предсердия, и как следствие возникает отек
- Внезапная смерть
- Если приступ случится во время купания, больные эпилепсией рискуют утонуть
- Психические расстройства – депрессии, эгоизм, придирчивость, мелочность, агрессивность, мстивость, злопамятность.
Лечение эпилепсии должно быть комплексным и непрерывным. Важнейшим в лечении эпилепсии является прием противосудорожных препаратов, которые снижают частоту припадков, или полностью их устраняют.
Люди, имеющие заболевания головного мозга: опухоли, травмы, абсцессы
- Люди с черепно-мозговыми травмами
- Люди, перенесшие воспалительные заболевания головного мозга и оболочек
- Люди после инсульта
- Злоупотребляющие алкоголем другими токсическими веществами
- Люди, ближайшие родственники которых страдают эпилепсией.
Идиопатическую эпилепсию предотвратить невозможно. Важно избегать факторов, которые могут вызвать симптоматическую эпилепсию:
- Предупреждение травм головы
- Своевременное и комплексное лечение инфекционных и неинфекционных заболеваний мозга
- Избегание приема алкоголя, курения, употребления крепкого кофе.
Питание больных эпилепсией подразумевает ограничение потребления жидкости, приправ, поваренной соли, крепкого кофе и алкоголя. Показана растительно-молочная диета, прогулки на свежем воздухе, легкие физические зарядки.
Запись на консультацию:
Коровина Светлана Александровна, Заведующая отделением
Заболевание достаточно чаще всего развивается детском или пубертатном возрасте, нередко впервые проявляется в молодом трудоспособном возрасте. Уже при первых признаках недуга следует обратиться к специалистам Санкт-Петербургского психоневрологического Института им. Бехтерева. Это поможет приостановить развитие болезни и избежать серьезных осложнений здоровья.
Эпилепсия развивается из-за того, что в головном мозге образуются патологические электрические разряды. Проявлению болезни часто предшествуют:
- повреждения головного мозга в перинатальный период, сложные роды, родовая травма, внутриутробная патология;
- пороки развития головного мозга;
- механические повреждения черепа, черепно-мозговые травмы;
- перенесенные инсульты, кровоизлияния;
- нейроинфекционные заболевания: менингит, энцефалит, менингоэнцефалиты;
- опухолевые образования в головном мозге, кровоизлияния.
До конца причины развития заболевания не изучены, часто специалисты рассматривают возможность генетической предрасположенности.
Продолжительность припадка составляет не более нескольких минут. Далее мускулатура больного расслабляется и наступает сон. О наличии приступов в большинстве случаев пациенты не помнят, и лишь после отмечают у себя вторичные признаки, такие как онемение конечностей, мышечные и головные боли, ссадины и т.п.
Наиболее опасно проявление болезни, когда приступы следуют один за другим. В такой ситуации больной не приходит в сознание. Если во время эпилептического статуса, а именно так называется это состояние, пациенту не оказать квалифицированную помощь, припадок может закончиться летальным исходом.
На сегодняшний день диагностика и лечение эпилепсии в Санкт-Петербурге проводится на высшем уровне благодаря многолетней практике наших специалистов и постоянному усовершенствованию методики.
Прежде чем поставить окончательный диагноз и назначить специальное лечение, врачи-неврологи нашего Института подробно изучают историю развития болезни, продолжительность и характер эпилептических припадков. Такие исследования направлены на выявление степени развития болезни, от которой зависит рекомендуемая терапия.
Кроме изучения анамнеза, пациенты нашего Центра обязательно проходят современные исследования:
- Электроэнцефалографию, которая сегодня является самым точным и доступным способом регистрации и анализа суммарной электрической активности мозга в течение какого-нибудь промежутка времени. ЭЭГ позволяет выявить участок головного мозга, в котором происходит разряд и возникает эпилептический припадок.
- Нейро радиологические исследования, представленные такими методами, как КТ и МРТ головного мозга, позволяют специалистам выявить структурные изменения в головном мозге, которые могут вызывать припадки.
- В ряде случаев судороги у пациентов могут быть вызваны хромосомными сбоями или неправильным обменом веществ в тканях. При подозрении на эту причину приступов пациенту назначают дополнительные исследования: биохимический анализ крови, определение хромосомного набора и другие.
Еще несколько десятилетий назад существовало стойкое убеждение, что эпилепсия является неизлечимым заболеванием. Однако современные методики, многолетние исследования и успешная практика позволяют специалистам Санкт-Петербургского психоневрологического Института им. Бехтерева позволяют достигать значительных результатов. У 65% наших пациентов приступы отступают. Большинство наших пациентов отмечают значительное снижение числа приступов и увеличение промежутков между ними.
При лечении эпилепсии мы используем традиционные методы и собственные методики. Комплексность подхода к лечению эпилепсии позволяет нам добиваться колоссальных результатов.
Лечение эпилепсии в нашем Институте осуществляется:
В некоторых случаях, когда медикаментозное лечение не приносит должных результатов, рекомендуются операции на головном мозге (хирургическое вмешательство). В нашем Центре практикуются наиболее щадящие методы, например, радиохирургическая терапия или стимуляции глубоких структур головного мозга и блуждающего нерва.
Если не проводить специальное лечение эпилепсии, то возрастает риск неблагоприятных последствий приступов:
- высок риск травматизма во время припадка;
- высок риск несчастных случаев во время езды за рулем, использования электробытовых инструментов;
- рвотные массы могут привести к удушью;
- эпилептический статус может вызвать полную остановку дыхания;
- приступы у детей и подростков могут вызвать нарушение мозговой деятельности.
Так как в большинстве случаев люди, больные эпилепсией, распознают приближение припадка, они имеют возможность принять меры безопасности (остановить машину, выключить приборы из розетки) и предупредить людей, которые в этот момент находятся рядом. Эти меры позволяют избежать таких неприятных и даже опасных последствий, как удар при падении, ожог и другие. Если ваш близкий человек страдает эпилепсией, и вы заметили у него резкое ухудшение самочувствия и резкий перепад настроения, если он жалуется на головную боль и тошноту, вы должны знать, что такие проявления могут быть предвестниками приближающегося приступа.
Выход из припадка пациенты переносят по-разному. Некоторые из них сразу засыпают, другие ощущают облегчение, третьи – сильную усталость.
Ежегодно Санкт-Петербургский психоневрологический Институт имени Бехтерева принимает сотни пациентов, которым ранее диагностировали эпилепсию. После цепочки необходимых исследований состояния больного и анамнеза, наши врачи назначают лечение. Методика подбирается с учетом индивидуальных особенностей пациента (пола, возраста, формы заболевания и пр.).
При необходимости нашим пациентам рекомендуется прохождение реабилитационного курса, позволяющего быстро вернуться к полноценной социально-бытовой жизнедеятельности. С больными проводит работу опытный и высококвалифицированный психолог.
Поскольку прием специальных антиэпилептических препаратов является длительным и требует в процессе лечения периодических корректировок, пациенты, наблюдающиеся в нашей клинике, имеют возможность не только повторных госпитализаций (1-2 раза в год), но и амбулаторных консультаций с высококвалифицированными врачами-эпилептологами.
Первичная консультация врача-невролога-эпилептолога доктора медицинских наук, профессора
Первичная консультация врача-невролога-эпилептолога кандидата медицинских наук, врача высшей категории
Первичная консультация врача-невролога-эпилептолога врача без категории
Анализы при поступлении (при отсутствии действующих анализов)
Пребывание в условиях стационара (21 день)
медикаменты оплачиваются отдельно
При отсутствии необходимых в ходе лечения обследований, возможно прохождение в институте
Электроэнцефалограмма - видеомониторинг (дневной)
Магнитно-резонансная томограмма по эпилептической программе
Отборочная комиссия на клиническом отделении для решения вопроса о госпитализации
Размещение в палатах различной комфортности
Магнитно-резонансная томограмма головного мозга
Магнитно-резонансная томограмма головного мозга с сосудистой программой
Магнитно-резонансная томограмма головного мозга с сосудистой программой и исследованием гиппокампа
Определение концентрации АЭП в крови (за 1 определение)
Сосудистая, нейропротективная, антиоксидантная, антигипоксантная, иммуномодулирующая терапия
(Складывается из стоимости лекарственных препаратов и материалов)
Перечень лабораторных анализов, необходимых для поступления:
-общий клинический анализ крови (с лейкоцитарной формулой)
-биохимический анализ крови (глюкоза, билирубин, АСТ, АЛТ)
-общий анализ мочи
-анализ кала на яйца гельминтов
-анализ кала на патогенные энтеробактерии (возбудители дизентирии, сальмонеллезов и эшерихиозов)
-анализ крови на RW и микрореакцию (сифилис)
-клинико-бактериологическое исследование на наличие возбудителей дифтерии (1 мазок)
-анализ крови на маркеры вирусного гепатита – HbsAg, HCV
-рентгенография органов грудной клетки
-электрокардиография с заключением
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ COVID-19
Эпилепсия — хроническое заболевание головного мозга, характеризующееся повторными припадками (два и более неспровоцированных эпиприпадка с интервалом не менее 24 часа), вызванными гиперсинхронными разрядами нейронов головного мозга и проявляющимися внезапными и транзиторными патологическими феноменами (в виде моторных, сенестопатических, психических, вегетативных симптомов).
Существенную роль играет генетически обусловленная предрасположенность, которая чаще наследуется по аутосомно-доминантному типу с неполной пенетрантностью и характеризуется особенностями метаболических процессов в мозговой ткани.
Эпилептический припадок характеризуется как пароксизмальное патологическое состояние, проявляющееся различной клинической симптоматикой, очевидной для больного и / или для окружающих, при котором регистрируются характерные биоэлектрические изменения на ЭЭГ.
Эпилепсия — это группа заболеваний каждое из которых характеризуется определенным возрастом начала, типом припадков, специфическими изменениями ЭЭГ и сопутствующей симптоматикой. С этиологической точки зрения выделяют идиопатическую, симптоматическую и криптогенную формы эпилепсии.
Распространенное мнение о том, что эпилепсия неизлечима ошибочно. На данный момент известно, что эпилептические приступы могут быть вызваны опухолями, различного рода пороками развития головного мозга, посттравматическими рубцами после черепно-мозговой травмы. При ранней постановке диагноза и назначении правильного лечения удается остановить прогрессирование заболевания. Но все это возможно только после тщательного всестороннего обследования.
Дифференцировка эпилептических припадков от неэпилептических, а также исключение метаболически-структурных повреждений, вследствие текущих заболеваний ЦНС, которые могут служить причиной припадков и требуют экстренной или специальной помощи.
Определив вид припадка и тип эпилепсии, выставляется правильный диагноз с прогнозом течения болезни, назначением антиэпилептических препаратов.
Обязательный метод исследования — ЭЭГ для выявления эпилептических паттернов (хотя при первичной регистрации ЭЭГ эпипризнаки выявляются лишь у 40% больных, при повторных — до 80%, использование провокационных проб помогает выявить патологию на ЭЭГ у больных).
МРТ / КТ показано всем больным с парциальным началом / типом эпилептического припадка, а также при возникновении первого припадка после 30 лет без видимых причин. Обязательно осмотр офтальмолога (глазное дно), биохимические анализы крови, кардиологическое исследование и допплерография (особенно у лиц старшего и пожилого возраста), консультация психиатра (при сопутствующей патологии) и, по возможности, нейропсихолога.
В настоящее время в Пироговском Центре проводится комплексное обследование и лечение пациентов с этим тяжелым заболеванием.
Использование самого современного оборудования позволяет правильно устанавливать диагноз и определять оптимальную тактику лечения пациента.
К примеру, используемый в нашей клинике ультра-высокопольный магнитно-резонансный томограф позволяет получать высокоточные изображения головного мозга и находить даже самые маленькие очаги и аномалии развития, являющиеся причиной эпилепсии.
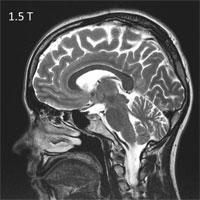
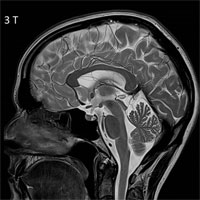
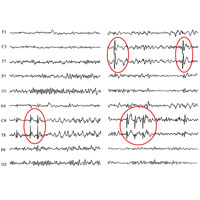
А проведение длительного многосуточного исследования функции головного мозга — видео ЭЭГ-мониторинга, дает возможность узнать тонкие внутренние взаимосвязи между структурами головного мозга, понять их взаимодействие, определить зону начала и зоны дальнейшего распространения приступа, что в итоге помогает найти причину эпилепсии.
На основе полученной информации от МРТ и видео ЭЭГ исследований головного мозга пациента, команда высококвалифицированных специалистов подбирает оптимальную тактику лечения индивидуально для каждого пациента.
В случае впервые выявленной эпилепсии есть возможность пройти все необходимые диагностические исследования в пределах одного высокотехнологичного многопрофильного стационара с последующим назначением наиболее эффективной противосудорожной терапии.
А при длительно существующей, тяжелой и нечувствительной к терапии эпилепсии пациентам проводится всестороннее дополнительное предхирургическое обследование для подготовки к высокотехнологичной нейрохирургической операции.
Чаще всего лечение эпилепсии хирургическими методами не применяется. Однако в случаев медикаментозная терапия неэффективна и симптомы заболевания прогрессируют. Тогда и встает вопрос об операции.
Показанием к хирургическому лечению является наличие у пациентов фармакорезистентной фокальной эпилепсии, то есть той формы эпилепсии, когда приступы продолжаются, несмотря на лечение двумя и более антиконвульсантными препаратами в течение более 2 лет.
Целью хирургического лечения эпилепсии является остановка имеющихся приступов и улучшения качества жизни пациента. Существует множество исследований, доказывающих эффективность хирургического лечения, особенно в ситуации фармакорезистентной эпилепсии.
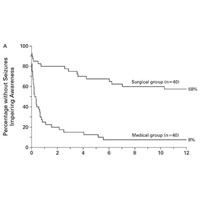
На графике видна значительная разница в результатах лечения пациентов: при хирургическом лечении полная свобода от приступов достигнута в 58%, а при медикаментозном — только в 8%.
Результаты хирургии эпилепсии напрямую связаны с длительностью болезни. Важно как можно раньше выполнить хирургическое лечение эпилепсии! Это позволяет предотвратить развитие разрушительных нейропсихологических и психосоциальных последствий хронического заболевания, а также улучшает качество жизни пациентов после операции.
К сожалению, лечение эпилепсии хирургически не всегда помогает. В то же время проведение операции при фармакорезистентном типе заболевания является наиболее эффективным способом полного прекращения приступов. По данным различных исследований подобное лечение успешно в случаев.
И, как пример, здесь представлена зависимость результатов хирургического лечения от длительности заболевания:
При длительности заболевания менее 10 лет — шансы на полный успех, полное прекращение приступов после операции а при длительности заболевания более 30 лет — только 30%.
| Продолжительность заболевания | Менее 10 лет | Больше 30 лет |
|---|---|---|
| Процент пациентов, которые полностью избавились от приступов после операции | Около | Около 30% |
Главная задача хирургии эпилепсии — удаление зоны головного мозга, которая является причиной эпилепсии. На научном языке — резекция эпилептогенного очага. Кроме этого, операция показана пациентам с опухолями, сосудистыми мальформациями, посттравматическими изменениями и врожденными нарушениями развития головного мозга, в том случае, если они являются причиной приступов.
Для определения этой зоны и проводится полноценная комплексная диагностика.
Она включает в себя минимальные стандартные исследования:
- Скальповый видео-ЭЭГ-мониторинг
- МРТ головного мозга по эпилептологическому протоколу
- Нейропсихологическое тестирование.
В случае недостаточного понимания расположения эпилептогенной зоны, применяют дополнительные неинвазивные методы диагностики:
- Однофотонную эмиссионную компьютерную томографию во время и вне приступа (ОФЭКТ)
- Позитронно-эмиссионную томографию с 18F — фтордезоксиглюкозой (ПЭТ) магнито-энцефалографию (МЭГ).
В некоторых случаях, для четкого определения эпилептогенной зоны и минимизации зоны резекции, при необходимости проводится инвазивный мониторинг — имплантация на поверхность и в структуры головного мозга электродов, регистрирующих, с высокой точностью, распространение приступа из эпилептогенной зоны.
Положение электродов определяется заранее на основании информации полученной при проведенных неинвазивных методах диагностики (таких как МРТ, видео ЭЭГ мониторинг, ОФЭКТ, МЭГ, ПЭТ).
Использование инвазивного мониторинга позволяет определить границы эпилептогенной зоны и выбрать оптимальный метод и объем хирургического лечения.
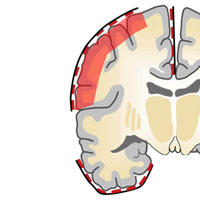
Существует несколько типов инвазивных электродов:
Данный вид корковых электродов используется при расположении предположительного эпилептического очага на конвекситальной, внешней поверхности коры головного мозга.
Данная методика имеет ряд недостатков:
- Для имплантации этих электродов требуется проведение краниотомии (трепанации черепа).
- Информативность полученной информации значительно снижается при расположении эпилептического очага на глубине от поверхности мозга.
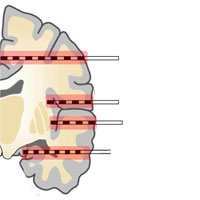
Альтернативным методом инвазивного мониторинга является стерео-ЭЭГ, методика регистрации электрофизиологической активности головного мозга, путем чрескожной установки глубинных электродов, не требующей разрезов и трепанации черепа.
Имплантация таких электродов требует обязательного использования специализированных навигационных систем от базовых стереотаксических рам и нейронавигации до современных роботизированных систем.
Использование роботизированных систем позволяет выполнять установку глубинных электродов быстрее и значительно точнее по сравнению с аналогичными методиками, с использованием нейронавигации и стереотаксиса.

Лечение эпилепсии предполагает воздействие на первичное заболевание, послужившее причиной эпилепсии (например, удаление опухоли), устранение провоцирующих факторов, длительное применение анти-эпилептических средств, коррекцию психических изменений, психосоциальную реабилитацию больных. В резистентных к фармакотерапии случаях проводится нейрохирургическое лечение.
Базовые постулаты: систематичность, непрерывность, длительность приёма анти-эпилептических препаратов: в случаях полной клинической ремиссии, в зависимости от вида и формы эпилепсии длительность лечения составляет от до лет под контролем энцефалограммы с последующей медленной отменой препаратов.
Добиться полного или почти полного контроля над приступами фармакологическими методами удаётся в случаев.
Очень важно исключение провоцирующих факторов: алкоголя, гипертермии, инсоляции, недосыпания, сильных эмоциональных переживаний, стимуляторов ЦНС, медикаментов-проконвульсантов и др. Исключаются виды деятельности заведомо связанные с опасностью: работа на высоте, под землёй, огнём, водой, механизмами, вождение транспорта.
В случае выявления истинной фармакорезистентной эпилепсии у пациента, рекомендуется решение вопроса о возможности нейрохирургического лечения данного больного.
В этой ситуации всем пациентам проводится всестороннее предхирургическое обследовании и определяется оптимальный вид и объем хирургического вмешательства.
В арсенале специалистов нейрохирургов имеется самое передовое оборудование: операции проводятся с использованием роботизированных систем, микроскопа и эндоскопа. Безопасность пациента во время операции обеспечивается комплексным нейрофизиологическим оборудованием, отслеживающим даже минимальные изменения в самочувствии больного и предупреждающим операционную бригаду.
Все это позволяет проводить операции с минимальными рисками осложнений и высокими результатами в плане контроля над приступами.
Наиболее частыми и широко распространенными операциями при эпилепсии являются операции на височной доле — так называемая хирургия височных форм эпилепсии.
Основная причина этого кроется в частом расположении эпилептогенного очага в височной доле и высокой вероятности развития фармакорезистентной формы эпилепсии.
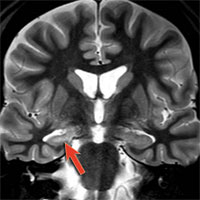
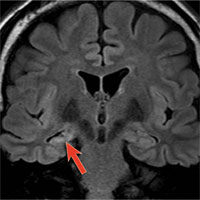
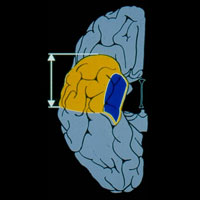
Учитывая значительный накопленный опыт в хирургии височной эпилепсии, существует несколько стандартизированных операций, позволяющих добиться максимального эффекта в плане контроля над приступами:
- Передняя медиальная височная лобэктомия и амигдалогиппокампэктомия — операция, направленная на удаление полюса и передних отделов височной доли протяженностью до 6 см на недоминантном полушарии и на доминантном полушарии, и обязательная резекция амигдалы и гиппокампа (являющихся наиболее эпилептогенными структурами).
- Вторым видом хирургического лечения является селективная амигдалогиппокампэктомия — операция, при которой удаляются только медиальные структуры височной доли (комплекс амигдалы и гиппокампа) путем специальных доступов к этой зоне:
- транскортикальный-трансвентрикулярный
- транссильвиевый
- субтемпоральный
- транстенториальный-супрацеребеллярный
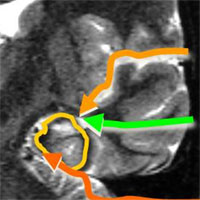
Однако, согласно данным нескольких исследований, наиболее хороший результат, в плане контроля над приступами, достигнут при передней медиальной височной лобэктомии, нежели чем при селективной амигдалогиппокампэктомии.
Обычно такие операции проводятся пациентам с болезнью Штруге-Вебера, энцефалитом Расмуссена, гемимегалэнцефалией или перинатальной травмой. Как правило, люди с этими заболеваниями обычно имеют помимо приступов и выраженные неврологические проблемы — слабость и нарушение чувствительности с одной стороны тела (гемипарез, гемигипестезия).
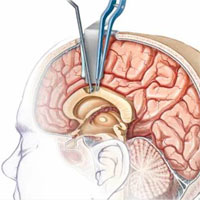
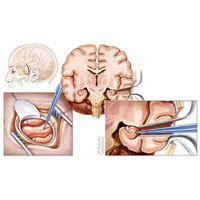
В ряде случаев, при невозможности провести стандартную резекционную операцию, пациентам с тяжелыми генерализованными тоническими или атоническими приступами, в результате которых пациенты падают и травмируются, проводятся паллиативные операции, такие как коллезотомия. Операция, при которой проводится пересечение мозолистого тела (крупного пучка нервных волокон, связывающего оба полушария головного мозга). Целью операции является, остановка распространения приступа с одного полушария головного мозга на другое. К сожалению, данный вид операции может только значительно снизить частоту приступов и очень редко позволяет полностью взять их под контроль.
В ситуациях, когда состояние пациента не позволяет проводить стандартные операции, проводятся нейромодулирующие операции, позволяющие, как и стандартная противосудорожная терапия снизить количество и тяжесть приступов, но, к сожалению, не убрать приступы полностью.
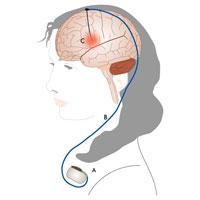
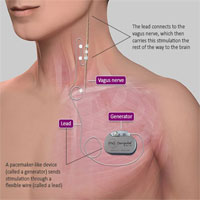
К данным методикам относятся:
- Хроническая стимуляция блуждающего нерва (VNS терапия).
- И хроническая стимуляция ядер таламусов (DBS терапия).
Широкие возможности многопрофильного Центра позволяют проводить всестороннее обследование пациентов с целью определения всех особенностей течения заболевания и выявления сопутствующей патологии, что позволяет разработать индивидуальный план лечения для каждого пациента и добиться максимальной эффективности лечения.
ЭС — это эпилептическое состояние, длящееся не менее 30 минут или интермиттирующая приступная активность такой же и большей длительности, во время которой не восстанавливается сознание. Наиболее частым и тяжелым является тонико-клонический эпистатус. Эпистатус — ургентное состояние, характеризующееся высоким уровнем смертности даже при адекватной реанимационной терапии, что делает его по-прежнему актуальной медицинской проблемой.
Эпилепсия — значимая медико-социальная проблема, оказывающая негативное влияние на все стороны жизни больного и его ближнего окружения, формирование эмоционально-аффективных расстройств и фобических установок.
Возможность решения вопроса о беременности, её ведении и родах у больных эпилепсией решается совместно акушером-гинекологом и эпилептологом. При этом необходимо учитывать, что если эпилепсией страдает один родитель — риск возникновения болезни у ребёнка до 8%. Если оба родителя — до 40%. Если при клинически здоровых родителях в семье первый ребёнок страдает эпилепсией риск рождения другого ребёнка с болезнью в раз выше, чем в популяции.
Читайте также:


