Боль в мышцах спины при инфекциях
Ольга Борисовна, когда нужно обращаться к неврологу, если болит спина?
Наиболее частой причиной боли в спине являются изменения в позвоночнике - его связках, межпозвонковых дисках, которые приводят к раздражению, а иногда ущемлению нервов. Симптомами этих изменений могут быть головные боли, боли в шейной, лопаточной, поясничной области, часто отдающие в конечности, грудную клетку. Боль может усиливаться как при движениях, так и в положении сидя, лежа. При сдавлении нервов возникает чувство онемения, слабость мышц в зоне поврежденного нерва.
Чаще всего болезни позвоночника начинают развиваться еще в молодом возрасте, и от начала болезни до первых выраженных симптомов иногда проходит много лет. Поэтому при малейшем подозрении на болезнь позвоночника следует обращаться на прием врача невролога, пока болезнь не перешла в хроническую форму.
Какие наиболее частые заболевания являются причиной болей в спине?
У большинства пациентов с болью в спине диагностируется остеохондроз позвоночника -изменения, затрагивающие межпозвоночный диск, тела позвонков, мелкие суставы позвонков, мыщцы и связки. При прогрессировании болезни развивается корешковый синдром - сдавление нерва, выходящего через межпозвонковое отверстие, грыжей диска-выпячиванием хрящевой ткани в спинно-мозговой канал. Не надо забывать, что причиной боли в спине могут быть также изменения суставов позвоночника - спондилоз, смещение позвонков - листезы, нарушение осанки- сколиозы, сутулость, различные воспалительные заболевания позвонков ,что особенно опасно.
Боль в спине бывает только при болезнях позвоночника?
Ольга Борисовна, если так много причин, которые могут вызвать боль в спине, как врачу поставить правильный диагноз?
При анализе болевого синдрома врач узнает у пациента об интенсивности и характере боли, ее локализации и иррадиации, возникновению во время сна или бодрствования, связи с определенным положением тела. Необходимо детально проанализировать сопутствующие боли жалобы, которые могут носить локальный характер, например онемение, снижение чувствительности, слабость в отдельных мышцах, так и общий, например нарушение сна и аппетита, изменения в эмоциональной сфере,потеря массы тела. При осмотре пациента врач обращает внимание на асимметрию тела, особенности осанки, специфику ходьбы, обязательна тщательная пальпация мышц спины и конечностей.
А какие дополнительные методы исследования необходимы для постановки правильного диагноза?
Необходимы клинические анализы крови и мочи, УЗИ внутренних органов, рентгенографические исследования позвоночника в прямой и боковой проекции с функциональными пробами (сгибание и разгибание), компьютерная томография, которая информативна для визуализации костных структур, магнитно-резонансная томография для визуализации спинного мозга, межпозвонкового диска, связочного аппарата. Данные дополнительных методов играют важную роль, однако первое место в диагностике принадлежит все -таки клинической симптоматике. Например, наличие признаков остеохондроза на рентгенограмме после 25-летнего возраста выявляется очень часто, однако, это не означает, что имеющиеся у пациента боли во всех случаях связаны с этой находкой. А дискогенные грыжи, выявляемые при МРТ во многих случаях остаются клинически незначимыми и становятся причиной боли в спине только при появлении корешковой компрессии.
Если боль в спине вызвана заболеваниям позвоночника, то какое лечение предстоит пациенту?
Ольга Борисовна, что можно предложить пациентам с болью в спине, кроме медикаментозной терапии?
Одним из важнейших методов терапии является лечебная физкультура. Ее желательно начинать как можно раньше, как только исчезнут боли в покое. Комплекс упражнений должен быть подобран опытным инструктором индивидуально. Существенную роль в лечении болей в спине имеют и другие нефармакологические средства:мануальная терапия, постизометрическая релаксация, массаж, рефлексотерапия, физиотерапия, гирудотерапия.
Что делать при остеонхондрозе
24.04.2018 в 19:54, просмотров: 40684
Около 70% россиян моложе 45 лет испытывают хроническую боль в спине. Однако к врачу с такими симптомами пойдут лишь две трети из этих людей, остальные предпочтут подождать или будут пытаться вылечиться сами.
- Какой диагноз чаще всего ставится пациентам с болью спине?
Аркадий Верткин:
Для того чтобы заподозрить болезнь Бехтерева (или анкилозирующий спондилит), нужно, прежде всего, помнить, что такая болезнь существует как одна из причин болей в спине. И уметь ее заподозрить. Как показывает наш опрос врачей амбулаторного звена, они, к сожалению, не знают, чем отличаются боли в спине при болезни Бехтерева от болей другой природы. Подавляющее число терапевтов, в первую очередь, думают об остеохондрозе как о причине боли спине. Кроме того, это заболевание почему-то считают редким, хотя болеет от 0,1% до 6% населения. Официально в России зарегистрировано более 100 тысяч пациентов с болезнью Бехтерева. Однако необходимо понимать, что такая картина не отражает в полной мере реальной картины заболеваемости, поскольку от момента старта патологических изменений до постановки окончательного диагноза проходит в среднем от 5 до 10 лет.
Эрдес Шандор:
- В настоящее время считается, что частота заболевания должна составлять примерно 0,2-0,4% среди взрослого населения, соответственно, не менее 300 тысяч таких больных должно быть в стране. Однако, по официальной статистике МЗ РФ, эта цифра в разы (!) ниже.
- Каковы специфические симптомы болезни Бехтерева?
Аркадий Верткин:
- Наиболее частым симптомом является так называемая воспалительная боль в спине, которая имеет характерные особенности: возраст, в котором впервые стали беспокоить боли, как правило, менее 40 лет; болевой синдром развивается постепенно, больные, как правило, не могут точно сказать, когда появились боли в спине; для воспалительной боли очень характерно усиление после пребывания в статичном состоянии, в покое, эта боль усиливается утром после сна, и может сопровождаться скованностью, продолжающейся более получаса; после физических упражнений, разминки, воспалительная боль уменьшается. Кроме того, при болезни Бехтерева могут беспокоить перемежающиеся боли в ягодицах, которые часто путают с невралгией седалищного нерва. Довольно частый симптом – боли в суставах (коленных, тазобедренных, и других), а также в пятках – это проявление воспаления Ахиллова сухожилия. У некоторых больных может развиваться увеит – воспаление сосудистой оболочки глаза, у около 5% - воспаление кишечника. Подозрение на болезнь Бехтерева должно возникнуть при наличии хотя бы одного из четырёх критериев. Первый: боль в нижней части спины, не проходящая на протяжении 3 месяцев, интенсивность которой снижается при физической нагрузке, однако в состоянии покоя не утихающая. Второй: ухудшение подвижности в поясничном отделе позвоночника при наклонах вперед-назад и вправо-влево. Третий: уменьшение подвижности ребер, превышающее возрастные и половые нормы. Четвертый: воспаление в области сочленения крестца и подвздошной кости (сакроилеит). При возникновении этих симптомов пациенту, прежде всего, следует обратиться в поликлинику к терапевту или врачу общей практики по месту жительства.
- Почему болезнь поражает в основном молодых?
Эрдес Шандор:
- Пока это не известно. Возможно, причина связана с тем, что в молодом возрасте идет активное формирования и окончание формирования позвоночника. А если на этот процесс наслаиваются определенные генетические дефекты, они могут себя проявить виде развития болезни под воздействием определенных внешних (психическая или механическая травмы) или внутренних (инфекции) причин.
Аркадий Верткин:
На сегодня имеются три вероятных фактора возникновения и развития анкилозирующего спондилита: генетическая предрасположенность, иммунопатологические реакции, а также внешние факторы, среди которых особое внимание уделяется инфекционному агенту. Продолжаются поиски и подтверждения возможных микроорганизмов, которые опосредованно или непосредственно обусловливают развитие заболевания в генетически предрасположенном организме.
В большинстве случаев (по неизвестным на сегодня причинам), анкилозирующий спондилит начинается в молодом трудоспособном возрасте (16-30 лет). Мужчины, как правило, болеют в 5 раз чаще и значительно тяжелее, чем женщины. Интересно, что болезнь Бехтерева практически не встречается у лиц негроидной и монголоидной рас. Распространенность инвалидности у людей с этой патологией составляет 50-70%, а при быстропрогрессирующем течении – до 90%. Смертность при анкилозирующем спондилите достигает 5%, основная причина которой – патология шейного отдела позвоночника, приводящая к компрессии спинного мозга..
- Какой образ жизни вести таким пациентам?
Аркадий Веркин:
Эрдес Шандор:
- Такие пациенты должны ее выполнять ежедневно, в том числе и в домашних условиях. Лечебная физкультура, помимо того, что улучшает подвижность позвоночника, замедляет прогрессирование болезни и, порой, позволяет уменьшить дозу лекарственных препаратов.
Это социальный сервис, который поможет пациентам получить комплексную информацию об их проблеме и способах решения, а также дать возможность обмена обытом с другими пациентами
После головных болей, боль в спине это самая частая причина обращения пациентов к врачу. Причиной появления болей в спине могут быть заболевания позвоночника, заболевания органов брюшной и грудной полости, длительное пребывание в однообразном положении (работа за компьютером, вождение машины) или тяжелые физические нагрузки (подъем тяжелых вещей, занятие спортом). Часто установить причину болей в спине можно внимательно проанализировав характер боли. В других случаях, для определения болей в спине требуется проведение дополнительных обследований. Лечение болей в спине зависит от их причины и подбирается индивидуально для каждого пациента.
Проблема болей в спине в современном мире
По современным подсчетам от болей в спине страдает около половины взрослого населения земли. У детей боли в спине встречаются довольно редко и практически всегда связаны с заболеваниями внутренних органов. В старости боль в спине испытывает практически каждый человек. Только 20-30% пациентов в болью в спине обращаются за помощью к врачу. Как правило, несвоевременное лечение болей в спине ведет к тому, что боль в спине приобретает хронический характер. Хронические боли в спине значительно ограничивают работоспособность человека. В большинстве случаев причиной уменьшения работоспособности в возрасте 40-50 лет является именно боль в спине. Чаще всего боль в спине возникает при повреждении суставов, связок или дисков позвоночника в результате физического перенапряжения. Реже боль в спине связана с заболеваниями внутренних органов. Ниже мы рассмотрим наиболее распространенные причины болей в спине.
Основные причины возникновения болей в спине
К основным причинам возникновения болей в спине относятся:
- Повреждение позвоночника (остеохондроз, спондилолистез, болезнь Бехтерева, остеомиелит)
- Повреждение мышц позвоночника (фибромиальгия, миофасциальный синдром)
- Грыжа межпозвоночного диска
- Остеопороз
- Заболевания органов брюшной полости: аневризма аорты, пиелонефрит, заболевания внутренних половых органов у мужчин и женщин
Когда боль в спине требует немедленного обращения к врачу?
Как уже было сказано выше, боли в спине являются чрезвычайно распространенным симптомом, при этом естественно, что далеко не каждый человек с этой проблемой и далеко не сразу обращается к врачу по поводу болей в спине. Действительно, в более чем 70% случаев боли в спине носят преходящий характер и не требуют специального лечения. В других случаях, боль в спине может появиться на фоне инфекции, перелома, опухоли или сосудистой недостаточности и требует немедленного вмешательства врача. Ниже мы приводим список особенных характеристик или условий возникновения болей в спине, при наличии которых следует как можно скорее обратиться к врачу. Итак как можно скорее обратитесь к врачу если:
- У вас появились постоянные боли в спине и вам больше 50 или меньше 20 лет
- Боли в спине появились после недавней травмы, падения, перенапряжения
- Боли в спине сопровождаются недержанием или задержкой мочи, запорами
- На фоне боли в спине уменьшилась чувствительность кожи на внутренней стороне бедер и в области половых органов
- Боль в спине постоянно усиливается в течение недели
- Боли в спине появились на фоне повышения температуры и общего недомогания
- Боль в спине сопровождается ослаблением мышечной силы в ногах или в руках
- Боль в спине усиливается при наклоне или в положении лежа, ночью
Боль в спине при миофасциальном синдроме
Миофасциальный синдром это заболевание, которое характеризуется чрезмерным и болезненным напряжением мышц позвоночника.
Основной причиной возникновения миофасциального синдрома является статическая перегрузка мышц позвоночника (длительное пребывание в неудобной позе сидя или стоя, неправильная осанка, неудобное положение на рабочем месте и пр.). У детей боли в спине при миофасциальном синдроме чаще всего появляются после небольшой травмы спины (ушиб) или различных инфекции (ОРЗ, пневмония и др.).
При миофасциальном синдроме боли в спине локализуются по одну или обе стороны от позвоночника и значительно усиливаются при нажатии на некоторые точки, в которых прощупываются напряженные мышцы.
Боли в спине при миофасциальном синдроме могут быть различной интенсивности (от небольшого дискомфорта в области спины до сильных и мучительных болей в спине длящихся несколько дней).
Как правило, боль в спине при миофасциальном синдроме усиливается при переутомлении, травмах или при резком переохлаждении организма человека.
В большинстве случаев боль в спине при миофасциальном синдроме не связана с движениями туловища (позвоночника).
Диагностикой и лечение миофасциального синдрома занимаются врача невропатологи, вертебрологи и ортопеды.
Для лечения миофасциального синдрома применяют анальгетики и препараты, которые улучшают местное кровообращение (например, мазь Эспол). При миофасциальном синдроме на мышцу накладывают горячий компресс. После исчезновения болей в спине при миофасциальном синдроме необходимо заняться лечебной физкультурой.
Боль в спине при болезни Бехтерева
При болезни Бехтерева пациенты жалуются на хроническую боль в пояснице. В большинстве случаев болезнью Бехтерева страдают мужчины в возрасте 30-40 лет (примерно 90% всех случаев болезни Бехтерева). При болезни Бехтерева страдают маленькие суставы, соединяющие между собой отдельные позвонки в позвоночнике. На фоне болезни Бехтерева позвоночник теряет эластичность и становится более хрупким. Боли в спине при болезни Бехтерева, как правило, несильные, умеренные, располагаются в основном в пояснице. Боли при болезни Бехтерева усиливаются ночью в положении лежа и стихают во второй половине дня. В большинстве случаев боли в пояснице при болезни Бехтерева легко устраняются различными противовоспалительными препаратами в виде мазей или гелей (Ибупрофен, Диклофенак). Диагностика и лечение болезни Бехтерева проводится невропатологами, вертебрологами, ортопедами.
Боль в спине при радикулите и межпозвоночной грыже
Как правило, боль в спине при радикулите появляется внезапно. Боль в спине при радикулите всегда острая, пронзительная (стреляющая) и захватывает не только спину, но и конечности. Чаще всего при радикулите боль в спине появляется после поднятия тяжести, переохлаждения, тяжелых физических упражнений. При радикулите происходит сдавление нервных структур (корешков) грыжей межпозвоночного диска.
В большинстве случаев радикулит наблюдается в поясничном отделе позвоночника (в пояснице) в этом случае стреляющая боль распространяется в ногу. При радикулите грудного или шейного отделов позвоночника боли могут распространяться под правую или левую лопатки, в руки. Характерной особенностью болей в спине при радикулите является их усиление во время движений и физической нагрузки. В некоторых случаях радикулярные боли в спине (колющая боль, прострелы) возникают даже при попытке глубоко вздохнуть.
Боли в спине при заболеваниях органов брюшной полости
Нередко боли в спине возникают при различных заболеваниях органов брюшной полости. К основным заболеваниям внутренних органов, при которых могут появиться боли в спине, относятся: панкреатит, язвенная болезнь, холецистит, мочекаменная болезнь, почечная колика, аневризма брюшной части аорты и др. Иногда боли в спине при заболеваниях внутренних органов можно легко спутать с болями в спине, которые наблюдаются при заболеваниях позвоночника и сдавлении нервов.
При язвенной болезни желудка или двенадцатиперстной кишки, а также при панкреатите обычно наблюдается боль в пояснице, которая сопровождается тошнотой, изжогой, иногда рвотой.
В случае почечной колики сильная боль наблюдается в боку (справа или слева). При почечной колике пациент также жалуется на учащенное мочеиспускание, тошноту, боли в животе.
При пиелонефрите боли локализуются преимущественно в пояснице с одной или с двух сторон и сопровождаются повышением температуры.
При аневризме брюшной части аорты боли в спине постоянные усиливаются при наклоне вперед.
Боль в спине при туберкулезе (туберкулезный спондилит)
Иногда причиной болей в спине может быть туберкулез позвоночника. Повреждение позвонков при туберкулезе носит название туберкулезный спондилит. Туберкулезный спондилит встречается в основном у детей. Одним из основных симптомов туберкулезного спондилита является постоянная сильная боль в спине. Боль в спине при туберкулезе усиливается с течением времени. Боль в спине при туберкулезе особенно сильно ощущается при надавливании на поврежденный участок позвоночника. Из-за болей в спине у ребенка при туберкулезном спондилите изменяется походка, конфигурация позвоночника (образование горба).
Лечение болей в спине
Лечение болей в спине направлено на: лечение основного заболевания вызвавшего боль и симптоматическое лечение боли.
В первую очередь, для того чтобы человек избавился от болей в спине необходимо вылечить основное заболевание (которое привело к болям в спине). Подробное описание тактики лечения различных заболеваний, которые могут вызвать появление боли в спине, вы найдете в соответствующих разделах нашего ресурса.
При простых болях в спине пациенту рекомендуют соблюдать постельный режим в течение нескольких дней (3-4 дня). Однако важно при болях в спине не оставаться в постели длительное время (более 10 дней).
После 4 дней постельного режима при болях в спине больному следует постепенно увеличивать физические нагрузки на спину (позвоночник). Чем раньше пациент с болями в спине начнет заниматься физическими упражнениями, тем меньше будет вероятность перехода острых болей в спине в хронические.
Если вы по каким-то причинам не можете обратиться к врачу, то при острых болях в спине некоторое время (до 3-4 недель) можно носить фиксирующий пояс (или воротник).
Внимание! Ношение корсетов, фиксирующих поясов (или воротников), бандажа является лишь временным методом лечения боли в спине. Фиксирующий пояс при острых болях не следует носить длительное время. В большинстве случаев длительное ношение фиксирующего пояса ведет к тому, что боль в спине приобретает хронический характер.
Помимо лечения основного заболевания при болях в спине (вне зависимости от причины) применяют обезболивающие препараты, противовоспалительные препараты и миорелаксанты.
При болях в спине очень часто назначаются противовоспалительные препараты. Как правило, противовоспалительные препараты обладают и обезболивающим эффектом. Противовоспалительные препараты противопоказаны при заболеваниях желудка (язвенная болезнь).
Для лечения суставных болей многие самостоятельно назначают себе мази НПВС на основе диклофенака, без предварительной консультации с врачом. Эти препараты действительно мощные и эффективные, но вызывают большое количество побочных эффектов вплоть до язвы желудка. Именно из-за наличия побочных эффектов НПВС нельзя использовать длительное время, а в идеале их нужно чередовать с разогревающими мазями - безобидными, но не менее эффективными. Например, прекрасно разогревает и снимает боль мазь Капсикам, которая подходит как для длительного использования, так и в качестве средства чередования с препаратами НПВС.
При болях в спине противовоспалительные препараты следует принимать во время еды (используют также антациды для защиты слизистой желудка).
К основным противовоспалительным препаратам, которые следует использовать при болях в спине, относятся: Ибупрофен, Индометацин, Диклофенак. Противовоспалительные средства которые используются в лечении болей в спине выпускаются в виде мазей, таблеток, гелей и растворов для инъекций.
Для уменьшения болезненного спазма при болях в спине используют миорелаксанты. Миорелаксанты снижают мышечное напряжение, уменьшают боль в спине, облегчают проведение лечебной физкультуры. При болях в спине наиболее широко используется Мидокалм. Как правило, пациенты (включая пожилых людей) с болями в спине хорошо переносят Мидокалм. Мидокалм можно также использовать вместе с другими препаратами. В большинстве случаев при болях в спине Мидокалм принимают внутрь по 150мг 3 раза в день. Для улучшения эффекта миорелаксантов их применение следует сочетать с лечебной физкультурой.
Профилактика болей в спине
В качестве профилактики болей в спине используют следующие меры:
- Следует избегать провоцирующих факторов (подъем тяжести, длительное нахождение в неудобном положении, интенсивные физические нагрузки).
- Следует чаще ходить пешком
- Следует заниматься лечебной гимнастикой, плаванием (вести более подвижный образ жизни)
По данным исследований, половина работоспособного взрослого населения страдает от болей в спине, 15-20% из них обращаются за медицинской помощью.
 |
| Рисунок 1. Неэффективное лечение боли в спине ведет к ее хронизации |
Фактически этот недуг является наиболее распространенной причиной нетрудоспособности в возрастной группе до 45 лет. Он тяжким бременем ложится на государственное здравоохранение, вынужденное изыскивать средства на лечение человека, теряющего свою социальную активность.
Острая боль в спине определяется как непереносимость любых движений вследствие поражения позвоночника, мышц спины или нижних конечностей продолжительностью менее трех месяцев. Однако примерно в 90% случаев наступает спонтанное излечение в течение месяца. Каждое обострение рассматривается как новый острый приступ. Хроническая же боль требует особого подхода.
Некоторое время назад стандарты лечения болей в спине были пересмотрены. Ошибочной признана практика, при которой все ресурсы направляются на симптоматическое лечение, которое, согласно научным исследованиям, либо неэффективно, либо вовсе вредно. В большинстве случаев оказываются необоснованными направления на клиническую консультацию пациентов с простыми болями в спине. В то же время неэффективное лечение, даже не наносящее непосредственного вреда, ведет к хронизации боли, что влечет за собой развитие нетрудоспособности.
Боль в спине вызывается травмой, опухолью, инфекцией и воспалением, а также дегенеративными изменениями в пяти структурных группах: дисках, связках, костях, нервной ткани и околопозвоночных мышцах и одевающих их фасциях (табл. 1).
| Диски | Выпадение диска (с или без секвестрации), грыжа или деформация, утечка аннулярной жидкости |
| Связки | В капсулах суставов наблюдаются частичные или полные разрывы, хронические воспаления |
| Кости | Переломы, вклинивания, опухоли и инфекции |
| Нервная ткань | Компрессия, ишемия, опухоли, инфекции |
| Околопозвоночные мышцы | Спазм, травма, воспаление, инфекция, поражение фасций |
Сначала необходимо выделить группу больных с простой механической болью, возникающей вследствие сдавления корешка нерва. Иногда обстоятельства появления боли могут служить основанием для направления пациента на консультацию к специалистам. Перечислим главные из них.
При отсутствии вышеописанных симптомов необходимо заверить пациента, что никаких скрытых или опасных заболеваний у него нет, а следовательно, есть надежда на скорое выздоровление.
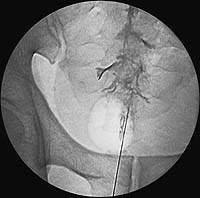 |
| Рисунок 2. Распространение контраста в эпидуральном пространстве |
По всей вероятности, мышечные релаксанты не более действенны, чем НПВП, в лечении пациентов с болью в спине, и их использование в сочетании с НПВП не было признано успешным в целом ряде исследований. В 30% случаев выявлены побочные эффекты, среди которых чаще всего встречается сонливость.
Пациент должен как можно быстрее вернуться к работе, к повседневной деятельности и физическим нагрузкам, включая ходьбу и плавание. Ему необходимо следить за своей спиной, тщательно подбирая удобные положения и дозируя двигательную активность.
Мануальная терапия бывает эффективна в первые четыре недели лечения. Если за это время улучшения не происходит, то лучше всего от нее отказаться.
Выбор терапевтических мер зависит от тяжести состояния больного. Большинство случаев отличаются нерезкой выраженностью симптомов и требуют тех же мероприятий, что и при простой боли, но иногда при сильных болевых ощущениях необходимо раннее вмешательство физиотерапевта. Физиотерапия должна быть направлена на мобилизацию и упорядочение физической активности.
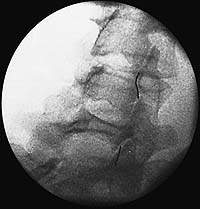 |
| Рисунок 3. Иглы в дугоотросчатых суставах перед денервацией |
Нагрузки в постепенно возрастающем режиме (до 20-30 мин в день) обычно назначают в первые же недели после появления симптомов, так как известно, что такие упражнения нагружают спину не более, чем сидение на краю кровати. Тем не менее следует предупредить пациента, что в первые дни тренировок боль может слегка усиливаться. В случае если боль становится непереносимой, очевидно, необходима смена упражнений.
Упражнения для мышц туловища сильнее воздействуют на спину, поэтому в первые недели их следует избегать.
Пациентам с ишиалгией требуются более длительные восстановительные мероприятия, следовательно, они нуждаются в более внимательном к себе отношении, чем пациенты с неспецифическими симптомами.
Вытяжение не дает должного эффекта, а зачастую и вредно. Другие физические методы лечения, такие как массаж, диатермия, ультразвуковое воздействие, биологическая обратная связь и чрескожная электрическая стимуляция нервов, не особенно эффективные в острой ситуации, помогают при хронических болях в спине.
Обычная рентгенография может выявить снижение высоты диска, спондилолистез, остеопороз, остеомаляцию и образование остеофитов. Исследования крови с определением СОЭ и формулы крови, а также анализ мочи проводятся для обнаружения таких заболеваний спины, как опухоль или инфекция. Сканирование костей скелета позволяет выявить физиологические реакции на подозреваемую опухоль спинного мозга, инфекцию или скрытый перелом. При подозрении на сужение или миелопатию спинного мозга используют метод электромиографии и вызванных потенциалов.
 |
| Рисунок 4. Пациента следует настраивать на скорейшее возвращение к работе и к нормальной активности, включая совершение прогулок и плавание |
В каких случаях следует продлить сроки лечения. Многие пациенты с достоверными клиническими признаками корешкового синдрома, вызванного грыжей диска, восстанавливаются в течение месяца; поэтому имеет смысл без малейшего риска для здоровья больного воздержаться на этот период от хирургического вмешательства.
Хирургическое вмешательство может ускорить процесс выздоровления, но оно эффективно только у 40% пациентов.
При благоприятном течении заболевания следует отложить визит к хирургу-ортопеду (при отсутствии особых обстоятельств) до трех месяцев. Если результаты обследования указывают на системное заболевание, необходимо направлять пациента к соответствующему специалисту, ревматологу или онкологу. Если, несмотря на раннюю активизацию пациента, нагрузки остаются непосильными, следует направить больного в клинику боли (табл. 2).
|
Эпидуральные инъекции стероидов (ЭИС) помогают при корешковых болях, связанных скорее с деформацией, чем с грыжей диска. Рекомендуется назначить ЭИС, если пациент поступает с обратимым натяжением нерва или же испытывает боль в течение менее полугода. При более длительном заболевании ЭИС, как правило, неэффективна.
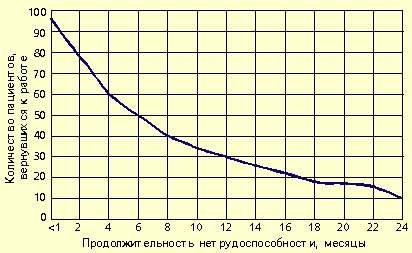 |
| Рисунок 5. Сроки реабилитации пациентов (в %) |
Иногда проводят аккуратную мобилизацию, особой осторожности требует пассивная мобилизация под анестезией. Если затронут один корешок, на соответствующем уровне делают эпидуральную инъекцию малого объема, а при односторонней симптоматике для корешковой инъекции используют боковой доступ. Общие дозы местных анестетиков рассчитываются исходя из массы тела и поддерживаются на максимально безопасном уровне.
Радиочастотная денервация проводится изолированными иглами длиной 4-5 мм. Под контролем визуализации кончики игл помещаются точно сбоку от суставов. Суставная веточка, отходящая от задней ветви, стимулируется малым током частотой 100 Гц для чувствительных волокон и 2 Гц для двигательных, при этом ощущение гудения или покалывания при менее 0,5 В указывает на оптимальное приближение иглы к нерву.
После введения небольшого количества местного анестетика кончик иглы нагревается до 75-90°С на 60-90 секунд. Это приводит к коагуляции нерва, но и вызывает небольшое повреждение окружающих тканей. Затем вводится некоторое количество смеси местных анестетиков и метилпреднизолона и игла извлекается. Этот процесс повторяется с каждым болезненным суставом над уровнем L5.
Сустав L5/S1 получает двухуровневое нервное обеспечение и для его денервации требуется пять отдельных процедур.
Рекомендуется назначать пациентам с аномальной ригидностью околопозвоночных мышц, устойчивой к терапии трициклическими антидепрессантами. Мышечная релаксация достигает максимума через 6 недель и длится до 3 месяцев. За это время пациента учат распределять нагрузку и контролировать двигательную активность.
В настоящее время ботулиновый токсин проходит III стадию клинических испытаний.
Стимуляция спинного мозга — последняя мера при сильных болях в спине, особенно в сочетании с болями в ногах, не поддающимися хирургическому, лекарственному, физиотерапевтическому и психологическому воздействию.
Вначале проводят пробу с внешним электродом, чтобы предварительно оценить эффективность метода, прежде чем принимать решение об имплантации всей системы (один электрод стоит около 700 ф. ст., а оставшаяся часть системы — еще 4500 ф. ст.).
Метод позволяет действовать препаратом на уровне спинного мозга с минимальными системными и побочными эффектами. Однако это чрезвычайно дорогостоящая процедура. Более того, все препараты, вводимые таким образом, должны быть свободны от консервантов, что существенно снижает время их жизни и порождает еще один комплекс проблем для фармакологов.
Необходимо добиться того, чтобы пациент перестал оценивать свое состояние как катастрофу. Различные поведенческие нарушения корректируются с помощью релаксации, биологической обратной связи, путем назначения транквилизаторов и антидепрессантов. Все эти меры сочетаются с физиотерапией, направленной на оптимизацию активности и коррекцию движения.
Необходимо оптимизировать и текущую лекарственную терапию, отказаться от неподходящих для данного случая лекарственных препаратов, таких как опиоиды, а также тех средств, уровень дозировки которых приводит к побочным эффектам.
Читайте также:


