Анализ на красную волчанку гемотест
Информация об исследовании
Волчаночный антикоагулянт (ВА) представляет собой группу антител против фосфолипидов собственных клеток организма, впервые был выявлен у больных с системной красной волчанкой. Взаимодействуя с фосфолипидами мембран клеток крови, нервной системы, сосудов, эти антитела нарушают их функции и приводят к развитию так называемого антифосфолипидного синдрома (подробно см. позицию прайс-листа), имеющего разнообразные клинические проявления. Волчаночный антикоагулянт, наряду с другими антителами к фосфолипидам, является тестом, позволяющим диагностировать антифосфолипидный синдром.
Женщинам не рекомендуется сдавать данное исследование во время менструации.
Волчаночный антикоагулянт относится к иммуноглобулинам класса IgG. Это группа антител против отрицательно заряженных фосфолипидов. Он подавляет в крови реакцию превращения протромбина в тромбин. Как предполагается, волчаночные антикоагулянты образуются в организме большей частью в результате развития аутоиммунных процессов после инфекционных воздействий.
Волчаночные антикоагулянты увеличивают риск появления тромбов в венах и артериях (чаще всего в венах ног – тромбоз глубоких вен). Такие тромбы способны блокировать ток крови в любой части тела, что может приводить к сердечным приступам, инфарктам, эмболии легких, а также к самопроизвольным абортам, в особенности во втором и третьем триместрах беременности.
ОБЩИЕ ПРАВИЛА ПОДГОТОВКИ К ИССЛЕДОВАНИЯМ:
1. Для большинства исследований кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи. Для тестов на инфекции и экстренных исследований допустимо сдавать кровь через 4-6 часов после последнего приема пищи.
2. ВНИМАНИЕ! Специальные правила подготовки для ряда тестов: строго натощак, после 12-14 часового голодания, следует сдавать кровь на гастрин-17, липидный профиль (холестерин общий, холестерин-ЛПВП, холестерин-ЛПНП, холестерин-ЛПОНП, триглицериды, липопротеин (а), аполипо-протен А1, аполипопротеин В); глюкозотолерантный тест выполняется утром натощак после 12-16 часов голодания.
3. Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом).
4. За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
5. Не следует сдавать кровь для лабораторного исследования сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
6. При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
7. Кровь для исследований нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10–14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7–14 дней после последнего приема препарата.
Если Вы принимаете лекарства, обязательно предупредите об этом лечащего врача.
Показания к назначению исследования
Подготовка к исследованию
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи.
За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
Не рекомендуется выполнение этого теста на фоне антикоагулянтной терапии, во избежание получения ложноположительных результатов. Если лечащим врачом принято решение о временной отмене терапии антикоагулянтами, следует иметь в виду, что приём препаратов гепарина производится за 2 дня, а прием антикоагулянтов непрямого действия (варфарина) – за 2 недели до взятия материала.
С этим исследованием сдают
- 17.1. Иммуноглобулины IgA, IgM, IgG
- 6.10. МНО (+ПТВ и ПТИ)
- 6.4. Тромбиновое время
- 6.6. Фибриноген
- 6.8. D-димер
- 6.15. Протеин C
- 6.16. Протеин S
- 26.76. Антифосфолипидные антитела (АТ к кардиолипидам IgM и IgG, аннексину V (A5) IgM и IgG, бета-2-гликопротеину IgA, IgM, IgG, ФС-протромбиновому комплексу (PS-PT) IgM и IgG)
- 3.9.1. Клинический анализ крови с лейкоцитарной формулой и СОЭ (с микроскопией мазка крови при выявлении патологических изменений) (венозная кровь, срочный)
Результаты исследования
Положительный результат, первичные аутоиммунные заболевания:
1. системная красная волчанка (СКВ);
2. антифосфолипидный синдром (АФС);
3. ревматоидный артрит;
4. язвенный колит;
5. опухоли;
6. множественная миелома.
7. вторичный антифосфолипидный синдром, сочетающийся с вирусными и лимфопролиферативными заболеваниями, меняющими иммунный статус организма, осложнениями после лекарственных воздействий (аминазин).
Информация об исследовании
Ревматоидный фактор - это антитела, которые в значительных количествах присутствуют в сыворотке крови людей, страдающих оперделенной патологией. Основным заболеванием, при котором обнаруживается ревматоидный фактор, является ревматоидный артрит (однако существует и так называемый серонегативный вариант болезни, при котором ревматоидный фактор не определяется). Кроме того, повышение уровня ревмофактора может присутствовать при системной красной волчанке и некоторых других коллагенозах, гепатите, инфекционном мононуклеозе, а также при любом остром воспалительном процессе (в последнем случае ревматоидный фактор выявляется кратковременно и в невысоких титрах).
Низкий уровень ревматоидного фактора клинического значения не имеет.
Комплекс IgG+ревматоидный фактор не фагоцитируется, откладывается в периваскулярном пространстве, стимулируя клеточно-опосредованные цитотоксические реакции, что приводит к возникновению воспаления.
Повышение уровня РФ в крови характерно для ревматоидного артрита (до 90 % больных); зависимости титра РФ от продолжительности заболевания не выявлено. Обнаружение РФ при наличии соответствующей клинической картины подтверждает диагноз ревматоидного артрита, но возможны его серонегативные формы. Повышение титра РФ определяется не ранее чем через 6—8 нед после клинических проявлений. Отрицательный результат исследования не всегда позволяет отвергнуть диагноз.
РФ может быть обнаружен в низких титрах при инфекционном мононуклеозе, острых воспалительных процессах, системной красной волчанке с поражением суставов, синдроме Шегрена, саркоидозе, гепатите.
Специальной подготовки к исследованию не требуется. Необходимо следовать общим требованиям подготовки к исследованиям.
1. Для большинства исследований кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи. Для тестов на инфекции и экстренных исследований допустимо сдавать кровь через 4-6 часов после последнего приема пищи.
2. ВНИМАНИЕ! Специальные правила подготовки для ряда тестов: строго натощак, после 12-14 часового голодания, следует сдавать кровь на гастрин-17, липидный профиль (холестерин общий, холестерин-ЛПВП, холестерин-ЛПНП, холестерин-ЛПОНП, триглицериды, липопротеин (а), аполипо-протен А1, аполипопротеин В); глюкозотолерантный тест выполняется утром натощак после 12-16 часов голодания.
3. Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом).
4. За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
5. Не следует сдавать кровь для лабораторного исследования сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
6. При контроле лабораторных показателей в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
7. Кровь для исследований нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10–14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7–14 дней после последнего приема препарата.
Если Вы принимаете лекарства, обязательно предупредите об этом лечащего врача.
Показания к назначению исследования
Подготовка к исследованию
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов, натощак (между последним приемом пищи и взятием крови должно пройти не менее 8-ми часов, воду можно пить в обычном режиме), накануне исследования легкий ужин с ограничением приема жирной пищи.
За 1-2 часа до сдачи крови воздержаться от курения, не употреблять сок, чай, кофе, можно пить негазированную воду. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
С этим исследованием сдают
- 1.50. С-реактивный белок
- 26.35. Антитела ССР (Антитела к циклическому цитруллин содержащему пептиду) (кол.)
- 3.9.1. Клинический анализ крови с лейкоцитарной формулой и СОЭ (с микроскопией мазка крови при выявлении патологических изменений) (венозная кровь)
Результаты исследования
Повышение уровня:
1. ревматоидный артрит;
2. синдром Шегрена;
3. склеродермия;
4. дерматомиозит;
5. болезнь Вальденстрема (макроглобулинемия);
6. саркоидоз;
7. системная красная волчанка;
8. хронические воспалительные заболевания: сифилис, туберкулёз, подострый бактериальный эндокардит, хронический активный гепатит, малярия, инфекционный мононуклеоз (обычно титр РФ ниже, чем при ревматоидном артрите);
9. вирусные инфекции (например, врождённая цитомегалия у новорожденных).
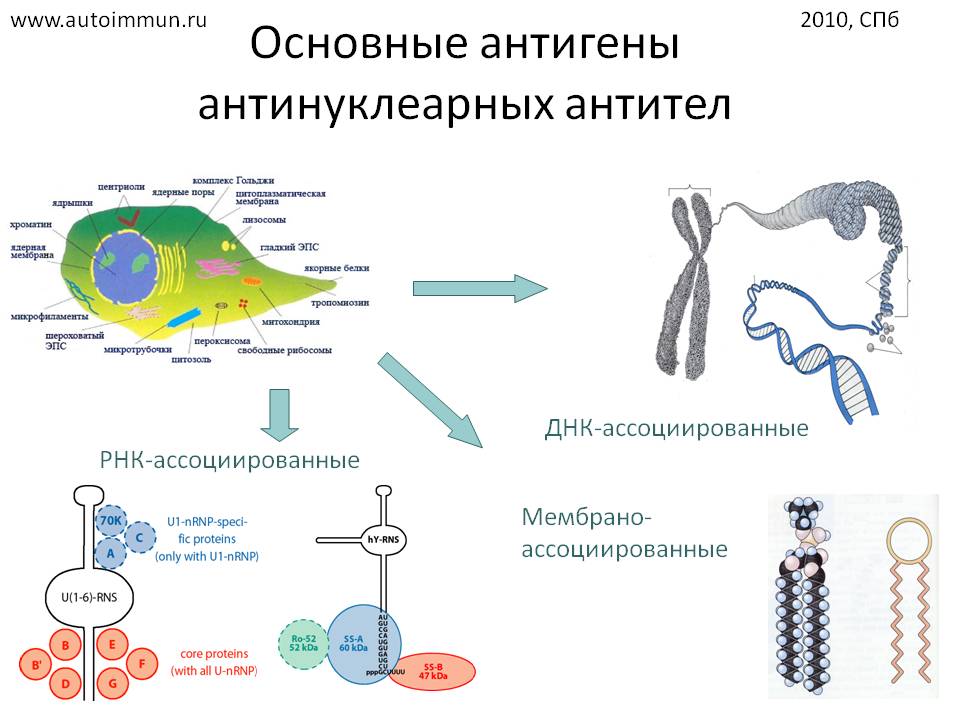
Антитела к ядерным антигенам (ANA) – это гетерогенная группа аутоантител, направленных против компонентов собственных ядер. Они являются маркером аутоиммунных заболеваний и определяются для их диагностики, оценки активности и контроля за их лечением.
В рамках исследования определяются антитела классов IgG , IgA , IgM .
Антиядерные антитела, антинуклеарные антитела, антинуклеарный фактор, АНФ.
Antinuclear Antibody, ANA, Fluorescent Antinuclear Antibody, FANA, Antinuclear factor, ANF.
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Антитела к ядерным антигенам (ANA) – это гетерогенная группа аутоантител, направленных против компонентов собственных ядер. Они выявляются в крови пациентов с разнообразными аутоиммунными заболеваниями, такими как системные заболевания соединительной ткани, аутоиммунный панкреатит и первичный билиарный цирроз, а также с некоторыми злокачественными новообразованиями. Исследование ANA используется в качестве скрининга аутоиммунных заболеваний у пациента с клиническими признаками аутоиммунного процесса (длительная лихорадка неясного генеза, суставной синдром, кожные высыпания, слабость и др.). Такие пациенты при положительном результате анализа нуждаются в дальнейшем лабораторном обследовании, включающем более специфичные для каждого аутоиммунного заболевания тесты (например, анти-Scl-70 при подозрении на системную склеродермию, антитела к митохондриям при подозрении на первичный билиарный цирроз). Следует отметить, что отрицательный результат исследования ANA не исключает наличия аутоиммунного заболевания.
ANA наиболее характерны для пациентов с системной красной волчанкой (СКВ). Они обнаруживаются у 98 % больных ею, что позволяет считать это исследование основным тестом для диагностики СКВ. Высокая чувствительность ANA в отношении СКВ означает, что повторные отрицательные результаты делают диагноз "СКВ" сомнительным. При этом отсутствие ANA полностью не исключает заболевания. У небольшой части больных ANA отсутствуют на момент появления симптомов СКВ, но возникают в течение первого года болезни. У 2 % больных антитела к ядерным антигенам не выявляются никогда. При отрицательном результате анализа у пациента с симптомами СКВ целесообразно провести более специфичные для СКВ лабораторные тесты, в первую очередь на антитела к двухцепочечной ДНК (анти-dsDNA). Выявление анти-dsDNA у пациента с клиническими признаками СКВ трактуется в пользу диагноза "СКВ" даже при отсутствии ANA.
СКВ возникает в результате комплекса иммунологических нарушений, развивающихся в течение длительного времени. Степень дисбаланса иммунной системы с течением болезни постепенно нарастает, что находит свое отражение в увеличении спектра аутоантител. Первый этап аутоиммунного процесса характеризуется наличием генетических особенностей иммунного ответа (например, определенных аллелей главного комплекса гистосовместимости, HLA) при отсутствии отклонений лабораторных исследований. На втором этапе в крови удается выявить аутоантитела, при этом клинических признаков СКВ нет. Антитела к ядерным антигенам, а также анти-Ro-, анти-La-, антифосфолипидные антитела наиболее часто выявляются на этом этапе. Обнаружение ANA ассоциировано с 40-кратным увеличением риска СКВ. Период между появлением ANA и развитием клинических симптомов бывает разным и составляет в среднем 3,3 года. Пациенты с положительным результатом анализа на ANA относятся к группе риска по развитию СКВ и нуждаются в периодическом наблюдении у ревматолога и в лабораторном обследовании. Третий этап аутоиммунного процесса характеризуется появлением симптомов болезни, при этом в крови удается обнаружить наиболее широкий спектр аутоантител, включая анти-Sm-антитела, антитела к двухцепочечной ДНК и рибонуклеопротеину. Таким образом, для получения полной информации о степени иммунологических нарушений при СКВ тест на ANA необходимо дополнять анализом на другие аутоантитела.
Течение СКВ варьируется от стойкой ремиссии до фульминантного люпус-нефрита. Чтобы дать прогноз заболевания, оценить его активность и эффективность лечения, используют различные клинические и лабораторные критерии. Так как ни один из тестов не позволяет однозначно предсказать обострение или поражение внутренних органов, мониторинг СКВ – это всегда комплексная оценка, включающая исследование ANA, а также других аутоантител и некоторых общеклинических показателей. На практике врач самостоятельно определяет набор тестов, наиболее точно отражающих, как изменяется течение заболевания у каждого пациента.
Особый клинический синдром представляет лекарственная волчанка. Она развивается на фоне приема некоторых лекарственных препаратов (чаще всего прокаинамида, гидралазина, некоторых ингибиторов АПФ и бета-блокаторов, изониазида, миноциклина, сульфасалазина, гидрохлортиазида и др.) и характеризуется симптомами, напоминающими СКВ. В крови большинства пациентов с лекарственной волчанкой также удается выявить ANA. При симптомах аутоиммунного процесса у пациента, принимающего эти препараты, рекомендуется анализ на ANA, чтобы исключить лекарственную волчанку. Особенность лекарственной волчанки заключается в исчезновении иммунологических нарушений и симптомов болезни после полной отмены препарата – в это время рекомендуется контрольное исследование ANA, и отрицательный результат подтверждает диагноз "лекарственная волчанка".
ANA выявляются у 3-5 % здоровых людей (в группе пациентов старше 65 лет эта цифра может достигать 10-37 %). Положительный результат у пациента без симптомов аутоиммунного процесса необходимо интерпретировать с учетом дополнительных анамнестических, клинических и лабораторных данных.
Для чего используется исследование?
- Для скрининга аутоиммунных заболеваний, таких как системные заболевания соединительной ткани, аутоиммунный гепатит, первичный билиарный цирроз и др.
- Для диагностики системной красной волчанки, оценки ее активности, составления прогноза и контроля за ее лечением.
- Для диагностики лекарственной волчанки.
Когда назначается исследование?
При симптомах аутоиммунного процесса: длительной лихорадке неясного генеза, болях в суставах, кожной сыпи, немотивированной утомляемости и др.
При симптомах системной красной волчанки (лихорадка, поражения кожи), артралгий/артрита, пневмонита, перикардита, эпилепсии, поражения почек.
Каждые 6 месяцев или чаще при обследовании пациента с диагнозом "СКВ".
При назначении прокаинамида, дизопирамида, пропафенона, гидралазина и других лекарственных препаратов, ассоциированных с развитием лекарственной волчанки.
Что означают результаты?
Референсные значения: отрицательно.
Причины положительного результата:
- системная красная волчанка;
- аутоиммунный панкреатит;
- аутоиммунные заболевания щитовидной железы;
- злокачественные новообразования печени и легких;
- полимиозит/дерматомиозит;
- аутоиммунный гепатит;
- смешанное заболевание соединительной ткани;
- миастения;
- диффузный интерстициальный фиброз;
- синдром Рейно;
- ревматоидный артрит;
- системная склеродермия;
- синдром Шегрена;
- прием таких лекарств, как прокаинамид, дизопирамид, пропафенон, некоторые ингибиторы АПФ, бета-блокаторы, гидралазин, пропилтиоурацил, хлорпромазин, литий, карбамазепин, фенитоин, изониазид, миноциклин, гидрохлортиазид, ловастатин, симвастатин.
Причины отрицательного результата:
Что может влиять на результат?
- Уремия может приводить к ложноотрицательному результату.
- Многие лекарственные препараты ассоциированы с развитием лекарственной волчанки и появлением ANA в крови.
- Отрицательный результат у пациента с признаками аутоиммунного процесса не исключает наличия аутоиммунного заболевания.
- ANA выявляются у 3-5 % здоровых людей (10-37 % в возрасте старше 65 лет).
- Положительный результат у пациента без симптомов аутоиммунного процесса необходимо интерпретировать с учетом дополнительных анамнестических, клинических и лабораторных данных (риск СКВ у таких пациентов увеличен в 40 раз).
- Общий анализ крови (без лейкоцитарной формулы и СОЭ)
- Лейкоцитарная формула
- Общий анализ мочи с микроскопией осадка
- Креатинин в сыворотке
- Альбумин в сыворотке
- С3 компонент комплемента
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Билирубин общий
- Скрининг болезней соединительной ткани
- Антитела к экстрагируемому ядерному антигену (ENA-скрин)
- Антинуклеарные антитела, IgG (анти-Sm, RNP/Sm, SS-A, SS-B, Scl-70, PM-Scl, PCNA, dsDNA, CENT-B, Jo-1, к гистонам, к нуклеосомам, Ribo P, AMA-M2), иммуноблот
- Антитела к двухцепочечной ДНК (анти-dsDNA), скрининг
- Диагностика системной красной волчанки
- Антифосфолипидные антитела IgG
- Антифосфолипидные антитела IgM
- Диагностика антифосфолипидного синдрома (АФС)
Кто назначает исследование?
Ревматолог, дерматовенеролог, нефролог, педиатр, врач общей практики.
Литература
- Arbuckle MR, McClain MT, Rubertone MV, Scofield RH, Dennis GJ, James JA, Harley JB. Development of autoantibodies before the clinical onset of systemic lupus erythematosus. N Engl J Med. 2003 Oct 16;349(16):1526-33.
- Bizzaro N, Tozzoli R, Shoenfeld Y. Are we at a stage to predict autoimmune rheumatic diseases? Arthritis Rheum. 2007 Jun;56(6):1736-44.
- Guidelines for referral and management of systemic lupus erythematosus in adults. American College of Rheumatology Ad Hoc Committee on Systemic Lupus Erythematosus Guidelines. Arthritis Rheum. 1999 Sep;42(9):1785-96.
- Fauci et al. Harrison's Principles of Internal Medicine/A. Fauci, D. Kasper, D. Longo, E. Braunwald, S. Hauser, J. L. Jameson, J. Loscalzo; 17 ed. – The McGraw-Hill Companies, 2008.
где сдать анализ крови на тест анализы спб СПб инвитро Петербург Питер на целиакию аутоиммунные заболевания аутоантитела онкогенетика онкогены онкоген аутоиммунная диагностика Лапин autoimmun антиядерные лабораторная антинуклеарный фактор антинуклеарные антитела HEp-2 тип волчанка свечения амилоидоз склеродермия иммуноблот ревматоидный цитруллиновый расшифровка экстрагируемые скрининг заболевания смешанное системная СКВ артрит дсДНК CCP ССР АЦЦП саркоидоз антинейтрофильные криоглобулины гранулематозные АНФ АНЦА ANCA ENA иммунофиксация васкулиты Крона целиакия аутоиммунный печени язвенный колит глиадину трансглутаминазе стероидпродуцируюшим Вегенера яичника эндокринопатии пузырные пузырчатка пемфигоид рассеянный склероз миастения миелина белок олигоклональный изоэлектрофокусирования IgG IgA IgM легкие цепи полиневрит ганглиозидам полимиозит парапротеин миелома неоптерин островковые GAD антимитохондриальные гладкие скелетные мышцы ASCA колит антигену фосфолипидный синдром кардиолипину фосфолипидам гликопротеину нуклеосомам SSA SSB RNP Sm CENT Scl Jo-1 АМА антикератиновые антиперинуклеарный MCV LKM-1 рецептору иммунофлюоресценция ИФА иммунологическая лаборатория университет санкт-петербург павлова Чардж-Стросса полиангиит микрокристаллические первичный билиарный цирроз трансглутаминаза трансглютаминаза критерии ревматоидного артрита 2010 года СПб Питер Петербург нейрогенетика BRCA NRAS KRAS BRAF HER2 MSI PCA3 тест мутации
Что ищут на нашем сайте:
антифосфолипидные антитела, скрининг аутоиммуный гепатит, Амилоид, Развернутая серология аутоиммунны, гипербилирубинемия, Криоглобулины, Анализ АНФ, антител к миокардиальным клеткам, гра, цитруллин, типирование парапротеина мочи, Правила сдачи анализ HLAтипирование, какие анали надо сдать на аутоимун, альбумин кала, вирусный гепатит С, волчаночный аньткоагулянт, режим работы, иммуноблот анца, ИерсинИя, аутоантитела к мышечно специфичес, иммунология.
Системные ревматические заболевания
Антинуклеарный фактор (АНФ) и тип свечения
Определение антинуклеарного фактора (АНФ) представляет собой основной метод выявления антинуклеарных антител (АНА), позволяющий обнаружить большинство их разновидностей, включая аутоантитела к нуклеиновым кислотам (двуспиральной ДНК, односпиральной ДНК, РНК), конформационным и нерастворимым антигенам. Результатом определения АНФ является выявление факта присутствия аутоантител в диагностическом титре, конечный титр разведения сыворотки, отражающий аффинность и концентрацию аутоантител, а также тип свечения ядра клетки ( тест 01.02.15.005 ). Характеристики конкретной методики зависят, прежде всего, от выбора субстрата, который может быть представлен криосрезами (крысиных печени или почки) или культивируемыми пролиферирующими клеточными линиями (Hep2, Kb, HeLa), а также от метода фиксации ткани, который может влиять на сохранность ряда ядерных антигенов АНА.
История разработки тестов для выявления антинуклеарных антител
Непрямая иммунофлюоресценция на перевиваемой клеточной линии Нер2
Данный метод выявления АНФ был разработан Таном (Tan, 1982), применившим в качестве субстрата человеческую перевиваемую эпителиоидную клеточную линию HEp-2 (ATCC ref.no. CCL-23). Эта клеточная линия, полученная из аденокарциномы гортани человека, представляет собой крупные полиплоидные неороговевающие плоские эпителиоциты, образующие монослой на пластике и стекле.
Рисунок 1. Клетки клеточной линии НЕр-2, окрашенные гематологическим красителем.

Необходимо выявлять АНФ класса IgG, так как выявление АНФ, представленного другими классами иммуноглобулинов, не имеет самостоятельного диагностического значения. В процессе проведения анализа стандартные разведения сыворотки больного инкубируются с тканевым субстратом, что позволяет антинуклеарным антителам из сыворотки связаться с соответствующими ядерным мишенями. В дальнейшем, места связывания аутоантител детектируются с помощью античеловеческой сыворотки, меченой флюоресцеином.

Хотя в качестве субстрата могут применяться и другие человеческие клеточные линии, благодаря хорошей морфологии и удобству культивирования именно линия Нер-2 стала общепризнанным оптимальным субстратом для реакции непрямой иммунофлюоресценции. Ее применение улучшает чувствительность теста за счет яркой флюоресценции даже при значительных разведениях сыворотки больного, а большое, богатое эухроматином ядро позволяет точно описать тип свечения. Кроме того, применение клеточной линии Hep-2 способствует обнаружению антител Ro/SS-A, а также антител к антигенам ядрышка, которые плохо видны при использовании криосрезов ткани лабораторных животных. Среди других преимуществ HEp-2 следует отметить высокую частоту деления клеток, позволяющую выявлять антитела к антигенам, которые экспрессируются только при делении клетки, и отсутствие клеточного матрикса ткани, затрудняющего визуализацию специфического свечения при сравнении с гистологическими срезами.
Титры антинуклеарного фактора
Титр АНФ определяется как последнее разведение сыворотки больного, при котором отмечается четкая флюоресценция ядер клеток. При использовании тканей лабораторных животных диагностический титр АНФ составляет 1:8-1:10, в то время как при использовании клеточной линии НЕр-2 рекомендуется использовать исходный титр 1:80. В этом случае в норме титры АНФ составляют менее 1:160.
При использовании титров менее 1:160 частота слабоположительных результатов у клинически здоровых лиц составляет не более 5% и, в то же время, не пропускаются значимые титры АНА у больных диффузными болезнями соединительной ткани.
Для определения конечного титра обычно используется титрование шагом x2 (1:160-1:320 - 1:640 - 1:1280 – 1:2560 – 1:5120 и т.д.). Может использоваться и более грубое титрование. На фоне обострения ревматических заболевания обычно отмечаются титры АНФ более 1:640, а при ремиссии титры снижаются до 1:160-1:320.
Тип свечения ядра антинуклеарного фактора
Тип свечения ядра клетки значительно увеличивает информативность выявления АНФ, в связи с чем должен рутинно определяться при определении этого показателя. Использование клеток линии НЕр-2 позволяет охарактеризовать более 20 различных вариантов окрашивания ядра, которые зависят от спектра АНА, присутствующих в исследуемой сыворотке. Однако для практической лаборатории достаточно различать 6 основных вариантов связывания аутоантител с антиген-содержащими структурами клетки.

Выделяют гомогенный, периферический, гранулярный (мелко-/крупно-), ядрышковый, центромерный и цитоплазматический типы свечения ядра. Каждому типу свечения присущи очень характерные признаки, которые позволяют отличить один вариант от другого, а также определить набор антигенов, с которыми реагируют аутоантитела в сыворотках больных. Описание типов свечения представляет ценную клиническую информацию, кроме того, тип свечения может указывать на необходимость проведения определенных лабораторных тестов в дальнейшем.

Периферический тип свечения часто выделяют отдельно, хотя он является разновидностью гомогенного типа свечения. Его выявление является артефактом фиксации клеток, что приводит к перераспределению хроматина в ядре на периферию. Важно отличать периферический тип свечения от окрашивания ядерной мембраны, которое отмечается при аутоиммунных заболеваниях печени. Периферический тип свечения обнаруживается у больных с антителами к двуспиральной ДНК и выявляется преимущественно у пациентов с системной красной волчанкой.
Выявления очень высоких титров АНФ (1:2560-1:10000) с крупногранулярным типом свечения ядра обычно указывает на диагноз смешанного заболевания соединительной ткани и требует дообследования для выявления RNP-антигена, который является основным серологическим маркером этого заболевания.
Антигены ядрышка могут выступать в качестве мишеней АНА, что приводит к обнаружению ядрышкового типа флюоресценции. Выявление ядрышкового типа свечения характерно для склеродермии и ее разновидностей. Ядрышковый тип флюоресценции определяется у больных при наличии антител к компонентам ядрышка, таким как PHК-полимераза 1, NOR, U3RNP, PM/Scl.
Центромерный тип флюоресценции отмечается при появлении антител к центромерам хромосом, и обнаруживается только в делящихся клетках. Его присутствие характерно при CREST-варианте склеродермии.
Цитоплазматический тип свечения указывает на наличие антител к тРНК–синтетазам, в частности, к Jo-1, которые отмечаются при полимиозите. Кроме того, он выявляется у больных с АНА, направленными против других компонентов цитоплазмы клетки: антитела к актину при аутоиммунном гепатите, антитела к митохондриям при первичном билиарном циррозе.
Можно охарактеризовать ряд других разновидностей свечения, причем эти типы окрашивания ядра клеток могут быть характерны для конкретной разновидности АНА. Так, антитела к Scl-70 в иммунофлюоресцентном тесте на HEp-20 клетках дают мелкогранулярное окрашивание ядра и ядрышек, анти-р80 - светящиеся точки в ядре, которые отсутствуют в митотических клетках. Однако необходимо отметить редкость и разнообразие таких феноменов, что делает излишним их выявление при рутинных исследованиях.
Нередко может встречаться сочетание нескольких типов свечения, например, мелкогранулярного и ядрышкового, что характерно для антител к Scl-70. Более того, часто в низких разведениях преобладает один тип свечения, например, гранулярный, а при дальнейших разведениях выявляется гомогенный или центромерный типы флюоресценции, что свидетельствует о наличии в сыворотке больного различных видов АНА. Хотя тип свечения дает врачу определенные данные в пользу того или иного диагноза, необходимо принимать во внимание сравнительно низкую его специфичность и разнообразие встречающихся феноменов, что требует дальнейшего лабораторного обследования.
Обнаружение АНФ является основой для использования других лабораторных тестов, уточняющих спектр АНА в крови больных. Учитывая крайнюю информативность этого теста, дальнейшее тестирование и анализ результатов последующего обследования должен интерпретироваться в зависимости от результатов оценки типа свечения и титра АНФ.
Читайте также:


