2 инфекционных заболевания за месяц
Инфекционная заболеваемость в Российской Федерации
за январь-апрель 2018 г.
В январе-апреле 2018 года, по сравнению с предшествующим периодом (январь-апрель в 2008-2017 гг.), тенденция к снижению заболеваемости наблюдается для следующих нозологических форм: сальмонеллезных инфекций (кроме брюшного тифа), бактериальной дизентерии (шигеллеза), острых вирусных гепатитов А, В, С, хронических вирусных гепатитов В и С, менингококковой инфекции, в том числе ее генерализованных форм, впервые выявленного бруцеллеза, псевдотуберкулеза, лептоспирозов, активных форм туберкулёза, сифилиса, гонококковой инфекции.
Тенденция к росту заболеваемости отмечена для энтеровирусных инфекций (ЭВИ), коклюша, эпидемического паротита, кори, геморрагической лихорадки с почечным синдромом (ГЛПС), болезни, вызванной вирусом иммунодефицита человека (ВИЧ) и бессимптомного инфекционного статуса, вызванного ВИЧ, внебольничным пневмониям, острым кишечным инфекциям (ОКИ), вызванным возбудителями установленной этиологии.
За истекший период зарегистрировано 6 случаев брюшного тифа (г. Москва – 4 случая, Свердловская и Новосибирская области – по 1 случаю), 16 случаев трихинеллеза, 1 случай сибирской язвы (Республика Дагестан).
Заболеваемость эпидемическим паротитом в период, охватывающий 2008-2016 гг., характеризовалась устойчивой тенденцией к снижению с СМП 0,1 на 100 тыс. населения, однако в 2017 году отмечено ухудшение эпидемиологической ситуации - заболеваемость возросла в 13,3 раза по сравнению со среднемноголетним показателем за 2008-2016 гг. (1,33 на 100 тыс. населения в январе-апреле 2017 года). Высокая заболеваемость зарегистрирована и за истекший период 2018 года (1274 случая, 0,87 на 100 тыс. населения, среди детей до 17 лет – 522 случая, 1,78), хотя по сравнению с показателями прошлого года заболеваемость снизилась на 34,9%. Наиболее высокая заболеваемость зарегистрирована в Республике Дагестан (29,91 на 100 тыс. населения, СМП - 0,06), Чеченской Республике (8,47, СМП – 0,83), причем в обоих субъектах, как в этом году, так и в прошлом, более половины заболевших составляет взрослое население.
В январе-апреле 2018 года зарегистрировано 687 случаев ЭВИ (0,47 на 100 тыс. населения, среди детей до 17 лет – 595 случаев и 2,03), что, по всей видимости, свидетельствует об очередном циклическом подъёме заболеваемости, характерном для эпидемического процесса этой группы инфекций. В январе-апреле 2017 года было выявлено 430 случаев, 0,29 на 100 тыс. населения (среди детей до 17 лет – 378 и 1,32 соответственно).
Наиболее высокая заболеваемость зарегистрирована в Мурманской области (6,05 на 100 тыс. населения, СМП – 1,13), республиках Саха (4,99, СМП – 0,98), Коми (4,69, СМП – 0,19), Кабардино-Балкарской Республике (3,71, СМП - 0), Республике Тыва (2,21, СМП – 0,58), Калининградской (1,94, СМП – 0,1), Пензенской областях (1,93, СМП – 0,48), Ханты-Мансийском автономном округе (1,53, СМП – 1,97).
В январе-апреле 2018 года вновь регистрируется подъем заболеваемости корью. За истекшие четыре месяца зарегистрировано 1149 случаев заболевания, показатель заболеваемости составил 0,78 на 100 тыс. населения. Наиболее высокая заболеваемость зарегистрирована в г. Москва (4,01 на 100 тыс. населения), Московской области (3,36). В Северо-Кавказском федеральном округе наиболее высокая заболеваемость наблюдается в Республике Дагестан (3,27 на 100 тыс. населения), Чеченской Республике (2,92) и приграничных к этим республикам субъектах (Республика Ингушетия - 2,73 на 100 тыс. населения, Северная Осетия-Алания – 1,99, Ставропольский край – 1,93).
В январе-апреле 2018 года вновь отмечается подъем заболеваемости коклюшем - зарегистрирован 3541 случай заболевания (2,41 на 100 тыс. населения), что выше показателя прошлого года в 2,2 раза и находится на уровне заболеваемости в январе-апреле 2016 года (3429 случаев, 2,35 на 100 тыс. населения). Среднемноголетний показатель заболеваемости 2008-2017 гг. составляет 1,17). Наиболее высокая заболеваемость регистрируется в гг. Санкт-Петербург (9,25, СМП – 5,85), Москва (6,5, СМП – 2,87), Мурманской (7,11, СМП – 2,52), Воронежской областях (6,3, СМП – 1,5), Республике Саха (4,58, СМП – 0,94), Иркутской области (4,27, СМП – 0,68), Свердловской области (3,97, СМП – 0,6), Краснодарском крае (3,34, СМП – 0,86).
Заболеваемость острым вирусным гепатитом А в многолетней динамике характеризуется тенденцией к снижению, а также циклическими колебаниями с подъемами заболеваемости в 2009, 2014 и 2017 гг. В январе-апреле 2018 года выявлено 1304 случая (0,89 на 100 тыс. населения), что ниже показателя прошлого года в 3 раза (3864 и 2,64) и отражает очередной циклический спад заболеваемости этой инфекцией. Высокие уровни заболеваемости отмечены в Удмуртской Республике (3,96 на 100 тыс. населения, СМП – 1,33), Пермском крае (2,28, СМП – 2,14), г. Санкт-Петербург (2,23, СМП – 2,82), Оренбургской (2,06, СМП – 1,27), Воронежской областях (2,01, СМП – 1,52), Республике Башкортостан (1,23, СМП – 2,12).
В результате увеличения объёмов и улучшения качества лабораторной диагностики отмечается рост числа выявленных случаев некоторых групп инфекций (например, ОКИ и пищевых токсикоинфекций (ПТ) установленной этиологии, внебольничных пневмоний).
За январь-апрель 2018 г. зарегистрирован 107661 случай ОКИ установленной этиологии (73,4 на 100 тыс. населения) – на уровне показателя прошлого года (73,05). Самые высокие показатели заболеваемости зарегистрированы в Ямало-Ненецком (239,97, СМП – 194,5), Ханты-Мансийском автономных округах (224,7, СМП – 233,31), Вологодской (216,57, СМП – 179,83), Амурской (210,15, СМП – 110,43), Свердловской (208,49, СМП – 161,27), Иркутской (188,56, СМП – 114,67), Тюменской (182,78, СМП – 134,62), Сахалинской (180,17, СМП – 213,1), Калининградской (167,52, СМП – 121,48), Магаданской областях (160,32, СМП – 135,6), Республике Алтай (153,64, СМП – 133,89).
За январь-апрель 2018 г. зарегистрирован 295281 случай внебольничных пневмоний (201,32 на 100 тыс. населения) – на 25,1% выше показателя прошлого года (160,88). Самые высокие показатели заболеваемости зарегистрированы в Ненецком (704,06, СМП – 266,38), Чукотском автономных округах (490,1, СМП – 304,79), Кировской (471,5, СМП – 325,26), Новгородской областях (457,74, СМП – 218,81), Удмуртской Республике (415,95, СМП – 214,79), Брянской (412,46, СМП – 170,95), Архангельской (379,74, СМП – 303,96), Ярославской областях (352,0, СМП – 214,56), Чувашской Республике (341,36, СМП –143,52), Республике Марий Эл (339,43, СМП – 154,57), Приморском крае (330,52, СМП – 260,01), Псковской области (314,46, СМП – 91,6), Республике Карелия (313,77, СМП – 199,46), Тульской (313,25, СМП – 165,73), Тверской областях (302,28, СМП – 193,98).
Характеризуется устойчивой тенденцией к снижению заболеваемость активными формами туберкулёза. В январе-апреле 2018 года выявлено 20819 случаев заболевания (14,19 на 100 тыс. населения), что ниже значений прошлого года на 8,7% (22752 и 15,54).
За истекший период 2018 г. в Российской Федерации зарегистрировано 23 случая впервые выявленной малярии (2017 г. – 24) и 75 случаев лихорадки денге (2017 г. – 76). Не зарегистрировано ни одного случая острого паралитического полиомиелита, ассоциированного с вакциной, дифтерии, краснухи, бешенства.
Татарстан избавляется от гриппа и проигрывает микроспории
В топ-10 заболеваний входят, кроме того, микроспория, впервые выявленный активный туберкулез, педикулез, туберкулез органов дыхания и болезнь, вызванная вирусом иммуннодефицита человека (ВИЧ) и бессимптомный инфекционный статус, вызванный ВИЧ. Из них только у одного заболевания зафиксирован рост — это микроспория (стригущий лишай) с годовым ростом на 17,51%. Заболеваемость по остальным четырем заболеваниям снизилась на 7 — 9%, а заболеваемость педикулезом снизилась даже на 29%.
Что касается остальных инфекционных заболеваний, выявленных в Татарстане, то каждое из них зарегистрировано в 1 000 случаев и меньше. Рекордсменом по годовому снижению стал грипп — в 2017 году в регионе было зарегистрировано всего 310 случаев этой болезни, что в два с лишним раза меньше, чем годом ранее. Для сравнения — в 2013, рекордном за 6 лет году по заболеваемости гриппом, случаев болезни было целых 2,4 тысячи.
Пермь — в лидерах по простуде, а гриппа стало меньше на треть
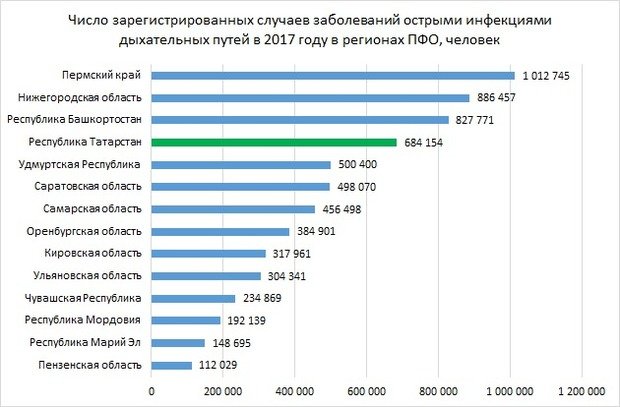
Самое распространенное инфекционное заболевание в Приволжском федеральном округе, как и в Татарстане, — острые инфекции верхних дыхательных путей. В 2017 году они были выявлены в округе в количестве 6,56 млн случаев. Этот показатель — на 2,36% больше, чем годом ранее.
Самое большое число случаев этого заболевания зафиксировано в Пермском крае — 1,01 млн. При этом регион стал и лидером в ПФО по годовому росту — сразу на 12%. Для сравнения, у находящейся на втором месте Нижегородской области показатель равен всего 886 тысячам, а рост составил 0,6%. В лидерах также Башкортостан и Татарстан — здесь за год зафиксировано 827,7 и 684,2 тысячи случаев заболеваний. Рост составил 7,86% и 6,43%.
А вот лидером по снижению числа таких заболеваний стала Чувашия. Здесь показатель равняется 234,9 тысячи случаев, при этом за год показатель снизился сразу на 11%. Кроме того, значительное снижение произошло в Пензенской области. Благодаря снижению почти на 10% регион теперь находится на последнем месте по числу выявленных случаев острых инфекций верхних дыхательных путей с показателем в 112 тысяч.
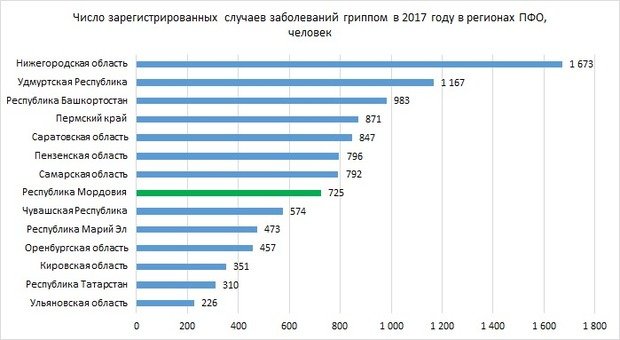
Другое частое инфекционное заболевание — грипп — в 2017 году также было выявлено в меньшем числе случаев, чем в прошлом году. Всего в Приволжском федеральном округе было зафиксировано 10,2 тысячи случаев заболевания. Показатель снизился за год на 35%.
Больше всего случаев выявлено в одном из лидирующих по снижению регионов — Нижегородской области. Всего тут было выявлено 1 673 случая гриппа, это на 63% меньше, чем годом ранее. Большее снижение было только в Мордовии — на 72%, до 725 случаев. В лидерах по заболеваемости также Удмуртия с 1 167 случаями (тут рост на 6,28%), Башкортостан (число заболевших снизилось по сравнению с прошлым годом на 13,5%), Пермский край с 871 случаем (снижение на 10%).
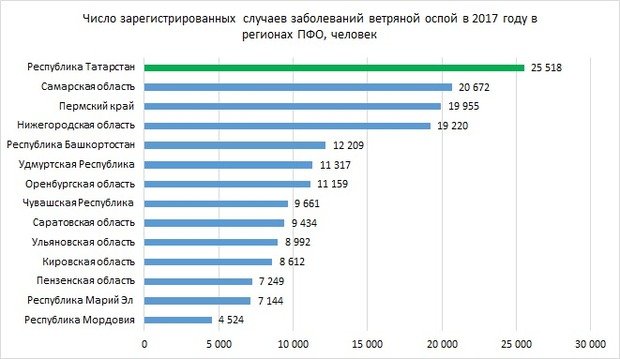
Ветрянка лидирует в Татарстане
Второе по числу случаев обнаружения инфекционное заболевание в Приволжском федеральном округе — ветряная оспа, также известная как ветрянка. В 2017 году было зафиксировано около 176 тысяч случаев этого заболевания. Показатель многократно отстает от числа заболеваний острыми инфекциями верхних дыхательных путей, однако у остальных заболеваний показатель еще меньше. За год число зафиксированных случаев заболеваний ветряной оспой выросло на 4%.
Лидером по численности заболеваний ветрянкой стал Татарстан — в республике зафиксировано 25,5 тысячи случаев, при этом за год цифра выросла меньше, чем в среднем по ПФО, — всего на 1,57%. Второе место в ПФО занимает Самарская область — здесь число выявленных случаев заболевания ветряной оспой составило 20,7 тысячи, за год показатель снизился на 6%. В топ-5 входят, кроме того, Пермский край и Нижегородская область с 19—20 тысячами случаев (в первом случае показатель вырос на 7%, во втором снизился на 9%), и Республика Башкортостан с 12 тысячами случаев (снижение показателя за год на 5%).
Отметим, что в некоторых регионах показатель выявленных случаев заболеваний ветряной оспой повысился очень значительно. К примеру, в Удмуртии он вырос сразу на треть — с 8,5 до 11,3 тысячи случаев. Похожие цифры также в Пензенской области и Марий Эл: тут число зарегистрированных случаев увеличилось на 28% — примерно до 7,2 тысячи случаев.
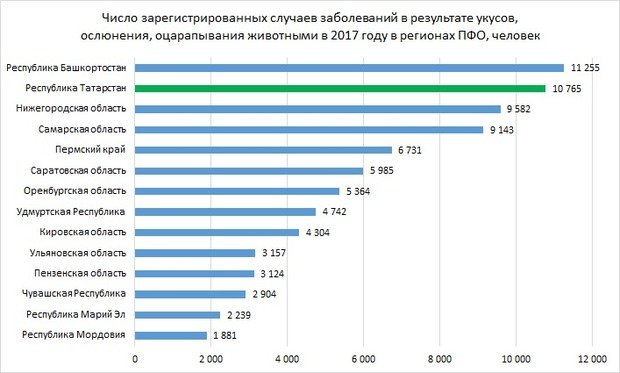
Кусают и царапают везде и стабильно
В целом по ПФО количество таких случаев снизилось на 1,1%, до 81,2 тысячи. Первое место занимает Башкортостан — тут таких случаев было 11,3 тысячи, что на 2,22% меньше, чем в 2016 году. На втором месте с совсем небольшим отставанием Татарстан — тут таких случаев 10,8 тысячи. Показатель за год снизился сильнее — на 4,7%. Около 9 тысяч случаев укусов и оцарапываний зафиксированы также в Нижегородской и Самарской областях.
Замыкает пятерку Пермский край с 6,7 тысячи случаев и ростом на 8,5%. Этот же показатель роста является и одним из самых больших в ПФО. Опережает его только Пензенская область с 9,81% роста — сейчас показатель тут составляет 3,1 тысячу случаев. Больше всего снизилось число случаев в другом небольшом регионе — Чувашии. Тут показатель составляет 2,9 тысячи случаев, снижение за год — на 8,68%.
Саратов борется с ВИЧ, а Башкортостан — с дизентерией
Одни из самых серьезных инфекционных заболеваний — болезнь, вызванная вирусом иммунодефицита человека, и бессимптомный инфекционный вирус — в 2017 году в Приволжском федеральном округе были выявлены в 20,4 тысячи случаев. Число выявленных случаев заболевания на протяжении последних 6 лет растет. Исключением стал 2016 год, когда выявленных случаев было на 1,63% меньше, чем в 2015 году. В 2017 году случаев заболеваний вновь стало больше, но всего на 1,85%. Рост этот значительно меньший, чем в 2012—2015 году, тем не менее показатель 2017 года — рекордный. К примеру, в 2012 году было выявлено всего 14,2 тысячи случаев, а уже в 2015 году таких случаев было выявлено 20 424 — на 39 случаев меньше, чем в 2017 году.
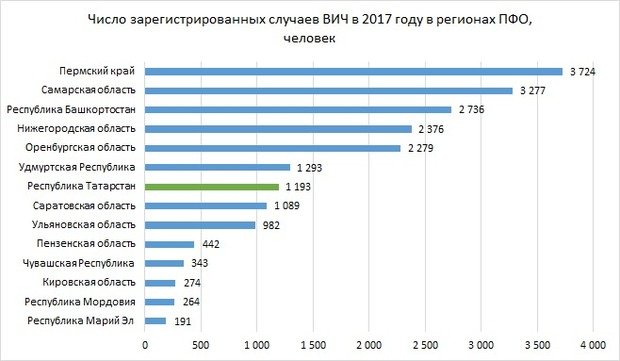
Лидером по числу случаев ВИЧ в ПФО в 2017 году стал Пермский край. Здесь было выявлено 3,7 тысячи случаев заболевания — на 12,64% больше, чем годом ранее. Самарская область, где ранее выявлялось больше всего случаев, отошла на второе место, снизив показатель на 1,86% — до 3,28 тысячи. В лидерах по зарегистрированным случаям также Башкортостан (2,7 тысячи случаев, снижение на 2,15%), Нижегородская область (2,4 тысячи, снижение на 1%) и Оренбургская область (2,3 тысячи случаев, снижение на 2,86%).
В Татарстане число выявленных случаев составило 1,2 тысячи, снижение на 6,7%. Самый большой показатель снижения — в Саратовской области, на 12%, до 1,1 тысячи. А вот сразу в четырех небольших регионах — Чувашии, Мордовии, Марий Эл и Кировской области — число зарегистрированных случаев выросло на 22—27%. Рекордный показатель за 5 лет был у Оренбургской области в 2013 году, тогда число зарегистрированных случаев за год подскочило сразу на 40%.
А вот один из самых стабильных показателей снижения числа зарегистрированных заболеваний — у бактериальной дизентерии, или шигеллеза. В целом по Приволжскому федеральному округу число зарегистрированных случаев в 2017 году снизилось в два с лишним раза — с 968 до 469.
Больше всего случаев зарегистрировано в Нижегородской области — 102, но за год цифра снизилась на 41%. Второе место занимает Пермский край — с 77 случаями и снижением за год на 29%. На третьем месте расположилась Саратовская область с 68 случаями. Этот регион — единственный, увеличивший показатель по выявленным случаям заболевания в 2017 году на 8%. В остальных регионах зафиксированных случаев значительно меньше, чем в прошлом году, рекордное снижение, например, у Башкортостана, сразу на 82%.
Планируя отдых, не стоит забывать, что эпидемиологическая ситуация в мире по ряду инфекционных болезней остается напряженной. Перед поездкой в Африку, Центральную и Южную Америку, страны Юго-Восточной Азии и Ближнего Востока рекомендуется сделать профилактические прививки против заболеваний распространенных в этих регионах и получить соответствующие сертификаты о сделанных прививках. Перед поездкой необходимо проконсультироваться с врачом о противопоказаниях и сроках проведения вакцинации.
В целях профилактики инфекционных и паразитарных заболеваний необходимо соблюдать меры предосторожности, чтобы не допустить заражения и последующего развития заболевания:
- употреблять для еды только ту пищу, в качестве которой вы уверены;
- употреблять для питья только гарантированно безопасную воду и напитки (питьевая вода и напитки в фабричной упаковке, кипяченая вода). Нельзя употреблять лед, приготовленный из сырой воды;
- мясо, рыба, морепродукты должны обязательно подвергаться термической обработке;
- желательно не пользоваться услугами местных предприятий общественного питания и не пробовать незнакомые продукты, не покупать еду на рынках и лотках, не пробовать угощения, приготовленные местными жителями;
- в случае необходимости приобретать продукты в фабричной упаковке в специализированных магазинах;
- овощи и фрукты мыть безопасной водой и обдавать кипятком;
- перед едой следует всегда тщательно мыть руки с мылом;
- при купании в водоемах и бассейнах не допускать попадания воды в рот;
- в целях защиты от укусов насекомых рекомендуется применять средства, отпугивающие и уничтожающие насекомых (репелленты и инсектициды), а также в помещениях обязательно засетчивать окна и двери;
- в случае обнаружения присасывания клещей, следов укусов кровососущих насекомых, появления высыпаний или любых других кожных проявлений немедленно обратиться к врачу.
Гепатит А Прививка против гепатита А (как и против брюшного тифа) актуальна для туристов, планирующих выезд в теплые страны и курорты — начиная от Крыма, заканчивая Турцией, Египтом, Кипром и Испанией. Инфекция передается фекально-оральным путем, с зараженными продуктами и водой; заболевание длится 1 месяц; лечение требует жестких диетических ограничений; процент летальности и осложнений невелик. Чтобы всю поездку не гадать: есть или не есть это блюдо, пить или не пить эту воду, купаться или не купаться в этом водоеме, имеет смысл за 2-3 недели сделать прививку. Для защиты на 1 год будет достаточно одной прививки.
Бешенство Таиланд, Индия, Китай, Вьетнам — любителям азиатского колорита рекомендуется подумать о прививке против бешенства. Главным переносчиком вируса в этих странах являются собаки, являющиеся всеобщими любимцами местного населения. Согласно статистике, из 100 собак в Таиланде 3-4 больны бешенством. Инфекция довольно распространена в Южной Америке. Бешенство — это то заболевание, шутки с которым плохи, поскольку эта инфекция и по сей день является 100% летальным заболеванием. Профилактическая вакцинация состоит из 3 доз, вводимых по графику 0-0-7-21 (или 28) день. То есть думать о прививке против бешенства следует не позднее, чем за месяц до поездки. Такая вакцинация защищает от бешенства на 3 года.
Менингококковая инфекция Вакцинация против менингококковой инфекции является обязательной только при посещении Саудовской Аравии (включая совершение Хаджа). Для защиты необходима всего одна доза вакцины, которая защищает от инфекции на 3-5 лет.
Малярия Очаги распространения находятся в Африке, Центральной и Южной Америке, странах Юго-Восточной Азии, Океании, на Аравийском полуострове. Заболевание передается малярийным комаром. Профилактика: применение всех возможных мер по защите от комаров, применение противомалярийных препаратов, химиопрофилактика малярии, которую начинают за неделю до отъезда в зону риска, продолжают весь период пребывания и 1 месяц после возвращения домой. Очаги распространения находятся в Африке, Центральной и Южной Америке, странах Юго-Восточной Азии, Океании, на Аравийском полуострове. Заболевание передается малярийным комаром. Профилактика: применение всех возможных мер по защите от комаров, применение противомалярийных препаратов, химиопрофилактика малярии, которую начинают за неделю до отъезда в зону риска, продолжают весь период пребывания и 1 месяц после возвращения домой.
Холера Заболевания холерой отмечаются в странах на Африканском, Американском и Азиатском континентах, очаги заражения распространены в странах Юго-Восточной Азии, Афганистане, Пакистане, Индии, зафиксированы в Крыму и в южных областях Украины. Заражение происходит через грязные руки, пищу, воду, мух и связано с попаданием холерного вибриона через рот в кишечник. Поэтому профилактикой этого заболевания является личная гигиена: нужно тщательно мыть руки, не допускать попадания воды в рот при купании, не употреблять сырую воду и т.д.
Желтая лихорадка Опасное, неизлечимое и коварное заболевание, распространенное на Африканском континенте и в Южной Америке, передающееся с укусами определенных видов комаров. Летальность среди взрослых достигает 60%. Для въезда в некоторые страны перечисленных регионов требуется прививка, в ряде стран она является обязательной. Его симптомы, осложнения и показатели летальности напоминают конго-крымскую лихорадку — поражение нервной системы, кровоизлияния во внутренние органы и головной мозг.
Множество стран требуют действующего сертификата международного образца от туристов, приезжающих из эндемичных регионов или стран, в которых имеются такие регионы, или тех, кто транзитом посещал такие регионы. Некоторые страны требуют сертификат от всех туристов, включая транзитных. Вакцинация проводится за 10 дней до въезда в неблагополучную страну, иммунитет от прививки сохраняется на 10 лет.
Муниципальное автономное дошкольное образовательное учреждение "Детский сад №209 комбинированного вида с татарским языком воспитания и обучения" Вахитовского района г.Казани
Визитная карточка
| У нас учатся: | 172 ребенка |
| У нас учат: | 17 педагогов |
Детские инфекционные болезни известны с древности. Письменные источники Месопотамии, Китая, древнего Египта (II-III век до н.э.) указывают на описание случаев столбняка, полиомиелита, рожи, эпидемического паротита и лихорадочных состояний у детей. И только с XX века введена вакцинопрофилактика таких заболеваний. Исторически сложилось так, что инфекционные болезни, встречающиеся преимущественно у детей, и называются детскими.
Итак, детские инфекции – это группа инфекционных заболеваний, которые регистрируются в подавляющем большинстве в детской возрастной группе, передаются от больного к здоровому ребенку и способных приобретать эпидемическое распространение (то есть обретать вспышечный или массовый характер).
С чем может быть связано выделение детских инфекций в отдельную группу? В силу высокой распространенности первая встреча с возбудителем инфекции происходит именно в детском возрасте. В редких случаях ребенку удается дожить до взрослого состояния, не инфицировавшись от больных или носителей возбудителей этих инфекционных заболеваний. После перенесенного заболевания формируется стойкий (порою пожизненный) иммунитет, поэтому большинство взрослых уже повторно этими заболеваниями не страдают.
В силу тесных контактов в детской возрастной группе при возникновении одного заболевшего практически всегда наблюдается инфицирование остальных.
Какие инфекции называют детскими?
1. Традиционные детские болезни с аэрогенным механизмом заражения (краснуха, ветряная оспа, коклюш, дифтерия, корь, скарлатина, эпидемический паротит, полиомиелит, пневмококковая инфекция, гемофильная инфекция)
2. Инфекции, встречаемые как в детской возрастной группе с возможностью развития вспышек заболевания в коллективах, так и среди взрослых с различными механизмами заражения (менингококковая инфекция, инфекционный мононуклеоз, острые респираторные заболевания, острые кишечные инфекции, острый вирусный гепатит А).
Практически любым инфекционным заболеванием ребенок может заразиться при наличии случайного контакта с больным. Исключение составляет первый год жизни малыша, когда в его крови циркулируют материнские антитела ко многим заболеваниям, что предохраняет его организм от заражения при встрече с инфекционным патогеном.
Причины возникновения детских инфекций
Источник инфекции – человек. Это может быть больно клинически выраженной формой болезни, бессимптомной формой болезни, а также носитель инфекционного возбудителя.
Один из частых вопросов родителей: когда становится заразен больной и как долго он может заразить?
Заразный период при детских инфекциях
Механизм заражения при традиционных детских инфекциях – аэрогенный, а путь заражения: воздушно-капельный. Заразна носоглоточная слизь, бронхиальный секрет (мокрота), слюна, которые при кашле, чихании, разговоре больной может разбрызгивать в виде мелкодисперсного аэрозоля на расстоянии 2-3х метров от себя. В зоне контакта оказываются все дети, находящиеся вблизи с заболевшим. Некоторые возбудители прекрасно распространяются на расстоянии. Например, вирус кори в холодное время года может распространяться по вентиляционной системе в отдельно взятом здании (то есть больные могут быть из одного подъезда дома, к примеру). Также имеет эпидемиологическое значение контактно-бытовой путь передачи (предметы обихода, игрушки, полотенца). В этом отношении все зависит от устойчивости возбудителей во внешней среде. Но, несмотря на это, примером может послужить высокая инфицированность при ветряной оспе контактно-бытовым путем при устойчивости вируса во внешней среде всего в течение 2х часов. Возбудители скарлатины и дифтерии высокоустойчивы во внешней среде, поэтому контактно-бытовой путь также является значимым. Также при некоторых болезнях инфицирование происходит фекально-оральным путем (кишечные инфекции, гепатит А, полиомиелит, например), причем факторами передачи могут явиться как предметы обихода – игрушки, мебель, посуда, так и инфицированные продукты питания.
Восприимчивость к детским инфекциям достаточно высокая. Разумеется, специфическая профилактика (вакцинация) делает свое дело. За счет нее создается иммунологическая прослойка невосприимчивых лиц к кори, эпидемическому паротиту, полиомиелиту, коклюшу, дифтерии. Однако достаточно уязвимыми остаются непривитые дети, относящиеся к группе риска. При детских инфекциях характерно частое возникновение коллективных вспышек инфекции.
Особенности течения детских инфекций
Детские инфекционные заболевания имеют четкую цикличность. Выделяют несколько периодов
болезни, перетекающих один из другого. Выделяют: 1) инкубационный период; 2) продромальный период; 3) период разгара болезни; 4) период реконвалесценции (ранней и поздней).
Инкубационный период – это период с момента контакта ребенка с источником инфекции до появления симптома болезни. В этот период ребенок называется контактным и находится на карантине (под наблюдением медицинских работников). Карантин может быть минимальным и максимальным. Обычно период карантина устанавливается на срок максимального периода инкубации. В этот период следят за здоровьем контактного ребенка – измеряют температуру, следят за появлением симптомов интоксикации (слабость, головные боли и другие).
Краснуха от 11 до 24 дней
Корь от 9 до 21 дня
Ветрянка от 10 до 23 дней
Скарлатина от нескольких часов до 12 суток
Коклюш от 3 до 20 дней
Дифтерия от 1 часа до 10 дней
Эпидемический паротит (свинка) от 11 до 26 дней
Полиомиелит от 3 до 35 дней
Гепатит А от 7 до 45 дней
Дизентерия от 1 до 7 дней
Сальмонеллез от 2 часов до 3 дней
Как только появится одна из жалоб, наступает второй период – продромальный, что напрямую связано с началом болезни. В большинстве своем начало болезни при детских инфекциях острое. Ребенка беспокоит температура, симптомы интоксикации (слабость, озноб, головные боли, утомляемость, потливость, снижение аппетита, сонливость и другие). Температурная реакция может быть различной, но у подавляющего большинства детей - правильного типа лихорадка (с максимумом к вечеру и снижением по утрам), высота лихорадки может варьировать в зависимости от патогенности возбудителей детских инфекций, инфицирующей дозы, реактивности самого детского организма. Чаще это фебрильная температура (более 38°) с пиком к концу первых-вторых суток болезни. Продолжительность продромального периода разная в зависимости от вида детского инфекционного заболевания, но в среднем 1-3 дня.
Период разгара болезни характеризуется специфическим симптомокомплексом (то есть симптомами, характерными для конкретной детской инфекции). Развитие специфических симптомов сопровождается продолжающейся лихорадкой, длительность которой различная при разных инфекциях.
Специфический симптомокомплекс – это последовательное возникновение определенных симптомов. Для коклюша – это специфический кашель, имеющий характер сухого и приступообразного с несколькими короткими кашлевыми толчками и глубоким свистящим вдохом (репризом). Для эпидемического паротита (свинки) – это воспаление околоушных, подчелюстных и подъязычных слюнных желез (припухлость околоушной области, болезненность при дотрагивании, одутловатость лица, боли в пораженной области, сухость во рту). Дифтерия характеризуется специфическим поражением ротоглотки (увеличение миндалин, отек и появление характерного фибринозного сероватого налета на миндалинах). Для гепатита А период разгара проявляется появлением желтухи. При полиомиелите – характерное поражение нервной системы.
При краснухе сыпь имеет мелкопятнистый, а затем и пятнисто-папулезный характер, возникает преимущественно на разгибательных поверхностях конечностей и туловище – спина, поясница, ягодицы, фон кожи не изменен. Сначала появляется на лице, затем в течение дня распространяется на туловище. Исчезает бесследно.
Сыпь при краснухе
При кори наблюдается пятнисто-папуллезная сыпь, характерна нисходящая последовательность высыпаний (1 день сыпи – лицо, волосистая часть головы, верхняя часть груди, 2й день сыпи – туловище и верхняя половина рук, 3й день сыпи – нижняя часть рук, нижние конечности, а лицо бледнеет), сыпь склонна к слиянию, после исчезновения сохраняется пигментация кожи. Иногда сыпь при краснухе напоминает коревую. В этой ситуации на помощь доктору приходит специфический симптом – пятна Филатова-Коплика (на внутренней стороне щек белесовато-зеленоватые папулы, появляющиеся на 2-3 день болезни).
Пятна Филатова при кори
При ветряной оспе мы видим везикулезную сыпь (пузырьковую), элементы которой расположены на фоне покраснения. Сначала это пятно, затем оно возвышается, образуется пузырек с серозной прозрачной жидкостью, затем пузырек подсыхает, жидкость исчезает и появляется корочка. Характерны подсыпания с повторными подъемами температуры раз в 2-3 дня. Период от момента появления сыпи до полного отпадания корочек длится 2-3 недели.
Сыпь при ветрянке
При скарлатине на гиперемированном фоне кожи (фоне покраснения) появляется обильная мелкоточечная сыпь. Сыпь интенсивнее в области кожных складок (локтевые сгибы, подмышечные впадины, паховые складки). Носогубный треугольник бледный и свободный от сыпи. После исчезновения сыпи шелушение, продолжающееся 2-3 недели.
Сыпь при скарлатине
Носогубный треугольник при скарлатине
Сыпь при менингококцемии
| Заболевание | Сроки появления сыпи | Длительность периода высыпаний (в среднем) |
| Краснуха | конец 1го-2й дни болезни | 2-5 дней |
| Корь | 3-4й дни болезни | 5-7 дней |
| Ветряная оспа | 2й день болезни | 1-1,5 недели |
| Скарлатина | конец 1го дня | 5-6 дней |
| Менингококковая инфекция | на 6-14 час болезни! (то есть первые сутки) | 8-10 дней |
Помимо сыпи, любая детская инфекция характеризуется лимфаденопатией (увеличением определенных групп лимфатических узлов) . Участие лимфатической системы – неотъемленная часть инфекционного процесса при инфекциях. При краснухе наблюдается увеличение заднешейных и затылочных лимфоузлов. При кори увеличиваются шейные лимфоузлы, при ветряной оспе – заушные и шейные, а при скарлатине - переднешейные лимфоузлы. При мононуклеозе – сильное увеличение заднешейных лимфоузлов (пакеты лимфоузлов видны при поворотах головы ребенка).
Период реконвалесценции (выздоровления) характеризуется угасанием всех симптомов инфекции, восстановлением функций пораженных органов и систем, формированием иммунитета. Ранняя реконвалесценция длится до 3х месяцев, поздняя реконвалесценция затрагивает период до 6-12 месяцев, а реже - дольше.
Другой особенностью детских инфекций является многообразие клинических форм. Выделяют
манифестные формы (с характерными симптомами болезни) легкой, среднетяжелой, тяжелой степени, стертые формы, субклинические (бессимптомные), абортивные формы (прерывание течения инфекции).
Ожидаемой сложностью инфекций у детей является и опасность быстрого развития тяжелых
осложнений. Это могут быть: инфекционно-токсический шок в начале болезни (критическое падение давления, что чаще наблюдается при менингококковой инфекции, скарлатине), нейротоксикоз при высокой температуре (развивающийся отек головного мозга), внезапная остановка дыхания или апное при коклюше (за счет угнетения дыхательного центра), синдром истинного крупа при дифтерии (за счет мощного токсического отека ротоглотки), вирусные поражения головного мозга (краснушный энцефалит, коревой энцефалит, ветряночные энцефалиты), синдром обезвоживания (при острых кишечных инфекциях), бронхообструктивный синдром, гемолитикоуремический синдром, ДВС-синдром.
Учитывая все вышеизложенное, необходимо сохранять критичное отношение к состоянию ребенка и своевременно обращаться за медицинской помощью.
Симптомы детских инфекций, требующие обращения к врачу
1) Фебрильная температура (38° и выше).
2) Выраженные симптомы интоксикации (вялость, сонливость ребенка).
3) Появление сыпи.
4) Рвота и выраженная головная боль.
5) Появление любых симптомов на фоне высокой температуры.
Диагностика детских инфекций
Постановка предварительного диагноза проводится врачом-педиатром. Имеют значение: контакт пациента с другими больными с инфекцией, данных о вакцинации (прививках), характерные симптомы инфекции.
Окончательный диагноз выставляется после лабораторных исследований.
- Неспецифические методы (общий анализ крови, мочи, испражнений, биохимические исследования крови, исследования электролитов крови), инструментальные методы диагностики (рентгенография, УЗИ, МРТ по показаниям)
- Специфические методы для выявления возбудителей и/или их антигенов (вирусологический, бактериологический, ПЦР), а также для выявления антител к возбудителям в крови (ИФА, РНГА, РТГА, РА, РПГА и другие).
Основные принципы лечения детских инфекций
Цель лечения - выздоровление маленького пациента и восстановление нарушенных функций органов и систем, достигается решением следующих задач:
1) борьба с возбудителем и его токсинами;
2) поддержание функций жизненно-важных органов и систем;
3) повышение иммунологической реактивности (сопротивляемости) организма ребенка;
4) профилактика осложнений детской инфекции.
Задачи лечения осуществляются проведением следующих мероприятий:
1. Своевременное выявление и при необходимости госпитализация больного ребенка, создание ему охранительного режима – постельного при тяжелом и среднетяжелом состоянии, полноценное питание, питьевой режим.
2. Этиотропная терапия (специфические препараты, направленные на подавление роста или уничтожение возбудителя инфекции). В зависимости от инфекции назначаются антибиатериальные препараты, противовирусные средства. Неправильная трактовка диагноза и назначение этиотропного лечения не по профилю приведет к возможному утяжелению инфекции и развитию осложнений.
3. Патогенетическая терапия связана в основном с инфузионной терапией растворов определенной направленности (глюкозо-солевые растворы, коллоиды, препараты плазмы, крови), а также специфических парентеральных препаратов (ингибиторы протеаз, глюкокортикостероиды и другие), иммуномодуляторов.
4. Посиндромная терапия проводится при любой инфекции (жаропонижающие, противорвотные, сосудосуживающие, отхаркивающие, противокашлевые, антигистаминные и многие другие).
Как проводить профилактику инфекций в детском возрасте?
1) Укрепление организма ребенка и повышение его сопротивляемости к инфекциям (гигиена, закаливание, прогулки на свежем воздухе, полноценное питание)
2) Своевременное обращение к врачу при первых симптомах инфекции
3) Специфическая профилактика детский инфекций - вакцинация. При многих детских инфекциях вакцинация введена в Национальный календарь прививок – корь, краснуха, дифтерия, полиомиелит, эпидемический паротит, гепатит В). В настоящее время созданы вакцины и при других инфекциях (ветряная оспа, менингококковая инфекция, пневмококковая инфекция, гемофильная инфекция). Пренебрежение родителями плановой вакцинацией детей без особых на то медицинских оснований создает уязвимую прослойку неиммунных детей, в первую очередь подверженных к заражению инфекционными возбудителями.
Читайте также:


