Выделение вируса после вакцинации
Ежегодно в преддверии осенне-зимнего сезона детей и взрослых вакцинируют против гриппа. К сожалению, всегда находятся противники этого. Стоит ли прививаться? Подход должен быть индивидуальным. Вакцинация - дело добровольное, решение принимается самостоятельно (за детей это делают родители). Грипп - острое инфекционое заболевание, поражающее преимущественно верхние дыхательные пути и протекающее с высокой температурой (сохраняющейся 3-5 дней), с выраженным ухудшением самочувствия, которое проявляется высокой температурой, резкой слабостью, сильной головной и мышечными болями, тошнотой, рвотой.
Возбудители гриппа - вирусы.
Гриппом болеют люди всех возрастов и в любое время года. Но пик заболеваемости приходится на осенне-зимний период, когда люди больше времени проводят в закрытых непроветриваемых помещениях, организм ослаблен нехваткой витаминов и подвергается большим перепадам температуры. Заболевания гриппом часто переходят в эпидемию.
Дети особенно восприимчивы к вирусу гриппа после шести месяцев жизни, к этому возрасту у них снижается уровень материнских антител, полученных внутриутробно, и уменьшается их поступление с грудным молоком - малышей начинают прикармливать, что сокращает частоту грудного вскармливания.
Существует 3 типа вирусов гриппа: А, В, С . Они обладают способностью быстро изменяться, так как постоянно циркулируют среди людей и обмениваются генетическим материалом. Множество контактов и транспорт способствуют молниеносному распространению этих вирусов в самых отдаленных частях света. Тяжелые эпидемии гриппа типа А случаются каждые 10-40 лет, менее тяжелые - каждые 2-3 года. Масштабные вспышки заболеваемости гриппом типа В повторяются каждые 4-7 лет. И только грипп С не даёт вспышек и наблюдается равномерно на протяжении всего года.
Если вирус "схвачен".
При проникновении в верхние дыхательные пути вирус гриппа внедряется в клетки наружного слоя слизистой оболочки, вызывая их разрушение. Клетки с вирусом отторгаются и выделяются в окружающую среду - с дыханием, при кашле и чихании, заражая окружающих. Это воздушно-капельный путь передачи. Возможно заражение через игрушки, посуду и другие предметы больного. В течение нескольких дней, а иногда и часов, вирус, размножаясь в организме, вызывает первые признаки заболевания - недомогание, озноб, ломоту в суставах, боли в мышцах. Затем стремительно повышается температура до 39-40°С (у некоторых детей на фоне высокой температуры возникают судороги), появляется головокружение, головная боль, присоединяется кашель, першение в горле, появляется прозрачное, а затем и гнойное отделяемое из носа. Переболев гриппом, человек приобретает иммунитет к нему. Однако проблема в том, что вирус все время меняется, так что ранее выработанные защитные антитела не в полной мере защитят даже уже переболевшего гриппом от нового варианта вируса.
Чем опасен грипп.
Вирус гриппа подавляет иммунитет, значительно снижается способность противостоять болезням. Поэтому во время эпидемий гриппа заболеваемость бактериальными инфекциями дыхательных путей резко возрастает. К тому же грипп вызывает обострение и усугубляет течение хронических заболеваний (если они имеются). Хроническое заболевание повышает вероятность тяжелого течения гриппа и развития его осложнений, которые являются основной причиной высокой смертности. Осложнения гриппа: пневмония - воспаление легких, отит - воспаление среднего уха (иногда переходящее в менингит - воспаление оболочек мозга), поражение сердечно-сосудистой и центральной нервной системы.
Кому показана вакцинация против гриппа.
Всемирная организация здравоохранения (ВОЗ) рекомендовала вакцинацию против гриппа как единственный реальный способ уберечься от этой инфекции привитому и возможность создания коллективного иммунитета. ВОЗ определила группы риска, которым вакцинация необходима. В группы риска вошли дети - часто болеющие, страдающие хроническими заболеваниями, а также все дети, посещающие детские дошкольные и школьные учреждения. Среди взрослых группы риска - это медработники, педагоги, лица старше 60 лет, работники транспорта, общественного питания, связи, и все лица, страдающие хроническими заболеваниями.
О вакцинах против гриппа.
Полувековой опыт использования вакцин против гриппа привёл к их усовершенствованию и уменьшению незначительного риска развития побочных реакций и осложнений.
В связи с изменчивостью вируса ученые ежегодно проводят анализ циркулирующего на данный момент вида возбудителя и определяют состав вакцины, на каждый следующий сезон. Вакцина, актуальная в данном сезоне, в следующем году уже не применяется. С этой целью создана система международного наблюдения за изменчивостью вируса. Ведь невозможно точно предсказать, какой штамм вируса вызовет эпидемию в конкретном году.
Вакцины против гриппа.
Для специфической профилактики гриппа используются инактивированные (не содержащие живых вирусов) вакцины. В настоящее время живые вакцины, содержащие ослабленные, незаразные вирусы, не используются. Инактивированные вакцины обладают небольшой peaктогенностью (способностью вызывать осложнения). Сегодня создано три типа таких вакцин: цельноклеточные, сплит-вакцины и субъединичные. Цельноклеточная вакцина содержит целые клетки вируса, сплит-вакцина (split - расщеплять) - поверхностные и внутренние белки вируса, а субъединичная вакцина - только поверхностные белки вируса.
Цельноклеточные и живые вакцины способны вызывать постпрививочные осложнения, и перечень противопоказаний резко ограничивал их применение. Единственным их преимуществом было - хорошая способность формировать иммунитет к гриппу.
Сплит-вакцины и субъединичные вакцины содержат не весь вирус, а его основные элементы, т.е., не содержат примеси, способные вызывать осложнения. На сегодня они самые безопасные и хорошо подходят для защиты детой первого года жизни, детей и взрослых с хроническими заболеваниями и ослабленным иммунитетом. Сегодня в России для вакцинации населения производятся вакцины Гриппол и Совигрипп для взрослых и Гриппол плюс для детей. Все они инактивировнные и субъединичные, т.е. полностью безопасны. Помимо этого, в Российской Федерации зарегистрированы и разрешены к применению противогриппозные вакцины иностранного производства - инактивированные сплит-вакцины Флю-арикс (Бельгия); Ваксигрип (Франция); Бегривак (Германия), и инактивированные субъединичные вакцины: Инфлювак (Нидерланды), Агриппал S1 (Италия).
Как действует вакцина.
Введение в организм инактивированного вируса (его частей) вызывает выработку антител разного типа, что позволяет создать многоуровневую систему защиты от гриппа, а так как вирусы гриппа имеют сходство с вирусами ОРЗ, то противогриппозные антитела защищают организм и от ОРЗ - с эффективностью 50-60%, снижается число воспалений легких, обострений хронических заболеваний. Уже через две недели после прививки в организме накапливаются противогриппозные антитела и он становится невосприимчивым к заболеванию. Защитные белки распознают вирус и уничтожают его, не позволяя ему размножиться. Иммунная реактивность организма сохраняется от 6 месяцев до года, обеспечивая его высокую сопротивляемость вирусу гриппа в течение всего эпидемического сезона. Эффективность иммунизации современными противогриппозными вакцинами составляет 70-90% и зависит от конкретной вакцины, условий ее хранения и транспортировки, и от эпидемиологической обстановки в конкретное время, особенностей организма и прочих факторов. То есть вероятность того, что привитый человек заболеет гриппом, все же сохраняется, но переболеет он в легкой форме и без развития осложнений.
Время вакцинации.
Лучшие сроки вакцинации - сентябрь-октябрь, тогда к началу эпидсезона (декабрю-январю) уже будет достаточная иммунная защита.
Для появления стойкого иммунитета необходимо не менее трех недель. Вакцинация во время эпидемии также эффективна. Однако в первые две недели после вакцинации, когда антитела еще не выработались, нужно проводить профилактику другими средствами: ремантадином или народными методами.
Прививочные реакции. Современные противогриппозные вакцины вызывают сравнительно мало прививочных реакций (вариант нормального течения периода после введения вакцины). Инактивированные цельноклеточные вакцины могут вызвать кратковременное повышение температуры и развитие отека в месте введения препарата. Субъединичные и сплит-вакцины крайне редко вызывают слабые прививочные реакции в виде легкой болезненности в месте введения вакцины.
Учитывая слабые реактогенные свойства противогриппозных вакцин, их введение можно совмещать с использованием других вакцин (в разных шприцах).
Когда прививаться нельзя.
Основным противопоказанием для применения противогриппозной вакцины является непереносимость компонентов препарата: белков куриного яйца. Запрещается введение вакцин при острых заболеваниях и при обострении хронических. Не рекомендуется противогриппозная прививка, если на предыдущее введение препарата были какие-либо поствакцинальные осложнения.
Как вакцинация влияет на иммунную систему? Можно ли заболеть после прививки?
Вакцина - это не лекарство в общепринятом смысле этого слова. Вакцинация имитирует вирусную инфекцию для того, чтобы спровоцировать иммунную систему организма на борьбу с инфекцией. На самом деле никаких симптомов болезни человек не ощущает. Попадая в организм, частицы вируса не могут размножаться и вызывать заболевание. Однако вирусные белки распознаются клетками иммунной системы. В ответ они начинают продуцировать специфические белки для защиты от вируса гриппа - антитела. Поэтому, когда в организм попадает по-настоящему болезнетворный вирус, то времени для выработки антител не нужно. Они уже есть после вакцинации. Благодаря этому заболевание предупреждается еще до его начала. При проведении вакцинации в течение нескольких лет подряд ее эффективность возрастает. Концентрация антител значительно нарастает после повторной вакцинации. У тех, кто болел гриппом в прошлые годы, иммунитет вырабатывается быстрее и он выражен сильнее. Никакой перегрузки иммунитета не наступает.
Инактивированные вакцины не содержат живых вирусов и поэтому не могут вызвать заболевания гриппом. Так как вакцинация проводится осенью, когда наиболее распространены респираторные заболевания, после вакцинации можно заболеть ОРВИ. Это является совпадением и никак не связано с прививкой.
Какие правила нужно соблюдать после прививки?
Чтобы не помешать выработке иммунитета, не следует допускать сильного переохлаждения или перегревания и неумеренного потребления алкоголя.
Почему взрослых прививают одной дозой вакцины, а детей до 3 лет - двумя?
Это связано с наличием у большинства взрослых иммунологической памяти в отношении вируса гриппа. Им достаточно для ее "освежения" одной прививки. Маленьким детям вводят две дозы только в первый год вакцинации. В последующие годы детям делают одну прививку.
Можно ли вакцинироваться беременным женщинам?
Конечно. У женщин, ждущих ребенка, резко возрастает риск осложнений после гриппа. Грипп может привести к преждевременному прерыванию беременности. Поэтому врачи рекомендуют вакцинацию против гриппа, начиная с 14-й недели беременности.Клинические исследования, проведенные у нас и за рубежом, доказали, что инактивированная вакцина против гриппа не опасна для плода. Вакцинация против гриппа необходима и кормящим мамам. Антитела, вырабатываемые организмом женщины в ответ на введение вакцины, проникают в грудное молоко и создают дополнительную защиту для ребенка.
О вирусах гриппа
"Портрет" болезни
Источником заражения гриппом, как и другими респираторными заболеваниями, является заболевший человек, который с кашлем, чиханием или при разговоре распространяет вокруг себя возбудителя в мельчайших капельках носовой слизи, слюны или мокроты. Вероятность заболеть гриппом при попадании вируса в верхние дыхательные пути очень велика и не зависит от возраста. С момента проникновения вируса в организм до появления симптомов заболевания проходит от нескольких часов до 1 – 3 дней. Обычно грипп начинается остро. В течение 3 – 4 дней у больного сохраняется повышенная температура, при типичном течении заболевания постепенно наступает улучшение. Общая продолжительность заболевания 7 – 10 дней, у ослабленных лиц может увеличиться до 2,5 недель. Характерной чертой гриппа является медленное восстановление организма в период выздоровления (после болезни долго сохраняются быстрая утомляемость, расстройство сна, нарушение аппетита и т.д.).
У 1% заболевших возникает молниеносный грипп, с развитием вирусной пневмонии и нарушениями функций других органов, когда в течение 2 – 3 дней быстро нарастает недостаточность дыхания, развивается отек легких и возникают осложнения со стороны сердца, почек и нервной системы. Смертность при молниеносном гриппе высокая!
Осложнения гриппа
Бактериальная пневмония . Заподозрить ее можно, если высокая температура сохраняется дольше 4 – 5 дней, а состояние не улучшается.
Острый средний отит - боли в области уха, серозные и гнойные выделения, повышение температуры требуют срочного лечения.
Ложный круп - у ребёнка, при этом дыхание затрудненное и шумное, при дыхании раздуваются ноздри, возникает побледнение или посинение носогубного треугольника, области вокруг глаз, кистей и стоп, это представляет опасность для жизни ребёнка, и требует немедленной госпитализации.
Миозит (воспаление мышц), проявляющийся болями в мышцах в течение нескольких дней.
Менингит (воспаление оболочек головного мозга) и энцефалит (воспаление головного мозга).
Каждая эпидемия гриппа сопровождается повышением смертности, главным образом среди детей первых лет жизни
Полиомиелит – высококонтагиозное вирусное заболевание. Оно поражает нервную систему и буквально за считанные часы может вызывать полный паралич. Вирус передается от человека человеку преимущественно фекально-оральным путем. Первые симптомы полиомиелита включают: высокую температуру, усталость, головную боль, рвоту, ригидность мышц шеи и боль в конечностях. В одном из 200 случаев инфицирования развивается необратимый паралич (обычно – паралич ног). Около 5–10% больных с паралитической формой полиомиелита умирают из-за развития паралича дыхательных мышц. Полиомиелитом в основном заболевают дети в возрасте до 5 лет. Полиомиелит неизлечим, его можно только предотвратить. Проведенная несколько раз вакцинация от полиомиелита может защитить ребенка на всю жизнь.
Европейский регион получил статус территории, свободной от полиомиелита, в 2002 г. Однако ни одна страна не может считаться защищенной от полиомиелита до тех пор, пока вирус не будет полностью уничтожен во всем мире. Один из трех известных типов дикого полиовируса (тип 1) все еще является эндемичным в некоторых частях Пакистана и Афганистана, а в 2015 г. В нескольких странах, включая Украину, были выявлены циркулирующие полиовирусы вакцинного происхождения. Чтобы повторно завезти вирус в страну, свободную от полиомиелита, достаточно, чтобы из зараженного вирусом региона приехал всего лишь один человек. Необходимо сохранить высокие уровни охвата вакцинацией, чтобы остановить передачу вируса в случае его завоза и предотвратить вспышки.
Существуют два варианта вакцины, защищающей от полиомиелита, – инактивированная полиовакцина (ИПВ) и оральная полиовакцина (ОПВ).
Инактивированная вакцина от полиомиелита (ИПВ) состоит из инактивированных (т.е. убитых) штаммов всех трех типов полиовируса. ИПВ вводится посредством внутримышечной инъекции; вакцина должна вводиться обученным медицинским работником. После введения ИПВ в крови начинают вырабатываться антитела ко всем трем типам полиовируса. В случае инфицирования эти антитела предотвращают распространение вируса в центральную нервную систему и защищают от развития паралича. Таким образом, ИПВ предотвращает заражение, но не останавливает передачу вируса.
Оральная полиовакцина (ОПВ) состоит из живых, ослабленных (аттенуированных) штаммов от одного до трех типов полиовируса. ОПВ вводится перорально. Вакцинация может проводиться волонтерами и не требует специально обученных медицинских работников или стерильного инъекционного инструментария. Существует три типа данной вакцины:
- трехвалентная ОПВ, защищающая от полиовируса типов 1, 2 и 3;
- двухвалентная ОПВ, защищающая от полиовируса типов 1 и 3; и
- одновалентная ОПВ, защищающая от полиовируса типа 1 или 3.
Все большее число стран, свободных от полиомиелита, отдают предпочтение использованию ИПВ в качестве вакцины первого выбора. Это объясняется тем, что риск появления циркулирующего полиовируса вакцинного происхождения (цПВВП) при непрерывном использовании ОПВ (см. ниже) считается более высоким, чем риск завоза дикого вируса. Однако, учитывая, что ИПВ предотвращает развитие инфекции, но не останавливает передачу вируса, до тех пор, пока ОПВ будет и в дальнейшем использоваться при необходимости сдерживания вспышек полиомиелита, даже в тех странах, которые в плановых программах иммунизации используют исключительно ИПВ, использование оральной вакцины не будет прекращено во всем мире. Три дозы ИПВ обеспечивают пожизненную защиту от этого заболевания. Национальные программы иммунизации продолжат вакцинацию ИПВ на протяжении еще нескольких лет после объявления о глобальной ликвидации полиомиелита.
Цель Стратегического плана ликвидации полиомиелита и осуществления завершающего этапа на 2013-2018 гг. (Стратегия завершающего этапа) – сделать мир свободным от полиомиелита к 2018 г. Достижение этой цели требует принятия ряда мер, включая прекращение использования ОПВ. ОПВ является безопасной и эффективной, однако в исключительно редких случаях (1 случай на каждые 2,7 млн первых доз вакцины) ослабленный живой вирус, содержащийся в ОПВ, может вызывать паралич. Считается, что в некоторых случаях в результате иммунных нарушений может возникать вакциноассоциированный паралитический полиомиелит (ВАПП). Известно, что риск ВАПП чрезвычайно низок и поэтому допускается большинством программ общественного здравоохранения в мире. Без ОПВ инвалидами бы становились сотни тысяч детей ежегодно. Второй недостаток ОПВ заключается в том, что в очень редких случаях вакцинный вирус может генетически измениться и начать циркулировать среди населения. Подобные вирусы известны как циркулирующие полиовирусы вакцинного происхождения (цПВВП). Для того чтобы устранить любой риск развития полиомиелита, вызванного полиовирусами вакцинного происхождения, с апреля 2016 г. во всем мире начнется поэтапное выведение из использования ОПВ.
С 1999 г. во всем мире не было выявлено ни одного случая дикого полиовируса типа 2 и поэтому в 2015 г. было объявлено о его искоренении. Поэтапный отказ от использования ОПВ начнется во всем мире с одновременного перехода с трехвалентной ОПВ (содержащей полиовирус типов 1, 2 и 3) на двухвалентную ОПВ (содержащую полиовирус типов 1 и 3) в апреле 2016 г. В рамках подготовки к смене вакцины страны, использующие ОПВ, внедрят как минимум одну дозу ИПВ (содержащей инактивированные штаммы всех трех типов полиовируса) в программы плановой иммунизации, если это до сих пор не было сделано.
Каждая страна, использующая ОПВ отдельно или в комбинации с ИПВ, выбирает день в промежутке с 17 апреля по 1 мая для перехода с трехвалентной на двухвалентную ОПВ. Сразу после перехода на двухвалентную ОПВ все оставшиеся запасы трехвалентной ОПВ будут надлежащим образом уничтожены. При тщательном планировании и надзоре такой переход станет огромным достижением программы борьбы против полиомиелита и заложит основу для окончательного отказа от ОПВ после искоренения полиовируса типов 1 и 3.
Страны Европейского региона ВОЗ, которые осуществят переход на двухвалентную ОПВ: Албания, Азербайджан, Армения, Босния и Герцеговина, Бывшая югославская Республика Македония, Грузия, Казахстан, Республика Молдова, Российская Федерация, Сербия, Таджикистан, Туркменистан, Турция, Узбекистан, Украина и Черногория. Беларусь и Польша осуществят переход на схему иммунизации с применением исключительно ИПВ.
С ликвидацией полиомиелита человечество сможет с гордостью объявить об одном из важнейших достижений общественного здравоохранения, которым в равной степени сможет воспользоваться каждый человек, независимо от того, где он проживает. Самое главное, что успех будет означать, что больше не пострадает ни один ребенок от ужасных пожизненных последствий паралитического полиомиелита.
После того как дикие полиовирусы будут полностью искоренены, единственный риск возвращения вируса будет связан исключительно с редкими штаммами циркулирующих полиовирусов вакцинного происхождения или с утечкой вируса из лабораторий или в процессе производства вакцины. Для того, чтобы свести к минимуму эти риски во всем мире, начиная с апреля 2016 г., осуществляется поэтапный отказ от ОПВ и процесс сдерживания полиомиелита.
С целью предотвращения повторного завоза вируса после поэтапного отказа от использования оральной и, в конечном итоге, инактивированной полиовакцин, число сертифицированных учреждений, работающих с полиовирусами , будет сокращено до минимума, необходимого для выполнения важнейших функций производства вакцин, диагностики и научных исследований. Таким образом, предпринимаются глобальные шаги по выявлению, уничтожению или безопасному сдерживанию всех потенциально контагиозных образцов полиомиелита во всех лабораториях и производственных центрах во всем мире.
Сроки и требования, предъявляемые к этому процессу, описаны в Глобальном плане действий ВОЗ по сведению к минимуму риска полиовируса, связанного с учреждениями и оборудованием, после ликвидации различных типов диких полиовирусов и постепенного прекращения использования оральных полиовакцин.
Глобальный охват вакцинацией держится на стабильном уровне. При большинстве инфекций он не превышает 85%.
Несмотря на применяемые меры в России ежегодно регистрируется 30 млн случаев инфекционных заболеваний. Между тем, в 95% случаев заболеваний можно было бы избежать, вовремя сделав прививки.
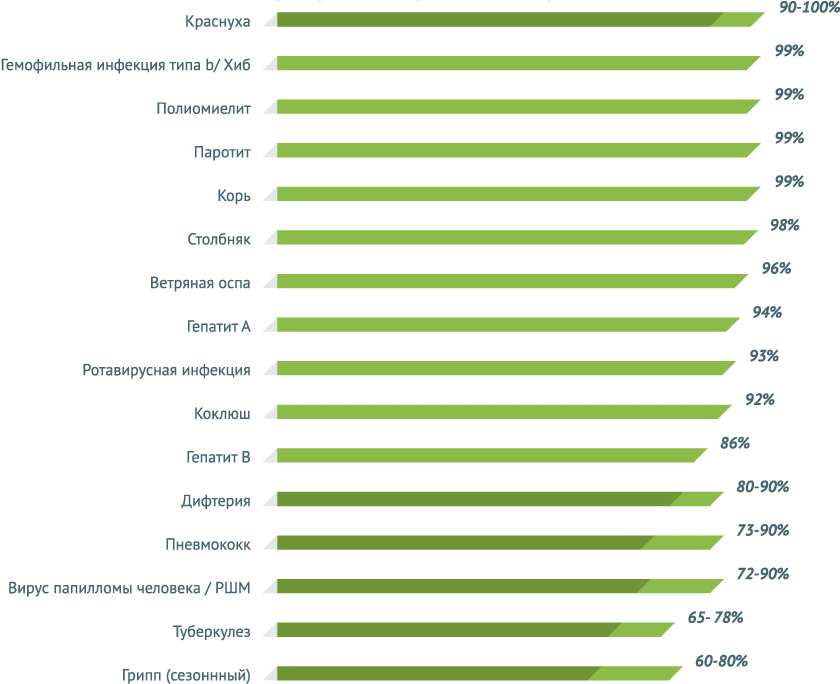
Уровни предотвращения заболеваний или серьезных осложнений с помощью вакцин достаточно велики – куда больше, чем защита от получения серьезных травм при вождении мотоцикла и автомобиля по всем правилам безопасности.

Шлем может защитить мотоциклиста от травм головного мозга только в половине случаев, а ремень безопасности в автомобиле лишь на 67% предохранит пассажиров и водителя от серьезных травм. Защитные функции вакцин существенно выше. Любая из представленных на диаграмме прививок обеспечивает защиту от соответствующего заболевания и осложнений в ходе болезни не менее чем на 80%.
К сожалению, ни одна из вакцин не является абсолютно безопасной. Все они обладают определенной степенью реактогенности, которая ограничена нормативной документацией на препараты. Однако степень безопасности иммунобиологических препаратов намного превышает таковую огромного количества лекарственных средств, которые люди принимают бесконтрольно и не по назначению врача, совершенно не заботясь в процессе самолечения ни о побочных эффектах этих лекарств, ни о показаниях, ни о противопоказаниях к их применению!
Факторы, способствующие возникновению побочных реакций, можно разделить на 4 группы:
- нарушение условий производства, правил транспортировки и хранения вакцин;
- игнорирование противопоказаний к применению, нарушение процедуры вакцинации, изменение дозы препарата;
- свойство вакцины, ее антигенов, вспомогательных компонентов и примесей;
- особенности состояния организма привитого.
Но даже несмотря на возможные осложнения при введении вакцин современная медицина признает значительное преимущество их полезных свойств для снижения возможных последствий болезни по сравнению с возможным естественным заражением.
Также, чтобы обезопасить ребенка от негативных последствий после вакцинации, следует ознакомиться со списком медицинских противопоказаний к проведению вакцинации.
Риск же осложнений после вакцинации несопоставим с риском осложнений от болезней.
| Вакцина | Поствакцинальные осложнения | Осложнения в ходе заболевания | Летальность при заболевании |
| Ветряная оспа | Вакцинальный менингоэнцефалит – 1/500 000 | 0,001% | |
| Корь-паротит-краснуха | |||
| Коклюш-дифтерия- столбняк | Энцефалопатия – до 1/300 000. | ||
| Вирусы папилломавирусной инфекции | Тяжёлая аллергическая реакция – 1/500 000. | Цервикальный рак – до 1/4000. | 52% |
| Гепатит В | Тяжёлая аллергическая реакция – 1/600 000. | Хронические инфекции развиваются у 80-90% детей, инфицированных в течение первого года жизни.
Хронические инфекции развиваются у 30-50% детей, инфицированных в возрасте до шести лет. | 0,5-1% |
| Туберкулёз | Диссеминированная БЦЖ-инфекция – до 1/300 000.
БЦЖ-остеит – до 1/100 000 | Туберкулезный менингит, легочное кровотечение, туберкулезный плеврит, туберкулезные пневмонии, распространение туберкулезной инфекции на другие органы и системы (милиарный туберкулез) у детей раннего возраста, развитие легочно-сердечной недостаточности. | 38%
(Вторая по значимости причина смертности от инфекционного агента (после ВИЧ- инфекции). Возбудителем туберкулеза инфицированы 2 млрд человек — треть населения нашей планеты. |
| Полиомиелит | Вакциноассоциированный вялый паралич – до 1/ 160 000. | Паралич – до 1/100 | 5 - 10% |
На основе данных: А.Н.Мац (НИИ вакцин и сывороток им. И.И.Мечникова РАМН) - Врачам об антипрививочном движении и его вымыслах в СМИ
| Вакцина | Установленная частота тяжелых реакций |
| БЦЖ | 1:50 000 доз |
| Живая полиомиелитная | 1:3 000 000 доз |
| Коревая | 1:1 000 000 доз |
| АКДС |
Нужны ли людям вакцины? (под ред.Медуницына)
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Ребенку 1 г 10 мес. В 6 мес. была сделана прививка Инфанрикс-Гекса, две недели назад прививка корь-краснуха-паротит. Ребенок начал ходить в детский сад, сейчас узнала, что в группе есть дети, которым некоторое время назад сделали живую вакцину от полиомиелита.
Представляет ли пребывание с такими детьми опасность для моего ребенка?
Когда и какую можно сделать прививку от полиомиелита нам сейчас? У меня выбор: поставить комплексную АКДС Инфанрикс или только полиомиелит, можно ли сделать прививку от полиомиелита через две недели после Приорикса?
Отвечает Харит Сусанна Михайловна
Для защиты от любых форм полиомиелита ребенок должен иметь как минимум 3 прививки. При вакцинации других детей живой оральной вакциной против полиомиелита непривитые или не полностью привитые дети высаживаются из детского сада на 60 дней для предупреждения развития вакциноассоциированного полиомиелита.
Нет, через 2 недели вы не можете начать прививки, интервал между прививками не меньше 1 месяца. Вам нужно сделать как минимум 2 прививки против полиомиелита прежде, чем ребенок будет защищен от этой инфекции. Т.е если ребенок привит дважды, то только через 1 месяц после последней прививки выработается достаточный иммунитет. Лучше привиться 2-х кратно с интервалом в 1,5 месяца АКДС+ ИПВ(Пентаксим, ИнфанриксГекса), через 6-9 месяцев делается ревакцинация. АКДС+ИПВ/ОПВ(Пентаксим). Прививка против гепатита В у вас пропала, но если вы будете прививаться ИнфанриксГекса дважды с интервалом в 1,5 месяца, 3ю прививку против гепатита В можно сделать через 6 месяцев от первой. Рекомендую сделать полный курс вакцинации, поскольку ребенок посещает детский сад (организованный коллектив) и практически не имеет никакой защиты от опасных и тяжелых инфекций.
У меня вопрос несколько общего характера, но обращаюсь к вам, так как до сих пор не смог получить на него внятного ответа. Кому, на ваш взгляд, может быть выгодна кампания по дискредитации вакцинации и, в особенности, детской? Я не прошу, конечно же, назвать конкретных виновников, мне интереснее понять, какие стороны могут быть в этом заинтересованы? Или же это процесс спонтанный, сродни невежеству, не нуждающемуся в подпитке?
Мои знакомые врачи предполагают, что информационные вбросы о вреде прививок могут (в теории) заказывать производители лекарств, поскольку тем выгоднее, чтобы человек шёл в аптеку за рекламируемым по ТВ препаратом, а не делал прививку у врача. Но это было бы справедливо для вакцины (к примеру) от гриппа (по ТВ хватает рекламы противогриппозных препаратов). А как же тогда быть с вакциной БЦЖ, вакциной от гепатита? Такие-то препараты по ТВ не рекламируют. С такой же логикой можно было бы предположить, что "заинтересованная сторона" - производители вегетарианских товаров и витаминов, которые предлагают пичкать ими детей едва ли не с первых дней жизни, но и эта теория тоже представляется мне спорной. А вы что считаете по этому поводу?
Отвечает Полибин Роман Владимирович
Это вопрос, который, к сожалению, не имеет точного ответа, можно лишь предполагать. Понять мотивацию людей, выступающих против вакцинопрофилактики - метода, доказавшего свою безопасность и эффективность для профилактики инфекционных и, на сегодняшний день, некоторых неинфекционных болезней, достаточно сложно.
Существуют общества, фонды "антивакцинальщиков", которые зарабатывают на этом рейтинг, в т.ч. с использованием интернет-технологий (например посещаемость, просмотры сайтов, сообщения в форумах), а возможно и деньги. Возможно это лоббирование интересов со стороны гомеопатов, т.к. большинство гомеопатов высказываются негативно в отношении вакцинации, рекомендуя заменить эпидемиологически обоснованный метод – вакцинацию, на недоказанный - гомеопатию.
Моей дочери 13 лет и она не болела ветряной оспой. Хотим сделать прививку, правильно ли мы поступаем?
Отвечает Харит Сусанна Михайловна
Да, чем старше ребенок, тем, к сожалению, больше вероятность тяжелого течения ветряной оспы, А так как это девочка, то нужно подумать и о том, что если заболевают ветряной оспой во время беременности, то это приводит к тяжелой патологии плода.
Можно ли взрослому привиться от ротавируса, если каждый год болею этим, нет желчного пузыря, спасибо!
Отвечает Харит Сусанна Михайловна
Нет, смысла в вакцинации для взрослых нет. Взрослые не болеют очень тяжело, а задача вакцины против ротавируса – предотвратить тяжелые формы заболевания с обезвоживанием у младенцев. Потом на протяжении всей жизни все равно заболевания возможны, но в легкой форме. Возможно стоит поговорить с гастроэнтерологом о профилактических мерах, например, лечении биопрепаратами.
У нас медотвод до 3 лет. Родились недоношенными,повышен. ВЧД, ВПК, ОАК, дмжп, дмпп . В роддоме получили гепатит в и после бцж и манту в 1 год и все. После всего увиденного болезней страшных боимся получать прививки. Когда мы собирались получить прививки от кори в тот момент столько детей стали инвалидом (есть дети дальних родственников возраст начиная год и старшекласники). При наших болячках можно ли нам делать прививки? Какие анализы сдавать перед прививкой?
Отвечает Полибин Роман Владимирович
Для ребенка, особенно при наличии указанных состояний опасны не прививки, а инфекции. Для проведения вакцинации обязателен осмотр врача перед прививкой, клинический анализ крови, при необходимости – общий анализ мочи и осмотр врача специалиста, у которого наблюдается ребенок с имеющимися заболеваниями.
Что делает эта прививка? Как решается проблема с заражением столбняком.
Отвечает Харит Сусанна Михайловна
Прививка против столбняка защищает от развития заболевания. Заражение столбняком происходит путем попадания спор бактерий, находящихся в загрязненных землей предметах, в поврежденные ткани. Споры столбнячной палочки истребить невозможно, поэтому проблема с заболеванием решается путем плановой вакцинации.
Подскажите пожалйста, как лучше и более аргументировано ответить на мнение студента-медика и вообще любого медработника: "я не делаю прививку от гриппа, потому что не известно какой вирус будет в этом эпидсезон, а прививку от гриппа разрабатывают летом, когда еще на знают актуальные штаммы будущей эпидемии". Другими словами какая вероятность в % того, что тривакцина от гриппа, которой ппививают осенью "перекроет" актуальные штаммы вируса в наступающем эпидсезоне зимой с учетом того, что возможно появление одного или нескольких новых штаммов. Буду также благодарен, если Вы сбросите ссылки на первоисточники таких данных, чтобы мои слова были более убедительны.
Отвечает Полибин Роман Владимирович
Главными аргументами в необходимости профилактики гриппа являются сведения о высокой контагиозности, тяжести, многообразии осложнений этой инфекции. Грипп чрезвычайно не только для групп риска, но и для здоровых людей среднего возраста. Такое частое осложнение как пневмония протекает с развитием РДС и летальностью, достигающей 40%. В результате гриппа могут развиваться синдром Гудпасчера, Гийена-Барре, рабдомиолиз, синдром Рейе, миозит, неврологические осложнения и т.д. Причем среди умерших и лиц с тяжелыми осложнениями привитых людей не наблюдается!
Информацию о системе Глобального Надзора за гриппом можно найти на официальном сайте ВОЗ или сайте Европейского Региона ВОЗ.
Читайте также:


