Вирусный японский энцефалит в
Основные факты
- Японский энцефалит (ЯЭ) — это флавивирус, который относится к группе вирусов, вызывающих лихорадку денге, желтую лихорадку и лихорадку Западного Нила, и распространяется комарами.
- ЯЭ является основной причиной вирусного энцефалита во многих странах Азии, ежегодно вызывая почти 68 000 клинических случаев заболевания.
- Хотя симптоматический ЯЭ встречается редко, показатель летальности среди заболевших энцефалитом может достигать 30%. Постоянные неврологические или психиатрические последствия могут наступить у 30-50% лиц, переболевших энцефалитом.
- В 24 странах Регионов стран Юго-Восточной Азии и Западной части Тихого океана ВОЗ существует эндемическая передача ЯЭ, угрожающая риском заражения более чем 3 миллиардам человек.
- Лекарства от этой болезни не существует. Лечение ориентировано на облегчение тяжелых клинических симптомов и оказание больному поддержки с целью преодоления инфекции.
- Для профилактики ЯЭ имеются безопасные и эффективные вакцины. ВОЗ рекомендует включать вакцинацию против ЯЭ в национальные программы иммунизации во всех районах, где ЯЭ признается проблемой общественного здравоохранения.
Основной причиной вирусного энцефалита в Азии является вирус японского энцефалита (ВЯЭ). Этот переносимый комарами флавивирус принадлежит роду вирусов, к которому относятся также вирусы денге, желтой лихорадки и лихорадки Западного Нила. Первый случай заболевания ЯЭ был зарегистрирован в Японии в 1871 году.
Годовая заболеваемость этой болезнью в клинической форме варьируется между странами и внутри них, составляя от 10 на 100 000 человек населения или выше во время вспышек. Согласно оценкам, по результатам недавнего обзора публикаций, во всем мире ежегодно имеют место почти 68 000 клинических случаев заболевания ЯЭ, летальные исходы от болезни достигают от 13600 до 20400 случаев. ЯЭ поражает главным образом детей. Большинство взрослых в эндемичных странах обладают природным иммунитетом, перенеся инфекцию в детстве, однако болезнь может затронуть лиц любого возраста.
Признаки и симптомы
В большинстве случаев инфекция вирусом ЯЭ протекает в легкой форме (с высокой температурой и головной болью) или без явных симптомов, однако примерно в 1 из 250 случаев заражения болезнь проходит в тяжелой форме. Инкубационный период составляет от 4–14 дней. У детей наиболее частыми начальными симптомами заболевания могут быть боль в нижней части живота и рвота. Тяжелая форма характеризуется стремительным установлением высокой температуры, головной болью, ригидностью затылка, дезориентацией, комой, спазмами, конвульсиями, спастическим параличом и возможной смертью. Среди лиц с симптомами болезни показатель летальности может достигать 30%.
Среди перенесших болезнь 20-30% страдают из-за постоянных когнитивных, поведенческих или таких неврологических проблем, как паралич, периодические конвульсии или потеря речи.
Передача инфекции
24 страны из Регионов стран Юго-Восточной Азии и Западной части Тихого океана ВОЗ подвержены риску передачи ЯЭ, действие которого распространяется более чем на три миллиарда человек.
ЯЭ передается людям через укусы инфицированных комаров вида Culex (в основном Culex tritaeniorhynchus). После заражения людей у них не развивается достаточная виремия, чтобы инфицировать комаров при кормлении. Вирус существует в рамках цикла передачи между комарами, свиньями и/или водоплавающими птицами (энзоотический цикл). Болезнь в основном встречается в сельской местности и пригородах, где люди приближены к этим позвоночным.
В большинстве умеренных зон Азии вирус японского энцефалита (ВЯЭ) передается главным образом в теплое время года, когда могут иметь место крупные эпидемии. В зоне тропиков и субтропиков передача может происходить круглый год, но в районах возделывания риса часто усиливается в период дождей и перед сбором урожая.
Диагностика
Лица, проживающие в эндемичной по ЯЭ зоне или совершившие туда поездку и заболевшие энцефалитом, рассматриваются в качестве пациентов с подозрением на ЯЭ. Для подтверждения инфицирования ЯЭ и исключения других причин энцефалита требуется провести лабораторное исследование. ВОЗ рекомендует проводить тест на выявление специфических к ЯЭ антител в одном образце спинномозговой жидкости (СМЖ) или сыворотке методом захвата IgM ELISA. Тестирование образца СМЖ является предпочтительным, поскольку снижает вероятность получения ложноположительных результатов, обусловленных ранее перенесенной инфекцией или вакцинацией.
Эпиднадзор за этой болезнью является главным образом синдромным надзором за острым энцефалитом. Подтверждающее лабораторное тестирование часто проводится на специальных дозорных участках, и предпринимаются усилия расширить эпиднадзор на лабораторной основе. Эпиднадзор за случаями заболеваний установлен в странах, ведущих эффективную борьбу с ЯЭ с помощью вакцинации.
Лечение
Для пациентов с ЯЭ антивирусного лечения не существует. Проводится поддерживающее лечение с целью облегчить симптомы и стабилизировать состояние пациента.
Профилактика и борьба
Для профилактики болезни имеются безопасные и эффективные вакцины против ЯЭ. ВОЗ рекомендует принимать надежные меры по профилактике ЯЭ и борьбе с ним, включая иммунизацию против ЯЭ во всех районах, где болезнь является признанным приоритетом общественного здравоохранения, наряду с усилением механизмов эпиднадзора и отчетности. Там, где окружающая среда благоприятствует передаче вируса ЯЭ, вакцинацию следует предусматривать даже при небольшом числе подтвержденных случаев ЯЭ. Лишь немногие данные свидетельствуют о том, что уменьшению бремени ЯЭ способствуют какие-либо мероприятия, отличные от вакцинации среди людей. Поэтому вакцинация людей должна быть более приоритетной мерой по сравнению с вакцинацией свиней и мерами по борьбе с комарами.
В настоящее время используются 4 основных типа вакцин против ЯЭ: инактивированные вакцины на основе клеток мозга мышей, инактивированные вакцины на основе клеток Vero, живые аттенуированные вакцины и живые рекомбинантные вакцины.
За последние годы живая аттенуированная вакцина SA14-14-2, производимая в Китае, получила наиболее широкое применение в эндемичных странах и прошла преквалификацию ВОЗ в октябре 2013 года. Инактивированные вакцины на основе клеточных культур и живые рекомбинантные вакцины на основе вакцинного штамма желтой лихорадки также лицензированы и преквалифицированы ВОЗ. В ноябре 2013 года Альянс ГАВИ открыл канал финансирования для поддержки кампаний вакцинации от ЯЭ в странах, имеющих право на получение такой помощи.
Всем лицам, совершающим поездки в эндемичные по японскому энцефалиту районы Японии следует принимать меры предосторожности против укусов комаров, чтобы сократить риск заболеть ЯЭ. Меры личной профилактики включают использование репеллентов, ношение одежды с длинными рукавами, спирали и испарители от комаров. Лицам, совершающим продолжительные поездки в районы, эндемичные по ЯЭ, рекомендуется вакцинироваться.
Вспышки болезни
Крупные вспышки ЯЭ происходят каждые 2-15 лет. Передача ЯЭ усиливается в сезон дождей, когда популяция переносчиков увеличивается. Однако пока отсутствуют фактические данные об усилении передачи ЯЭ после крупных наводнений и цунами. Распространение ЯЭ в новых районах коррелируется с развитием сельского хозяйства и интенсивным возделыванием риса с использованием ирригационных систем.
ВОЗ принимает следующие ответные меры:
- Формулирует глобальные рекомендации по борьбе с ЯЭ, в том числе по использованию вакцин. ВОЗ рекомендует проводить иммунизацию от ЯЭ во всех регионах, где эта болезнь является признанной проблемой общественного здравоохранения, и оказывает поддержку в ее реализации.
- Оказывает техническую поддержку в области осуществления эпиднадзора за ЯЭ, внедрения вакцин против ЯЭ и проведения широкомасштабных кампаний вакцинации против ЯЭ, а также в оценке эффективности вакцин против ЯЭ и воздействия программ.
Вызовите врача на дом по тел. 46-12-19, 46-12-07 (ул. Дикопольцева, 34), 97-94-26 (ул. Ленинградская, 27) - с 8:00 до 14:00
Граждане, подлежащие карантину по поводу контакта с коронавирусной инфекцией, могут получить больничный лист через единый портал государственных услуг (подробнее).
Горячая линия по вопросам, связанным с коронавирусной инфекцией: +7(914) 206-6970
Оставайтесь дома!
Лица старше 65 лет для получения льготных лекарственных препаратов в рабочие дни могут обратиться:
- по тел. 91-10-61, 31-17-75 (ул. Дикопольцева, 34)
- по тел. 30-18-67 (ул. Ленинградская, 27)
При наличии необходимых препаратов в аптечном пункте и аптеке №24 они будут доставлены Вам на дом.
Комариный энцефалит (синонимы болезни: энцефалит японский, летне-осенний, энцефалит В) - острая вирусная природно-очаговая инфекционная болезнь, характеризующаяся лихорадкой и тяжелым поражением центральной нервной системы - менингеальным синдромом, гиперкинезами и гипертонией мышц, иногда спастическими парезами и параличами, психическими расстройствами.
С конца XIX в. в Японии регистрировались летне-осенние вспышки тяжелого заболевания с поражением нервной системы. Значительные эпидемии были описаны в 1871 -1873 pp. в Киото и Осаке, а также в 1916-1924 pp. Ошибочно болезнь считали особенно тяжелой формой цереброспинальной менингита. Эпидемии 1924 г. (6125 случаев, летальность 70%) расценили как вспышка летаргического энцефалита Экономо. В отдельную нозологическую форму комариный энцефалит был выделен в 1924 p. Futaki, Kaneko, Inada. В 1933 p. М. Hayashi выделил вирус путем инфицирования обезьян эмульсией мозга погибших от энцефалита людей.
Возбудитель комариного энцефалита принадлежит к роду Flavivirus, семьи Togaviridae. Вирионы содержат однониточную РНК. Вирус патогенен для большинства лабораторных животных, обезьян. Репродуцируется в курином эмбрионе, перевиваемых и первичных культурах клеток животных и человека, способный к ГПД, гемагглютинации эритроцитов. Малоустойчив относительно факторов внешней среды, чувствителен к нагреванию (при температуре 56 ° С погибает через ЗО мин), дезинфицирующих средств, эфира, хорошо сохраняется при низких температурах.
В межэпидемический период основным резервуаром инфекции в природе являются рукокрылые - летучие мыши, выделяющие вирус круглогодично. Установлено длительное пребывание вируса в пойкилотермных животных (змеях). Резервуаром инфекции являются также дикие птицы. В эпидемический период источником инфекции могут быть домашние птицы и животные, чаще лошади, реже крупный рогатый скот, свиньи, иногда собаки, грызуны. Больной человек при наличии переносчиков также может быть источником инфекции. Переносчиком инфекции являются комары родов Culex и Anopheles, в организме которых при температуре окружающей среды не ниже 22 ° С вирус размножается. Инфицированные комары передают вирус человеку или животному со слюной при укусе.
Комариный энцефалит характеризуется летне-осенней сезонностью и эндемичностью. Различают устойчивые природные очаги инфекции, где основным источником являются дикие животные, и синантропные (городские и сельские), в которых роль источника инфекции играют домашние животные и больные люди. Восприимчивость к болезни общая. Иммунитет после перенесенной болезни стойкий, длительный. Болезнь регистрируется в Японии и практически на всей территории восточной части Азии.
Считается, что после попадания в кровь во время укуса комара вирус первично размножается в клетках нервной системы, куда заносится гематогенно. Повторная вирусемия предопределяет конец инкубационного периода и начало острой патологии. Больше поражается нервная система, особенностью является преобладание аутоиммунно-аллергического компонента. Наблюдаются отек мозга и его оболочек, венозное полнокровие, множественные точечные кровоизлияния. Деструкцию и мелкие участки некроза обнаруживают практически во всех отделах центральной нервной системы без какой преимущественной локализации. Во внутренних органах преобладают инфильтративно-дегенеративные изменения капилляров с вторичными незначительными околососудистыми инфильтратами, паренхиматозное перерождение миокарда, печени, почек, пневмонические очаги в легких.
Инкубационный период длится 4-24, чаще - 10-12 дней. Болезнь начинается остро с озноба и повышения температуры тела до 39-40°С. Кожа лица, шеи, верхней части грудной клетки гиперемирована, склеры инъецированы. Наблюдается повышенная потливость, иногда слюнотечение. На фоне гипертермии в течение 4-8 дней прогрессивно нарастают признаки менингоэнцефалита - резкая головная боль, общая гиперестезия, рвота. Проявляются ригидность мышц в затылка, симптомы Кернига, Брудзинского. Уже на 2-3-й день болезни возможны галлюцинации, затуманенность или потеря сознания. Общее повышение тонуса мышц вызывает вынужденную позу, характерную для больных с тяжелой мозговой гипертензией, - с запрокинутой назад головой, согнутыми руками и приведенными к животу ногами. Гиперкинезы мышц лица, конечностей, могут переходить в тонические судороги. Возникают стереотипии - многократное повторение одних и тех же движений. У части больных в остром периоде наблюдаются неустойчивые парезы различной локализации, появляются патологические рефлексы Бабинского, Оппенгейма и др. Цереброспинальная жидкость прозрачная, бесцветная, вытекает под повышенным давлением, с незначительно увеличенным количеством белка, умеренный лимфоцитарный плеоцитоз (20-80 клеток в 1 мкл).
Нарушение функции органов кровообращения обусловлено патологией гипоталамической области. Выявляют тахикардию до 120-140 ударов в 1 мин, повышение артериального давления. В легких конце первой недели болезни возможна очаговая пневмония.
Со стороны крови, в отличие от многих вирусных инфекций, наблюдается значительный лейкоцитоз (15-20 x10 9 /л), нейтрофиллез (75-85%), увеличение СОЭ (20-30 мм/ч). Если больной не погибает в течение первых 10 дней болезни, симптомы органического поражения мозга (парезы, нарушения координации, гиперкинезы) довольно быстро исчезают, не оставляя глубоких изменений, хотя значительная астения и психические расстройства проявляются еще длительное время. Стойкое снижение интеллекта и психозы как остаточные проявления приводят к инвалидности.
Кроме названной клиники болезнь может протекать без энцефалитичних проявлений и даже в субклинической форме. Одним из самых неблагоприятных преморбидных факторов, влияющих на течение комариного энцефалита, считается общее перегревание организма, особенно при значительных физических нагрузках.
В остром периоде возможно развитие вторичной бактериальной пневмонии, сепсиса, нефропатии. Степень и тяжесть инвалидизации предопределяют наслоения разнообразной вторичной патологии.
Летальность от комариного энцефалита иногда достигает ЗО-80%. Инвалидизация после перенесенной болезни чаще обусловлена разной степени деменцией, стойкими параличами и гиперкинезами, расстройствами речи, слуха.
Опорными симптомами клинической диагностики комариного энцефалита является острое начало болезни, гипертермия, сочетание менингеального синдрома с такими-симптомами энцефалита как гипертонус и гиперкинез мышц, тоническими судорогами, стереотипией; гипергидроз, слюнотечение, психические расстройства. Важное значение имеют данные эпидемиологического анамнеза (пребывание в эндемичной зоне, укусы комаров).
С целью выделения вируса из крови и цереброспинальной жидкости (а от умерших из мозга) материал вводят внутримозговой или внутрибрюшинно белым мышам. Далее вирус идентифицируют в РН, РТГА и РСК. Из серологических методов применяют РТГА, РСК, исследования проводят в парных сыворотках крови, взятых от больных в начале болезни и через 2-4 недели.
Дифференциальный диагноз следует проводить с первичными и вторичными энцефалитами, в начальном периоде - с гриппом, при котором наблюдаются боли в области надбровных дуг, глазных яблок, катаральные признаки, трахеобронхит, лейкопения. Для клещевого энцефалита характерны вялые параличи мышц плечевого пояса, а гипертония мышц и спастические параличи встречаются редко. При дифференциации с другими арбовирусных энцефалитами учитывают данные эпидемиологического анамнеза (разные ареалы распространения), результаты вирусологического и серологического исследования.
Эпидемический летаргический энцефалит Экономо отличается от комариного общей скованностью, сонливостью, наличием окулолетаргичного и вестибулярного синдромов, для него не характерен менингеальный синдром. Остаточным проявлением летаргического энцефалита является паркинсонизм.
Вторичные энцефалиты, вызванные энтеровирусами, вирусами гриппа, эпидемического паротита, ветряной оспы, кори, краснухи, характеризуются преобладанием общемозговых проявлений; очаговые поражения, как правило, незначительны и не сопровождаются устойчивыми, распространенными парезами. Кроме того, в анамнезе болезни или при объективного обследования выявляют симптомы, присущие данной болезни, а при исследовании крови - лейкопения с относительным лимфоцитозом.
Для полиомиелита характерны двухволновая лихорадка, катаральные проявления и часто незначительная диарея в начале болезни с развитием стойких вялых проксимальных параличей, чаще нижних конечностей.
Как специфическое средство применяют гипериммунный конский иммуноглобулин по 5-10 мл или сыворотку по 15-20 мл внутримышечно по Безредка течение 3-4 дней, особенно в первые 5-7 дней болезни, а также сыворотку крови реконвалесцентов по 20-30 мл внутримышечно или внутривенно. В случае тяжелого течения болезни серотерапию продолжают до 10-15 дней. Назначают рибонуклеазу, интерферон (реаферон), ацикловир. С целью патогенетического лечения больных с синдромом менингоэнцефалита применяют гликокортикостероиды, дегидратирующие и седативные средства; для борьбы со вторичной инфекцией - антибиотики. Если существует угроза бульбарных расстройств, необходимы реанимационные мероприятия. В течение 4-6 недель строгий постельный режим. Дальнейшее лечение направлено на восстановление нарушенных функций, что требует, в частности, применение психотропных препаратов.
Принимаются меры борьбы с комарами - химическая обработка водоемов с личинками и куколками комаров, помещений инсектицидами, применение средств индивидуальной защиты.
Для активной иммунизации людей и животных в эндемичных очагах применяют инактивированную формолвакцину. Как средство экстренной профилактики рекомендуется однократное внутримышечное введение по Безредка 3-6 мл гипериммунного гамма-глобулина или 10 мл гипериммунной сыворотки.
Японский энцефалит — (encephalitis japonica, Japanese encephalitis) — острое инфекционное эндемичное заболевание с преимущественным поражением нервной системы, вызываемое фильтрующимися нейтротропными вирусами, переносчиками которых служат комары. Резервуаром вируса в природе служат животные и птицы.
Японский энцефалит (ЯЭ) является одной из наиболее тяжелых трансмиссивных нейроинфекций человека.
Несмотря на бесспорно давнее существование этого заболевания, первые публикации, посвященные клинической картине болезни, появились в 1924 году, в период эпидемии, охватившей 7000 человек и ставшей национальным бедствием для Японии. Около восьмидесяти процентов из заболевших погибли.
Вирус впервые выделен в 1933 г. Н. Хаяши.
Вскоре за этой формой нейроинфекций закрепилось общепринятое название — японский энцефалит (encephalitis japonica).
В дальнейшем оказалось, что японский энцефалит является природно-очаговым вирусным заболеванием, встречающимся не только в Японии, но и в других странах Тихоокеанского региона, в том числе и в российском Приморье.
В отечественной литературе первая публикация, посвященная этому заболеванию, принадлежит первооткрывателю клиники клещевого энцефалита, выдающемуся невропатологу профессору А.Г.Панову (1940).
Этиология.Возбудитель японского энцефалита выделен в 30-е годы нынешнего столетия (Hayashi, 1934, А. А. Смородинцев, А. К. Шубладзе, В. Д. Неустроев , 1938). Вирус японского энцефалита относится к группе Б фильтрующихся нейротропных арбовирусов. Его размеры не превышают 15—22 ммк. Весьма устойчив во внешней среде. Кипячением убивается в течение 2 ч. Спирт, эфир и ацетон оказывают угнетающее действие на активность вируса лишь спустя 3 дня. При отрицательных температурах может сохраняться до 395 дней.
Эпидемиология.Кроме человека, восприимчивыми к вирусу японского энцефалита являются белые мыши, обезьяны, лошади, коровы, козы, овцы и т.д.
Заражение человека происходит в период кровососания на нем комаров Culex pipiens, Culex trithaeniorhynchus, Aedes togoi, Aedes japonicus. Для японского энцефалита характерна сезонность, связанная со временем выплода комаров. Заболевают преимущественно люди молодого возраста, работающие в заболоченных местах.
Патогенез.Развитие заболевания прежде всего зависит от состояния организма, его реактивных свойств, определяющих степень сопротивляемости к воздействию, а также от количества введенного вируса, его вирулентности и штаммовых свойств.
Часто при попадании в организм человека вирус гибнет уже в месте его инокуляции.
Распространение возбудителя в организме может происходить как гематогенным, так и невральным путем. Проницаемость гематоэнцефалического барьера для вируса зависит от многих факторов, в первую очередь, от перегревания организма, при котором заболевание развивается быстрее.
Преодолев гематоэнцефалический барьер, вирус проникает в паренхиму мозга, где в основном и происходит его размножение. При тяжелых формах заболевания происходит генерализация возбудителя в организме и репродукция вируса как в нервной системе, так и вне ее.
Инкубационный периодболезни от 5 до 15 дней. Заболевание начинается внезапно с бурно нарастающих общеинфекционных симптомов. При этом многие больные могут назвать точное время начала своего заболевания. В первый день болезни возникает фебрильная лихорадка, достигающая максимума (до 40 0 С) ко второму дню и продолжающаяся в течение 7—10 дней.
Тяжесть течения болезнии полиморфизм ее проявлений обусловлены особенностями поражения мозга. Течение японского энцефалита характеризуется коротким острым периодом. Симптомы болезни достигают наибольшей интенсивности на 3—5-е сутки от начала болезни. Летальность составляет 40—70%, большей частью в первую неделю болезни. Оставшиеся в живых выздоравливают очень медленно, при длительных астенических жалобах.
Лабораторная диагностика.Известно, что странах бывшего СНГ заболевания возможны лишь с конца августа в южных районах Приморья. В холодное время года случаев японского энцефалита не зарегистрировано.
Диагностика основывается на результатах вирусологических (выделение вируса из крови, мочи и ликвора или мозга умерших в остром периоде болезни) исследований. Выделяемость возбудителя тем выше, чем раньше предприняты исследования. Следует принять во внимание, что после десятого дня болезни выделить вирус не удается.
Для диагностики также широко используют иммунологические методики — обнаружение специфических антител в крови. При этом решающее значение приобретает исследование парных сывороток.
Кроме РСК при иммунологической диагностике японского энцефалита используют реакцию подавления гемагглютинации (РПГА) и реакцию нейтрализации (РН).
Дифференциальная диагностикапроводится, в первую очередь, с клещевым энцефалитом, геморрагической лихорадкой с почечным синдромом (геморрагический нефрозонефрит), первичными серозными менингитами.
Лечение.Терапия японского энцефалита является в значительной мере симптоматической.
Применявшиеся ранее для первичной профилактики и лечения сыворотки (гипериммунная сыворотка лошадей, сыворотка реконвалесцентов) в настоящее время практически не используют из-за риска аутоиммунных реакций (энцефаломиелиты).
Для иммунизации используется высокоочищенная инактивированная мозговая вакцина.
Профилактика и мероприятия в очаге.Основным мероприятием в очаге является уничтожение личинок комаров в водоемах. Кроме того, возникает необходимость в тщательном засетчивании окон, смазывании открытых частей тела репеллентами (диметилфталатом с нанесением его на низ брюк, обшлага рубашки), также целесообразно использование сеток Павловского.
Перед работой в эпидемическом очаге подкожно вводят формоловую вакцину.
Ознакомиться с биологическими свойствами и классификацией арбовирусов.
Описывать эпидемиологию и патогенез клещевого энцефалита.
Изучить методы лабораторной диагностики клещевого энцефалита.
Ознакомится с методами профилактики клещевого энцефалита.
Проводить дифференциацию арбовирусов.
Забирать материал для исследования от больных с заболеваниями, вызванными арбовирусами.
Выделять и проводить идентификацию арбовирусов.
Трактовать результаты микробиологического исследования клеточных культур в норме и с ЦПД арбовирусов.
Трактовать результаты серологического исследования сыворотки больного клещевым энцефалитом.
Общая характеристика арбовирусов. Классификация. Антигены. Культивирование. Чувствительность к физическим и химическим факторам.
Основные представители патогенных для человека флавивирусов – вирусы клещевого и японского энцефалитов, желтой и омской геморрагической лихорадок, лихорадки денге. Особенности патогенеза. Природная очаговость.
Вирус клещевого энцефалита. Биологические свойства, экологические варианты возбудителя. Распространение в природе. Механизм передачи возбудителя человеку. Патогенез и иммуногенез заболевания.
роль отечественных ученых в изучении флавивирусных инфекций (Л.А. Зильбер, М.П. Чумаков, А.К. Шубладзе, Е.Н. Левкович и др.).
Микробиологическая диагностика вирусных энцефалитов.
Специфическая профилактика и лечение.
Практические задания, выполняемые на занятии:
Микроскопия микропрепаратов из клеточных культур в норме и с ЦПД арбовирусов.
Зарисовка демонстрационных микропрепаратов в протокол.
Пяткін К.Д., Кривошеїн Ю.С. Мікробіологія з вірусологією та імунологією.– Київ.: Вища шк., 1992.– 431с.
Воробьев А.В., Биков А.С., Пашков Е.П., Рыбакова А.М. Микробиология.– М.: Медицина, 1998.– 336с.
Медицинская микробиология /Под ред. В.И. Покровского.– М.: ГЭОТАР-МЕД, 2001.– 768с.
Тимаков В.Д., Левашев В.С., Борисов Л.Б. Микробиология /Учебник.– 2-е изд., перераб. и доп.– М.: Медицина, 1983,- 512с.
Тiтов М.В. Iнфекцiйнi хвороби.- К., 1995.– 321с.
Шувалова Е.П. Инфекционные болезни.- М.: Медицина, 1990.- 559 с.
Гайдаш І.С., Флегонтова В.В. Медична вірологія.– Луганськ, 2002.– 357 с.
Короткие методические указания к практическому занятию:
В начале занятия проводится проверка уровня знаний студентов по теме.
Самостоятельная работа состоит из изучения методов микробиологической диагностики арбовирусов. Студенты изучают схему выделения вируса клещевого энцефалита на клеточных культурах и лабораторных животных, знакомятся с методами идентификации вируса при помощи реакции нейтрализации. Далее студенты учатся трактовать результаты серологического исследования сыворотки больных клещевым энцефалитом. Затем студенты зарисовывают микропрепараты и дают необходимые пояснения. В состав самостоятельной работы входит также микроскопия демонстрационных препаратов и их зарисовка, заполнение протокола.
В конце занятия проводится тестовый контроль и анализ итоговых результатов самостоятельной работы каждого студента.
Эта нейроинфекция относится к трансмиссивным. Поражает преимущественно вещество головного мозга. Отличается сезонным характером. Вспышки регистрируются с августа по конец сентября. Дебют не имеет характерной симптоматики, является общеинфекционным. В острый период сопровождается менингеальным синдромом, расстройствами сознания, гиперкинезами, парезами, миоклониями, бульбарными расстройствами. Для постановки диагноза необходимо провести люмбальную пункцию, РИФ. ИФА. Показано также ПЦР-исследование. Для лечения используют сыворотку или специфический иммуноглобулин. В качестве симптоматической терапии назначают кортикостероидные, противоотечные, сосудистые, дезинтоксикационные, антиконвульсивные препараты.
Общая информация
Эта патология относится к тяжелым нейроинфекциям, способным поражать церебральные оболочки и вещество мозга. Она генерализованно распространяется по организму. Описание эпидемий в Японии появляется в исторических хрониках с конца XVIII века. В начале 20 века летальность от вспышек патологии достигала 70-80%. В этот период ее выделили в самостоятельную нозологию. Природные очаги отмечены в Японии, Приморском крае, Китае, Индии, на Дальнем Востоке, Филиппинах, в Корее.
Вирус, являющийся возбудителем японского энцефалита удалось выделить в 1933-1936 гг. К нему восприимчивы лошади, козы, овцы, грызуны, обезьяны и некоторые виды птиц. Особенно опасна она для детей до 10 лет. У беременных инфекция вызывает самопроизвольный выкидыш на 1-2 триместре. Терапией болезни занимаются инфекционисты, эпидемиологи и неврологи. Это связано с высоким процентом летальных исходов и риском осложнений, ведущих к инвалидизации.
Причины
Возбудителем болезни является специфический нейротропный арбовирус. Он обладает высокой устойчивостью. Замороженным может оставаться в живом состоянии год. Погибает спустя два часа при температуре кипячения. Дезинфицирующие спиртовые или ацетонсодержащие жидкости уничтожают его за трое суток. Разносчиком выступают комары Aedes togoi, Aedes japonicus, Culex pipiens, Culex trithaeniorhynchus. С их укусом возбудитель попадает в организм человека. Болезнь отличается четкой сезонностью. Она связана с периодом выплода комаров-переносчиков. Вспышка занимает около 50 дней. Приходится на август-сентябрь. В группу риска попадают мужчины, работающие в заболоченных местах эндемичного района. Вероятность эпидемии повышают обильные осадки и жаркий климат.
Произойдет ли заражение в случае укуса, зависит от нескольких факторов:
- Количества попавшего вируса.
- Степени вирулентности.
- Сопротивляемости макроорганизма.
- Состояния иммунной системы человека.
Гибель источника болезни зачастую происходит на месте укуса. В противном случае периневрально или с током крови он достигает гематоэнцефалического барьера. При перегревании организма источник заражения легко проникает через него. После ГЭБ вирус попадает в вещество мозга. Активно размножаясь, вызывает гибель нейронов. При тяжелых формах происходит генерализация. Патология распространяется за пределы нервной системы.
Симптоматическая картина
Инкубационный период может занимать 5-6 дней. Манифестации предшествует продромальный период. Он включает:
- Повышенную утомляемость.
- Сонливость.
- Ухудшение работоспособности.
- Разбитость.
- Нарушения речи.
- Диплопию.
- Снижение зрения.
- Дизурические расстройства.
Спустя несколько дней дебютирует острый период инфекции. Симптоматика включает высокую температуру. Гипертермия достигает 41 градуса. Сопровождается лихорадкой, головной болью, потливостью, шаткостью походки, мышечными болями, ломотой в пояснице. Также отмечается боль в животе, тошнота и рвота. Возникает гиперемия лица и шеи. Со стороны сердечно-сосудистой системы наблюдается брадикардия, переходящая в тахикардию. На 3-4 день японского энцефалита проявляются признаки поражения центральной нервной системы на фоне инфекционно-токсического синдрома.
Расстройство сознания, характерное для этого заболевания, включает:
- Делирий с бредом и психомоторным возбуждением.
- Спутанность.
- Аменцию.
- Сопор.
- Кому.
Менингеальный синдром сопровождается характерной позой, менингеальными знаками, гиперестезией. Могут отмечаться гиперкинезы, судорожные приступы, глазодвигательные расстройства, парезы и параличи конечностей по гемитипу. Происходит центральный парез лицевого нерва, бульбарные нарушения, миоклонические подергивания разных мышц. Тремор верхних и нижних конечностей усиливается при движении. Возможна гиперсомния – патологическая сонливость, похожая на проявление летаргического сна.
Болезнь отличается острым течением. Лихорадка сохраняется около 10 дней. При этом пик симптоматики приходится на 3-5-й день заболевания. В этот следует опасаться развития инфекционно-токсического шока, бактериальной пневмонии, отека головного мозга или легких, сепсиса, пиелонефрита. По мере выздоровления происходит реверсирование клинической картины. Но реконвалесценция занимает большое количество времени. В среднем до 2-х месяцев. Особенно долго сохраняется астения. Возможно проявление остаточных явлений.
Диагностика
Сложностей при постановке диагноза не существует. Для этого врач:
Подтверждением японского энцефалита считается выделение вируса из цереброспинальной жидкости и крови. В клинической практике определение антител проводится с помощью ИФА или РИФ. Нужно выявить вирусную РНК с помощью ПЦР-исследования. Ретроспективным методом можно назвать серологическое исследование с изучением парных сывороток. Это связано с тем, что второй забор сыворотки происходит на з-й-й недели заболевания. Сразу после дебюта сложно отличить эту патологию от острых инфекций. Ее необходимо дифференцировать от гриппа, ОРВИ, кори. После развертывания клинической картины от менингоэнцефалита, летаргического, клещевого и двухволнового вирусного энцефалита.
Терапия
Лечение носит комплексный подход. Необходимо наблюдение инфекциониста, невролога, реаниматолога. В первую неделю после начала заболевания необходимо трижды в день вводить специфический иммуноглобулин. Вместо него можно использовать сыворотку, взятую у реконвалесцентов. Параллельно проводится симптоматическая и патогенетическая терапия. Она включает меры, направленные на:
- Профилактику отека мозга.
- Дезинтоксикацию.
- Поддержание деятельности систем и органов.
- Предотвращение осложнений.
При необходимости проводят реанимационные мероприятия. Подключают пациента к аппарату ИВЛ. Хорошо себя зарекомендовало использование мочегонных лекарств, глюкокортикостероидов, сосудистых медикаментов, антиконвульсивных препаратов.
Врачебный прогноз
Смертельный исход от этого заболевания высок. По статистике летально заканчивается от 30 до 70% всех случаев. Изредка японский энцефалит протекает в легкой форме и характеризуется абортивным течением. У реконвалесцентов появляются стойкие неврологические нарушения. Они включают парезы, тугоухость, гиперкинезы, речевые нарушения, ухудшение остроты зрения, атаксию. Патологии могут сопутствовать психические расстройства – деменции, гебефрении, маниакально-депрессивные состояния. В дальнейшем они требуют постоянного наблюдения у психиатра и невролога.
Профилактика
К защитным мерам относится:
- Защитная одежда.
- Москитные сетки.
- Обработка репеллентами.
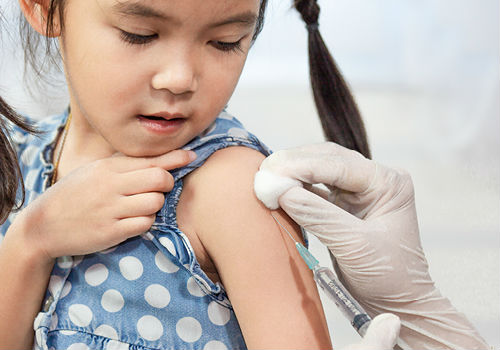
В качестве специфической профилактики показана вакцинация. Ее проводят жителям эндемических зон, и людям, планирующим их посетить. Детям прививки делают с года. Взрослым жителям вакцинация обычно уже не нужна.
Стандартная схема состоит из трех этапов. Вакцину вводят с интервалом в 7 и 21 день. При ускоренном графике 3-е введение проводят через неделю после второго. Первые 2 дозы создают достаточную в 80% случаев защиту. Последняя прививка должна происходить не позже, чем за 10 дней до поездки в эндемичную область. Это необходимо для формирования иммунитета. Ревакцинация показана с интервалом в 2-3 года.
Читайте также:


