Вирусный гепатит хронический бронхит
Основные факты
- Гепатит В — это вирусная инфекция, которая поражает печень и может вызывать как острое, так и хроническое заболевание.
- Передача вируса чаще всего происходит перинатальным путем от матери ребенку, а также при контакте с кровью или другими биологическими жидкостями.
- По оценкам ВОЗ, в 2015 г. в мире насчитывалось 257 млн человек, живущих с хронической инфекцией гепатита В (т.е. с положительным результатом тестирования на поверхностный антиген гепатита В).
- По оценкам, в 2015 г. от гепатита В умерло 887 000 человек, главным образом от вызванных гепатитом цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
- В 2017 г. число новых инфицированных составило 1,1 млн человек.
- По состоянию на 2016 г. о наличии у них инфекции знали 27 млн человек (10% людей, предположительно живущих с гепатитом В), и 4,5 млн (16,7%) диагностированных лиц проходили лечение.
- Гепатит В можно предотвратить с помощью безопасных, доступных и эффективных вакцин.
Гепатит В — потенциально опасная для жизни инфекция печени, вызываемая вирусом гепатита В (ВГВ). Эта инфекция представляет собой серьезную глобальную проблему здравоохранения. Вирус может вызывать хроническую инфекцию с высоким риском летального исхода от цирроза и рака печени. Существует безопасная и эффективная вакцина, обеспечивающая защиту от гепатита В на 98–100%. Профилактика инфекции гепатита В предотвращает развитие осложнений, в том числе развитие хронических заболеваний и рака печени.
Эпидемиологическая ситуация
Распространенность гепатита В выше всего в Регионе Западной части Тихого океана и в Африканском регионе, в которых инфицировано соответственно 6,2% и 6,1% взрослого населения. В Регионе Восточного Средиземноморья, Регионе Юго-Восточной Азии и Европейском регионе инфицировано соответственно 3,3%, 2,0% и 1,6% населения. В Регионе стран Америки инфицировано 0,7% населения.
Передача вируса
В высокоэндемичных районах гепатит В наиболее часто передается либо от матери ребенку при родах (перинатальная передача), либо в результате горизонтальной передачи (контакта с зараженной кровью), особенно от инфицированного ребенка неинфицированному ребенку в течение первых 5 лет жизни. У детей, инфицированных от матери или заразившихся возрасте до 5 лет очень часто развивается хроническая инфекция.
Гепатит B также передается в результате случайного укола иглой, нанесения татуировок, пирсинга и контакта с инфицированной кровью и биологическими жидкостями, включая слюну, менструальные и вагинальные выделения, а также семенную жидкость. Заражение гепатитом В может происходить при половых контактах, в частности у непривитых мужчин, имеющих половые контакты с мужчинами, и гетеросексуальных лиц, имеющих несколько половых партнеров или половые контакты с работниками секс-индустрии.
Заражение в зрелом возрасте приводит к развитию хронического гепатита менее чем в 5% случаев, в то время как инфекция в младенческом возрасте и раннем детстве приводит к хроническому гепатиту примерно в 95% случаев. Передача вируса может также произойти при повторном использовании игл и шприцев в медицинских учреждениях или среди лиц, употребляющих инъекционные наркотики. Кроме того, заражение может иметь место во время медицинских, хирургических и стоматологических процедур, нанесения татуировок, а также в результате использования бритвенных лезвий и аналогичных приспособлений, контаминированных инфицированной кровью.
Вирус гепатита В способен выживать вне организма человека по меньшей мере в течение семи дней. На протяжении этого периода времени вирус сохраняет способность вызывать инфекцию при попадании в организм лиц, не защищенных вакциной. Инкубационный период инфекции гепатита В составляет в среднем 75 дней, но может колебаться от 30 до 180 дней. Вирус может обнаруживаться в крови в течение 30–60 дней после инфицирования и способен персистировать в организме, вызывая хронический гепатит В.
Симптомы
В большинстве случаев инфекция имеет бессимптомное течение. Тем не менее, у некоторых пациентов возникают острые состояния с выраженными симптомами, которые сохраняются несколько недель и включают в себя желтушное окрашивание кожи и склер глаз (желтуху), потемнение мочи, сильную слабость, тошноту, рвоту и боли в брюшной полости. У небольшого числа людей острый гепатит может привести к развитию острой печеночной недостаточности с риском летального исхода.
В некоторых случаях вирус гепатита В также вызывает хроническую инфекцию печени, которая в дальнейшем может развиться в цирроз (рубцевание печени) или рак печени.
Кто подвержен риску хронических заболеваний?
Вероятность развития хронической инфекции зависит от возраста, в котором человек заразился вирусом гепатита. Наибольшая вероятность развития хронических инфекций наблюдается у инфицированных вирусом гепатита В детей в возрасте до шести лет.
Дети грудного и раннего возраста:
- хронические инфекции развиваются у 80–90% детей грудного возраста, инфицированных в первый год жизни;
- хронические инфекции развиваются у 30–40% детей, инфицированных в возрасте до шести лет.
- при отсутствии других сопутствующих заболеваний хронические инфекции развиваются менее чем у 5% людей, инфицированных гепатитом В во взрослом возрасте;
- у 20–30% взрослых с хронической инфекцией развивает цирроз и/или рак печени.
Коинфекция ВИЧ-ВГВ
Около 1% людей, живущих с ВГВ-инфекцией (2,7 млн человек) коинфицированы ВИЧ. Средняя распространенность ВГВ-инфекции среди ВИЧ-инфицированных составляет 7,4%. С 2015 г. ВОЗ рекомендует показывать лечение всем пациентам с диагнозом ВИЧ-инфекции, независимо от стадии заболевания. Тенофовир, который входит в состав лечебных комбинаций, рекомендованных в качестве терапии первой линии при ВИЧ-инфекции, также активен против ВГВ.
Диагностика
На основании только клинической картины провести дифференциацию между гепатитом В и вирусными гепатитами других типов невозможно; поэтому крайне важным является лабораторное подтверждение диагноза. Для диагностики и мониторинга пациентов с гепатитом В существует несколько методов лабораторного исследования крови. Их можно использовать для дифференциальной диагностики острых и хронических инфекций.
Методы лабораторной диагностики инфекции заключаются в выявлении поверхностного антигена гепатита В (HbsAg). Для обеспечения безопасности крови и предотвращения случайной передачи вируса реципиентам продуктов крови ВОЗ рекомендует проводить систематическое тестирование донорской крови на гепатит В.
- Острая инфекция ВГВ характеризуется наличием HBsAg и иммуноглобулина класса M (IgM) к ядерному антигену (HBсAg). В течение начальной фазы инфекции у пациентов также обнаруживается серопозитивная реакция на е-антиген вируса гепатита B (HbeAg). HBeAg обычно является маркером высокого уровня репликации вируса. Наличие HBeAg указывает на высокую контагиозность крови и биологических жидкостей инфицированного пациента.
- Хроническая инфекция характеризуется персистенцией HBsAg в течение не менее шести месяцев (при одновременном наличии HBeAg или без него). Постоянство наличия HBsAg является главным маркером риска развития хронического заболевания печени и рака печени (гепатоцеллюлярной карциномы) в течение жизни.
Лечение
Специфического лечения при остром гепатите В не существует. Поэтому медицинская помощь заключается в поддержании физического комфорта и нутритивного баланса, включая восполнение потерь жидкости, вызванных рвотой и диареей. Очень важно избегать неоправданного медикаментозного лечения. Так, категорически не показаны ацетаминофен/парацетамол и противорвотные средства.
При хронической инфекции гепатита В может назначаться медикаментозное лечение, в том числе пероральными противовирусными средствами. Лечение замедляет прогрессирование цирроза печени, снижает заболеваемость раком печени и повышает долгосрочную выживаемость. Терапия показана лишь части пациентов с хроническим гепатитом В (по оценкам, от 10% до 40% в зависимости от условий и критериев отбора).
ВОЗ рекомендует использовать пероральные препараты тенофовир или энтекавир — наиболее эффективные препараты для подавления вируса гепатита B. По сравнению с другими лекарственными средствами они редко вызывают формирование лекарственной устойчивости, просты в употреблении (одна таблетка в день) и вызывают мало побочных эффектов, поэтому их назначение не требует тщательного наблюдения за состоянием пациента.
Энтекавир не является патентованным лекарственным средством. В 2017 г. все страны с низким и средним уровнем дохода имели возможность на законных основаниях закупать генерический энтекавир, однако его стоимость и доступность значительно разнились. Тенофовир больше не защищен патентом нигде в мире. На международном рынке медианная цена прошедшего преквалификацию ВОЗ генерического тенофовира снизилась с 208 долл. США в год в 2004 г. до 32 долл. США в год в 2016 г.
Вместе с тем в большинстве случаев терапия не позволяет добиться полного излечения гепатита В, а только подавляет репликацию вируса. Поэтому большинство пациентов, которые начинают лечение от гепатита В, должны продолжать его на протяжении всей жизни.
Во многих регионах с ограниченными ресурсами доступ к диагностике и лечению гепатита В по-прежнему затруднен. В 2016 г. из 257 млн ВГВ-инфицированных, о своем диагнозе знали 10,5% (27 млн). У диагностированных лиц глобальный охват лечением составил 16,7% (4,5 млн). Многим пациентам диагноз ставится уже при наличии прогрессирующего заболевания печени.
Среди долгосрочных осложнений серьезное бремя болезни обусловлено циррозом и гепатоцеллюлярной карциномой. Рак печени прогрессирует быстро, и при ограниченных возможностях лечения исход болезни, как правило, неблагоприятный. В странах с низким уровнем дохода большинство пациентов с раком печени умирают в течение нескольких месяцев после постановки диагноза. В странах с высоким уровнем дохода хирургия и химиотерапия могут продлить жизнь на несколько лет. Иногда в странах с высоким уровнем дохода больным циррозом проводят трансплантацию печени (с переменным успехом).
Профилактика
Основным методом профилактики гепатита В является вакцинация. ВОЗ рекомендует прививать от гепатита В всех детей грудного возраста как можно скорее после рождения, желательно в течение 24 часов. Охват плановой иммунизацией детей грудного возраста против гепатита В вырос во всем мире (3) и по оценкам в 2017 г. составил 84% (охват третьей дозой вакцины). Низкая распространенность хронической ВГВ-инфекции у детей в возрасте до пяти лет (по оценкам, в 2015 г. этот показатель составил 1,3%) может быть объяснена широким применением вакцины против гепатита В. В большинстве случаев рекомендуется придерживаться одной из следующих двух схем вакцинации:
- трехдозовая схема вакцинации от гепатита В, при которой первая доза (моновалентной) вакцины вводится при рождении, а вторая и третья дозы (моновалентной или комбинированной вакцины) вводятся одновременно с первой и третьей дозами вакцины от дифтерии, коклюша и столбняка (АКДС);
- четырехдозовая схема, при которой первая доза моновалентной вакцины вводится при рождении, после чего вводятся три дозы моновалентной или комбинированной вакцины, обычно вместе с другими плановыми прививками грудного возраста.
Полный курс вакцинации вызывает повышение уровня защитных антител у более чем 95% младенцев, детей и молодых людей. Защита сохраняется на протяжении как минимум 20 лет и, вероятно, в течение всей жизни. В связи с этим ВОЗ не рекомендует проводить повторные прививки лицам, прошедшим трехдозовую вакцинацию.
В странах с низкой или средней эндемичностью вакцинация показана всем непривитым детям и подросткам в возрасте до 18 лет. В этих странах вероятность заражения среди представителей групп повышенного риска является более высокой, и им также следует пройти вакцинацию. К этим группам риска относятся:
- лица, которым часто требуются кровь или продукты крови, пациенты, находящиеся на диализе, и реципиенты трансплантации солидных органов;
- заключенные в местах лишения свободы;
- потребители инъекционных наркотиков;
- лица, имеющие бытовые и половые контакты с людьми с хронической ВГВ-инфекцией;
- лица, имеющие несколько половых партнеров;
- медицинские работники и другие лица, которые могут иметь контакты с кровью и продуктами крови при исполнении служебных обязанностей;
- не прошедшие полный курс прививок от гепатита В лица, совершающие поездки в районы, эндемичные по гепатиту В (этой категории лиц рекомендуется перед поездкой пройти вакцинацию).
Вакцина имеет чрезвычайно высокие показатели безопасности и эффективности. Начиная с 1982 г. во всем мире было использовано более 1 млрд доз вакцины против гепатита B. Во многих странах, в которых доля детей с хронической инфекцией гепатита В составляла 8 15%, вакцинация позволила снизить уровень хронической инфекции у привитых детей до менее 1%.
В дополнение к вакцинации детей грудного возраста передачу ВГВ можно предотвратить в результате реализации мер по обеспечению безопасности крови, включая скрининг, который гарантирует безопасность всей донорской крови и ее продуктов, используемых для переливания. Во всем мире в 2013 г. контроль качества прошли 97% доз донорской крови, однако остаются некоторые пробелы. Эффективной стратегией защиты от передачи ВГВ может быть принятие мер по обеспечению безопасности инъекций, в частности отказ от неоправданных и выполняемых в небезопасных условиях инъекций. Во всем мире доля небезопасных инъекций снизилась с 39% в 2000 г. до 3% в 2010 г. Кроме того, защита от передачи инфекции также достигается посредством повышения безопасности половых отношений, в том числе сведения к минимуму числа половых партнеров и использования барьерной контрацепции (презервативов).
Деятельность ВОЗ
- оказывать содействие применению простых неинвазивных диагностических тестов для оценки стадии заболевания печени и соответствия критериям назначения лечения;
- назначать лечение в первую очередь лицам с наиболее тяжелыми стадиями болезни печени и лицам, входящим в группу наибольшего риска смертности;
- рекомендовать в качестве терапии первой и второй линии использование аналогов нуклеозидов/нуклеотидов с высоким барьером формирования лекарственной устойчивости (тенофовир и энтекавир, и энтекавир для детей в возрасте 2 11 лет) .
Руководство также рекомендует назначать пожизненное лечение лицам с циррозом и лицам с высоким уровнем ДНК ВГВ и признаками воспалительного процесса в печени и проводить регулярный мониторинг лиц, проходящих лечение, а также лиц, еще не проходящих лечение, для оценки прогрессирования заболевания, определения показаний для лечения и раннего выявления рака печени.
В стратегии представлена концепция элиминации вирусного гепатита как проблемы общественного здравоохранения. Это нашло отражение в глобальных задачах по снижению к 2030 г. числа новых случаев инфицирования на 90% и смертности от вирусного гепатита на 65%. В стратегии изложены меры, которые должны быть приняты странами и Секретариатом ВОЗ для реализации этих задач.
Для оказания странам поддержки в реализации глобальных задач по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- формулирование политики, основанной на фактических данных, и получение данных для практических действий;
- профилактика передачи инфекции; и
- расширение охвата услугами по скринингу, оказанию помощи и лечению.
Начиная с 2011 г. ВОЗ совместно с национальными правительствами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к проведению Всемирного дня борьбы с гепатитом (одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии доктора Баруха Блумберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.
Длительная (>6 мес.) болезнь, характеризующаяся некротическими и воспалительными изменениями в печени, вызванная персистирующей инфекцией HCV →разд. 7.1.3. Хроническая инфекция вызывает многолетний воспалительный процесс, некроз и регенерацию гепатоцитов и может привести к развитию гепатоцеллюлярной карциномы.
За внепеченочную манифестацию хронического инфицирования HCV (→Осложнения) в основном ответственны иммунологические механизмы, прежде всего смешанная криоглобулинемия (II и III типа).
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Клиническая картина напоминает хронический вирусный гепатит B →разд. 7.2. Почти у 70 % пациентов возникает ≥1 из внепеченочных симптомов →Осложнения.
Спонтанная элиминация вируса гепатита С у хронически инфицированных пациентов встречается у ≈0,02 % больных в год. Прогресс медленный, зависит от динамики фиброза печени и цирротической перестройки. Динамика в 2 раза выше у больных с повышенной активностью AЛT (≈40 % всех инфицированных).
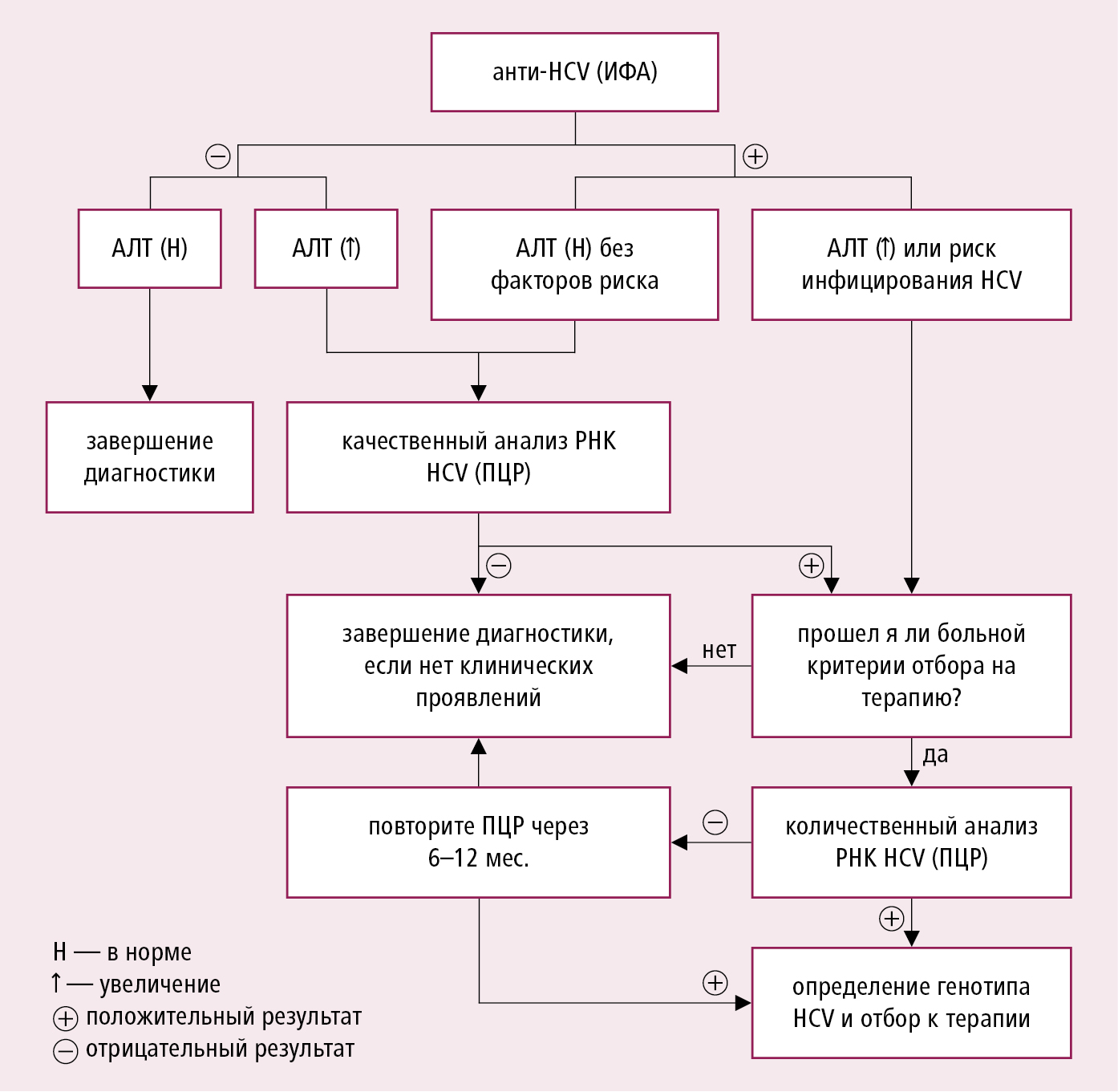
Рисунок 7.3-1. Алгоритм диагностики HCV-инфекции
Дополнительные методы исследования наверх
1. Лабораторные исследования: как при хронической форме вирусного гепатита B →разд. 7.2 — у ≈30 % больных активность AЛT в норме, а у некоторых увеличивается только периодически (может иметь форму синусоиды). наверх
2. Серологические и вирусологические исследования: как при острой форме вирусного гепатита C →разд. 7.1.3. Антитела анти-HCV могут не определяться через 4–10 нед. от инфицирования, а также у больных с ослабленным гуморальным иммунитетом, в том числе на гемодиализе (в этих случаях, определяйте РНК уже при предварительной диагностике). Для определения схемы терапии необходима идентификация вирусного генотипа с помощью молекулярного метода (ПЦР); в случае генотипа 1 дополнительно определяют субгенотип (1a или 1b).наверх
3. Неинвазивная оценка фиброза печени: эластография показана всем больным как при отборе к лечению, так и во время мониторирования болезни.наверх
4. Морфологическое исследование печени (биопсия): показано в случае подозрения на наличие другой сопутствующей болезни печени, несоответствия результата неинвазивного исследования с клиническим состоянием больного или в случае противоречивых результатов неинвазивных исследований.наверх
Наличие РНК HCV в крови в течение >6 мес. от инфицирования (по определению ВОЗ). Проведение биопсии печени не является обязательным для постановки диагноза.наверх
Как при хронической форме вирусного гепатита В →разд. 7.2. наверх
Рекомендуйте прекращение употребление алкоголя (алкоголь усиливает повреждение печени и ускоряет прогрессирование до цирроза), профилактически провести вакцинацию против HAV и HBV. У пациентов, страдающих ожирением, реализовать программу снижения массы тела. Умеренное ограничение физических нагрузок у пациентов, требующих особого физического напряжения, а также рекреационных и спортивных занятий. Считается, что полезным является употребление кофе. наверх
1. Цель: эрадикация HCV, которая значительно снижает риск развития цирроза печени и гепатоцеллюлярной карциномы.
2 . Основные показания: в первую очередь для лечения следует отбирать больных:
1) с фиброзом (>F1 по 5-балльной шкале оценки (F0–F4) при биопсии или при оценивании альтернативными методами);
2) ожидающих на трансплантацию печени или после трансплантации этого органа, когда произошла реактивация инфекции HCV;
3) с хроническим заболеванием почек;
4) дополнительно инфицированных HBV или ВИЧ;
5) с внепеченочными проявлениями инфекции HCV (→Осложнения).
1) интерфероны α — ИФН-α2a, ИФН-α2b, пегилированные интерфероны Пег–ИФН-α2a и Пег–ИФН-α2b; постепенно вытесняются новыми препаратами;
2) рибавирин (РБВ) — применяется в комбинации с другими препаратами, в схемах с ИФН и безинтерфероновых;
3) противовирусные препараты прямого действия (ПППД):
а) ингибиторы протеаз NS3 4A — боцепревир (BOC), гразопревир (GZR) (в РФ не зарегистрирован), телапревир , симепревир , асунапревир , паритапревир (PTV); на данный момент уже не рекомендуется применение боцепревир и телапревир;
б) ингибиторы полимеразы NS5B — дасабувир (DSV), софосбувир (SOF);
в) ингибиторы NS5A — элбасвир (EBR), даклатасвир , ледипасвир (LDV), омбитасвир (OBV); вельпатасвир (VEL);
г) комбинированные препараты — SOF/LDV, OBV/PTV/r (дополнительно содержит ритонавир (ингибитор протеаз, применяемый при лечении ВИЧ инфекции, здесь, в основном, как ингибитор CYP3A4 с целью усиления действия других препаратов), EBR/GZR.
4. Правила и схемы лечения: лечение с использованием ИФН на данный момент рекомендуется только у детей. Безинтерфероновое лечение основывается на комбинации 2–4 ингибиторов NS3, NS5A и NS5B, возможно с добавлением РБВ. Монотерапия ПППД является недопустимой в связи с риском селекции резистентных штаммов.
Решающими факторами при выборе схемы продолжительности терапии являются:
2) степень развития фиброза печени, а также диагноз цирроза;
3) предыдущее лечение и его результат (отсутствие ответа или частичный ответ либо рецидив без достижения продолжительного вирусологического ответа);
4) сопутствующие болезни (напр. почечная недостаточность) и возможность отмены других препаратов, вступающих во взаимодействие с планированным лечением;
5) местные условия (прежде всего возможность рефинансирования).
Наблюдение в направлении гепатоцеллюлярной карциномы →разд. 7.17.4
Наблюдение переносимости и течения противовирусного лечения
Контроль токсичности ПППД: в случае развития тяжелых нежелательных эффектов прервите применение ЛС (редукция доз не предусматривается). Контроль токсичности рибавирина: определение числа эритроцитов и концентрации гемоглобина сначала через неделю, а затем каждые 4 нед.; в случае снижения → уменьшение дозы; тяжелая гемолитическая анемия ( 1. Цирроз печени: без эффективной терапии развивается в течение 10 лет у 10 % больных с легким, 44 % с умеренным и 100 % с тяжелым (с мостовидным фиброзом) хроническим вирусным гепатитом С. Факторы риска, ускоряющие развитие цирроза: алкоголь, мужской пол, инфицирование в возрасте >40 лет, избыточный вес и ожирение, курение, повышенный уровень железа, стеатоз печени, инфицирование генотипом 3, сахарный диабет, сопутствующее HBV и ВИЧ инфицирование, инфицирование, связанное с переливанием крови. В случае недостаточности печени при циррозе показана трансплантация печени.
2. Внепеченочные иммунологические проявления инфицирования HCV :
1) почечные — мембранозно-пролиферативный или мембранозный гломерулонефрит (от бессимптомной гематурии и протеинурии до нефротического синдрома и хронической болезни почек);
2) кожные — геморрагическая пурпура (воспаление малых кожных сосудов), плоский лишай, поздняя кожная порфирия, псориаз (особенно у пациентов, леченных интерфероном);
3) гематологические — иммунная тромбоцитопеническая пурпура;
4) неврологические — периферическая невропатия (чаще всего сенсорная), воспаление мозговых сосудов;
5) ревматологическое — артриты (симметричное воспаление множества малых суставов как при РА или воспаление одного либо нескольких больших суставов), синдром Шегрена, антифосфолипидный синдром, системная красная волчанка.
3. Гепатоцеллюлярная карцинома : в течение 20 лет развивается у ≈3–5 % больных хроническим вирусным гепатитом C. Риск значительно увеличивается у больных с циррозом печени (редко встречается в печени без интенсивного фиброза), и значительно снижается в случае эффективного противовирусного лечения (до ≈1 %). Дополнительные факторы риска — это возраст >60 лет, повышенная концентрация АФП в сыворотке, сниженное количество тромбоцитов.
Устойчивый вирусологический ответ (риск рецидива ≈3 %) при инфицировании генотипом 1 HCV, которое лечили схемами с ИФН, достигался у 50–75 % больных (в исследованиях с использованием новых препаратов у ≈80–95 % больных, в некоторых подгруппах до 100 %). При компенсированном циррозе печени риск кровотечения из варикозных вен пищевода составляет ≈2,5 % через 5 лет, и 5 % через 10 лет, риск декомпенсации (асцит) соответственно 7 % и 20 %, а энцефалопатии через 10 лет ≈2,5 %. У 30 % больных с компенсированным циррозом в течение 10 лет развивается терминальная печеночная недостаточность. Смертность 20 % в течение 10 лет у больных с компенсированным циррозом и даже 50 % в течение 5 лет после развития явной печеночной недостаточности.
Как при остром вирусном гепатите С →разд. 7.1.3. Лечение острой фазы вирусного гепатита С снижает риск перехода воспалительного процесса в хронический.
От последствий бронхита умирает столько же людей, сколько и от рака легкого. К этой болезни, которую многие считают простой и банальной, нельзя относиться легковесно. Необходимо понимать, в каких случаях кашель предупреждает о серьезной опасности.
Бронхитами называют воспалительные заболевания бронхов, дыхательных путей, которые проводят воздух от трахеи к альвеолам. Воспаление может носить различный характер, что обусловливает многообразие форм болезни.
Острым бронхитом заболевает около 5% взрослых в год, 95% заболевших обращаются за медицинской помощью, в большинстве случаев им требуется больничный лист
Каким бывает бронхит
Это острое, чаще инфекционное заболевание, обычно поражающее только слизистую оболочку бронхов. Обыкновенно оно является следствием гриппа или других острых респираторных вирусных инфекций (ОРВИ), поэтому у болезни имеется сезонность с пиком заболеваемости зимой. Иногда бронхит вызывают химические и физические факторы (например, токсичные газы и аэрозоли). Острый бронхит обычно длится 2−3 недели, заканчивается выздоровлением и имеет хороший прогноз.
О нем говорят, когда влажный кашель, его главный симптом, присутствует в течение не менее трех месяцев два года подряд. Это прогрессирующая болезнь, сопровождающаяся вовлечением всех слоев бронхов, ее относят к хронической обструктивной болезни легких (ХОБЛ). Для нее характерны нарушения вентиляции и изменения в легких из-за обструкции (нарушения проходимости) бронхов.
По функциональным нарушениям:
с редкими обострениями;
с частыми обострениями;
непрерывно рецидивирующее течение.
осложненный (бронхоспазм, фиброз легких, легочная недостаточность и др.).
При остром бронхите в первые дни часто доминируют обычные симптомы ОРВИ: лихорадка (высокая температура), слабость, головная боль, насморк. Кашель сначала сухой, болезненный и мучительный, нередко мешает сну. Он может сопровождаться одышкой и громкими хрипами, которые слышно даже без стетоскопа. Примерно на третий день кашель становится продуктивным (влажным), начинает откашливаться мокрота. Чаще он длится не дольше трех недель, но примерно у четверти пациентов кашель сохраняется более месяца. Выделяемая мокрота чаще прозрачна, но иногда может быть и окрашенной. Болезнь обычно возникает на фоне относительного здоровья, у людей без хронических заболеваний дыхательных путей.

Характерной особенностью хронического бронхита является то, что в первые годы болезни в фазе стойкой ремиссии люди не считают себя больными. Они ходят на работу и ни на что не жалуются. Часто такие пациенты попадают к врачу лишь через многие годы с жалобами на осложнения (например, с одышкой и дыхательной недостаточностью). Обостряется заболевание обычно не чаще, чем два раза в год. У обострений есть сезонность — поздней осенью и ранней весной.
При развитии осложнений (эмфиземы, дыхательной недостаточности) или вследствие хронической интоксикации (при гнойной форме болезни) могут определяться общие симптомы хронического бронхита: лихорадка, слабость, потливость, повышенная утомляемость. Также они появляются или усугубляются при обострении болезни. Кашель становится сильнее, мокрота — более гнойной, может развиваться одышка вследствие усиления бронхиальной обструкции. Часто параллельно обостряются сопутствующие хронические заболевания верхних дыхательных путей: синусит, тонзиллит, ларингит и другие.
Острый бронхит может осложняться пневмонией и бронхиолитом. Бронхиолит — воспаление бронхиол, конечных ветвей бронхиального дерева — тяжелое заболевание, сопровождающееся дыхательной недостаточностью. Хотя при остром бронхите прогноз в целом благоприятен, к нему нельзя относиться легкомысленно.
Хронический бронхит может осложняться:
бронхоэктазами (расширением бронхов);
эмфиземой (повышением воздушности легочной ткани);
легочным сердцем (гипертрофией правых отделов сердца).
К развитию острого бронхита предрасполагают сниженный иммунитет, пожилой или детский возраст, курение, загрязненный воздух. Болезнь в 85−95% случаев является следствием вирусной инфекции. Ее основные возбудители: вирусы гриппа, А и В, парагриппа, реже — аденовирусы. Бактерии вызывают заболевание у пожилых людей (пневмококк, микоплазма), на фоне курения (гемофильная палочка) и при иммунодефицитах (моракселла).
Факторы риска хронического бронхита делят на внешние и внутренние. Систематическое воздействие внешних факторов нарушает защитную функцию слизистой оболочки бронхов. Важнейшим таким агентом является табачный дым, поскольку он вдыхается в высоких концентрациях. Несколько меньшую значимость имеет загрязненность воздуха на производстве, в индустриальных зонах, в городах (пыль, оксид серы, оксиды азота). Другой внешний фактор — вирусные и бактериальные инфекции.
Диагностика острого бронхита обычно не представляет трудностей, часто врачу достаточно поговорить с пациентом и послушать его легкие. Критерием диагноза является остро возникший кашель, длящийся не более трех недель, при отсутствии пневмонии и хронических болезней легких. Для уточнения могут требоваться дополнительные методы обследования.
клинический анализ крови;
биохимический анализ крови;
микробиологическое исследование мокроты.
рентгенография (при сохранении симптомов более 10 дней);
бронхоскопия (по особым показаниям);
исследование функции внешнего дыхания (спирометрия, пикфлоуметрия).

В диагностике хронического бронхита является важным, насколько пострадала функция легких, поэтому функциональные методы имеют особую ценность. Применяются следующие методы исследования.
Клинический анализ крови;
Цитологическое исследование мокроты;
Микробиологическое исследование мокроты.
Рентгенография органов грудной клетки;
Электрокардиография и эхокардиография.
Мониторирование функции легких.
Бронхит обычно лечится амбулаторно, госпитализация может требоваться при наличии осложнений. Пациентам рекомендуется обильное питье для облегчения отхождения мокроты. Воздух в комнате нужно увлажнять, особенно в условиях сухого климата и зимой. Обязательно следует избегать табачного дыма, пыли и других раздражающих бронхи веществ.
Медикаментозная терапия острого бронхита включает:
Противовирусные препараты (римантадин и осельтамивир) могут назначаться в первые сутки заболевания гриппом.
Антибиотики обычно не показаны, в редких случаях используются препараты групп макролидов и аминопенициллинов.
Муколитические средства (амброксол, ацетилцистеин) принимают для разжижения мокроты.
Препараты против кашля применяются только при сухом мучительном кашле в первые дни болезни. Эти средства нельзя принимать без назначения врача.
Противовоспалительные и жаропонижающие (парацетамол, ибупрофен) нужны ри высокой температуре (выше 38,5ºС) и для облегчения общих симптомов ОРВИ.
Бронходилататоры или бронхорасширяющие препараты показаны при выраженном спазме бронхов.
При бактериальном обострении хронического бронхита может потребоваться госпитализация. Для его лечения требуются антибиотики, применяются препараты следующих групп: пенициллины, цефалоспорины, макролиды, тетрациклины, фторхинолоны. Помимо антибактериальной терапии, используются следующие лекарства и методы лечения:
Бронходилататоры (сальбутамол, фенотерол, ипратропия бромид). Способствуют восстановлению проходимости бронхов, расслабляют бронхиальную мускулатуру. Назначаются ингаляционно через небулайзер.
Муколитики и другие препараты, действующие на мокроту. Помимо упомянутых выше, могут назначаться рефлекторные отхаркивающие средства (термопсис, алтей).
Нестероидные противовоспалительные препараты (в первую очередь фенспирид). Применяют при затяжном кашле и при гиперреактивности бронхов.
Ингаляционные глюкокортикостероиды (будесонид, флютиказон) назначают ингаляционно, когда нестероидные лекарства неэффективны.
Лечебная физкультура, массаж.
Физиотерапия (диатермия, электрофорез хлорида кальция).
Схема лечения подбирается врачом индивидуально в зависимости от течения болезни и преобладания определенных симптомов. Эти же препараты в более низких дозах могут использоваться и для поддерживающей терапии хронического бронхита. Это особенно требуется, когда проходимость бронхов нарушена, при развитии осложнений со стороны сердца.
Читайте также:


