У ребенка увеличены лимфоузлы на шее вирус герпеса

Лимфаденопатия является одним из симптомов многих заболеваний, различных как по клинической картине, так и по методам диагностики и лечения [1]. Одна из основных функций лимфатических узлов - барьерная, снижена у детей раннего возраста, что объясняет генерализацию инфекции в данной возрастной группе. В большинстве случаев причиной увеличения лимфатических узлов различной локализации у детей и подростков являются процессы, не связанные ни с гематологическими, ни с онкологическими заболеваниями, причиной гипертрофии лимфоидной ткани является инфекционный процесс 2. Чаще всего на детский возраст приходится инфицирование герпесвирусами, в особенности вирусом Эпштейна-Барр [4].
По данным ВОЗ, герпесвирусная инфекция занимает второе место после гриппа и ОРВИ в структуре заболеваемости вирусными инфекциями [5]. Известно, что большинство жителей нашей планеты в разные периоды жизни инфицируются хотя бы одним, а чаще несколькими типами вирусов, относящимися к семейству герпесвирусов (ГВ). У половины из них заболевание протекает с рецидивирующим течением. Особенностью герпесвирусной инфекции является сохранность вируса в организме в течение всей жизни и развитие транзиторных нарушений иммунной регуляции, обусловленных недостаточностью различных звеньев иммунной системы [2; 4; 5].
Среди изученных герпесвирусных инфекций (более 80) патогенными для человека являются лишь 8. Они классифицируются на: альфа- (вирус простого герпеса человека 1-го типа, вирус простого герпеса человека 2-го типа, варицелла зостер вирус 3-го типа), бета- (цитомегаловирус 5-го типа, вирус герпеса человека 6-го типа, вирус герпеса человека 7-го типа) и гамма- (вирус Эпштейна–Барр 4-го типа, вирус герпеса человека 8-го типа) герпесвирусы [3].
α-Герпесвирусы характеризуются быстрой репликацией вируса и цитопатическим действием на культуры инфицированных клеток. Репродукция α-герпесвирусов протекает в различных типах клеток, вирусы могут сохраняться в латентной форме, преимущественно в нервных ганглиях [6; 7].
β-Герпесвирусы видоспецифичны, поражают различные виды клеток, которые при этом увеличиваются в размерах (цитомегалия), могут вызывать иммуносупрессивные состояния. Инфекция может принимать генерализованную или латентную форму; в культуре клеток легко возникает персистентная инфекция [7].
γ-Герпесвирусы характеризуются тропностью к лимфоидным клеткам (Т- и В-лимфоцитам), в которых они длительно персистируют и могут трансформировать, вызывая лимфомы, саркомы (таблица) 9.
Клинические формы заболеваний, вызываемых герпесвирусами [3; 11]
Вирус простого герпеса 1-го типа
Вирус простого герпеса 2-го типа
Варицелла зостер вирус
Вирус герпеса человека 6 типа
Вирус герпеса человека 7 типа
Экзантема у детей
Нейроинфекция при СПИДе
Цитомегалия у больных после трансплантации органов
Системные болезни после трансплантации
Вирус герпеса человека 8 типа
Энцефалит у новорожденных
Из всех известных герпесвирусов, по данным литературы, наиболее часто у детей с лимфаденопатией встречаются: вирус Эпштейна-Барр (ВЭБ), цитомегаловирус (ЦМВ), вирус простого герпеса человека 1-го и 2-го типов, вирус герпеса человека 6-го типа [12].
Таким образом, представляет определенный научный интерес изучение вклада герпесвирусных инфекций как этиологического фактора в развитие синдрома лимфаденопатии для проведения эффективной терапии [13].
Цель исследования: выявить особенности клинико-лабораторных параметров и инфекционной нагрузки у детей и подростков с лимфаденопатией инфекционной этиологии.
Материал и методы исследования
Все пациенты с лимфаденопатией инфекционной этиологии были разделены на 2 группы: первую группу составили дети раннего и дошкольного возраста (с 1 года 7 месяцев до 6 лет) – 58 человек, вторую группу - дети школьного возраста (с 7 лет и старше) – 60 человек. Всем детям было проведено серологическое исследование сыворотки крови методом иммуноферментного анализа (ИФА): определены специфические антитела класса IgM, IgG к следующим возбудителям: цитомегаловирусу, вирусу Эпштейна-Барр, вирусу простого герпеса 1 и 2 типов, вирусу герпеса 6 типа.
Проведена оценка анамнеза (особенности течения пре-, пери- и постнатального периодов, генеалогического анамнеза), клинических (характеристика лимфатических узлов, наличие увеличения и/или других изменений паренхиматозных органов - печени и/или селезёнки (по результатам УЗИ), выраженность симптомов интоксикации) и лабораторных параметров (особенности гемограммы).
Лейкоцитозом у детей старше 1 года считали уровень лейкоцитов выше 10*109/л. Оценка лейкоцитарной формулы проведена в относительных величинах: эозинофилией - уровень эозинофилов более 4%, нейтрофилезом - у детей 1-4 лет считали увеличение нейтрофилов более 50%, 5 лет и старше – выше 60%. За нормальное содержание моноцитов принимали 4-12%. Лимфоцитозом считали для детей 1-4 года – относительное количество лимфоцитов выше 60%; 5 лет и старше – выше 50% Ускоренным считался уровень СОЭ выше 10 мм/ч.
Все расчеты выполнены в операционной системе Windows XP с использованием пакета Microsoft Office XP. Исследования проведены на сертифицированном оборудовании: гематологический анализатор Syswex KX-21N, Япония (клинический анализ крови); автоматический анализатор для ИФА EVOLIS BIO-RAD, Франция (иммуноферментный анализ); аппарат Hitachi HI VISION Avius, Япония (ультразвуковое исследование).
Результаты исследования и их обсуждение
У преимущественного большинства детей, вошедших в исследование, определены специфические IgG к герпесвирусам, лишь у 16 человек (13,6%) - IgM. У детей раннего и дошкольного возраста (1 группа) чаще встречались антитела к цитомегаловирусу – 43 человека (74,1%), на втором месте по частоте встречаемости - к вирусу Эпштейна-Барр – 37 человек (63,8%). Реже встречались антитела к вирусу герпеса 1-го и 2-го типов – у 22 человек (37,9%) и вирусу герпеса 6-го типа – у 18 детей (31%).
Во второй группе (школьников) преобладали антитела к вирусу Эпштейна-Барр – 55 человек (91,7%), реже – к цитомегаловирусу – у 46 человек (76,7%), к вирусу герпеса 1-го и 2-го типов - у 29 человек (48,3%), к вирусу герпеса 6-го типа – у 10 детей (16,7%).
По данным анамнеза, более половины детей раннего и дошкольного возраста были отнесены в группу часто болеющих (частота заболеваемости в год 5 и более раз) - 60,3%, в отличие от школьников, среди которых часто болеющими были 41,7% человек.
У значительного числа детей и подростков отмечена гепато- и/или спленомегалия (по результатам УЗИ). При этом у детей раннего/дошкольного возраста данные изменения встречались чаще, чем у школьников (58,6% и 48,3% соответственно) (рис. 1).
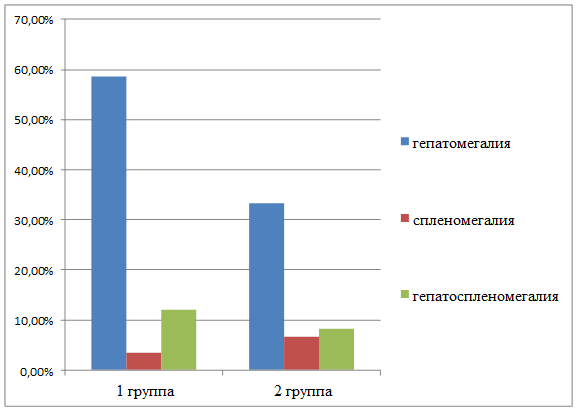
Рис. 1. Частота встречаемости гепатолиенального синдрома
Выраженность интоксикационного синдрома имеет незначительные возрастные различия. Практически у половины пациентов первой группы (дети раннего возраста и дошкольники) (41,3%) определялись симптомы интоксикации: в 10,3% - субфебрильная температура, у 31% детей – другие симптомы интоксикации, такие как снижение аппетита, слабость, вялость, утомляемость, головная боль. Во второй группе (школьников) наблюдалась такая же ситуация: 48,3% человек имели симптомы интоксикации: субфебрилитет и другие (18,3% и 30% соответственно) (рис. 2).
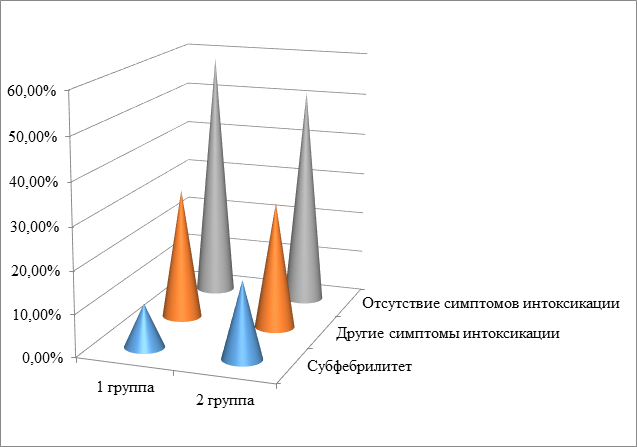
Рис. 2. Частота встречаемости интоксикационного синдрома
По данным клинического обследования, больше чем у половины детей раннего/дошкольного возраста встречалось увеличение тонзиллярных (55,2%) лимфоузлов, практически у половины – подчелюстных (44,8%), реже - переднешейных (27,6%) и заднешейных (25,9%) лимфатических узлов. Тогда как больше чем у половины школьников (56,7%) наблюдалось увеличение подчелюстных, реже – переднешейных (45%), заднешейных (41,7%) и тонзиллярных (35%) лимфатических узлов.
У детей раннего/дошкольного возрастов очень редко встречалось увеличение затылочных, заушных и подбородочных лимфоузлов (1,7%). В данной группе пациентов не наблюдалось увеличения надключичных и подключичных лимфоузлов. В то время как у школьников отмечено увеличение подбородочных (3,3%), подключичных (3,3%) и надключичных (1,7%) лимфоузлов, увеличения заушных лимфатических узлов не наблюдалось.
По данным гемограммы, у равного количества детей обеих групп встречался лейкоцитоз и увеличение СОЭ (24,1%). Лимфоцитоз определялся в 44,8% и в 55% у детей первой и второй групп соответственно.
У детей раннего и дошкольного возраста (1 группа) моноцитопения отмечена у 29,3% детей, эозинофилия - 25,9%. Нейтрофилез наблюдался у 9 детей (15,5%), наличие мононуклеаров – у 5 детей (8,6%).
В группе школьников (2 группа) - в равной степени отмечены эозинофилия и моноцитопения (по 20%). Наличие мононуклеаров определено у 3 человек (5%). Значительно реже наблюдался нейтрофилез (3,3%) и лейкоцитоз (1,7%).
Таким образом, подтверждена важная роль вирусов семейства Herpesviridae в развитии лимфаденопатий у детей и подростков. Лидирующая роль в развитии лимфаденопатии принадлежит вирусам Эпштейна-Барр, цитомегаловирусу. Меньшее значение имеют вирусы простого герпеса 1 и 2 типов и вирус герпеса 6 типа. Отмечена высокая частота вирусных ассоциаций у детей и подростков с лимфоаденопатией - 74,6% (88 детей из 118). Наиболее часто у детей раннего и дошкольного возрастов с лимфаденопатией определялись антитела к цитомегаловирусу, тогда как у детей 7 лет и старше - к вирусу Эпштейна-Барр. Наряду с лимфаденопатией, у детей, вошедших в исследование, с большой частотой наблюдалась гепатомегалия, особенно у детей дошкольного и школьного возраста группы. У школьников чаще по сравнению с детьми раннего и дошкольного возраста выявлен длительный субфебрилитет. В гемограмме детей и подростков с лимфаденопатией в половине случаев отмечен лимфоцитоз, в 25% - ускорение СОЭ, в 20% - эозинофилия.
В связи с вышеизложенным в лечении детей и подростков с лимфаденопатией эффективным является определение вирусной нагрузки с последующей соответствующей терапией. Выявление причины гепатоспленомегалии и её возможная коррекция является важной составляющей комплексной индивидуализированной терапии и профилактики. Необходим постоянный клинико-лабораторный мониторинг состояния здоровья детей данной группы. При неэффективности комплексного лечения, включающего противовирусную направленную терапию, ребёнок должен быть проконсультирован онко-гематологом с целью уточнения диагноза.
Артюшкевич А.С., зав. кафедрой челюстно-лицевой хирургии БелМАПО, д.м.н., профессор
Миранович С. И., доцент, к.м.н., кафедры челюстно-лицевой хирургии БГМУ
Черченко Н. Н. доцент, к.н.м., кафедры челюстно-лицевой хирургии БГМУ
Лимфаденопатии - это большая группа заболеваний, отличающихся как по характеру возбудителя, эпидемиологическим, этиологическим, патогенетическим особенностям, так и клиническим проявлениям и прогнозу. Изменения в лимфатических узлах свидетельствуют об активности и состоянию ответа организма на патологический агент. Поэтому так трудна диагностика и так важна своевременная постановка диагноза, так как от этого зависит и прогноз.
За последние годы значительно увеличилось количество пациентов с лимфаденитами, особенно это увеличение отмечается в детском возрасте. Довольно часто причину проявления лимфаденита бывает непросто выявить. Увеличение лимфоузлов отмечается при заболеваниях крови, злокачественных опухолях, а также при хронических специфических воспалительных процессах.
Анатомия лимфатического аппарата лица и шеи. Лимфа из области головы и шеи собирается в яремные лимфатические стволы, проходя через регионарные лимфатические узлы, в которые впадают поверхностные лимфатические сосуды (рис.1) [1,2].
Классификация лимфаденопатий. В теле человека насчитывается около 600 лимфатических узлов, однако в норме пальпаторно могут определяться только подчелюстные, подмышечные и паховые лимфоузлы [5,6].
В зависимости от распространенности различают такие варианты лимфаденопатий (ЛАП):
- локальную ЛАП – увеличение одного ЛУ в одной из областей (единичные шейные, надключичные и т. д.);
- регионарную ЛАП – увеличение нескольких ЛУ в одной или двух смежных областях (надключичные и подмышечные, шейные и надключичные и т. д.);
- генерализованную ЛАП – увеличение ЛУ более чем в трех областях (шейные, надключичные, подключичные, подмышечные и др.).
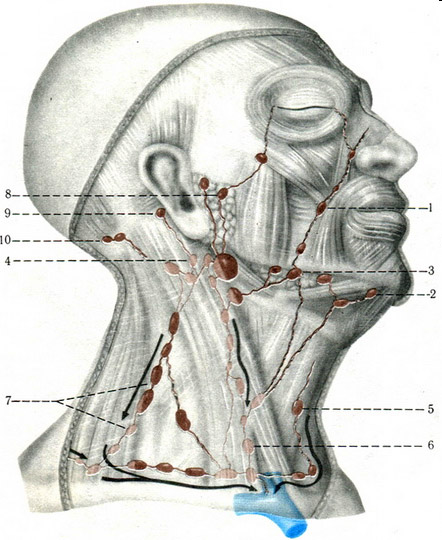
Рис. 1. Лимфатические узлы головы и шеи:
1 – щечные лимфатические узлы;
2 – подбородочные лимфатические узлы;
3 – поднижнечелюстные лимфатические узлы;
4, 5, 6, 7 – шейные лимфатические злы;
8 – внутрижелезистые лимфатические узлы;
9 – заушные лимфатические узлы;
10- затылочные лимфатические узлы.
Регионарная ЛАП отмечается при стрептококковой, стафилококковой инфекции, туляремии, туберкулезе, сифилисе, генитальном герпесе. Генерализованное увеличение ЛУ описано при инфекционном мононуклеозе, цитомегаловирусной инфекции, токсоплазмозе, бруцеллезе, туберкулезе, ВИЧ/СПИДе, болезнях накопления и др. При этом ЛАП возникает в результате попадания в ЛУ бактерий либо вирусов и их токсинов лимфогенным, гематогенным и контактным путями.
В клинической практике также часто выделяют острую ЛАП, которая характеризуется коротким продромальным периодом, лихорадкой, локальной болезненностью при пальпации, и хроническую ЛАП, отличающуюся большей длительностью, как правило, отсутствием болезненности или ее малой выраженностью. При хроническом воспалении, в отличие от острого, ЛУ обычно не спаяны с окружающими тканями. При развитии острой ЛАП отмечается серозный отек, а воспалительные явления не выходят за пределы капсулы ЛУ, однако при деструктивных процессах воспаление может переходить на окружающие ткани и по характеру быть серозным и/или гнойным [5,6].
Инфекционные заболевания, наиболее часто протекающие с вовлечением лимфоидной ткани:
- Бактериальные (все пиогенные бактерии, сифилис, туляремия, болезнь кошачьих царапин).
- Микобактериальные (туберкулёз, лепра).
- Грибковые (гистоплазмоз, кокцидиомикоз).
- Хламидийные (венерическая лимфогранулёма).
- Паразитарные (токсоплазмоз, трипаносомоз, филяриоз).
- Вирусные (вирус Эпштейна — Барр, цитомегаловирус, корь, гепатит, ВИЧ).
Клиника лимфаденопатии. Основным симптомом лимфаденопатии является увеличение лимфатических узлов, которое может быть локальным, регионарным либо генерализованным. Дополнительными симптомами могут быть:
- ночная потливость;
- потеря веса;
- сопутствующее длительное повышение температуры тела;
- частые рецидивирующие инфекции верхних дыхательных путей (фарингиты, тонзиллиты, ангины и т. п.);
- патологические изменения на рентгенограмме легких;
- гепатомегалия;
- спленомегалия.
Клиническое обследование. При наличии локализованной ЛАП необходимо исследовать области, от которых лимфа оттекает в данную группу лимфоузлов, на предмет наличия воспалительных заболеваний, поражений кожи, опухолей. Необходимо также тщательное обследование всех групп лимфоузлов, в том числе несмежных для исключения генерализованной лимфаденопатии. В случае обнаружения увеличенных лимфоузлов необходимо отметить следующие их характеристики: размер, болезненность, консистенция, связь между собой, локализация.
У пациентов с генерализованной ЛАП клиническое обследование должно фокусироваться на поиске признаков системного заболевания. Наиболее ценным является обнаружение высыпаний, поражения слизистых оболочек, гепато-, спленомегалии, поражения суставов. Спленомегалия и ЛАП встречаются при многих заболеваниях, включая мононуклеозоподобный синдром, лимфоцитарную лейкемию, лимфому, саркоидоз.
Алгоритм параклинического обследования пациента с синдромом ЛАП
При первичном осмотре пациента проводится обязательное лабораторно-инструментальное обследование, включающее в себя:
- общий анализ крови;
- общий анализ мочи;
- определение маркеров гепатита В и С, ВИЧ, RW;
- биохимическое исследование крови с определением острофазных белков;
- рентгенографию органов грудной клетки;
- УЗИ органов брюшной полости.
Так, лейкоцитоз и сдвиг формулы влево свидетельствуют в пользу бактериального поражения ЛУ (стафилококковой, стрептококковой, синегнойной, гемофильной этиологии); лимфоцитоз и моноцитоз обычно характерны для заболеваний вирусной этиологии (герпес, цитомегаловирус, вирус Эпштейна–Барр и др.).
При углубленном обследовании пациента с ЛАП возникает необходимость в использовании дополнительных инструментальных и лабораторных методов исследования. Одним из них является ультразвуковое исследование (УЗИ) ЛУ, которое позволяет уточнить их размеры, определить давность патологического процесса и его остроту. При остром воспалении определяется гипоэхогенность и однородность ЛУ. Спаянные ЛУ позволяют предположить продолжительность заболевания более 2 мес. При хроническом течении процесса эхогенность ЛУ повышается.
В биоптатах ЛУ могут обнаруживаться различные по своей природе морфологические изменения: явления гиперплазии при антигенной стимуляции; признаки острого и хронического воспаления с диффузным поражением ЛУ или очаговыми специфическими и неспецифическими изменениями вследствие реакции на вирусы, бактерии, грибы или паразитов; изменения, характерные для разнообразных опухолей ЛУ и метастазов в них опухолей из других органов.
Таким образом, в практической деятельности врачам различных специальностей часто приходится сталкиваться с синдромом лимфаденопатии, для диагностики которого необходимо использовать комплекс клинических, лабораторных и инструментальных методов исследования, правильный выбор которых позволит оптимизировать этиологическую диагностику заболевания.
ЛИТЕРАТУРА
- Марков А.И., Байриков И.М., Буланов С.И. Анатомия сосудов и нервов головы и шеи. – Ростов н/Д: Феникс, 2005. – С. 41-46.
- Будылина С.М. Физиология челюстно-лицевой области: Учебник / Под ред. С.М. Будылиной, В.П. Дегтярева. – М.: Медицина, 2000. – С. 23.
- Пасевич И.А. Инфракрасное низкоинтенсивное лазерное излучение в диагностике и комплексном лечении острого неспецифического лимфаденита лица и шеи у детей. Автореф. дис… канд. мед. наук. – Смоленск, 1996. – 18 с.
- Шаргородский А.Г. Клиника, диагностика, лечение и профилактика воспалительных заболеваний лица и шеи (руководство для врачей) / Под ред. А.Г. Шаргородского. – М.: ГЭОТАР-МЕД, 2002. – С. 347-356.
- Дворецкий Л.И. Дифференциальный диагноз при лимфаденопатиях // Справочник поликлинического врача. - 2005. - Т. 3. - № 2. - С. 3–9.
- Зайков С.В. Дифференциальная диагностика синдрома лимфаденопатии // Клиническая иммунология. Аллергология. Инфектология. - 2012. – №4. - С. 16-24.
При лимфоаденопатии особо впечатлительные люди сразу подозревают у себя страшные болезни. Развеиваем страхи и рассказываем, почему воспаляются лимфоузлы.

Когда воспаляются (увеличиваются) лимфоузлы — это лимфоаденопатия. Она у многих вызывает тревогу. А особо чувствительные и впечатлительные люди сразу подозревают у себя страшные болезни и даже рак.
Что такое лимфа и зачем она нужна?
Лимфа — это жидкость, которая вымывает мёртвые клетки организма, а также бактерии, токсины и вирусы.
Всего в теле больше 500 лимфатических желёз или лимфоузлов. В системе они играют роль насосов — заставляют лимфу двигаться по лимфотокам. А лимфоциты (защитные белые кровяные тельца), из которых состоит лимфа, защищают кровеносную систему и не пускают туда бактерии, вирусы и раковые клетки.
Где располагаются лимфоузлы?
| Часть тела | Где находятся? |
| Верхние конечности | — под мышками, — на локтях. |
| Голова | — в районе ушей, — под челюстью. |
| Грудная клетка | — в области трахеи и бронх, — около грудины, — между рёбер. |
| Шея | — в передней части шеи, как на поверхности, так и глубоко. |
| Таз | — в районе крестца, — подвздошной кости. |
| Нижние конечности | — в паху, как на поверхности, так и в глубине, — под коленями. |
| Брюшная полость | — в области печени, — желудка, — внутренних половых органов у женщин. |
Почему воспаляются лимфоузлы?
То есть воспаление лимфоузлов — это не самостоятельное заболевание, а скорее сигнал, который подаёт организм, когда в нём что-то идёт не так.
В зависимости о того, какие лимфоузлы воспаляются, можно довольно точно определить, где проблема. Этим пользуются врачи, чтобы подтверждать некоторые диагнозы.
Симптомы
Если лимфатический узел увеличился, но температура не повысилась, при надавливании не возникает болевых ощущений, а общее состояние не ухудшилось, значит всё в порядке — просто этот лимфоузел работает активнее других. Это проходит.
Хуже, если вы при лимфаденопатии ощущаете слабость, болят уши, горло или голова, аи температура поднялась. Сходите к терапевту. Если причина воспаления в простуде или гриппе, он поможет их вылечить или отправит к другому специалисту. Например, к стоматологу, если вдруг проблема в кариесе. Избавитесь от заболевания-источника, и лимфатические узлы вернутся к нормальному состоянию.
Но бывают случаи, когда воспалившиеся лимфоузлы причиняют серьёзный дискомфорт и даже представляют опасность для жизни. Вот в этом случае нужно бить тревогу и бежать к врачу.
- общая слабость и чувство недомогания;
- высокая температура;
- болит во рту, в горле, ушах и голова в целом;
- заложен нос;
- есть проблемы с дыханием, сложно глотать;
- через две недели лимфоузла не вернулись в обычное состояние.
- в лимфоузле начался гнойный процесс, из-за чего кожа над ним покраснела и стала горячей;
- лимфоузлы воспалились сразу в нескольких местах;
- узел не перемещается, если на него нажать;
- есть гипергидроз, непроходящая лихорадка, потеря веса без причины.
А вот если узлы воспалились, а признаков простуды или инфекции нет, это плохо. Проблема может быть в аутоиммунном заболевании или онкологии.
Как помочь себе до посещения врача?
Уже записались на приём к врачу, но хочется как-то облегчить своё состояние уже сейчас? Вот несколько простых советов:
- Выпейте обезболивающее, чтобы сбить температуру и немного снять боль. Лучше на основе парацетамола. С аспирином и ибупрофеном нужно быть осторожнее — их нельзя давать их детям и людям, у которых есть проблемы со свёртываемостью крови, без консультации врача.
- Отдохните — это поможет быстрее справиться с болезнью. Возьмите больничный или отгул, если есть такая возможность.
И помните — самолечение это всегда плохо. Лучше обратитесь за помощью к квалифицированному специалисту.

Лимфаденопатия у детей: ключевые моменты диагностики
Пересада Лариса Анатолиевна, детский гематолог, кандидат медицинских наук ведет прием в:
Детская клиника на Левом берегу, Киев, ул. Драгоманова, 21-А
Лимфаденопатия – это состояние гиперплазии (увеличения) лимфоузлов. Этот термин является предварительным диагнозом, требующим дальнейшего уточнения при клинико-лабораторном обследовании и наблюдении в динамике.
Основные причины гиперплазии лимфоузлов у детей можно объединить в следующие группы:
- инфекционные, которые в свою очередь бывают вирусной, бактериальной, грибковой, паразитарной природы,
- ассоциированные со злокачественным заболеванием (лейкемия, лимфома, метастазы солидной опухоли),
- в рамках иммунологических нарушений: гемофагоцитарный лимфогистиоцитоз, гистиоцитоз из клеток Лангерганса, синдром Кавасаки, а также при аутоиммунных заболеваниях: аутоиммунный лимфопролиферативный синдром, системная красная волчанка, ювенильный идиопатический артрит, саркоидоз, врожденные иммунологические дефекты,
- врожденные заболевания обмена веществ – болезни накопления (например, болезнь Нимана-Пика, болезнь Гоше),
- ассоциированные с приемом определенных медикаментов (фенитоин, гидралазин, прокаинамид, изониазид, аллопуринол, дапсон).
В процессе дифференциальной диагностики принципиально важным является для врача ответить на ряд вопросов. Являются ли лимфоузлы реально увеличенными? Идет речь о локализованной или генерализованной гиперплазии лимфоузлов? Прогрессирует ли процесс с течением времени? Есть ли данные в пользу инфекционной этиологии? Есть ли подозрение на злокачественный процесс? Например, по локализации лимфоузлов – надключичные всегда дают основания для подозрения злокачественной этиологии. Наиболее частой задачей в педиатрической практике является необходимость отличить инфекционную от злокачественной природы гиперплазии лимфоузлов. Для этого существует определенный ступенчатый алгоритм, так как отличить возрастную норму постинфекционного состояния лимфоузлов клинически не во всех случаях возможно.
Итак, признаки типичных физиологичексих лимфоузлов в возрасте до 10 лет: пальпаторно определяемы в шейной, подчелюстной, паховой областях, размер менее 1 см (подчелюстные менее 2 см), консистенция мягко-эластичная, подвижные, безболезненные.
У детей инфекционная этиология лимфаденопатии обнаруживается в большинстве случаев. При этом как локальная инфекция, так и системный инфекционный процесс могут приводить к увеличению лимфоузлов.
Признаки, указывающие на инфекционную природу состояния:
- видимые локальные входные ворота инфекции (зубы, миндалины, афты на слизистой ротовой полости, следы расчесов при аллергическом дерматите, другие повреждения кожи),
- локальные боль/гиперемия (покраснение),
- есть указание на системную детскую инфекцию (например, краснуха, скарлатина).
Первичной оценке, как уже упоминалось, подлежит выявление локализации увеличенных лимфоузлов. Важно определить, гиперплазированы лимфоузлы одной группы или процесс распространенный. У детей наиболее часто вовлечена зона шеи. При этом билатеральное (двухстороннее) поражение лимфоузлов шеи характерно преимущественно для вирусной этиологии (аденовирус, цитомегаловирус, Эпштейн-Барр вирус, герпес-вирус 6 типа, ВИЧ), а также подобная картина может возникать при стрептококковой ангине. Острое одностороннее поражение лимфоузлов в области шеи преимущественно характерно для стафилококковой природы заболевания, при этом входные ворота инфекции – миндалины.
Подострое (хроническое) течение болезни встречается, например, при болезни кошачей царапины, атипичных микобактериях, туляремии (о которой редко, кто вспоминает, однако факты регистрации данного заболевания в настоящее время в Европе есть).
Вспомогательными для диагностики являются гемограмма (общий анализ крови) + СОЭ, определение С-реактивного белка, а также УЗИ лимфоузлов. Как анализы крови, так и УЗИ-картина, имеют свои особенности при воспалительном процессе.
Одной из ступеней алгоритма дифференциальной диагностики является назначение антибактериальной терапии, обоснованное и целесообразное при гиперплазии шейной группы лимфоузлов. При инфекционной этиологии несомненный эффект наступает в течение 10-14 дней. Эта ситуация трактуется как лимфаденит.
Средний период наблюдения, как правило, длится 2 недели. Этого времени достаточно, чтобы определить, имеет ли место регрессия, остается ли состояние без изменений либо заболевание прогрессирует.
Если самостоятельной или после антибактериальной терапии положительной динамики не наступает либо изначально трудно объяснить гиперплазию лимфоузлов чѐткой инфекционной причиной, алгоритм предусматривает расширение диагностических мероприятий. Сюда относятся:
- определение уровня ЛДГ (лактатдегидрогеназы), ферритина, мочевой кислоты в крови, т.к. повышение этих параметров могут являться косвенными маркерами неопроцесса;
- углубленный поиск инфекционных агентов, вызывающих порой подострое/хроническое состояние гиперплазии лимфоузлов (при соответствующем анамнезе и клинической картине!) – обследование на Эпштейн-Барр вирус, цитомегаловирус, герпес-вирус 6 типа, а также бактерии, вызывающие болезнь кошачей царапины, бруцеллез;
- обследование на ВИЧ - при сохранении лимфаденопатии более 1 месяца;
- реакция Манту;
- УЗИ + доплерография вовлеченной группы лимфоузлов;
- УЗИ органов брюшной полости;
- рентгенография органов грудной клетки.
Здесь представлена ориентировочная схема диагностики, которая подлежит коррекции в каждом конкретном случае.
Особое внимание вызывают лимфоузлы более 1,5 см в диаметре, плотные при пальпации, особенно, если им сопутствует так называемая В-симптоматика. Здесь следует пояснить, что к В-симптомам относятся: а) профузный ночной пот, б) повышение температуры более 38°C, в) снижение массы тела на 10% и более в течение 6 мес. Такие симптомы могут регистрироваться при туберкулѐзе, СПИДе, инвазивных кишечных заболеваниях (амѐбиаз, например), лимфоме Ходжкина. Как правило, в таких ситуациях для наблюдения нет времени, а целесообразно проведение открытой биопсии лимфоузла с диагностической целью.
Кроме этого, есть случаи, когда гиперплазии лимфоузлов сопутствуют изменения в анализе крови – анемия и тромбоцитопения. Если аутоиммунные заболевания и врожденные иммунные дефекты исключены, необходимо проведение пункции костного мозга с диагностической целью.
В обзоре приведены далеко не все, но наиболее частые причины лимфаденопатии. Важно также помнить, что знания и клинический опыт врача порой важнее педантичного выполнения схем, и диагностика у каждого пациента может иметь индивидуальные особенности.
По материалам немецкого общества педиатрической онкологии и гематологии:
Читайте также:


