Ротавирусы классификация характеристика микробиология

95% детей переносят ротавирусную кишечную инфекцию в возрасте до 5 лет. Обычно иммунная система самостоятельно справляется с этой болезнью, но для грудничков она бывает опасна. У них тяжёлое обезвоживание при обильной рвоте и диарее может наступить за 6 часов.
Ротавирусная инфекция – инфекционная патология вирусной этиологии, протекающая с поражением слизистой оболочки желудка и кишечника (ротавирусный гастроэнтерит). Представляет особую опасность для грудных детей и детей в возрасте до 3 лет из-за способности вызывать тяжёлое обезвоживание организма с последующим развитием гиповолемического шока. По статистике Всемирной Организации Здравоохранения в 2013 году ротавирусная инфекция привела к гибели 215 тысяч детей, преимущественно в развивающихся странах Азии и Африки.
В Российской Федерации на протяжении последних 16 лет фиксируется устойчивое увеличение заболеваемости ротавирусной инфекцией. Максимальные показатели заболеваемости зарегистрированы в Уральском, Северо-Западном, Дальневосточном и Сибирском федеральных округах (в основном за счёт детского населения).
Причины и факторы риска ротавирусной инфекции
Ротавирусный гастроэнтерит — разновидность кишечной инфекции, вызываемой вирусами из рода Rotavirus, относящегося к семейству Реовирусов. Из 9 известных представителей этого рода представляют опасность для человека 3 – ротавирусы видов А, В и С. Чаще всего заболевание вызывается ротавирусом вида А (до 90% всех случаев). Код заболевания по МКБ-10 - A08.0.
Факторы риска:
- Плохие социально-бытовые условия;
- Искусственное вскармливание;
- Плохое питание;
- Недоношенность;
- Иммунодефицитные состояния (ВИЧ, СПИД);
- Тяжёлые заболевания других органов и систем.
Как передаётся ротавирусная инфекция
Основной путь передачи – фекально-оральный, через грязные руки, предметы обихода, заражённую воду и пищевые продукты. Источник инфекции – больной человек, с калом которого выделяются миллиарды вирусных частиц. Инкубационный период 1-3 дня.
Возбудитель относительно устойчив вне живых организмов, в воде может сохранять жизнеспособность несколько недель. Отличается высокой контагиозностью (заразностью), быстро распространяется в замкнутых детских коллективах (ясли, детские сады, медицинские учреждения детского профиля). Пик заболеваемости – с конца осени до середины весны. Благодаря этим свойствам ротавирусную инфекцию часто называют “кишечный грипп”.
Механизм возникновения ротавирусного гастроэнтерита
Попадая в желудочно-кишечный тракт, ротавирусы проникают в слизистую оболочку кишечника. Возбудитель перехватывает управление синтезом белка, заставляя поражённые клетки воспроизводить новые вирусные частицы. При этом происходит нарушение всасывающей и транспортной функции кишечника. Исчерпав все внутриклеточные ресурсы, инфекция провоцирует гибель заражённой клетки, с высвобождением огромного количества вновь созданных вирусных частиц. Затем цикл размножения возбудителя повторяется. Прогрессирующая гибель клеток слизистой оболочки приводит к воспалению кишечника. Значительно страдает пищеварительная функция, что обусловлено ферментной недостаточностью.
Воздействие вирусного энтеротоксина нарушает всасывание воды, вследствие чего возникает основной симптом патологии – профузная диарея. Нарастающая интоксикация провоцирует рвоту, что приводит к ещё большему нарушению водно-электролитного баланса в организме. Без коррекции этих нарушений быстро наступает дегидратация, снижение объёма циркулирующей крови, возникают предпосылки для гиповолемического шока. В тяжёлых случаях возможен летальный исход.
Продолжительность заболевания – от 1 до 2 недель. В большинстве случаев иммунная система здорового человека способна самостоятельно справиться с болезнью. Восстановление после ротавирусной инфекции занимает несколько недель. В этот период могут сохраняться такие симптомы, как слабость, утомляемость, нарушение пищеварения, переходящая непереносимость лактозы. После перенесенной инфекции остаётся частичный иммунитет, не исключающий повторного заражения, но облегчающий течение заболевания.
Ротавирусная инфекция у детей
Чаще всего ротавирусный гастроэнтерит диагностируется у детей от 6 месяцев до 3-4 лет. Причина в том, что после первого полугодия жизни ребёнок переходит на смешанное вскармливание, что увеличивает риск передачи инфекции бытовым путём. По этой же причине ротавирусная инфекция редко возникает у детей до 6 месяцев, находящихся исключительно на грудном вскармливании. 95% детей переносят ротавирусный гастроэнтерит в первые 5 лет жизни. Иммунитет, возникающий при этом, объясняет низкую заболеваемость у детей школьного возраста и взрослых.
ВАЖНО! Тяжёлая кишечная инфекция у грудных детей, сопровождающаяся обильным жидким стулом и рвотой – показание для экстренной госпитализации. Потеря более 10% массы тела за счёт жидкости соответствует очень тяжёлому обезвоживанию с развитием комы, судорог, нарушений функции жизненно важных органов. Так как средний вес грудного ребёнка старше 6 месяцев – 7 килограмм, 10% от этой массы составляет всего 700 грамм. При обильной рвоте и диарее такая потеря жидкости может наступить уже через 6-12 часов после появления симптомов.
Ротавирусная инфекция у взрослых
Тяжёлая ротавирусная инфекция у взрослых встречается редко, и обусловлена массивным заражением с водой или пищевыми продуктами. В большинстве случаев заболевание протекает под маской пищевого отравления, длится несколько дней и остаётся нераспознанным. Симптоматика не отличается от таковой у пациентов детского возраста.
Симптомы и признаки ротавирусной инфекции
- Тошнота, рвота на протяжении нескольких дней;
- Водянистый жидкий стул на протяжении 3-7 дней;
- Боли в животе;
- Лихорадка, повышение температуры тела;
- Симптомы ОРВИ;
- Слабость, головокружение.
Симптомы обезвоживания у детей младшего возраста, наблюдаемые при тяжёлой ротавирусной инфекции: раздражительность, плаксивость, плач без слёз, снижение мочеиспускания (“сухой” подгузник), сухость слизистых, сухая кожа, сонливость, запавшие глаза, снижение эластичности кожи, тахикардия.
Диагностика ротавирусной инфекции
Для диагностики ротавирусной инфекции используют экспресс-анализы, позволяющие выявить наличие возбудителя в кале больного. Также используют иммуноферментный анализ (ИФА). Однако в большинстве случаев, особенно в амбулаторных условиях, диагностика основывается на клинических признаках инфекции. Большей части больных с ротавирусным гастроэнтеритом выставляется “дежурный” диагноз – острая кишечная инфекция.
Лечение ротавирусной инфекции
Лечение симптоматическое, т.е. направленное на борьбу с симптомами болезни. В лёгких случаях используется оральная регидратационная терапия (ОРТ), при которой применяют коммерчески доступные средства для ОРТ (регидрон, гидровит, тригидрон и пр.) или растворы самостоятельного приготовления.
Простейший раствор для оральной регидратационной терапии готовится в домашних условиях. Для этого необходимо растворить 25 граммов сахара (6 чайных ложек) и 2,1 грамма соли (половина чайной ложки) в литре чистой питьевой воды. Это простое средство, рекомендованное к применению Всемирной Организацией Здравоохранения и ЮНИСЕФ, позволяет успешно бороться с обезвоживанием у детей.
Полученный раствор дают детям грудного возраста с помощью шприца или пипетки каждые 1-2 минуты по несколько капель. Детям старше 1 года дают по чайной ложке раствора каждые 1-2 минуты. Детям младшего дошкольного возраста дают раствор в виде частого питья. Если ребёнка вырвало, необходимо подождать 5-10 минут, а затем продолжить давать раствор.
Оральную регидратационную терапию начинают при первых признаках диареи и продолжают до стабильного улучшения состояния (отсутствует рвота, жидкий водянистый стул).
Оральная регидратационная терапия используется в качестве первой помощи. В лёгких случаях возможно лечение в домашних условиях. Если приём жидкости невозможен и провоцирует рвоту, необходимо срочно обратиться за медицинской помощью для внутривенной регидратационной терапии.
ВАЖНО! При наличии симптомов кишечной инфекции необходимо стараться продолжить грудное вскармливание. Грудное молоко содержит все необходимые микроэлементы и минералы, а также антитела, помогающие бороться с инфекцией.
Не существует средств для этиотропной терапии (направленной непосредственно на причину, вызвавшую болезнь) ротавирусной инфекции. Противовирусные препараты, такие как ацикловир или ганцикловир, не способны бороться с проявлениями ротавирусного гастроэнтерита, не влияют на длительность и исход заболевания.
Есть некоторые данные, которые позволяют предполагать способность пробиотиков (препаратов, содержащих полезные для кишечника микроорганизмы) снижать длительность и выраженность диареи при ротавирусных гастроэнтеритах. Применение препаратов, содержащих полезные штаммы lactobacillus rhamnosus, lactobacillus reuteri, bifidobacterium lactis, позволило снизить длительность диареи и её отрицательное влияние на общее состояние больного.
В тяжёлых случаях используется интенсивная терапия, включающая вливание растворов электролитов, симптоматическую терапию и борьбу с шоком. Лечение проводится в условиях специализированного лечебного учреждения, в отделении интенсивной терапии.
Осложнения ротавирусной инфекции
В лёгких случаях ротавирусный гастроэнтерит проходит самостоятельно в течение 1-2 недель. В тяжёлых случаях возможны следующие осложнения:
- Тяжёлое обезвоживание, гиповолемический шок;
- Инвагинация кишечника;
- Нарушения электролитного баланса в организме;
- Переходящая непереносимость лактозы;
- Вторичная инфекция.
Правильный образ жизни при ротавирусной инфекции
Несмотря на то, что ротавирусный гастроэнтерит редко длится более 1-2 недель, в острую фазу заболевания необходима строгая диета. Причина в том, что вирус вызывает тотальное воспаление кишечника, приводящее к нарушению функции желудочно-кишечного тракта. Приём пищи в этот период должен быть ограничен, назначается стол №4 по Певзнеру.
Разрешается: каши из рисовой, гречневой крупы, нежирный мясной фарш, рыба, супы на нежирном бульоне, фруктовые пюре из яблок, ягодные отвары и кисели.
Запрещается: жирная, жареная пища, кондитерские изделия, хлебобулочные и макаронные изделия, деликатесы, копчености, любые молочные продукты, свежие фрукты и овощи, другая “тяжёлая” пища.
Данную диету необходимо соблюдать и после исчезновения симптомов, до полного восстановления функции кишечника, что может занять несколько недель. В противном случае возможно возобновление диареи вследствие ферментной недостаточности. Особенно это касается употребления молочных продуктов.
Прогноз благоприятный при своевременном обращении за медицинской помощью.
Профилактика ротавирусной инфекции
Для первичной профилактики ротавирусной инфекции используют вакцинацию. Вакцинопрофилактика имеет значение только для детей и проводится в первые месяцы жизни ребёнка. Прививка способна снизить заболеваемость на 50-70% и предупредить до 90% всех тяжёлых случаев ротавирусной инфекции у детей до 3-5 лет. Эффективность вакцинации подтверждается статистическими исследованиями в тех странах, где вакцинация против ротавирусного гастроэнтерита введена в календарь обязательных прививок для детей (снижение частоты летальных исходов и заболеваемости).
В России не используется рутинная вакцинация против ротавирусной инфекции, однако планируется её введение к 2019 году. В частном порядке её можно сделать и сейчас.
Вторичная профилактика ротавирусной инфекции заключается в поддержании надлежащих социально-бытовых условий и защите водных ресурсов от фекального загрязнения.
Название рода связано со своеобразием морфологии (rota – колесо). Возбудитель был впервые обнаружен в 1973 г. Bischop в эпителиальных клетках слизистой оболочки двенадцатиперстной кишки детей с острым гастроэнтеритом.
Морфология и свойства. Вирионы ротавирусов при электронно-микроскопическом исследовании имеют вид колес диаметром 70 нм с круговым ободком по периферии и отходящими от него внутрь спицами. Они окружены наружным и внутренним капсидом, внутри которого содержится двунитчатая фрагментированная РНК (состоит из 11 сегментов), в сердцевине, кроме геномной РНК, располагается вирионная РНК-полимераза. В составе вириона имеется 8 белков (VP1-VP8). Имеют кубический тип симметрии, нет липидов – устойчивы к эфиру и детергентам.
По антигенным свойствам ротавирусы разделены на 4 серотипа. Гликопротеин наружного капсида определяет гемагглютинирующие свойства и типовую антигенную специфичность (VP-3). VP-6 белок придает групповую специфичность, по групповым антигенам ротавирусы подразделяются на 6 серогрупп: A, B, C, D, E, F.
Культивирование. Вирусы не культивируется в курином эмбрионе и организме экспериментальных животных. При заражении некоторых культур ткани (клетки почек зеленых мартышек) вирусы в них репродуцируется не полностью, поскольку в цитоплазме собираются лишь вирусные белки без продукции вирионов.
Устойчивы к факторам окружающей среды: эфиру, хлороформу, ультразвуку, протеолитическим ферментам, при комнатной температуре сохраняются 7 месяцев.
Патогенез. Источник инфекции – больные люди с острой бессимптомной формой инфекции, а также вирусоносители.
Механизм заражения – фекально-оральный. Наиболее опасны больные в первые 3-5 дней заболевания, когда в фекалиях накапливается максимальное количество вирусов.
Вирус размножается в клетках эпителия ворсинок тонкого кишечника. Происходит разрушение клеток, что приводит к нарушению пищеварительной и всасывательной функции тонкого кишечника, снижению количества ферментов, уровня дисахаридов (мальтозы, сахарозы, лактозы) и нарушению процесса всасывания простых сахаров. Переходя в толстый кишечник, моно- и дисахариды создают повышенное осмотическое давление, что препятствует всасыванию воды из кишечного содержимого и приводит к поступлению в кишечник воды из тканей. Усиливается перистальтика, возникает выраженная диарея.
Клиника. Инкубационный период от 15 часов до 3-5 дней. Ротавирусы вызывают в 60% случаев острый гастроэнтерит у детей в возрасте от 1 года до 6 лет, а также внутрибольничные вспышки гастроэнтерита в палатах новорожденных. Начало острое, появляется понос, рвота, боли в животе, испражнения обильные, водянистые пенистые, ярко-желтого цвета. По тяжести различают: легкие, среднетяжелые и тяжелые формы в зависимости от выраженности диареи.
Лабораторная диагностика. Вирусные антигены в фекалиях определяют в ИФА, радиоиммунным методом, в реакции иммунофлуоресценции. Электронной или более чувствительной иммуноэлектронной микроскопией вирус выявляют в фекалиях больного через 7-8 дней от начала заболевания (в 1 г фекалий обнаруживается 10 10 вирусных частиц).
Серодиагностика. Ставят РН, РСК, РТГА, ИФА с парными сыворотками.
Специфическая профилактика. Используется убитая вакцина.
Лечение ротавирусной диареи должно быть направлено на устранение дегидратации, восстановление и поддержание нормального водносолевого обмена.
20.1.6. Семейство рабдовирусов (Rhabdoviridae)
Семейство Rhabdoviridae включает более 60 вирусов, патогенных для млекопитающих, рыб, насекомых. В семействе выделяют два рода: Vesiculovirus и Lyssavirus. Наибольшую опасность для человека представляет вирус бешенства.
Рабдовирусы имеют пулевидную форму, размером 75-180 нм; спиральный тип симметрии, в состав генома входят однонитевая нефрагментированная (–)РНК. Наружная оболочка состоит из двойного липидного слоя, включающего внешние поверхностные гликопротеиновые структуры. Мембрану образуют поверхностный гликопротеин (G) и два негликозилированных белка (М1 и М2). Нуклеокапсид дополняют многочисленные копии протеина сердцевины (NP) и несколько копий вирусной транскриптазы, репликативный цикл проходит в цитоплазме клеток.
Ротавирусы получили свое название из-за того, что под электронным микроскопом напоминают колесо с короткими спицами и хорошо развитым ободом (лат. rota — колесо; рис. 1).
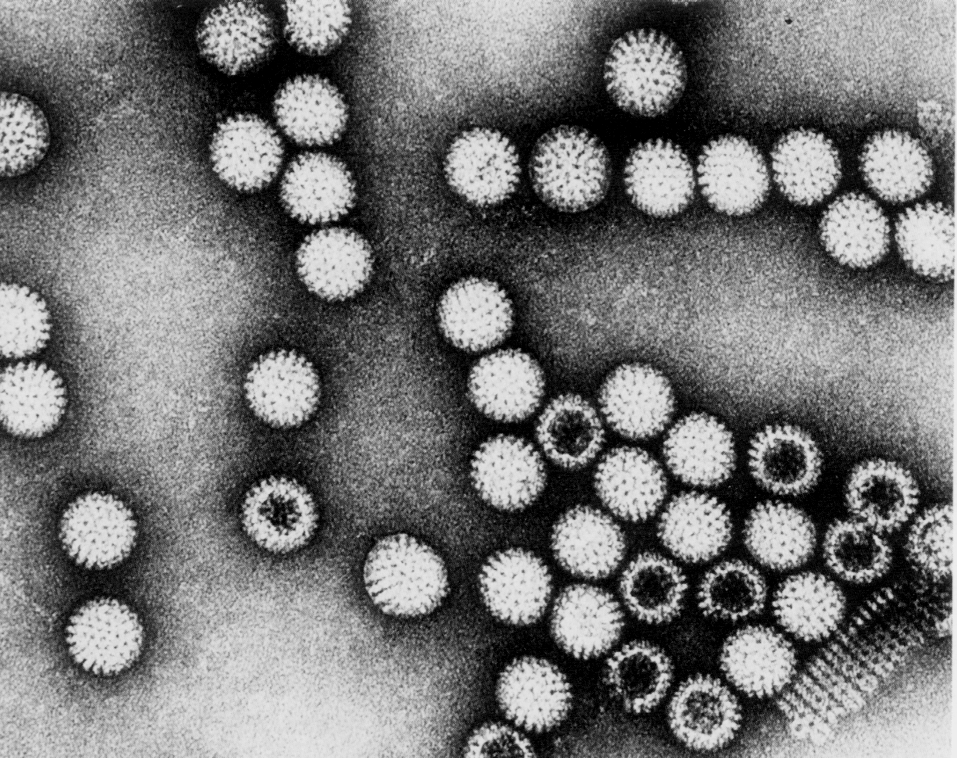
Рис. 1. Электронограмма ротавирусов в фекалиях ребенка, больного острым гастроэнтеритом
Позже оказалось, что по своему строению и жизненному циклу ротавирусы похожи на реовирусы. В 1978 г. они были выделены в специальный род, Rotavirus, семейства Reoviridae. Это семейство включает девять родов. Четыре из них (Orthoreovirus, Rotavirus, Coltivirus, Orbivirus) способны инфицировать человека, но заболевания вызывают почти исключительно ротавирусы. Представители четырех других родов инфицируют растения и насекомых; один род связан с поражением рыб.
Вирион ротавирусов имеет диаметр 70—75 нм и состоит из трех структурных элементов — сердцевины (кора), наружного и внутреннего капсидов с икосаэдрической симметрией. Капсомеры внутреннего капсида выглядят как радиальные спицы, образуя подобие колеса, где наружный капсид служит ободом. Кор содержит геномную РНК и внутренние белки — VP2 (главный структурный компонент внутренней мембраны), VP1 и VP3 (белки, отвечающие за РНК-зависимую РНК-полимеразную активность и кэппинг вирусной мРНК). Как и у других реовирусов, геном ротавирусов представлен 11 сегментами минуснегативной двунитчатой РНК с общей массой более 18000 пар оснований. Каждый из сегментов кодирует единственный вирусный белок, т.е. является моноцистронной матрицей. Исключением служит сегмент VP7 — бицистронный ген, в котором записано два гликопротеина с двух инициирующих кодонов в одной рамке считывания.
Внутренний и наружный капсиды содержат три белка — VP6, VP7 и VP4. Это главные антигены, которые используются в классификации ротавирусов и служат началом для взаимодействия вириона с клетками-мишенями. VP4 и VP7 называются нейтрализующими антигенами, так как анти-VP4- и анти-VP7-антитела блокируют вирусную инфекцию in vitro. При обработке трипсином VP4 расщепляется на два пептида, VP5* и VP8*, что ведет к активации инфекционных свойств вириона и возможности культивирования ротавирусов in vitro.
Рецепция вириона происходит достаточно сложно. Сначала в реакцию включается VP8 (продукт трипсинного расщепления VP4), который связывается с сиаловой кислотой или ганглиозидом GM1a инфицируемой клетки. Далее происходит взаимодействие VP4 и VP7 с a2b1— и a4b1-интегринами. Затем в реакцию включаются другие клеточные гликопротеины, гликолипиды и холестерол, которые формируют зону восприятия вируса. Вирион проникает путем эндоцитоза, используя VP4 (VP5) и VP7 для пробуравливания плазматической мембраны клетки.
Процесс раздевания вируса продолжается внутри клетки. Низкая концентрация Са 2+ в рецептосоме ведет к дезинтеграции наружного капсида, обеспечивая выход в цитоплазму однокапсидной вирусной частицы. В ее составе происходит активация РНК-зависимой РНК-полимеразы и синтез плюс-нитей РНК, которые кэпируются и выделяются через многочисленные поры однокапсидного вириона. Готовые плюс-РНК (мРНК) идут на образование структурных и неструктурных вирусных белков. Неструктурные белки (NSP1—NSP6) участвуют в самосборке однокапсидной субвирусной частицы, синтезе минус-нитей РНК, ее почковании через гранулярную эндоплазматическую сеть и, наконец, освобождении полных двухкапсидных вирионов в результате клеточного лизиса. Частица временно обретает псевдооболочку, которая быстро замещается белками наружного капсида, т.е. VP4 и VP7. Весь процесс занимает 6 ч, достигая максимума через 15—24 ч.
VP6 представляет собой белок внутреннего капсида, связывая в единое целое коровый белок VP2 и белки наружного капсида, VP4 и VP7. Он несет групповые эпитопы (A—G), хотя все ротавирусы связаны антигенным родством. В медицинской микробиологии наибольшее значение имеет группа А, которая отвечает почти за 100% детского ротавирусного гастроэнтерита. Ротавирусы В известны как зоонозные возбудители диарей у взрослых и детей (источник инфекции — крысы), эндемичны для Китая. Были сообщения о вспышках ротавирусной инфекции группы С. Возможно, заражение произошло от свиней, которые выделяют эти ротавирусы.
Вирусы группы А делятся на подгруппы и множество серотипов. По особенностям VP6 выделяют по меньшей мере четыре подгруппы, из которых для человека важны подгруппы I и II. Но большее значение имеет деление на серотипы, дающее возможность судить об основных протективных антигенах вируса, задействованных в патологии. Это важно для суждения об эпидемиологии заболеваний и подбора иммунологических препаратов с целью их профилактики и лечения. Сегодня известно 14 VP7-серотипов (G-серотипы, от англ. glycoprotein) и 20 VP4-типов (Р-типы, от англ. protease-sensitive protein). Не все Р-типы подтверждены как серотипы, поэтому применяют два понятия — Р-серотипы и Р-генотипы. Между ними имеется ряд важных, но не абсолютных совпадений. Например, наиболее распространенные Р-серотипы 1А и 1В соответствуют генотипам 8 и 4, в то время как генотипы 2 и 3 могут попеременно встречаться с серотипом 5В. Поэтому предложена двойная система классификации ротавирусов по VP4, которая учитывает серотип и генотип VP4. При ее использовании G-Р-серотип дополняется в скобках Р-генотипом, например, G1Р1А [8]. Часто ограничиваются обозначением Р-генотипа, G1P8. Человека инфицирует ограниченное число G-P-вариантов. Доминирующими являются G1-4-серотипы и Р4-, Р6-, Р8-генотипы (их различают по полимеразной цепной реакции).
Так как VP7 и VP4 кодируются разными РНК-сегментами, они могут независимо перемещаться, давая множество G-P-комбинаций в процессе пересортировки генов in vitro и in vivo.
К примеру, G3 может нести детерминанты по крайней мере пяти Р-типов (Р2, Р3, Р8, Р12, Р16), а Р8-тип — четырех различных G-серотипов (G1, G3, G4, G9). Некоторые G-P-типы определяются только у человека (например, G9, G12, P4, P6, P8) или у животных (G11, G13, P3, P11). Известны комбинации, которые наблюдались как у людей, так и у животных, что допускает вероятность зоонозной трансмиссии.
Для дифференцировки различных изолятов предложено использовать электрофоретический профиль геномных РНК-сегментов в полиакриламидном геле — так называемый электроферотип (напомним, что геном ротавирусов представлен 11 сегментами РНК). В многочисленных исследованиях продемонстрирована высокая геномная гетерогенность ретровирусов, которая оказалась стабильным признаком штамма, полезным для эпидемиологического анализа. Кроме длинных и коротких электроферотипов (по сравнительной скорости миграции РНК-сегментов 10 и 11) наблюдаются особенности передвижения отдельных компонентов (рис. 2). Детали электроферотипов не совпадают с серотипами, оставляя за последними приоритет в разработке методов контроля над инфекцией.

Ротавирусная инфекция - это острая кишечная инфекция, вызываемая ротавирусом.
В отличие от обычных летних кишечных инфекций, подъем заболеваемости ротавирусной инфекцией регистрируется в холодное время года.
Как передается ротавирусная инфекция?

Вирусы распространены повсеместно и очень устойчивы во внешней среде, прекрасно сохраняются в условиях холодильника, беспрепятственно проходят кислотный барьер желудка человека.
Пути передачи ротавирусной инфекции - водный, пищевой, контактно-бытовой (через грязные руки, игрушки, посуду, полотенца и т.д.). Ротавирусы, подобно вирусам гриппа, распространяются также воздушно-капельным способом — например, при чихании.
Ротавирусы хорошо сохраняются при низких температурах, в воде до 60 дней. Основная группа риска - дети младшего возраста (от 0 до 2 лет), именно они болеют чаще и тяжелее всех.
Какие симптомы заболевания ротавирусной инфекцией?
С момента заражения до проявления болезни проходит от 1 дня до 5 суток. Ротавирусная инфекция поражает желудочно-кишечный тракт, вызывая энтерит (воспаление слизистой оболочки кишечника), отсюда и характерные симптомы: рвота, повышение температуры, возможен жидкий стул. Кроме того, у большинства заболевших появляются: насморк, покраснение в горле, они испытывают боли при глотании. В острый период наблюдается слабость отсутствует аппетит.
Больной становится заразным с появления первых симптомов ротавирусной инфекции и остается заразным до конца проявления признаков заболевания (5-7 дней).
Своевременно проведенное лечение предотвращает возникновение осложнений ротавирусной инфекции, к которым относят обезвоживание организма при длительной рвоте и диарее, а также присоединение кишечной бактериальной инфекции.

Как защитить себя от ротавирусной инфекции?

Вакцинация снижает риск возникновения тяжелых ротавирусных заболеваний почти на 90%, а от инфекции легкой и средней степени тяжести способна предохранить на 75-85%. Проведение вакцинации за последние годы позволило снизить практически вдвое распространенность этой инфекции во всем мире. Также установлено, что после прививки от ротавирусной инфекции более чем на 40% уменьшается частота возникновения диареи любой этиологии. Проведение вакцинации против ротавирусной инфекции не требует изменения питания ребенка, он может получать привычную пищу. Находящиеся на грудном вскармливании дети не должны лишаться молока, оно не помешает выработаться иммунитету. Делать прививку против ротавируса можно одновременно с прививками от других инфекций, в т. ч. с прививкой от гепатита, полиомиелита, АКДС.
Неспецифические меры профилактики включают:
- соблюдение правил личной гигиены, тщательное мытье руки с мылом перед едой, после посещения туалета, после возвращения с улицы;
- запрет на употребление для питья некипяченой водопроводной воды, воды из колодцев, других источников водоснабжения;
- соблюдение санитарно-гигиенических норм при приготовлении пищи (поточность технологических процессов, режим мытья кухонного инвентаря, столовой посуды, фруктов и овощей, раздельное хранение и соблюдение сроков годности пищевых продуктов);
- в детских дошкольных учреждениях, где наиболее часто реализуется контактно-бытовой путь передачи, должны соблюдаться все требования к содержанию помещений. Родители должны помнить - детям с проявлениями болезни не место в детском коллективе!

Выполнение этих несложных правил поможет избежать заболевания ротавирусной инфекцией и сохранит Ваше здоровье и здоровье Ваших детей!
Родители, помните! При первых признаках заболевания необходимо вызвать врача!
Острые кишечные инфекции (ОКИ)
Острые кишечные инфекции (ОКИ) - обширная группа инфекционных заболеваний, сопровождающихся нарушением моторики желудочно-кишечного тракта с развитием диареи (поноса), интоксикации, а в ряде случаев - обезвоживания.
Возбудители ОКИ – многочисленная группа бактерий, вирусов, которые могут вызывать дисфункцию кишечника. Наиболее часто, из бактериальных ОКИ, встречаются заболевания обусловленные дизентерийными палочками (шигеллами), патогенными кишечными палочками (эшерихиями), иерсиниями. Из вирусных ОКИ наибольшее значение имеют ротавирусы, аденовирусы.

Источник инфекции – больной человек или носитель возбудителей ОКИ. Наиболее опасны для окружающих больные легкими, стертыми и бессимптомными формами ОКИ.
Заразный период - с момента возникновения первых симптомов болезни и весь период симптомов, а при вирусной инфекции – до 2х недель после выздоровления
Основной механизм передачи – фекально-оральный (когда возбудитель попадает в рот с мельчайшими частичками фекалий), реализующийся пищевым, водным и контактно-бытовым путями; значительно реже реализуется воздушно-пылевой путь.
Факторами передачи являются пища, вода, предметы обихода, игрушки, инфицированные фекалиями больного, в передаче некоторых инфекций имеют значение насекомые (мухи, тараканы). Заражению ОКИ способствуют антисанитарные условия жизни, несоблюдение правил личной гигиены, употребление загрязненных возбудителями ОКИ продуктов питания, хранившихся или готовившихся с нарушением санитарных правил.
Для инфекций этой группы характерны следующие симптомы (по отдельности или в сочетании друг с другом):
- повышенная температура;
- тошнота, рвота;
- боль в животе;
- понос;
- избыточное газообразование в кишечнике (метеоризм).
Краткая характеристика отдельных кишечных инфекций:
Дизентерия – инфекционное заболевание, характеризующееся поражением желудочно-кишечного тракта, преимущественно толстой кишки.
Пути передачи: только от человека через загрязненные фекалиями пищу, воду, а также при контакте.
Проявления дизентерии:
- быстрое начало
- синдром общей интоксикации (повышением температуры тела, ознобом, чувством жара, разбитости, снижением аппетита, головной болью, снижением артериального давления).
- поражение желудочно-кишечного тракта (боли в животе, вначале тупые, разлитые по всему животу, имеющие постоянный характер. Затем они становятся более острыми, схваткообразными, локализуются в нижних отделах живота, чаще слева. Боли обычно усиливаются перед опорожнением кишечника.
Брюшной тиф – острая кишечная инфекция, характеризующаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой (высыпания на коже в виде пятен, папул, везикул, пигментации).
Пути передачи: – водный и пищевой (при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически, в распространении брюшного тифа принимают участие мухи).
Проявления брюшного тифа: характерно постепенное начало развития заболевания.
- медленный подъем температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита). Лихорадочный период составляет 2-3 недели, при этом отмечаются значительные колебания суточной температуры тела.
- побледнение и сухость кожи. Высыпания появляются, начиная с 8-9 дня болезни, и представляют собой небольшие красные пятна до 3 мм в диаметре, при надавливании кратковременно бледнеющие, сохраняются в течение 3-5 дней, в случае тяжелого течения приобретают геморрагический характер. На протяжении всего периода лихорадки и даже при ее отсутствии возможно появление новых элементов сыпи. Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации).
Сальмонеллёз. Источником заболевания являются многочисленные виды животных и птиц, а также человек.
Пути передачи : алиментарный. Заражение происходит через мясо, рыбу, консервы, яйца, молочные продукты при нарушении правил их приготовления и хранения. Возможно заражение через загрязненные руки, различные предметы обихода.
Проявления сальмонеллёза: наиболее распространенной является гастроинтестинальная форма:
- Острое начало, сопровождается ознобом, повышением температуры, общая слабость, головная боль, ломота, боль в суставах.
- Одновременно с явлениями интоксикации или несколько позже возникают боль в животе, тошнота, рвота, отмечается обильный зловонный стул, иногда с примесью слизи и крови. Возможны тенезмы (частые безрезультатные позывы на испражнения). Артериальное давление понижено, часто наблюдаются коллапсы. При многократной рвоте и обильной диарее быстро развиваются симптомы нарушения водно-электролитного баланса. Продолжительность течения форм средней тяжести 3-7 дней, в тяжелых случаях болезнь может затянуться до 2-4 недель.
Ротавирусная инфекция — острое кишечное заболевание, вызываемое ротавирусами, характеризующееся поражением желудочно-кишечного тракта по типу гастроэнтерита.
Пути передачи: в озбудитель передается контактно-бытовым путем, возможны внутрибольничные, пищевые и водные вспышки.
Проявления ротавирусной инфекции:
- острое начало
- диарейный синдром. (стул при ротавирусной инфекции обильный, водянистый, желтого цвета, пенистого вида, с резким запахом. При легкой форме заболевания испражнения могут оставаться кашицеобразными, а частота не превышать 5 раз в сутки. При среднетяжелой форме заболевания частота стула может достичь 10 раз в сутки).
- Рвота появляется одновременно с диареей, но чаще на несколько часов опережает ее. Часто в начале болезни отмечается тошнота.
- 20-60% больных жалуются на кашель, першение в горле, затруднение носового дыхания. В ряде случаев катаральные симптомы предшествуют желудочно-кишечным проявлениям, у большинства появляются несколько позже. Степень выраженности катаральных явлений зависит от тяжести ротавирусной инфекции.

1. Выбор безопасных пищевых продуктов. Многие продукты, такие как фрукты и овощи, потребляют в сыром виде, в то время как другие — рискованно кушать без предварительной обработки. Например, всегда покупайте пастеризованное, а не сырое молоко. Особенно опасно покупать молочные и мясные продукты у частных торговцев. Проверяйте сроки годности продуктов, целостность упаковок. Продукты, которые употребляются сырыми (овощи, фрукты, зелень), требуют тщательного мытья, желательно кипяченой водой.
2. Тщательно приготавливайте пищу. Многие сырые продукты, главным образом, птица, мясо и сырое молоко, часто обсеменены патогенными микроорганизмами. В процессе варки (жарки) бактерии уничтожаются, но помните, что температура во всех частях пищевого продукта должна достигнуть 70° С.
3. Ешьте приготовленную пищу без промедления. Когда приготовленная пища охлаждается до комнатной температуры, микробы в ней начинают размножаться. Чем дольше она остается в таком состоянии, тем больше риск получить пищевое отравление. Чтобы себя обезопасить, ешьте пищу сразу после приготовления.
4. Тщательно храните пищевые продукты. Если Вы приготовили пищу впрок или хотите после употребления сохранить оставшуюся ее часть, имейте в виду, что она должна храниться либо горячей (около или выше 60° С), либо холодной (около или ниже 10° С). Пищу для детей лучше вообще не подвергать хранению. Общая ошибка, приводящая к пищевым отравлениям — хранение в холодильнике большого количества теплой пищи. Эта пища в перегруженном холодильнике не может быстро полностью остыть. Когда в середине пищевого продукта слишком долго сохраняется тепло (температура свыше 10° С), микробы выживают и быстро размножаются до опасного для здоровья человека уровня.
5. Тщательно подогревайте приготовленную заранее пищу. Это наилучшая мера защиты от микроорганизмов, которые могли размножиться в пище в процессе хранения (хранение в холодильнике угнетает рост микробов, но не уничтожает их). Еще раз, перед едой, тщательно прогрейте пищу (температура в ее толще должна быть не менее 70° С).
6. Избегайте контакта между сырыми и готовыми пищевыми продуктами. Правильно приготовленная пища может быть загрязнена путем соприкосновения с сырыми продуктами. Например, нельзя использовать одну и ту же разделочную доску и нож для приготовления сырой и вареной (жареной) птицы. Подобная практика может привести к потенциальному риску перезаражения продуктов и росту в них микроорганизмов с последующим отравлением человека.
7. Чаще мойте руки. Тщательно мойте руки перед приготовлением еды и после каждого перерыва в процессе готовки — особенно, если Вы перепеленали ребенка или были в туалете. После разделки сырых продуктов, таких как рыба, мясо или птица, опять вымойте руки, прежде чем приступить к обработке других продуктов. А если у Вас имеется инфицированная царапина (ранка) на руке, то обязательно перевяжите ее или наложите пластырь прежде, чем приступить к приготовлению пищи. Также помните, что домашние животные — собаки, кошки, птицы - часто носители опасных микроорганизмов, которые могут попасть в пищу через Ваши руки.
8. Содержите кухню в идеальной чистоте. Так как пища легко загрязняется, любая поверхность, используемая для ее приготовления, должна быть абсолютно чистой. Рассматривайте каждый пищевой обрезок, крошки или грязные пятна как потенциальный резервуар микробов. Полотенца для протирания посуды должны меняться каждый день. Тряпки для обработки столов, полов должны ежедневно мыться и просушиваться
9. Храните пищу защищенной от насекомых, грызунов и других животных. Животные часто являются переносчиками патогенных микроорганизмов, которые вызывают пищевые отравления. Для надежной защиты продуктов храните их в плотно закрывающихся банках (контейнерах).
10. Используйте чистую воду. Чистая вода исключительно важна как для питья, так и для приготовления пищи. Если у Вас есть сомнения в отношении качества воды, то прокипятите ее перед добавлением к пищевым продуктам или перед употреблением.
Соблюдение этих простых правил поможет Вам избежать многих проблем со здоровьем, уберечься от заболеваний острыми кишечными инфекциями. В последнее время большинство кишечных инфекций протекает в легкой форме, поэтому некоторые больные не обращаются к врачу, часто занимаются самолечением. А это небезопасно. Кроме того, каждый заболевший должен помнить, что он может быть опасен для окружающих . Поэтому при появлении первых признаков кишечного расстройства заболевшему необходимо обратиться к врачу!
Врач акушер-гинеколог (интерн) Косовец Д.Р.
Читайте также:


