Противовирусные препараты при лимфогранулематозе
Злокачественные болезни крови поражают людей разного возраста, в том числе глубоких стариков и младенцев, одинаково часто наблюдаются у мужчин и женщин.
Злокачественные болезни крови поражают людей разного возраста, в том числе глубоких стариков и младенцев, одинаково часто наблюдаются у мужчин и женщин. Лейкозы (лейкемии) - своеобразные злокачественные поражения кроветворных органов, среди которых выделяют разные варианты (лимфаденоз, миелоз и др.), иногда объединяя их термином "гемобластозы". Специфичность клинических проявлений, методов диагностики и лечения вынуждает выделять группу лейкозов из общей онкологической клиники.
Острые лейкозы без лечения приводят к смертельному результату на протяжении недель или месяцев. Но если проводить лечение, прогноз, особенно для детей, часто благоприятный. При хронических лейкозах больные живут без лечения на протяжении нескольких месяцев и лет. Хронические лейкози могут трансформироваться в острые формы, которые не поддаются лечению (властный криз).
Лейкозы характеризуются подавлением нормального кроветворения, замещением нормального костномозгового кроветворения пролиферацией незрелых, менее дифференцированных и функционально активных клеток (при острых лейкозах), или резким увеличением количества зрелых лимфоидных клеток в крови, лимфатических узлах, селезенке, печени (при хронических). Развитие обусловлено нарушением синтеза ДНК кроветворной клетки, изменением генетического кода, бесконтрольными ростом и дифференцированием определенного клонам кроветворных клеток и их метастазированиям в разные органы.
Причинами, которые приводят к острому лейкозу могут быть ионизирующее излучение, влияние химических веществ (бензол, продукты перегонки нефти, цитостатики и некоторые другие лекарственные средства), иммунодефициты, наследственные хромосомные дефекты и др. Хронический лимфолейкоз имеет наследственный характер.
Выделяют формы лейкемические с резким увеличением числа лейкоцитов в периферической крови, сублейкемические и алейкемические. По цитохимическим исследованиям (определение ферментов, характерных для разных бластных клеток) различают лимфобластные и миелобластные лейкозы.
Симптоматика зависит от формы процесса и его хода - острого или хронического. Основным симптомом являются резкие сдвиги в показателях гемограммы (клеточного состава крови), которые иногда обнаруживают случайно, а в других случаях на фоне явлений интоксикации с поражением разных органов и систем.
Параллельно наблюдаются слабость, утомляемость, анемия, нарушение функции желудочно-кишечного тракта (снижение аппетита, тошнота, рвота), значительное повышение температуры, увеличения печени, селезенки, лимфатических узлов, боли в костях. Потом присоединяется кахексия (снижение массы тела), явления геморрагического диатеза (петехии, екхимозы; кровотечения из слизистых оболочек - носовые кровотечения, подкожное кровоизлияние, внутренние кровотечения).
Для острого лейкоза характерно внезапное начало с лихорадкой, нередко в соединении с ангиной, стоматитом и кровоточивостью.
При хронических формах заболеваний крови их длительность составляет несколько лет (от 1 года до 5-6 и более лет) с периодами временного улучшения (ремиссии) на протяжении нескольких месяцев и следующего возобновления клинических симптомов.
Диагностика
Диагноз злокачественных болезней крови устанавливают на основании изучения пунктата костного мозга (обычно грудины) в сопоставлении со всеми клиническими проявлениями.
Наличие бластов в костном мозге подтверждает диагноз острого лейкоза. Для идентификации подтипа лейкоза применяют гистохимические, иммунологические и цитогенетические методы исследования. Иммуногистохимические исследования (определение клеточного фенотипа) необходимы для уточнения иммунологического варианта лейкоза, который влияет на схему лечения и клинический прогноз.
При хроническом лимфолейкозе достаточно выявления абсолютного лимфоцитоза, представленного зрелыми клетками в мазке периферической крови. Подтверждающие данные - инфильтрация костного мозга зрелыми лимфоцитами, увеличение селезенки и лимфаденопатия (увеличение и болезненность лимфоузлов).
Лечение
Лечение при острых лейкозах проводят в гематологических отделениях и институтах. Применяют химиотерапию, лучевую терапию, гормоны, а также общеукрепляющие средства. Благодаря комплексному лечению удается продлить период ремиссии и жизни этих больных.
Профилактика инфекций - главное условие выживания пациентов с нейтропенией (уменьшением количества лимфоцитов в крови), которая возникла в результате химиотерапии. Потому необходима полная изоляция пациента, строгий санитарно-дезинфекционный режим (частые влажные уборки, проветривания и кварцевания палат; использование одноразового инструментария, стерильной одежды медицинского персонала). С профилактической целью назначают антибиотики, противовирусные препараты.
Трансплантация костного мозга - метод выбора при острых миелобластных лейкозах и при рецидивах всех острых лейкозов. Перед операцией проводят химиотерапию в сверхвысоких дозах, изолировано или в соединении с лучевой терапией. При этом методе лечения возникают проблемы, связанные с совместимостью, - острые и отсроченные реакции, отторжения трансплантата и др. При отсутствии совместимых доноров используют аутотрансплантацию костного мозга, взятого у самого пациента в период ремиссии. Максимальный возраст для трансплантации - 50 лет. Аутологичную трансплантацию можно проводить пациентам старше 50 лет при отсутствии органных поражений и общем соматическом благополучии.
При клинических проявлениях анемии, риске кровотечений, перед будущим введением цитостатиков проводят заместительную терапию, переливание эритроцитарной массы или свежей тромбоцитарной массы. При компенсированном состоянии больного стоит ограничить показание к заместительной терапии, во избежание заражения посттрансфузийным гепатитом и нежелательной сенсибилизации.
При хроническом лимфолейкозе лечение консервативное, не изменяет продолжительность жизни. На ранних стадиях, как правило, нет необходимости в химиотерапии. На поздних стадиях - химиотерапия в соединении с глюкокортикоидами или без них; тотальное облучение организма в низких дозах.
Прогноз
Прогноз у детей с острым лимфолейкозом благоприятный: в 95% и более наступает полная ремиссия. В 70-80% больных проявлений болезни нет на протяжении 5 лет, их считают такими, которые вылечились. При возникновении рецидива в большинстве случаев можно достичь второй полной ремиссии. Больные со второй ремиссией - кандидаты на трансплантацию костного мозга с вероятностью долгосрочного выживания в 35-65% случаев.
Прогноз у больных острым миелобластным лейкозом относительно неблагоприятный. В 75% больных, которые получают адекватное лечение с использованием современных химиотерапевтичных схем, достигают полной ремиссии, 25% больных погибают (длительность ремиссии - 12-18 мес.). Больным младше 30 лет после достижения первой полной ремиссии можно проводить трансплантацию костного мозга. В 50% молодых больных, которых поддали трансплантации, развивается длительная ремиссия.
Прогноз у больных с хроническим лимфолейкозом относительно благоприятный. Продолжительность жизни в отдельных случаях может достигать 15-20 лет.
Профилактика
Поскольку причинами, которые приводят к острому лейкозу могут быть ионизирующее излучение, влияние химических веществ, нужно по возможности избегать лишнего контакта с этими вредными факторами.
Лица с иммунодефицитами, наследственными хромосомными дефектами, а также такие, которые имеют у родителей хронический лимфолейкоз, должны осознавать свою склонность к заболеванию и тщательным образом относиться к профилактическим мерам.
ЛИМФОГРАНУЛЕМАТОЗ ЯВЛЯЕТСЯ ОДНОЙ ИЗ САМЫХ РАСПРОСТРАНЕННЫХ ФОРМ ЗЛОКАЧЕСТВЕННЫХ ЛИМФОМ.
Злокачественные поражения лимфатического аппарата и кроветворных органов составляют значительную группу среди новообразований человека. Их именуют обычно системными заболеваниями, потому что опухолевый процесс захватывает не один орган, а весь кроветворный или лимфатический аппарат. К ним относят лимфогранулематоз и лейкозы.
Лимфогранулематоз, или болезнь Ходжкина, является частым заболеванием, которое встречается в 1-2 случаях на 100000 населения. Болезнь может возникнуть в любом возрасте, нередко наблюдается у детей. Заболевание имеет два возрастных пика. Пик заболеваемости у молодых лиц наблюдают в возрасте 15-30 лет; характерная одинаковая частота среди мужчин и женщин, преобладает относительно доброкачественный клинический ход. Второй пик у взрослых наблюдают в возрасте старше 50 лет. Характерна высокая заболеваемость мужчин.
Заметное повышение заболеваемости в пределах определенного региона и в определенное время указывает, что причиной могут быть вирусы (вирус Епштайна-барра) или факторы окружающей среды. Существует семейная форма лимфогранулематоза, который может свидетельствовать о генетической склонности. Вероятность возникновения заболевания растет при иммунодефицитах (приобретенных и врожденных), аутоимунных заболеваниях.
Лимфогранулематоз является одной из самых распространенных форм злокачественных лимфом. Характеризуется злокачественной гиперплазией лимфоидной ткани с образованием в лимфатических узлах и внутренних органах лимфогранулем. Поражение начинается в одной из групп лимфатических узлов (участки шеи, паха), в дальнейшем распространяясь на другие группы, причем одновременно поражаются внутренние органы, которые содержат лимфоидную ткань (селезенка, желудочно-кишечный тракт, печень). Различают периферическую форму (поражение поверхностных лимфатических узлов), медиастинальную, абдоминальную, легочно-плевральную, желудочно-кишечную, а также редкие варианты костной, кожной и нервной форм. По скорости хода процесса выделяются острая и хроническая формы. При первой болезнь проходит от начальной стадии к конечной за несколько месяцев, при второй - растягивается на много лет с циклическими заострениями и ремиссиями.
Симптоматика лимфогранулематоза состоит из местных и общих проявление. К первым относят увеличение лимфатических узлов плотно-эластичной консистенции, которые образуют пакет, не спаянных между собой и с кожей.
При локализованной шейной разновидности эти увеличенные узлы нередко принимают за туберкулезный лимфаденит и, не проводя никаких диагностических мероприятий, лечат больного противотуберкулезными средствами, в то время как болезнь продолжает прогрессировать и распространяться, захватывая другие группы лимфатических узлов и внутренние органы.
Из общих симптомов типичными для лимфогранулематоза считают периодические повышения температуры, зуд кожи, заливной пот и нарастающую слабость, а также специфические изменения со стороны крови (лейкоцитоз или лейкопения, моноцитоз, анемия и др.).
В целом симптоматика очень многообразна, потому что зависит от локализации пораженных лимфатических узлов и степени привлечения внутренних органов.
Диагноз ставят с учетом клинической картины, изменений крови и данных рентгенологически исследования. При наличии увеличенных лимфатических узлов в том или другом участке тела обычно необходимо дифференцировать не только с неопухолевым процессом (туберкулезом, хроническим неспецифическим лимфаденитом), но и с метастатическим их поражением при наличии рака того или другого органа. С этой целью пользуются цитологическим или гистологическим методом (пункция, биопсия), а также детально обследуют больного.
Диагноз каждого варианта устанавливают только на основании присутствия типичных ("диагностических") клеток Рид-Штернберга. Выделяют 4 основных гистологических варианта лимфогранулематоза: Вариант с преимуществом лимфоидной ткани, или лимфогистоцитарный; Вариант с модулярным склерозом; Смешанноклеточный вариант; Вариант с подавлением лимфоидной ткани.
Диагностика лимфогранулематоза наиболее простая при поражении периферических лимфатических узлов, когда для установления точного диагноза достаточно прибегнуть к пункции или биопсии одного из них. Более сложное распознавание лимфогранулематоза при локализации процесса в средостении (медиастинальная форма). Тогда проводят детальное рентгенологическое исследование с использованием лимфографии и даже медиастиноскопии, ультразвуковое исследование (УЗД), компьютерную томографию (КТ) или магнитно-ядерный резонанс (ЯМР). Диагностическая лапаротомия (с биопсией лимфатических узлов или печени для гистологического исследования) показана с целью диагностики и уточнения стадии заболевания.
Лечения лимфогранулематоза в основном проводят лучевыми методами (дистанционная терапия или рентгенотерапия), облучая не только пораженные зоны, но и другие группы лимфатических узлов, и проводят обязательные повторные профилактические курсы. Нередко, особенно при распространенных формах и рецидивах заболевания, лучевое лечение соединяют с химиотерапией. К хирургическому методу обращаются очень редко, лишь при истинно изолированных формах поражения периферических лимфатических узлов, когда обычное высекание их может дать вылечивание. В процессе лечения проводят периодическое исследование общего анализа крови, другие методы обследования.
Прогноз при лимфогранулематозе зависит от скорости течения болезни (при острой форме неблагоприятный), а также от степени распространенности процесса к моменту начала лечения. При локализованной форме удается добиться хороших результатов, а при генерализованной, особенно с поражением внутренних органов, чаще наблюдается лишь временное улучшение (ремиссия), а затем болезнь продолжает развиваться.
Лимфома Ходжкина лечение, симптомы, признаки, прогноз
Лимфома Ходжкина (лимфогранулематоз, ЛГМ, болезнь Ходжкина), является одним из видов лимфом. Это заболевание поражает лимфатическую систему, которая состоит из лимфатических узлов, которые объединены между собой кровеносными сосудами. Возникая в одной группе лимфоузлов, злокачественные клетки могут распространяться на другие группы, а на более поздних стадиях заболевания – на внутренние органы.
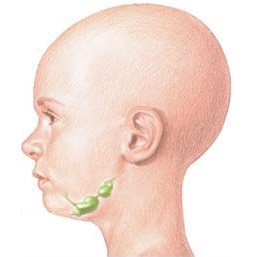
Причины возникновения болезни Ходжкина до настоящего времени остаются не совсем ясными. Ряд исследований указывает на определенную наследственную предрасположенность к лимфогранулематозу, в других проводится параллель между этим заболеванием и рядом вирусных инфекций, а точнее вируса Эпштейна-Барр. Фрагменты генома этого вируса обнаруживаются в 20-50 % исследованных биопсий. Тем не менее, не существует абсолютных доказательств, что именно вирус Эпштейна-Барр является причиной развития болезни.
Болеют лимфогранулематозом чаще мужчины, чем женщины.
Первый пик заболеваемости приходится на возраст 20-29 лет, затем после 55 лет вероятность заболеть постепенно повышается.
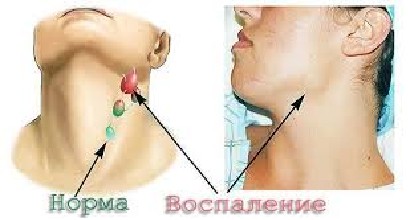
Чаще всего первыми симптомами является безболезненное увеличение лимфатических узлов на фоне полного здоровья. Иногда увеличенные лимфатические узлы могут давить на близлежащие сосуды или органы и вызывать отеки, кашель или затруднение дыхания. Но чаще всего узлы в грудной клетке обнаруживаются во время рентгенографии грудной клетки.
В подавляющем большинстве случаев распространение болезни на ранних этапах происходит предсказуемо – контактным путем поражаются соседние группы лимфатических узлов. Селезенка чаще поражена у больных с вовлечением лимфатических узлов ниже диафрагмы. После вовлечения в опухолевый процесс селезенки резко возрастает риск распространения опухоли вместе с током крови в другие органы (гематогенная диссеминация).
Поражение печени, костей, костного мозга, почек и других органов и тканей редко встречается у больных на момент постановки диагноза, и обычно наблюдается на фоне распространенного опухолевого процесса и симптомов интоксикации (повышенная температура тела, сильная ночная потливость, потеря веса, аппетита).
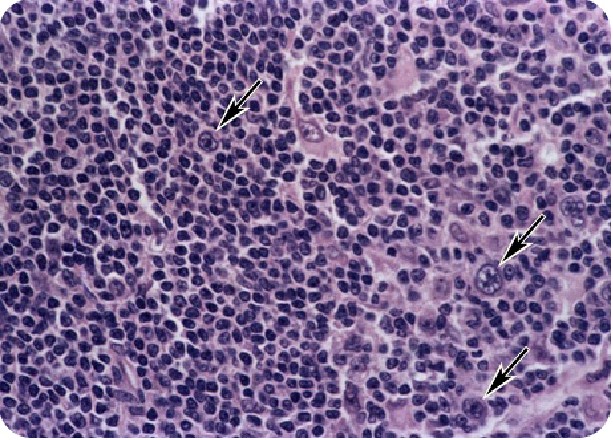
Основным подтверждением диагноза является нахождение в биоптате пораженного узла клеток Березовского-Рида-Штернберга.
Это большие по размеру клетки (по сравнению с лимфоцитами) с несколькими ядрами. Специфических изменений лабораторных показателей при лимфоме Ходжкина не наблюдается.
Показатели изменяются как следствие изменений, вызванных заболеванием:
- увеличивается скорость оседания эритроцитов (это характерно для всех иммунных и воспалительных процессов);
- пониженное число лимфоцитов в крови (вызвано основной причиной лимфомы – затруднением роста и размножения лимфоцитов);
- снижение количества красных клеток крови (вызвано влиянием заболевания на процесс формирования кровяных клеток).
Все эти проявления не представляют исключительные признаки только одного заболевания, а присущи очень многим, поэтому анализ крови при диагностике лимфомы Ходжкина не является определяющим.
Методы инструментальной диагностики, такие как ультразвуковая и рентгеновская диагностика (включая применение компьютерной томографии) используются в качестве вспомогательных для уточнения локализации и размеров поражённых лимфатических узлов или внутренних органов.

Стандартной схемой лечения болезни Ходжкина является в настоящее время схема ABVD.
В схему ABVD включены такие препараты, которые назначают внутривенно в первый и четырнадцатый дни.
- Дакарбазин – 375 мг/м2;
- Блеомицин – 10 мг/м2;
- Доксорубицин по 25 мг/м2;
- Винбластин – 6 мг с интервалом в две недели между курсами.
А на пятнадцатый день после последнего введения препарата начинают следующий цикл лечения.
Результаты международных исследований показывают, что для распространенных форм лимфогранулематоза с неблагоприятным прогнозом предпочтительнее может быть лечение по схеме ВЕАСОРР в режиме с эскалацией дозы.
В схему ВЕАСОРР входят следующие препараты для внутривенного введения:
- в первый день – Циклофосфамид по 650 мг/м2 и Доксорубицин по 25 мг/м2;
- затем в первый, второй и третий дни назначают Этопозид по 100 мг/м2;
- в восьмой день Блеомицин по 10 мг/м2 и Винкристин по 1,4 мг/м2.
- с первого по седьмой дни – Прокарбазин по 100 мг/м24;
- Преднизолон по 40 мг/м2 в течение двух недель.
И очередной курс начинают через семь дней после последнего применения преднизолона или на двадцать второй день от начала курса.
Лучевая терапия всегда проводится после завершения химиотерапии.
Благодаря развитию медицины, в настоящее время лечение лимфомы Ходжкина осуществляется достаточно успешно: около 70 % достигают пятилетней ремиссии и поэтому необходимо уделять особое внимание осложнениям, которые ухудшают качество жизни и иногда даже приводят к гибели пациента.
Инфекционные заболевания
Прежде всего, необходимо помнить о повышенной восприимчивости таких пациентов к инфекционным заболеваниям, особенно это относится к больным после спленэктомии. Рекомендуется раннее начало антибактериальной терапии при признаках инфекции.
Лучевой пульмонит
Частым осложнением лучевой терапии на область средостения являются постлучевые пульмониты с исходом в пневмофиброз. Самостоятельным фактором, приводящим к фиброзированию легочной ткани, а также фактором, потенцирующим воздействие облучения, является применение блеоцина, входящего в схемы АВVD и BEACOPP. Поэтому суммарная доза блеоцина не должна превышать 200 мг/м2. Применение кортикостероидов и антибактериальная терапия достаточно эффективны в лечении пульмонитов у этой категории больных.
Бесплодие
Серьезным осложнением химиотерапии является бесплодие, развивавшееся более чем у половины больных, получавших лечение по схеме МОРР и ее аналогам (СОРР, LVPP и др.). При использовании схемы ABVD частота стойкой азооспермии или аменореи значительно снизилась, тем не менее, на Западе для мужчин считается желательной криоконсервация спермы перед началом лечения.
Вторичные злокачественные образования
Наиболее серьезной проблемой является развитие вторичных злокачественных новообразований.
Достаточно сказать, что через 17 лет после окончания первичного лечения смертность от индуцированных опухолей (лейкозы, неходжкинские лимфомы, солидные опухоли) превышает смертность от собственно лимфогранулематоза. При этом лейкозы и системные заболевания в первую очередь связывают с последствиями лучевой терапии, а солидные опухоли наиболее часто развиваются в облученных органах и тканях.
Именно развитие поздних осложнений ведет к постоянному поиску оптимальных режимов лечения больных в зависимости от факторов прогноза.
Целью поиска является максимально возможное уменьшение дозы химиопрепаратов и лучевой терапии без потери эффективности лечения.
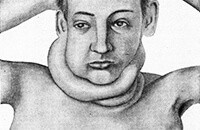
Лимфогранулематоз (болезнь Ходжкина или злокачественная лимфома) представляет собой опухоль, развивающуюся из лимфатической ткани. Заболевание поражает не только лимфатические узлы, но и другие органы, участвующие в поддержании иммунитета: вилочковую железу, селезенку и костный мозг.
При болезни Ходжкина в лимфатической ткани появляются гигантские клетки с несколькими ядрами - так называемые клетки Березовского-Рид-Штернберга и одноядерные клетки Ходжкина. По лимфатическим и кровеносным сосудам опухолевые агенты могут распространяться по всему организму, вызывая метастазы во внутренних органах.
Болезнь Ходжкина может развиваться в любом возрасте, однако наиболее опасными считаются период от 15 до 40 лет и затем уже после 55 лет. Некоторые специалисты отмечают, что у представителей мужского пола заболеваемость немного выше, чем у женщин.
Злокачественная лимфома чаще всего поражает европейцев со светлой кожей, вероятность возникновения заболевания у афроамериканцев и азиатов крайне мала.
Причины лимфогранулематоза
В настоящее время не установлена истинная причина развития злокачественной лимфомы. Ученые имеют ряд гипотез (вирусную, иммунную и наследственную), однако ни одна из них в полной мере не дает ответа на вопрос о происхождении заболевания.
Вирусная теория подтверждается тем фактом, что заболеваемость выше у людей, перенесших инфекционный мононуклеоз и имеющих в крови антитела к вирусу Эпштейна-Барр.
В пользу наследственной теории говорят случаи семейной формы лимфогранулематоза.
Суть иммунной теории заключается в том, что существует вероятность переноса лимфоцитов мамы через плаценту в организм плода, что в свою очередь запускает патологический процесс.
Провоцирующими факторами развития злокачественной опухоли можно так же считать излучение, токсические и химические вещества, лекарственные препараты.
Симптомы лимфогранулематоза
Как правило, самым первым симптомом заболевания становится ухудшение самочувствия. Пациенты жалуются на повышенную утомляемость, слабость, апатию. Обращают на себя внимание обильная потливость, беспричинное повышение температуры тела и снижение массы тела. Нередко возникают проблемы с пищеварением и стулом.
Тревожным симптомом, позволяющим заподозрить болезнь Ходжкина, является увеличение лимфатических узлов. Чаще всего первые патологические очаги появляются в области подмышек или шеи. Как правило, обращает на себя внимание некоторая припухлость, прощупываются крупные узлы, однако пациент не испытывает при этом дискомфорта или болезненных ощущений.
Характерным моментом злокачественной лимфомы является тот факт, что лимфатические узлы не приходят в норму даже при воздействии повторных курсов сильных антибиотиков, а при употреблении алкоголя их размеры могут увеличиваться еще больше.
Помимо вышеперечисленных признаков лимфогранулематоза отмечаются симптомы, характерные для поражения той или иной области тела.
Так, например, патологический процесс в средостении вызывает ощущение нехватки воздуха, проблемы с дыханием, кашель и давящие боли за грудиной. При проникновении опухоли в пищевод появляются затруднения глотания.
Довольно часто заболевание дает метастазы в костную систему, что вызывает сильнейшие боли и нарушение подвижности. При поражении паховых лимфоузлов появляются язвы на коже.
Также характерными, однако, неспецифическими признаками лимфогранулематоза является сухость, раздражение и зуд кожи.
Стадии злокачественной лимфомы
Болезнь Ходжкина классифицируется в зависимости от распространенности патологического процесса на четыре стадии.
Первая стадия злокачественной лимфомы
Начало заболевание характеризуется поражением нескольких лимфатических узлов строго в одной части тела. В некоторых случаях могут затрагиваться соседние ткани и органы.
Вторая стадия злокачественной лимфомы
Вторая стадия лимофгранулематоза характеризуется поражением лимфатических узлов в двух и более областях, однако, расположенных в одной стороне от органа или диафрагмы.
Третья стадия злокачественной лимфомы
Третья стадия болезни Ходжкинса характеризуется активным распространением патологического процесса. Гигантские клетки Березовского-Рид-Штернберга обнаруживаются не только в лимфатических узлах, но и в селезенке.
Врачи-онкологи подразделяют эту стадию на два этапа:
• на первом этапе поражения фиксируются только в первой половине брюшной полости
• на втором – патологический процесс распространяется в область тазовых органов
Четвертая стадия злокачественной лимфомы
Терминальная стадия заболевания, при которой патологический процесс распространяется на внутренние органы, вызывая разнообразную симптоматику. Наличие метастаз значительно затрудняет процесс лечения.
На первых двух этапах прогноз весьма благоприятен, заболевание поддается лечению и процент выживаемости достаточно высокий. Последние стадии злокачественной лимфомы протекают тяжело, вероятность выздоровления при этом минимальна.
Диагностика лимфогрануломатоза
Заподозрить заболевание заставляет увеличение лимфатических узлов, селезенки и печени в сочетании с характерной симптоматикой (резким похудением, потливостью, длительным повышением температуры тела).
Наиболее достоверным способом диагностики болезни Ходжкина является биопсия увеличенных лимфатических узлов, удаление селезенки с последующим ее гистологическим исследованием.
Вспомогательными методами диагностики можно считать:
• лабораторные исследования (общий и биохимический анализ крови)
• инструментальные исследования (биопсия и исследование костного мозга, рентгенография грудной клетки, КТ, МРТ, УЗИ органов брюшной полости и т.д.)
Лечение лимфогрануломатоза
Комплексное лечение болезни Ходжкина осуществляется в специализированном стационаре и включает в себя: химио- и лучевую терапию, а также хирургическое вмешательство, в том числе и пересадку костного мозга в тяжелых случаях. Индивидуально для каждого пациента подбираются препараты, уменьшающие симптоматику заболевания.
Химиотерапия при злокачественной лимфоме
Основой химиотерапии является воздействие на клетки опухоли комбинации препаратов-цитостатиков. Такое лечение проводится курсами, чаще всего повторными (от 2 до 6 циклов в зависимости от распространенности патологического процесса и тяжести заболевания).
Чаще всего онкологи-гематологи подбирают комплекс цитостатиков с различным механизмом действия. Такой подход помогает оказывать более эффективную помощь пациентам и добиваться максимального результата.
Химиотерапия оказывает выраженное агрессивное воздействие не только на клетки опухоли, но и на весь организм в целом, вызывая ряд побочных эффектов: снижение уровня тромбоцитов и лейкоцитов, анемия, повышенная утомляемость и слабость, выпадение волос, истощение, анорексия, изъязвление слизистой оболочки полости рта, нарушения стула (запор или, напротив, диарея).
Лучевая терапия при лимфогранулематозе
Лучевая терапия может быть и главным вариантом воздействия на клетки опухоли в тех случаях, когда бессильны другие варианты лечения. Облучению подвергают группы лимфоузлов, вовлеченные в патологический процесс. Окружающие органы закрывают от воздействия облучения специальными фильтрами из свинца. Как правило, продолжительность курса лучевой терапии составляет 2-3 недели.
Наиболее эффективным считается сочетание курсов химиотерапии с последующим закреплением результата сеансами облучения. При начальных стадиях заболевания такой подход позволяет добиться стойкой и длительной ремиссии.
Лучевая терапия так же является весьма агрессивным методом воздействия на организм человека и может спровоцировать ряд осложнений: тошнота, рвота, головная боль, сыпь на коже, слабость и повышенная утомляемость, выпадение волос, нарушение сознания и бесплодие.
Хирургическое лечение болезни Ходжкина
В некоторых ситуациях по показаниям может проводиться удаление лимфатических узлов или селезенки. Также может быть назначена пересадка костного мозга (при повреждении его высокими дозами препаратов для химиотерапии).
Симптоматическая терапия при лимфогранулематозе
В зависимости от проявлений заболевания врач может назначить дополнительную симптоматическую терапию:
• Переливания крови – процедура необходима при выраженном снижении основных показателей: тромбоцитов, лейкоцитов и эритроцитов
• Переливание тромбоцитарной массы и кровоостанавливающие препараты при выраженных кровотечениях
• Переливание эритроцитарной массы при тяжелой анемии
• Препараты для защиты ослабленного организма от инфекций. Использование цитостатиков приводит к выраженному снижению иммунитета, и организм становится беззащитным даже перед самыми простыми инфекциями. Именно поэтому, с профилактической и лечебной целью пациентам назначаются противогрибковые, противовирусные, антибактериальные средства. Также рекомендуется снизить контакты с посторонними людьми-возможными источниками инфекции. В тяжелых случаях снижения иммунитета лечение осуществляется в стерильных палатах специализированных онкологических центров.
• Дезинтоксикационная терапия для очищения организма от продуктов распада больших опухолей
Профилактика лимфогранулематоза
Специфической профилактики злокачественной лимфомы не существует. Рекомендуется минимизировать контакт с потенциально опасными химическими веществами и источниками излучения на производстве. А также соблюдать режим сна и отдыха, придерживаться здорового питания и укреплять иммунитет.
Прогноз при болезни Ходжкина
Своевременная диагностика и комплексное лечение позволяет добиться хорошего результата и стойкой ремиссии у 50% пациентов, а выживаемость достигает практически 90%.
Прогноз зависит не только от степени тяжести заболевания и правильности терапии, но и от возраста пациента, общего состояния здоровья и пола.
Читайте также:


