Повышенный билирубин что за вирус
Что такое синдром Жильбера? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильев Р. В., врача общей практики со стажем в 13 лет.

Определение болезни. Причины заболевания
Синдром Жильбера —– это генетический пигментный гепатоз с аутосомно-доминантным типом наследования, протекающий с повышением уровня неконъюгированного (свободного) билирубина, чаще проявляющееся в период полового созревания и характеризующийся доброкачественным течением. [1]
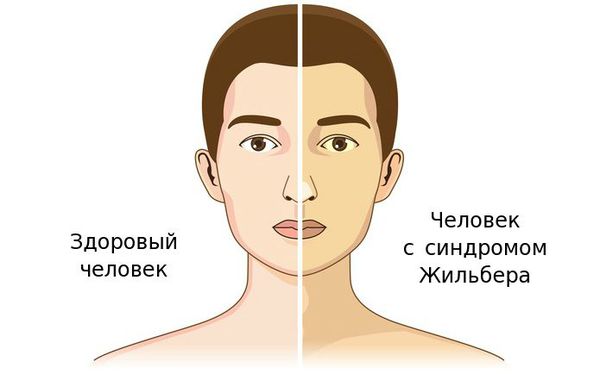
Синонимы названия болезни: простая семейная холемия, конституциональная или идиопатическая неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха.
По распространённости данное заболевание встречается не менее, чем у 5% населения, в соотношении мужчин и женщин — 4:1. Впервые заболевание описал французский терапевт Августин Жильбер в 1901 году.
Чаще синдром Жильбера проявляется в период полового созревания и характеризуется доброкачественным течением.
К провоцирующим факторам проявления синдрома можно отнести:
- голодание или переедание;
- жирную пищу;
- некоторые лекарственные средства;
- алкоголь;
- инфекции (грипп, ОРВИ, витрусный гепатит);
- физические и психические перегрузки;
- травмы и оперативные вмешательства.
Причина заболевания — генетический дефект фермента УДФГТ1*1, который возникает в результате его мутации. В связи с этим дефектом функциональная активность данного фермента снижается, а внутриклеточный транспорт билирубина в клетках печени к месту соединения свободного (несвязанного) билирубина с глюкуроновой кислотой нарушается. Это и приводит к увеличению свободного билирубина.
Симптомы синдрома Жильбера
Некоторые специалисты трактуют синдром Жильбера не как болезнь, а как физиологическую особенность организма.
До периода полового созревания данный синдром может протекать бессимптомно. Позже (после 11 лет) возникает характерная триада признаков: [1]
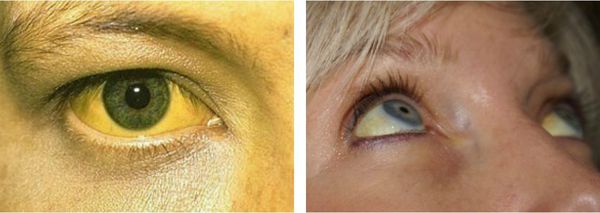
- желтуха различной степени выраженности;
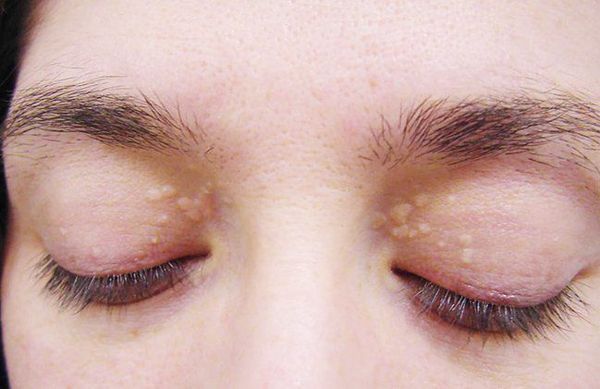
- ксантелазмы век (жёлтые папулы);
- периодичность появления симптомов.

Желтуха чаще всего проявляется иктеричностью (желтушностью) склер, матовой желтушностью кожных покровов (особенно лица), иногда частичным поражением стоп, ладоней, подмышечных впадин и носогубного треугольника.
Заболевание нередко сочетается с генерализованной дисплазией (неправильным развитием) соединительной ткани.
Усиление желтухи может наблюдаться после перенесения инфекций, эмоциональной и физической нагрузки, приёма ряда лекарственных препаратов (в частности, антибиотиков), голодания и рвоты.
Клиническими проявлениями заболевания общего характера могут быть:
- слабость;
- недомогание;
- подавленность;
- плохой сон;
- снижение концентрации внимания.
В отношении ЖКТ синдром Жильбера проявляется снижением аппетита, изменением привкуса во рту (горечь, металлический привкус), реже возникает отрыжка, тяжесть в области правого подреберья, иногда наблюдается боль ноющего характера и плохая переносимость лекарственных препаратов.
При ухудшении течения синдрома Жильбера и существенном повышении токсичной (свободной) фракции билирубина может появляться скрытый гемолиз, усиливая при этом гипербилирубинемию и добавляя в клиническую картину системный зуд.
Патогенез синдрома Жильбера
В норме свободный билирубин появляется в крови преимущественно (в 80-85% случаев) при разрушении эритроцитов, в частности комплекса ГЕМ, входящего в структуру гемоглобина. Это происходит в клетках макрофагической системы, особенно активно в селезёнке и купферовских клетках печени. Остальная часть билирубина образуется из разрушения других гемсодержащих белков (к примеру, цитохрома P-450).
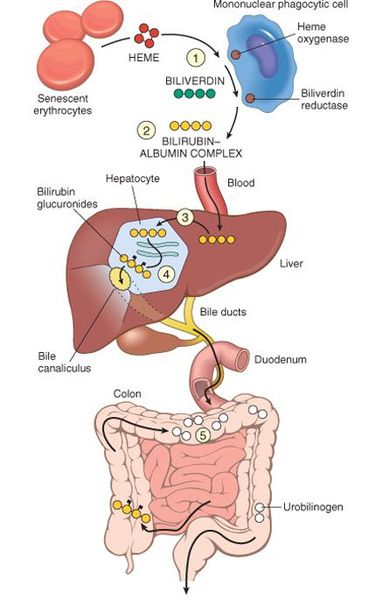
У взрослого человека в сутки образуется приблизительно от 200 мг до 350 мг свободного билирубина. Такой билирубин слаборастворим в воде, но при этом хорошо растворяется в жирах, поэтому он может взаимодействовать с фосфолипидами ("жирами") клеточных мембран, особенно головного мозга, чем можно объяснить его высокую токсичность, в частности токсичное влияние на нервную систему.
Первично после разрушения комплекса ГЕМ в плазме билирубин появляется в неконъюгированной (свободной или несвязанной) форме и транспортируется с кровью при помощи белков альбуминов. Свободный билирубин не может проникнуть через почечный барьер за счёт сцепления с белком альбумином, поэтому сохраняется в крови.
В печени несвязанный билирубин переходит на поверхность гепатоцитов. С целью снижения токсичности и выведения в клетках печени свободного билирубина при помощи фермента УДФГТ1*1 он связывается с глюкуроновой кислотой и превращается в конъюгированный (прямой или связанный) билирубин. Конъюгированный билирубин хорошо растворим в воде, он является менее токсичным для организма и в дальнейшем легко выводится через кишечник с желчью.
При синдроме Жильбера связывание свободного билирубина с глюкуроновой кислотой снижается до 30% от нормы, тогда как концентрация прямого билирубина в желчи увеличивается.
В основе синдрома Жильбера лежит генетический дефект — наличие на промонторном участке A(TA)6TAA гена, кодирующего фермент УДФГТ1*1, дополнительного динуклеотида ТА. Это становится причиной образования дефектного участка А(ТА)7ТАА. Удлинение промонторной последовательности нарушает связывание фактора транскрипции IID, в связи с чем уменьшается количество и качество синтезируемого фермента УДФГТ1, который участвует в процессе связывания свободного билирубина с глюкуроновой кислотой, преобразуя токсичный свободный билирубин в нетоксичный связанный.
Вторым механизмом развития синдрома Жильбера является нарушение захвата билирубина микросомами сосудистого полюса клетки печени и его транспорта глутатион-S-трансферазой, которая доставляет свободный билирубин к микросомам клеток печени.
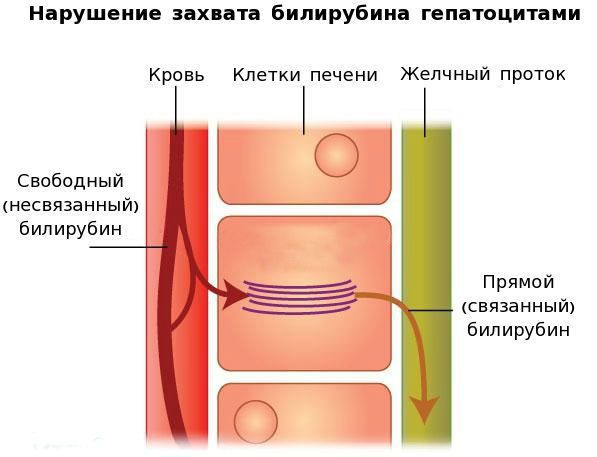
В конечном итоге вышеперечисленные патологические процессы приводят к увеличению содержания свободного (несвязанного) билирубина в плазме, что обуславливает клинические проявления заболевания. [6]
Классификация и стадии развития синдрома Жильбера
Общепринятой классификации синдрома Жильбера не существует, однако условно можно разделить генотипы синдрома по полиморфизму.

В данной статье мы расскажем о наследственном заболевании печени – синдроме Жильбера, также именуемым в медицинской литературе, как конституциональная печеночная дисфункция, семейная негемолитическая желтуха, простая семейная холемия и идиопатическая неконъюгированная гипербилирубинемия. Причиной к написанию этой статьи послужило недавнее обнаружение синдрома Жильбера у одного из сотрудников нашей компании, нежелательные проявления которого он успешно контролирует. Но об этом позже.
Синдром Жильбера: этиология, симптоматика, диагностика
Синдром Жильбера – наследственное заболевание печени, при котором в крови пациента накапливается пигмент билирубин. У здоровых людей билирубин, продукт расщепления гемоглобина, перерабатывается печенью и выводится из организма естественным путем. При синдроме Жильбера в организме нарушаются процессы захвата, транспорта или коньюгации (обезвреживания) билирубина в гепатоцитах. Причиной этому является мутация гена и возникающий из-за нее дефект фермента уридиндифосфат-глюкуронилтрансферазы (УДФГТ), ответственного за вышеназванные процессы.
Первые симптомы болезни обычно проявляются в 20-30 лет, при этом по статистике у мужчин данное заболевание встречается в 10 раз чаще, чем у женщин. Заболевание остается на всю жизнь, однако, 30% больных не ощущают его, а при соблюдении режима и правильном питании купировать проявления болезни не очень тяжело. Для синдрома Жильбера свойственно:
- Небольшое повышение уровня непрямого билирубина в крови
- Снижение активности фермента УДФГТ на 70% и больше
- Снижение высокого уровня билирубина под влиянием фенобарбитала
- Отсутствие иных функциональных или анатомических изменений печени
- Образование билирубинатных камней в желчном пузыре или желчных протоках.
Проявляться синдром Жильбера может следующими путями:
- Быстрая утомляемость
- Частые головокружения, чувство слабости
- Приступы бессонницы, нарушения сна
- Ноющая боль или дискомфорт в правом подреберье
- Пожелтение склер различной степени, в редких случаях – проявление желтого оттенка на коже
- Реже больные жалуются на проблемы с пищеварением: горечь во рту, изжога, отрыжка, потеря аппетита, тошнота, иногда рвота, нарушения стула, вздутие, ощущение переполненности желудка.
Если у врача после сбора анамнеза и проведения осмотра появилось подозрение на синдром Жильбера, то пациенту назначают проведение ряда лабораторных и аппаратных исследований:
- Общий анализ крови – у здоровых людей нормой считаются показатели 5,1-17,1 мкмоль/л для общего билирубина; 1,7—5,1 мкмоль/л для прямого; 3,4-12 мкмоль/л для непрямого билирубина. Для людей с синдромом Жильбера оптимальным показателем общего билирубина является значение 21-24 мкмоль/л
- Общий анализ мочи с определением билирубина
- Копрограмма с определением стеркобилина
- Проба с голоданием – одним из признаков синдром Жильбера является увеличение показателя общего билирубина на фоне голодания (на протяжении 48 часов пациент потребляет не более 400 ккал/сутки). Проба будет считаться положительной, если билирубин увеличится на 50-100%
- Реже в условиях стационара применяют пробы с фенобарбиталом и с никотиновой кислотой: организм больного синдромом Жильбера реагирует повышением билирубина на никотиновую кислоту и, наборот, понижением на фенобарбитал.
- Анализ ДНК гена УДФГТ на наличие мутаций
- УЗИ органов брюшной полости
- При наличии показаний назначаются дополнительные исследования: на протромбиновое время, на маркеры вирусов гепатита B, C, D, бромсульфалеиновая проба, биопсия печени и др.
Консультация врача
Меня зовут Елена Хорошева, я главный врач sanatoriums.com, по специальности педиатр, физиотерапевт и курортолог, кандидат медицинских наук, практикую с 2005 года
Я лично посещаю курорты, представленные на нашем сайте, общаюсь с докторами и изучаю лечебные базы санаториев и спа-отелей для того, чтобы дать вам максимально исчерпывающий и полезный совет!
Задайте вопрос доктору
Теперь, после того как вы получили некоторое представление о синдроме Жильбера, мы поделимся историей нашего коллеги.
История болезни Алексея
В течение первого месяца после постановки диагноза, Алексей соблюдал диету, исключающую сильные стимуляторы секреции желудка и поджелудочной, жареные блюда, тугоплавкие жиры и продукты с высоким содержанием пурина и холестерина. С другой стороны, упор в питании был сделан на приеме овощей, некислых ягод и фруктов, круп, супов, молочных продуктов, нежирного мяса (куриное филе, индейка, телятина) и рыбы. Подобный рацион питания стимулировал усиление желчегонного действия, нормализовал перистальтику кишечника и поспособствовал выведению из организма холестерина. В результате, спустя месяц диеты и медикаментозного лечения в домашних условиях, уровень билирубина опустился до показателя 60 мкмоль/л.
Повторный курс медикаментозного лечения был рекомендован для повторения с периодичностью в полгода. Но весьма дорогостоящие капельницы весной и осенью 2016 года не принесли желаемого результата, поэтому было принято решение попробовать санаторное лечение в качестве альтернативы медикаментозному.
Следующие 2 месяца Алексей провел дома, продолжая питаться в соответствии с диетой №5, пил чаи, лекарственные отвары. Строгое соблюдение режима позволило сохранить к середине февраля билирубин на уровне 47 мкмоль/л.
Подводя итоги, стоит сказать, что люди с синдромом Жильбера практически здоровы и в случае своевременного обнаружения, а также при соблюдении режима ведут нормальный образ жизни. Несмотря на то, что гипербилирубинемия сопровождает больных всю жизнь, она не влияет на сокращение продолжительности жизни, но если запустить болезнь, то могут развиться холелитиаз, психосоматические расстройства, желчнокаменная болезнь, хронический гепатит, иногда возникают дуоденальные язвы. При обнаружении первых симптомов незамедлительно обращайтесь к врачу, а если диагноз подтвердится, то строго следуйте рекомендациям врача и сможете быстро вернуться к привычному образу жизни. Помните, что болезнь поддается санаторно-курортному лечению. Желаем здоровья!
Гипербилирубинемия – это состояние человека, которое сопровождается повышенным уровнем билирубина или продуктов распада эритроцитов в крови.
Различают свободный билирубин, который постоянно циркулирует в крови только после распада эритроцитов. Он очень токсичен, отравляет организм, поэтому его накопление в организме человека приводит к возникновению неких симптомов. Также бывает прямая гипербилирубинемия, при которой билирубин уже прошел через преобразование в печени, чтобы впоследствии вывести его посредством мочи или кала из организма. Называют это понятие еще конъюгационная гипербилирубинемия.
Причины
При разных формах гипербилирубинемии – причины разнятся в зависимости от диагноза.
- при надпеченочной гипербилирубинемии происходит:
- малокровие:
- гемолитическое, когда эритроциты разрушаются;
- пернициозное, когда происходит недостаток витамина В12, что приводит к анемии;
- гемоглобинопатия, когда строение гемоглобина нарушается.
- малокровие:
- наследственные, то есть те, которые передаются детям от родителей, нарушения построения кровяных клеток, например, это может быть дефект клеточной стенки эритроцита:
- интоксикация или отравление медсредствами, алкоголем;
- инфекции:
- сепсис или всеобщее воспаление организма, которое возникает в основном при переносе бактерии в кровь;
- вирусы;
- неправильное переливание крови;
- аутоиммунные болезни, когда иммунная система организма не воспринимает свои клетки, а принимает их за чужие и при этом начинает нападать на них:
- аутоиммунная гемолитическая анемия;
- системная красная волчанка, что является хроническим заболеванием соединительной ткани, которое принимает участие в защитной, а также опорной функциях кровеносных сосудов среднего калибра. Характерна сыпь и боль в суставах, также поражаются почки;
- аутоиммунный гепатит или воспаление печени;
- лейкоз или рак крови;
- объемные кровоизлияния, возможно, они направлены в брюшную полость из-за травмы живота;
- печеночная гиперибилирубинемия:
- Гепатиты:
- вирусные, которые вызываются вирусами гепатита А, В, С, D и Е;
- лекарственные, то есть спровоцированные анаболическими стероидами или некоторыми антибактериальными препаратами, возможно, даже жаропонижающими средствами;
- опухоли и абсцессы печени;
- цирроз печени;
- Гепатиты:
- гиперибилирубинемия Жильбера, которой характерны возникающая периодически желтизна кожи и белков глаз без других каких-либо жалоб. Возможна также кратковременная боль в правом подреберье. Такая гиперибилирубинемия протекает в спокойном состоянии, не особо влияет на способ жизни человека;
- синдром гиперибилирубинемии Дабина-Джонсона характерен желтизной глазного белка и кожи, возможен кожный зуд. При возникновении синдрома ощущается слабость, повышенная утомляемость, падает желание принимать пищу, чувствуется привкус горечи во рту, иногда возникают боли в правом подреберье;
- доброкачественная гипербилирубинемия (синдром Ротора) характеризуется периодической желтизной кожи, также белков глаз, зудом кожи. При возникновении желтушности бывает слабость и утомляемость, снижается аппетит, возникает горечь во рту, иногда бывают боли в подреберье и потемнение мочи;
- при подпеченочной гипербилирубинемии происходит:
- закупорка камнем желчевыводящего протока и его воспаление;
- сужение протока из-за его повреждения;
- рак поджелудочной железы или желчевыводящего протока;
- функциональная гипербилирубинемия у беременных возможна на фоне болезней, присутствующих у женщины до беременности – это может быть хронический гепатит или различные новообразования печени, малокровие или может развиться с учетом вновь возникших болезней.
Симптомы
Большая часть пациентов болеет без каких-либо симптомов при повышенном продукте распада кровяных клеток. При заболевании Гипербилирубинемия симптомы выражены в достаточной степени для того, чтобы понять о наличии болезни.
Диагностика
Для диагностики проводят анализ анамнеза заболевания и жалоб: время появления болей в правой стороне, желтушности кожи и белков глаз, потемнения мочи. Также вопросы, которые касаются связывания симптомов пациента с возникновением заболевания. Также вопросы задаются о питании, приеме медикаментов и употреблении спиртных напитков.
Проводится исследование анамнеза жизни – перенесенные в прошлом заболевания желудочно-кишечного тракта и крови, гепатит, желчнокаменная болезнь или операции.
Также семейный анамнез: вопросы о болезни родственников гипербилирубинемией, алкоголизме.
Проводится осмотр кожного покрова, наличие желтизны, проявление болезненности при пальпации печени, селезенки и поджелудочной железы.
Обязательно проводятся лабораторные исследования. Это клинический анализ крови и биохимический, коагулограмма системы крови. Также проводят анализ мочи на наличие повышенного билирубина и анализ крови на наличие вирусных гепатитов А, В, С, D. Проводят и копрограмму, так называемый анализ кала и анализ его же на яйца глист (аскарид или остриц – паразитов кишечника, и простейших – амеб или лямблий).
Обязательны и инструментальные исследования. Это ультразвуковое исследование органов брюшной полости для оценки состояния почек, желчного пузыря, кишечника, желчевыводящих путей, поджелудочной железы и печени. Такое исследование поможет найти возможные очаги рубцовой ткани в печени, возможное сдавливание желчных протоков опухолью или камнем.
Проводится компьютерная томография органов брюшной полости для четкой и точной оценки состояния печени, выявления труднодиагностируемой опухоли, повреждения, узлов в ткани печени.
Эзофагогастродуоденоскопия, при которой диагностируется состояние внутренней поверхности пищевода для того, чтобы выявить патологию расширения вен, повреждения слизистой оболочки, 12-перстной кишки и желудка посредством эндоскопа.
Биопсия печени также нужна для микроскопического исследования ткани печени, полученной при помощи тонкой иглы под контролем УЗИ, что поможет установить точный и верный диагноз, при этом исключив опухолевый процесс.
Эластография или исследование ткани печени выполняется для диагностики с помощью специального аппарата для определения степени фиброза печени, что является процессом, который поддается излечению.
Гипербилирубинемия у новорожденных диагностируется так же, как и у взрослых.
Лечение
Гипербилирубинемия у детей и взрослых поддается лечению при выявлении причины, которая вызвала такое заболевание.
Выписывают антибактериальные, а также противовирусные препараты, которые уничтожают бактериальную или вирусную причины возникновения болезни. Также гепатопротекторы, то есть препараты, которые сохраняют активность клеток печени. Прописывают и желчегонные средства, которые усиливают желчевыведение. Иммунномодуляторы – лекарства, которые стимулируют иммунную систему для борьбы с гипербилирубинемией. Противоспалительные препараты, которые убирают воспаление печени. Антиоксиданты – препараты, которые снижают и убирают повреждающее действие отравляющих веществ в организме. Препараты группы барбитуратов также прописывают как средства, влияющие на снижение уровня билирубина в крови. Энтеросорбенты для лучшего стимулирования выведения билирубина из кишечника. Возможно и использование фототерапии. Это делается путем действия света синих ламп для разрушения накопившегося в тканях билирубина.
Показана диета №5: питание от 5 до 6 раз в сутки, при этом из рациона исключают острую и жирную, жареную и копченую еду, а также соль, ограничивают потребление белка до 40 грамм в сутки при развитии печеночной энцефалопатии.
Прием витаминных комплексов курсами длительностью от одного до двух месяцев. Ферментные препараты, не содержащие желчь, также показаны при диагнозе гипербилирубинемия. Ограничивается физическая нагрузка, а также уменьшается психоэмоциональная нагрузка.
Любое лечение беременных женщин с применением лекарственных методов связано с риском развития осложнений у матери и плода, лечение должно четко контролироваться врачом. Лечение гипербилирубинемии у новорожденных должно проводиться также под контролем врача.
Поиск препаратов в аптеках, после того как их назначил лечащий врач, можно осуществить в нашем каталоге онлайн, а также сделать на них заказ.
Возможно после такого заболевания развитие гиповитаминоза или дефицита витаминов и микроэлементов в организме, возможно возникновение печеночной недостаточности, развитие воспаления желчного пузыря, возникновение желчнокаменной болезни.
Гепатолог — врач, который занимается лечением болезней печени. Гепатология выделилась в отдельное направление не так давно. Так, например, Европейское общество по изучению печени было основано в 1966 году, а в 1976 году Самуэль Бламберг получил Нобелевскую премию за открытие австралийского антигена, с помощью которого диагностируют гепатит B.
Сегодня гепатология — это быстро развивающаяся область медицины. Знания об аутоиммунных и холестатических заболеваниях печени появляются параллельно с развитием новых технологий в медицине. Хотя формально в медицинских вузах все еще нет такой специальности — гепатолог, в гастроэнтерологическом центре обязательно будут отделения, которые специализируются на печени.
В организме есть два глобальных фильтра, которые выводят токсичные вещества, — почки и печень. Лекарства, токсические вещества, алкоголь — все переносится через печень, обезвреживается, попадает в желчь и вместе с желчью выводится из организма с фекалиями. Кроме того, печень — это фабрика по производству белков.
Печень — это здоровенный полуторакилограммовый орган в правом боку, очень живучий. Печень здорово умеет восстанавливаться — если какие-то ее клетки перестают работать, соседние могут взять их функцию на себя. Печень устроена как губка. Представьте, что вы этой губкой мыли-мыли грязь и она стала твердая, плохо пропускает через себя воду. То же происходит с печенью в результате воспаления — постепенно вместо нормальных клеток образуются маленькие рубцы, как шрамики на руке. Это состояние называется цирроз. Клетки, замещенные соединительной тканью, не работают, но соседние клетки начинают работать и за себя, и за других. Это уникальная особенность печени.
В печени нет болевых рецепторов, поэтому она сама не болит. Рецепторы боли есть только на капсуле, в которой она лежит; если из-за воспаления печень увеличивается — капсула растягивается и человек может испытывать болевые ощущения в области печени.

Фото: Мария Можарова
Гепатолог редко становится первым звеном медицинской помощи, к которой прибегают пациенты. Если у человека не пожелтели глаза или ладони, ему сложно самому предположить наличие проблемы с печенью.
Желтуха — это состояние, при котором появляется желтое окрашивание кожи, глаз и т.д. С ним все сложно. Во-первых, бывает ложная желтуха — если маленького ребенка кормить морковью или тыквой две недели, его кожа может стать желтоватой.
Истинная желтуха проявляется на ладонях, в склерах глаз, на слизистой под языком, в темной моче и светлом кале. Истинная желтуха — это состояние, при котором нарушен транспорт билирубина, то есть основного компонента желчи, которая образуется в печени, скапливается в желчном пузыре, участвует в переваривании еды и выводит токсины.
Самая частая причина желтухи — желчнокаменная болезнь, при которой образуется камень, не позволяющий желчи оттечь из желчного пузыря. Это называется механической желтухой и требует вмешательства хирурга. Другое происхождение желтухи — паренхиматозная, или внутрипеченочная (чаще всего это алкогольные и вирусные гепатиты).
В остальном — никакие детоксы ничего в печени не чистят, сколько бы зеленого сельдерея вы ни съели. Напротив, многие китайские травы и чаи, которые призваны что-нибудь почистить, могут вызывать лекарственное или токсическое повреждение печени. Ведь у нас не такая генетика, как у китайцев, — другие транспортные системы в организме. К тому же, когда мы берем таблетку аспирина, мы знаем, что в ней 20 мг аспирина и еще какое-то количество крахмала, а сколько содержится действующего вещества в конкретных листьях, проверить не можем. Потому что, например, этот год был солнечный, а прошлый пасмурный, и концентрация веществ изменилась. Когда мы пьем травы — мы рискуем.
Я понятия не имею, что такое шлаки. И никто из врачей не знает, что это. Зато врачи знают вот что: чистить себе печень не нужно, и кишечник чистить не нужно. Это аксиома.
А ставить всякие якобы лечебные очищающие клизмы — это самое большое зло, которое можно себе сделать. Толстый кишечник — это не просто трубка, через которую проходят каловые массы. Это отдельная экосистема. Условно это такая маленькая планета, на которой живет огромное количество микроорганизмов. До той поры, пока мы к ним не пристаем, они находятся в некоем консенсусе.
А пьем ли мы красное вино или водку — не суть, важно лишь, сколько спирта содержится в напитке. Мешаем ли мы напитки или нет, может лишь сказаться на самочувствии с утра.
Про вирусный гепатит должны знать те, кто делает маникюр, кто ходит в барбершопы, кто перенес операцию, сделал пирсинг или татуировку, лечил зубы и так далее — короче говоря, просто все. Если мы говорим про Россию, среднюю полосу, самые актуальные для нас три гепатита — А, В и С. Гепатит А — это болезнь Боткина, про которую все помнят с детского сада. Она передается фекально-оральным путем, через воду. Чаще всего это история про коллективные места: детский сад, школу, пансионат, — где все попили из одного колодца и пожелтели. Гепатит А, если он не сопровождается фульминантным (быстротекущим) течением, что бывает очень редко, не может перейти в хроническую форму. Если человек говорит, что он в детстве переболел гепатитом А и теперь у него всю жизнь печень хромает, это из разряда мифов.
Для взрослой популяции наибольшим значением обладают два гепатита — В и С. Оба они передаются через кровь. По большому счету, все взрослые люди должны раз в год сдавать анализ крови на Hbs-антигены и HCV-антитела — эти анализы скрининговые, нужны для первичной диагностики и выявления пациентов с гепатитом.
Гепатит В и С может быть острый или хронический. Тот, что длится больше шести месяцев, называется хроническим. Гепатит может быть желтушным и безжелтушным — это внешний симптом, который определяет, замечаем ли мы болезнь. Частота острых и желтушных форм у гепатита В больше, чем у гепатита С.

Фото: Мария Можарова
Про гепатит В важно знать, что существует прививка, она введена в национальный календарь и делается в течение полугода по простой схеме в 0–3–6 месяцев. Если нет абсолютных противопоказаний, мы все должны быть вакцинированы, прививка от гепатита В — это иммунитет, который с очень высокой вероятностью о проблеме вирусного гепатита В позволяет больше не думать никогда.
Лечение хронического гепатита В — это таблетки, которые назначаются до достижения состояния под названием сероконверсия, когда мы видим в крови реакцию нашего иммунитета на встречу с вирусом. Достичь этого непросто, поэтому лечение обычно очень длительное.
Гепатит В чаще передается половым путем. Плюс большая проблема в странах Азии, например в Китае, — вертикальный путь (от матери к плоду) передачи гепатита В. Мамы, инфицированные вирусом гепатита В, должны знать, что существует экстренная вакцинация, которая проводится по другим срокам, и есть еще иммуноглобулин, который должен быть обязательно введен новорожденному в первые часы жизни.
Все боятся заразиться гепатитом С от полового партнера. На самом деле это маловероятно. По данным исследований, риск передачи вируса половым путем составляет менее 5%. Гепатит С в окружающей среде выживает плохо, и инфицирующая доза у него должна быть больше. Поэтому он обычно передается напрямую через кровь — то есть заразиться можно, скорее воспользовавшись ножницами или зубной щеткой больного, а не через половой акт. Острый гепатит С чаще протекает малосимптомно, может проявляться слабостью, походить на простуду и вряд ли заставит человека на первых порах обратиться к врачу. От гепатита С нет вакцины, но от него есть эффективное лечение. Пять лет назад лечение было сложным и долгим, основным препаратом был интерферон в уколах, которые имели ряд побочных эффектов вроде депрессии, выпадения волос, изменения показателей крови. Это лечение было тяжелым, но имело эффект до 60%. Сейчас на смену интерферону пришли безинтерфероновые схемы, которые включают в себя курс таблеток, их принимают от трех месяцев до года. Эффективность последних препаратов оценивается в 90% и выше. В России лечение есть, хотя вариантов его меньше, чем за границей.
Главный миф, связанный с вирусными гепатитами, — это лечение так называемыми гепатопротекторами, которые активно рекламируются по телевизору. Все, что якобы защищает нашу печень, все препараты, которые предложат вам в аптеке для печени, как правило, препараты без доказанной эффективности.
Синдром Жильбера — это изолированное повышение билирубина крови. Это очень часто встречающаяся история, которая страшно пугает педиатров и родителей, а на самом деле проявляется только тем, что в биохимических анализах крови повышен основной компонент желчи — билирубин. И больше ничего. Это случается как реакция на болезнь, на стресс, на вирусную инфекцию — на все, что угодно. Такое состояние ничем не опасно.
Часто считается, что это какая-то жуткая проблема, которую нужно решать — каждый год проводить какие-то обследования, проверять печень, что-нибудь принимать. На самом деле установленный синдром Жильбера — это просто знание о том, что на любую передрягу на работе у меня могут стать немного желтые глаза. Точка.
Для донорства нужен не просто любой умерший человек, а пациент с установленной смертью мозга, но без сопутствующей тяжелой патологии. Поэтому, например, немцы предлагают мотоциклистам при получении прав подписать документ, в котором указывается, какие органы он готов отдать для трансплантации, если с ним случится беда.
Одну из самых успешных систем в области трансплантологии придумали испанцы. Представьте, молодой мужчина упал на стройке и остался без сознания. В течение трех минут к нему приезжает скорая, в которой есть кнопка — сигнал трансплантологам о том, что потенциально может появиться донор. Мужчину стараются спасти изо всех сил, проводят реанимационные мероприятия, делают все возможное — но параллельно, пока врачи с пациентом едут в госпиталь, специальная служба уже начинает процесс подготовки к донорству, на всякий случай. Если человек выживет — замечательно, отбой. Если он не выживет — трансплантологи успевают все сделать. И тут же они связываются с родственниками погибшего, с которыми беседует специальный психолог. Это отлаженная система, в которой все службы сотрудничают друг с другом.
Испанская церковь поддерживает трансплантологию и ведет пропаганду донорства — мол, господь это одобряет, потому что душа может найти свое место после смерти, и это никак не связано с внутренними органами, которые необходимо оставить здесь, чтобы помочь ближнему. Для религиозной страны это имеет большой эффект.
В нашей стране делают пересадку печени, но не хватает донорских органов, и это большая проблема всей трансплантологии в России.
Читайте также:


