Отзывы больных гепатитом с и циррозом печени

На сегодняшний день, на территории Российской Федерации становится явным тенденция к появлению пациентов с вирусным гепатитом С. Согласно статистике за 5 лет, в 2013 году первично было зарегистрировано 2,1 тысяч человек, в 2014году – 2,2 тысяч человек населения, 2015 году – 2,1 тысяч человек, в 2016 году -1,8 тысяч человек, в 2017 году – 1,8 тысяч. Как можно наблюдать, начиная с 2014 года начинается тенденция к снижению (2,2 тысяч за 2014, против 1,8 тысяч за 2017 года)[1]. Это связано с тем, что, начиная с 2016 года, начинает внедряться экспериментальная противовирусная терапия против гепатита С.
Гепатит С – это вирусное, парентеральное, антропонозное заболевание, поражающее печень, и приводящее к необратимым изменениям печени – цирроз.
Основной социальной проблемой в распространенности гепатита С является неосведомленность населения о способах передачи болезни, её симптомах, особенно первых проявлений, осложнениях и самое главное способах лечения. С 2014 года на территории Российской Федерации начали внедрять новое лечение против гепатита С, направленное не на ликвидацию симптомов, а на причину болезни – вирус.
Вирус гепатита С может попасть в организм через кровь, так как на воздухе вирус оказывается не активным. На организменном уровне, гепатит С, попадая в кровь, начинает распространяться в печени, попадая через веточки брюшной аорты: правую и левые печеночные артерии. Возбудитель вируса может находиться в печени десятки лет, не вызывая никаких симптомов.
При появлении первых симптомов гепатита С площадь поражения печени может достигать свыше 50%. Частыми проявлениями являются тяжесть в правом подреберье, привкус желчи во рту, желтушность кожных покровов, склер, множественные экскориации из-за отложения желчных кислот в коже, нарушения стула.
Гистологически, все проявления болезни делятся на 3 типа: альтеративные, экссудативные и пролиферативные изменения. Исходя из исследований, было заключено, что первоначальными изменениями являются экссудативные[4]. На гистологическом уровне диагноз гепатит С можно заподозрить при наличии хотя бы одного из следующих признаков:
· Тельца Консильмана – ацидофильные образования, представляющие собой гепатоциты на стадии апоптоза, с пикнотическим ядром. Сам процесс апоптоза запускается гепатоцитами с целью самозащиты, предотвращая дальнейшее развитие вируса, так как вирус жить вне клетки не может[6].
· Отсутствие полиморфноядерных лейкоцитов, но преобладание Т-лимфоцитов.
· Нарушение пролиферации клеток Купфера, что снижает фагоцитарную активность макрофагов печени[7].
· Нарушается упорядоченное строение балок. В свою очередь при регенерации клеточных балок новые элементы могут связывать несколько клеток на разных уровнях. Нарушается цитоархитектоника печени (рис.2)[4].
· Происходит постепенное увеличение печени, за счет расширения междольковых вен и артерий, задержки выведения жидкости и развитие балонной дистрофии печени.
· Неправильное сращение балок, апоптическое состояние гепатоцитов и увеличение междольковых артерий и вен приводит к задержке выведения желчи[6].
· При поздних стадиях гепатоциты начинают терять ядро, цитоплазма может содержать зерна, заполненные каплями желчных пигментов или жира. Возникает жировая дистрофия, характерная для людей с лишним весом[4].
По своему интересен механизм образования телец Консильмана, или гепатоцитов при апоптозе(рис.1). Как уже упоминалось, по одной из теорий, гепатоциты сами запускают процесс апоптоза, с целью предотвратить репликацию вируса, но, в свою очередь, вирус старается подавить данный процесс. В подтверждение данной теории было определено то, что некоторые кодируемые вирусом Гепатита С белки обладают антиапоптозной активностью, подавляющий действие белка р53 – полипептид – активатор апоптоза гепатоцитов[10].
Однако по другой версии, разрушение клетки вызывается действием NK – и Т- лимфоцитами на антигены, локализующиеся на мембране пораженных гепатоцитов. Вторая теория апоптоза является наиболее распространенной. Первый путь, по которому Т-лимфоциты - киллеры вызывают апоптоз, это их непосредственная активность на вирусы. В таких случаях они выделяют перфорин, растворяя стенку гепатоцита, и запускают гранзимы, которые запускают цитолитическую роль лизосом, что приводит к растворению органелл и гибели клетки[9].
Второй путь Т-лимфоцитарного апоптоза направлен на повышенную экспрессию Fas-R (CD 95) на мембране гепатоцитов, что приводит к активации адапторного полипептида FADD, который в свою очередь активирует каспазу 8, активирующая апоптоз гепатоцитов[10].
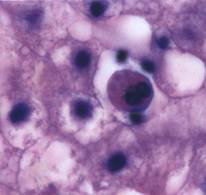
Рисунок 1. Тельца Консильмана
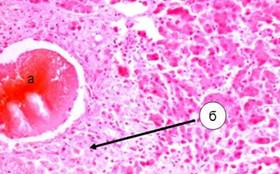
Рисунок 2. Участки сединительной ткани
Дальнейшее течение вирусного гепатита С зависит от ряда факторов, которые можно разделить на две группы: социальные и гистологические. К социальным факторам можно отнести следующее:
· Наличие вредных привычек: курение, алкоголизм, наркотики. При наличии таких факторов скорость распространения гепатита С и перерождение печени в цирроз происходит значительно быстрее.
· Стрессовые факторы. Активация симпатической нервной системы приводит к повышенной работе гепатоцитов, что приводит к их выработке и гибели.
· Профессия. Работа на вредных производствах, такие как, шахты, цементные заводы, сталелитейные производства, химические и фармацевтические фабрики своими выбросами могут усугубить течение болезни.
· Не соблюдение личной гигиены. Токсины, попадающие в организм через желудочно – кишечный тракт, попадают в печень через систему воротной вены и проявляют токсическое действие на печень, усугубляя болезнь.
· Питание. Соблюдение диеты (рекомендуется лечебный стол №5) щадит печень от вредных факторов: холестерин, канцерогенные факторы, различные минералы и тяжелые металлы.
На гистологическом уровне важными моментами для регенерации является наличие четырех типов клеток:
· Овальные клетки. Считаются производными клеток костного мозга. Увеличение данных клеток является характерным для гепатита С. Овальные клетки могут дифференцироваться как в гепатоциты, так и холангиоциты, что является основой для восстановления цитоархитектоники печени[6].
· Эпителиальные клетки (канал Геринга). Популяция данных клеток способна дифференцироваться в гепатоциты, холангиоциты и эндотелиоциты сосудов. Данные клетки могут полностью вернуть цитоархитектонику печени[3].
· Мезинхимоподобные клетки. Обладают высокой пролиферативной активностью. Образуют островки регенерации, направленные на выполнение функции[6].
· Малые гепатоциты. Клетки меньших размеров, чем зрелые гепатоциты. При больших поражениях печени могут размножаться и вырастать до зрелых размеров[3].
Пролиферация зрелых гепатоцитов играет одну из первых ролей в регенерации печени. Количество бинуклеарных гепатоцитов демонстрируют регенераторные потенции клеток печени. После деления, гепатоцит может либо снова иметь два ядра, либо один. Только клетки с двумя ядрами могут снова делиться. Количество бинуклеарных клеток зависит от степени развитости процесса при гепатите С, так же социальных факторах, которые были указаны выше[9].
На гистологическом уровне можно наблюдать следующие изменения:
1. Появление портальной гипертензии из-за разрастания соединительной ткани, изменения архитектоники печени. Наличие лимфо – эозинофильного инфильтраций, располагающиеся в толще паренхимы[10].
2. На поверхности и на разрезе наличие множественных узлов – очаги регенерации гепатоцитов. Такие разрастания приводят к объединению гепатоцитов в неправильные балки, что приводит к повышенному нарушению оттока желчи, и как следствие – застой вывода печеночной порции желчи[11].
3. Снижение макрофагальной активности клеток Купфера, нарушение коллагенового равновесия печени в сторону коллагенизации.
4. Множественные фиброзные изменения – наличие некротизированных гепатоцитов, замещенные соединительной тканью(рис.3)[4].
5. Образование соединительнотканных прослоек между дольками и по ходу выведения желчи, что приводит к закупорке вывода желчи. Гидропическая дистрофия печени[6].
6. Повышенная активность клеток Ито, что приводит к фиброзу печени(рис.4)[11].
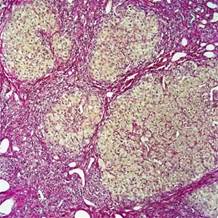
Рисунок 3. Фиброзные изменения
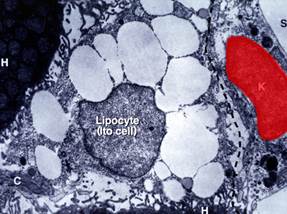
Рисунок 4. Клетки Ито
Исходом цирроза печени является смерть. Лечения цирроза нет. Единственное лечение – это трансплантация. Все, что можно сделать – это проводить симптоматический прием препаратов, которые не будут оказывать массивного токсического действия на печень.
С недавнего времени, на территории Российской Федерации проводят лечение вирусного гепатита С, что обозначает, что это уже не приговор, как был раньше. В группу по лечению данной болезни включены следующие схемы препаратов[5]:
1. Глицириновая кислота+ Фосфолипиды – 175мг + 325мг ежесуточная доза
2. Гепатопротекторы: Эссенциале, Карсил и так далее.
5. Другие препараты, направленные на симптоматическое лечение.
На сегодняшний день разработаны и внедрены препараты по лечению гепатита С, полностью лишенные побочных эффектов и достигающие 99% эффективность в лечении. Подобные препараты начинают внедряться в России, но через покупки на иностранных рынках. К таким препаратам относятся[4.5]:
1. Ледипасвир – препарат, разработанный на территории Америки. В нашей стране используются более доступные дженерики (аналоги с точно таким же действующим веществом), которые можно приобрести из Индии:
2. Софосбувир – влияет непосредственно на протеазу вируса, тем самым нарушая его репликацию. Так же разработан на территории Америки. В России так же можно найти индийские дженереки:
3. Велпатасвир. Новый препарат для этиологического лечения вирусного гепатита С, что делает препарат не эффективным против других штаммов, в отличие от вышеуказанных лекарств. Особенностью Велпатасвира является то, что он должен применяться только в сочетании с Софосбувиром. Препарат был разработан на территории Германии вместе с учеными из Соединенных Штатов Америки. Индийскими дженериками на территории России являются:
Для таких препаратов существует определенная схема, при приеме которой достигается наилучшая терапия вирусного гепатита С. Наблюдается тенденция к отказу от приема интерферона:
1. Собосбуфир + Рибавирин – 12 недель без перерывов во днях.
2. Ледипасвир + Софосбувир – 12 - 24 недель в зависимости от степени пораженности печени
3. Велпатасвир + Софосбуфир – до 36 недель в зависимости от степени поражения печени вирусом и признаков цирроза печени. Были положительные тенденции к излечению в момент 25% поражения органа циррозом.
На территории Соединенных Штатов Америки схемами лечения для терапии гепатита С используются такие препараты[9]:
1. Софосбувир + Велпатасвир – в течение 12 недель
2. Глекапревир + Пибрентасвир – в течение 12 недель
3. Даклатасвир + Софосбувир – в течение 12 недель как альтернативный вариант лечения.
Изложенные схемы лечения используются для лечения вирусного гепатита С при наличии очагов цирроза печени.
В Соединенных Штатах Америки, где были разработаны непосредственно все вышеизложенные лекарства, уровень больных с гепатитом С не уменьшается, так как остается монополия фармацевтических фирм. В Российской Федерации подобные схемы лечения пациентов с гепатитом С, основанные на индийских дженериках, сочетаются с вышеизложенными препаратами для поддержания иммунитета, общего метаболизма и нормальной функции печени.
На данный момент подобные схемы лечения используются только в высокотехнологических больницах, а пациенты могут получить помощь только по специальным федеральным программам лечения. Ежегодно, на территории России обновляются рекомендации по диагностике и лечению взрослых пациентов с гепатитом С [2].
Приведенные схемы лечения не используются в городах Крыма по причине отсутствия препаратов, неосведомлённости населения и медицинского персонала лечебно–профилактических учреждений. Наличие большого количества дженериков на фармакологическом производстве дает надежду на то, что лечение пациентов с гепатитом С будет доступно всем нуждающимся, включая маленькие города Крыма.
사용자메뉴 영역
주메뉴 영역

КЛИНИКА ПРИ КОРЕЙСКОМ УНИВЕРСИТЕТЕ

ОТДЕЛЕНИЯ

МЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ ЦЕНТР

ПАРТНЕРЫ

ИСТОРИЯ
사용자메뉴 영역
주메뉴 영역

КЛИНИКА ПРИ КОРЕЙСКОМ УНИВЕРСИТЕТЕ

ОТДЕЛЕНИЯ

МЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ ЦЕНТР

ПАРТНЕРЫ

ИСТОРИЯ
하위메뉴 영역
본문 영역
- HOME
- ЛЕЧЕБНЫЕ ОТДЕЛЫ И ЦЕНТР
- СПЕЦИАЛИЗИРОВАНЫЙ ЦЕНТР
- Центр печени
| Субтитров | Центр печени |
|---|
На 4-м месте по количеству смертности в Корее стоит болезнь печени, следуя за раком, болезнями сердца, болезнями сосудов мозга, что является самым наивысшим показателем среди стран ОЭСР, где на 10 тысяч жителей приходится 22.5 пациентов. Болезни печени связаны с заражением печени в результате вирусных бактерий, алкоголя или вредных веществ, чрезмерного скопления жира или тяжелых металлов, ненормальной реакции иммунитета и других причин, которые став хроническими переходя в состояние цирроза или рака печени.
1. Острые заболевания печени
Причины возникновения острых заболеваний печени разнообразны, из которых основной является вирус гепатита А (HAV), вирус гепатита Б (HBV), вирус гепатита С (HCV), а так же заражение в результате медикаментов.
основном гепатит А лечится вспомогательным путем, без особых процедур, однако у некоторых пациентов наблюдается внезапная печеночная недостаточность, что требует пересадки печени и в редких случаях ведет к смерти. Гепатит Б у взрослых людей обычно проходит естественным путем, но у некоторых пациентов появляется внезапная печеночная недостаточность, что требует пересадки печени, а иногда и переходит в хроническую стадию.
Внезапный гепатит С так же проходит естественным путем, но переход его в хроническую стадию достаточно распространенное явление. При необходимости можно незамедлительно начать процедуру лечения интерфероном. Гепатит возникший в результате принятия медикаментов появляется в результате повреждения печени от органических и неорганических веществ, поэтому лекарства, лекарства восточной медицины, травы, оздоровительные продукты, витамины, гормональные препараты могут привести к повреждению печени. От мельчайшего повреждения печени до острой печеночной недостаточности ведут различные клинические аспекты.
1. Хронические заболевания печени
Причины ведущие к хроническим заболеваниям печени различны, а следующие 4 являются основными.
1) Вирусный гепатит (Хронические гепатиты А, Б, С)
В Корее наиболее часто встречаемый хронически гепатит – это гепатит Б. Начиная с 1980 года, когда стали вводить прививки населению, процент носителей вируса снизился с 8.6 до 3%, однако у населения в среднем возрасте этот процент не снижается. Хронический гепатит Б переходит в цирроз печени или рак печени, а в Корее рак печени составляет 70% от общего числа. Хронический гепатит Б лечится путем введения антивируса, тем самым сдерживая распространение вируса, задерживая или предупреждая его. У людей с минимальной активностью может наблюдаться переход хронического гепатита в рак печени, что требует носителям гепатита Б регулярно проходить обследование и необходимые анализы.
Вирус гепатита С попадает в организм через кровь или другую жидкость, а по результатам последнего исследования выяснилось, что причинами могут служить злоупотребление медикаментами для внутривенной инъекции, повреждение иглы укола, история трансфузии, нанесение татуировок и др. Как и гепатит Б, гепатит С переходит в цирроз печени и рак печени. В Корее стандартными методами лечения гепатита С являются инъекции интерферона, комбинационная терапия пероральным рибаверином и по сравнению с Западом процент устойчивого вирусологического ответа равен 70%.
2) Заболевания печени связаные с алкоголем
Заболевания печени связаные с алкоголем могут привести ко всем заболеваниям печени: жирная печень, заражение алкоголем, цирроз печени, рак печени и др. В Корее алкоголь является 2-й по счету причиной цирроза печени и 3-й по счету причиной рака печени. Отказ от употребления алкоголя является самым важным условием лечения заболеваний печени, однако употребление зачастую связано с психологической проблемой, что делает отказ от спиртного собственной волей сложным делом и требует содействия и общей помощи.
3) Жирная печень
В последнее время наибольший интерес представляет заболевание жирной печени, не имеющей ничего общего со спиртным и употреблением медикаментов, которое часто называют неалкогольная жирная печень. В этом случае, заболевание напрямую связано с синдромом инсулинорезистентности, выражающейся в ожирении, диабете второго типа, повышенном давлении, гипертриглицеридемии. Неалкогольная жирная печень обычно является доброкачественной, но у некоторых пациентов может привести к страшным заболеванимя, как цирроз и рак, что требует особого внимания и ухода.
4) Аутоиммунная болезнь печени
Аутоиммунные болезни печени возникают при потере состояния терпимости к антигенам собственной печеночной структуры и являются одним из видов хронических заболеваний печени, в основном выражающиеся в биллиарном первичном циррозе печени и аутоиммунных болезнях печени. Они возникают у женщин среднего возрасти и в сравнении с западам реже встречается в Корее. Обследование проходит через тест на аутоиммунные антитела и клинические проявления, структурный анализ и осмотр, а лечение путем иммунодепрессантов.
3. Цирроз печени
Цирроз печени будучи заболеванием возникающим в результате развития хронических болезней печени, когда печень разрушается и восстанавливается периодически и теряет свои функции затвердевая собственными тканями. По любой причине хронические заболевания могут привести к циррозу печени, в Корее основной причиной появления цирроза печени является геппатит Б – 70%, после которого идет алкогольные заболевания и геппатит С. Кроме этого, неалкогольная жирная печен и аутоиммунная болезнь печени, тоже могут быть причиной цирроза печени.
Первой стадией лечения цирроза является лечение его причин.
Во-первых при возникновении цирроза печени могут появиться серьезные осложнения. Осложнения цирроза печени могут появиться в виде варикозного пищевода, оттеков, спонтанного бактериального перитонита, гепаторенального синдрома, печеночной энцефалопатии. Вторая стадия лечения цирроза заключается в предупреждении острого ухудшения этих осложнений. При невозместимом циррозе печени, единственным лечением является пересадка печени.
Вне зависимости от причины, существует опасность появления рака печени у пациентов с циррозом печени, поэтому пациент должен пройти отборочный анализ и обследование на ранней стадии заболевания.
Рак печени является 4-м в Корее по развитию среди других видов рака, легко обнаруживается и в 70% случаев сопровождается с циррозом печени. Пациенты с циррозом печени, гепатитом Б и С подпадают под группу риска заболевания раком. Лечение рака печени заключается в пересадке печени, удалении части печени, высокочастотной радио абляции, артериальной химиоэмболизации, радиоактивном лечении, антираковом сорапеним лечении и др. и проводится поочередно и одновременно.
отличии от других видов рака, рак печени зачастую сопровождается с циррозом печени и требует не только лечения рака, но и лечение снижения функций в результате цирроза и с ним связаных осложнений. Методы лечения разнообразны, а проведение лечения опытным специалистом является обязательным.
Основные факты
- Гепатит С — это заболевание печени, вызываемое вирусом гепатита С (ВГС): вирус может приводить к развитию как острого, так и хронического гепатита с разной степенью тяжести — от легкой болезни, длящейся несколько недель, до серьезной пожизненной болезни.
- Гепатит С является основной причиной рака печени.
- Вирус гепатита С — это гемотрансмиссивный вирус, заражение которым чаще всего происходит при контакте с небольшим количеством крови. Передача вируса может иметь место при употреблении инъекционных наркотиков, небезопасной инъекционной практике, небезопасной медицинской практике, переливании непроверенной крови и ее продуктов, а также половых отношениях, которые приводят к контакту с кровью.
- Во всем мире хронической инфекцией гепатита С страдают 71 миллионов человек.
- У значительного числа пациентов с хронической инфекцией развивается цирроз или рак печени.
- По оценкам ВОЗ, в 2016 г. от гепатита С умерли приблизительно 399 000 человек, главным образом от цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
- Применение противовирусных препаратов позволяет излечить инфекцию гепатита С в более чем 95% случаев с, что снижает риск смерти от цирроза или рака печени, но доступ к диагностике и лечению остается на низком уровне.
- В настоящее время эффективной вакцины от гепатита С не существует, но научная работа в этой области продолжается.
Вирус гепатита С может вызвать как острое, так и хроническое заболевание. Новые случаи инфицирования ВГС обычно протекают бессимптомно. У некоторых пациентов развивается острый гепатит, который не приводит к опасному для жизни заболеванию. Примерно у 30% (15 45%) инфицированных вирус исчезает самопроизвольно без какого-либо лечения в течение шести месяцев после заражения.
У остальных 70% (55 85%) инфицированных развивается хроническая инфекция ВГС. Среди пациентов с хронической инфекцией ВГС риск развития цирроза печени в течение следующих 20 лет составляет от 15% до 30%.
Эпидемиологическая ситуация
Гепатит С распространен во всем мире. Наиболее часто он встречается в регионе ВОЗ Восточного Средиземноморья и Европейском регионе ВОЗ, в которых распространенность ВГС в 2015 г., согласно оценкам, составила соответственно 2,3% и 1,5%. В других регионах ВОЗ показатели распространенности ВГС-инфекции находятся в пределах от 0,5% до 1%. В некоторых странах инфекция вируса гепатита С может быть сконцентрирована в определенных группах населения. Например, 23% новых случаев инфицирования ВГС и 33% смертности от ВГС связаны с употреблением инъекционных наркотиков. Однако национальные меры реагирования редко включают потребителей инъекционных наркотиков и заключенных в тюрьмах .
В странах, в которых методы инфекционного контроля в настоящее время или в прошлом были недостаточно эффективными, инфекция ВГС часто широко распространена среди населения в целом. Существует множество штаммов (или генотипов) вируса гепатита С, и их распределение варьируется в зависимости от региона. Однако во многих странах распределение генотипов остается неизвестным.
Передача вируса
Вирус гепатита С передается через кровь. Чаще всего передача происходит при:
- совместном использовании инъекционного инструментария для употребления инъекционных наркотиков;
- повторном использовании или недостаточной стерилизации в учреждениях здравоохранения медицинского оборудования, в частности шприцев и игл;
- переливании непроверенной крови и продуктов крови;
- половых отношениях, которые приводят к контакту с кровью (например, при половых контактах мужчин с мужчинами, особенно ВИЧ-инфицированными или применяющих доконтактную профилактику ВИЧ-инфекции).
ВГС может передаваться также половым путем и от инфицированной матери ребенку; однако эти способы передачи встречаются реже.
Гепатит С не передается через грудное молоко, пищевые продукты, воду или при бытовых контактах, например, объятиях, поцелуях или потреблении продуктов и напитков совместно с инфицированным лицом.
По оценкам ВОЗ, в 2015 г. во всем мире было зарегистрировано 1,75 млн новых случев инфицирования ВГС (23,7 нового случая на 100 000 человек).
Симптомы
Инкубационный период гепатита С составляет от двух недель до шести месяцев. Приблизительно в 80% случаев после первичной инфекции никакие симптомы не проявляются. У пациентов с острыми симптомами могут наблюдаться высокая температура, быстрая утомляемость, потеря аппетита, тошнота, рвота, боли в брюшной полости, темный цвет мочи, светлый цвет экскрементов, боли в суставах и желтушность (кожных покровов и белков глаз).
Тестирование и диагностика
Ввиду того, что при новых случаях инфицирования ВГС симптомы частого отсутствуют, лишь небольшому числу пациентов диагноз ставится при недавнем заражении. Пациентам с хронической инфекцией ВГС диагноз также часто не ставится, так как болезнь протекает бессимптомно в течение десятилетий вплоть до развития вторичных симптомов в результате серьезного поражения печени.
Диагностика инфицирования гепатитом С проводится в два этапа.
- Наличие инфекции определяется тестом на антитела и антигены ВГС при помощи серологического скрининга.
- При положительном результате теста на антитела и антигены ВГС для подтверждения хронической инфекции проводится тест нуклеиновой кислоты для определения рибонуклеиновой кислоты (РНК) ВГС; это обусловлено тем, что примерно у 30% инфицированных ВГС инфекция прекращается вследствие сильного ответа иммунной системы без необходимости лечения. Но даже при отсутствии инфекции у данных пациентов результат теста на антитела и антигены ВГС будет положительным.
В случае диагностирования хронической инфекции гепатита С проводится обследование пациента для определения степени поражения печени (фиброз и цирроз печени). Это делается с помощью биопсии печени или различных неинвазивных тестов.
Информация о степени поражения печени используется для принятия решений относительно методов лечения и ведения болезни.
Прохождение тестирования
Ранняя диагностика позволяет предотвратить проблемы со здоровьем, которые могут возникнуть в результате инфекции, и предупредить передачу вируса. ВОЗ рекомендует проводить тестирование людей, которые подвергаются повышенному риску инфицирования.
К популяциям, подверженным повышенному риску инфицирования ВГС, относятся:
- потребители инъекционных наркотиков;
- лица, находящиеся в тюрьмах и других закрытых учреждениях;
- лица, употребляющие наркотики другими способами (неинъекционным путем);
- лица, употребляющие наркотики интраназальным способом;
- реципиенты инфицированных продуктов крови или инвазивных процедур в медицинских учреждениях со слабой практикой инфекционного контроля;
- дети, рожденные у матерей, инфицированных ВГС;
- лица, имеющие половых партнеров, инфицированных ВГС;
- лица с ВИЧ-инфекцией;
- заключенные или лица, ранее находившиеся в заключении; и
- лица, имеющие татуировки или пирсинг.
В условиях высокой серологической распространенности антител к ВГС у населения (пороговое значение >2% или >5%) ВОЗ рекомендует предлагать всем взрослым проведение серологического тестирования на ВГС в рамках общих услуг профилактики, помощи и лечения.
Согласно оценкам, приблизительно 2,3 млн человек (6,2%) из 37 млн ВИЧ-инфицированных в мире имеют серологическое подтверждение текущей или ранее перенесенной инфекции гепатита С. Во всем мире хронические заболевания печени являются одной из ведущих причин заболеваемости и смертности у лиц, живущих с ВИЧ.
Лечение
При заражении ВГС не всегда требуется лечение, поскольку у некоторых пациентов иммунная система сама справляется с инфекцией. Однако если инфекция гепатита С переходит в хроническую форму, показано лечение. Целью терапии гепатита С является излечение.
Обновленное руководство ВОЗ 2018 г. рекомендует проводить терапию на основе пангенотипных препаратов прямого противовирусного действия (ПППД). ПППД позволяют излечивать большинство ВГС-инфицированных; при этом курс лечения является коротким (обычно от 12 до 24 недель), в зависимости от отсутствия или наличия цирроза печени.
ВОЗ рекомендует проводить лечение всех лиц с хронической инфекцией ВГС в возрасте 12 лет и старше. Пангенотипные ПППД остаются дорогостоящими во многих странах с высоким уровнем дохода и уровнем дохода выше среднего. Однако благодаря появлению генерических аналогов этих средств во многих странах (главным образом, в странах с низким уровнем дохода и уровнем дохода ниже среднего) цены резко снизились.
Доступ к лечению ВГС улучшается, но остается слишком ограниченным. В 2017 г. из 71 млн носителей ВГС во всем мире свой диагноз знали порядка 19% (13,1 млн человек), а к концу 2017 г. среди диагностированных носителей хронической инфекции ВГС около 5 млн прошли курс лечения ПППД. Однако предстоит проделать еще очень большую работу во всем мире для реализации задачи проведения к 2030 г. лечения 80% инфицированных ВГС.
Профилактика
В настоящее время эффективной вакцины от гепатита С не существует, поэтому профилактика инфекции зависит от мер для снижения риска заражения в медицинских учреждениях, а также группах повышенного риска, например среди потребителей инъекционных наркотиков и мужчин, имеющих половые контакты с мужчинами, особенно с ВИЧ-инфицированными или применяющими доконтактную профилактику ВИЧ-инфекции.
Ниже приводится перечень некоторых мер первичной профилактики, рекомендованных ВОЗ: соблюдение надлежащей практики безопасных инъекций в учреждениях здравоохранения;
- безопасное обращение с острыми предметами и отходами и их утилизация;
- предоставление комплексных услуг по уменьшению пагубного воздействия инъекционных наркотиков, включая предоставление стерильного инъекционного инструментария и лечение наркозависимости;
- тестирование донорской крови на ВГВ и ВГС (а также на ВИЧ и сифилис);
- обучение медицинского персонала;
- предотвращение контактов с кровью во время половых сношений;
- соблюдение гигиены рук, включая хирургическую подготовку рук, мытье рук и использование перчаток; и
- популяризация надлежащего и систематического использования презервативов.
В случае лиц, инфицированных вирусом гепатита С, ВОЗ дает следующие рекомендации:
- проведение информационно-просветительских мероприятий по вопросам оказания помощи и лечения;
- иммунизация от гепатита А и В для предотвращения коинфекции этими вирусами и защиты печени;
- надлежащее ведение больных начиная с момента диагностирования заболевания, включая назначение противовирусной терапии; и
- регулярный мониторинг в целях ранней диагностики хронических заболеваний печени.
Руководство по оказанию помощи и лечению при хронической инфекции, вызванной вирусом гепатита С: краткое изложение основных рекомендаций
Всем лицам с ВГС-инфекцией рекомендуется проводить оценку уровня употребления алкоголя и в случае выявления умеренного и высокого уровня предлагать вмешательства по модификации поведения, направленные на сокращение потребления алкоголя.
В условиях ограниченных ресурсов для определения стадии гепатического фиброза проводится тест на отношение аминотрансферазы к числу тромбоцитов (APRI) или FIB-4, в отличие от других неинвазивных тестов, которые требуют больших затрат, такие как эластография или FibroTest.
Все взрослые и дети с хронической ВГС-инфекцией должны пройти обследование на предмет проведения противовирусного лечения.
ВОЗ рекомендует предлагать лечение всем лицам с диагнозом ВГС-инфекции в возрасте 12 лет и старше, вне зависимости от стадии заболевания.
ВОЗ рекомендует использовать для лечения лиц с хронической ВГС-инфекцией в возрасте 18 лет и старше пангенотипные комбинации ПППД.
Для лечения подростков в возрасте 12–17 лет или с массой тела не менее 35 кг, имеющих хроническую ВГС-инфекцию,
ВОЗ рекомендует назначать:
- софосбувир/ледипасвир в течение 12 недель для генотипов 1, 4, 5 и 6;
- софосбувир/рибавирин в течение 12 недель для генотипа 2;
- софосбувир/рибавирин в течение 24 недель для генотипа 3.
Для детей младше 12 лет с хронической ВГС-инфекцией ВОЗ рекомендует:
- не начинать лечения до достижения возраста 12 лет;
- не назначать препараты на основе интерферона.
Ожидается, что новые высокоэффективные пероральные пангенотипные комбинации ПППД с коротким курсом лечения станут доступны детям в возрасте до 12 лет в конце 2019 г. или в 2020 г. Это создаст возможности для улучшения доступа к терапии и излечения больных в уязвимой группе, которым показано раннее применение терапии.
Деятельность ВОЗ
Для оказания поддержки странам в реализации глобальных задач по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- формулирование политики, основанной на фактических данных, и получение данных для практических действий;
- профилактика передачи инфекции; и
- расширение охвата услугами по скринингу, оказанию помощи и лечению.
Начиная с 2011 г. ВОЗ совместно с национальными правительствами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к Всемирному дню борьбы с гепатитом (в рамках одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.
Читайте также:


