Очаговые образования печени при гепатите с
Поражение печени может произойти из-за накопления жира в ее клетках или их воспаления. При первых симптомах заболевания необходимо приступить к лечению.
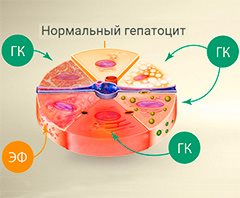
В борьбе с воспалением клеток печени (гепатоцитов) помогают препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ).
Чтобы добиться должного эффекта от лечения, стоит выбирать препараты, прошедшие клинические исследования.

- оптимальный состав активных компонентов;
- противовоспалительное действие;
- благоприятный профиль безопасности;
- безрецептурный отпуск из аптек.

Стоит помнить: комплексный подход в лечении печени — наиболее результативный.

Чтобы не переплачивать за лечение, стоит выбирать препараты, обладающие фиксированной доступной ценой.
Печень – крупнейшая многофункциональная железа в пищеварительной системе и один из важнейших органов обмена веществ, обеспечивающий полноценную работу всего человеческого организма. Ее заболевания в большинстве своем протекают в скрытой форме и бурно проявляются уже на серьезных стадиях. При малейших симптомах поражения печени следует обратиться к врачу.
Лучше всего, конечно, беречь этот чувствительный, но лишенный болевых рецепторов орган и уделять внимание мерам профилактики. Имейте в виду, что восстановить печень значительно сложнее, чем нанести ей вред.
Виды и причины поражения печени
Итак, печень – самая крупная железа в организме. На нее ложится огромная нагрузка по синтезу гормонов и ферментов, по нейтрализации токсинов в крови, по многим обменным процессам в организме. При этом печень крайне подвержена самым разным воздействиям. По этой причине список возможных поражений достаточно широк:
Определить, что больна именно печень, бывает довольно сложно. Сам этот орган лишен нервных окончаний и не посылает болевых сигналов в мозг. Боли появляются на поздних стадиях тяжелых патологий, когда печень сильно увеличена и давит на печеночную капсулу. Поводом проверить печень может быть появление следующих симптомов:
- потеря аппетита, вялость, раздражительность;
- тошнота, горечь во рту;
- склонность к аллергии;
- желтуха – окрашивание кожи и белков глаз в желтый цвет, мочи – в коричневый, за счет повышенной выработки билирубина;
- тянущие боли в правом подреберье;
- изменение консистенции стула, изменение массы тела;
- повышенный уровень холестерина;
- нарушение пищеварения, связанное с недостатком ферментов.
В диагностике заболеваний печени используются анализы крови и мочи, УЗИ, компьютерная или магнитно-резонансная томография, лапароскопия, биопсия.
В зависимости от природы поражения печени, назначается медикаментозное лечение. Оно обязательно должно сопровождаться соблюдением специальной диеты и борьбой с вредными привычками. В тяжелых случаях (цирроз, рак) зачастую необходимо хирургическое вмешательство. В качестве примера приведем некоторые иллюстрации методов лечения:
К выбору средств народной медицины следует подходить крайне осторожно и ни в коем случае не применять их для самолечения, пренебрегая походом к врачу. Помните, что противопоказания есть не только у современных химических препаратов, но и у традиционных натуральных средств. Даже самые безобидные, казалось бы, методы народной медицины при неправильном применении могут серьезно усугубить протекание болезни. Дело в том, что ни один природный компонент в естественном виде не содержится изолированно, а сопутствующие ему биологически активные вещества могут нанести вред. Безопасные лечебные пропорции должны быть тщательно изучены, а эффективность действующих веществ нуждается в клиническом подтверждении. Именно поэтому так важно предварительно проконсультироваться с врачом. Скорее всего, он назначит вам именно лекарственный препарат, а нее его альтернативу, относящуюся к средствам народной медицины.
Прежде всего, необходимо сократить влияние поражающих факторов, которые так же разнообразны, как и заболевания печени. Беспорядочные половые связи, алкоголь, курение, работа на вредных производствах, бездумное применение лекарств без назначения врача, несвежие или заведомо вредные для здоровья продукты – все это следует исключить.
Если вы уже перенесли гепатит или любые другие заболевания печени, необходимо как минимум дважды в год проходить обследование и постоянно соблюдать диету. Показаны легкие физические нагрузки, прогулки на свежем воздухе, санаторно-курортное лечение, поддерживающая лекарственная терапия.
Для восстановления гепатоцитов показан прием гепатопротекторов. Их основой могут быть следующие действующие вещества:
- Глицирризиновая кислота – оказывает противовоспалительное, антиоксидантное и антифибротическое действие. Клинические исследования подтвердили клинический эффект и благоприятный профиль безопасности глицирризиновой кислоты при лечении алкогольной и неалкогольной жировой болезни печени. Достоверно зафиксированы факты уменьшения воспаления, степени фиброза.
- Эссенциальные фосфолипиды – основа структуры клеточных и внутриклеточных мембран, оказывают цитопротекторное действие, нормализуют белковый и липидный обмены, предотвращают снижение уровня ферментов и других активных веществ в печени, восстанавливают печеночную функцию. Данные биологически активные вещества присутствуют в большинстве наиболее известных гепатопротекторов, но являются скорее средством профилактики, а не лечения. Стоит также отметить, что в сочетании с глицирризиновой кислотой существенно повышается ее биодоступность, а значит и терапевтическое воздействие последней.
По данным агентства Synovate Comcon, препарат на основе глицирризиновой кислоты и фосфолипидов занимает первое место по назначению терапевтами для лечения заболеваний печени в крупнейших городах России. Кроме того, глицирризиновая кислота включена в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL) для лечения заболеваний печени и разрешена для применения Европейским медицинским агентством (EMA).
В России данный состав с 2010 года включен в Перечень жизненно необходимых и важнейших лекарственных препаратов для медицинского применения в качестве препарата для лечения заболеваний печени. Стоит отметить, что стоимость лекарственного средства на основе этих действующих веществ зафиксирована в Государственном реестре предельных отпускных цен, что гарантирует доступную цену.

Дата публикации: 25.11.2016 2016-11-25
Статья просмотрена: 2206 раз
Presented specifications of diagnosis, surgical tactic and results of operative treatment of local liver mass.
Key words: nonparazitic cysts, hemangiomas, abscess of liver, diagnosis, operative treatment, complications
Введение. В последние годы хирурги стали больше уделять внимания пациентам, имеющим различные так называемые очаговые образования в печени. Связано это с несколькими причинами. Во-первых, увеличилось число подобных пациентов, что в большой степени можно связать с широким внедрением и общедоступностью таких методов неинвазивной диагностике, как ультразвуковое исследование (УЗИ) и компьютерная томография (КТ). Во-вторых, изменился подход к лечению подобных заболеваний: от консервативно выжидательного, до активно радикального лечения [2,3].
Очаговое образование печени — понятие, включающее большую группу различных по этиологии и течению заболеваний, объединяющим признаком которых является истинное замещение функционирующей печёночной паренхимы единичными или множественными патологическими образованиями [4].
К развитию очаговых изменений в печени приводят: локальный воспалительный процесс и его последствия, новообразования различного генеза, дегенеративно-диспластические поражения, кисты [2].
Эхинококкоз печени среди паразитарных заболеваний в клинической гепатологии занимает особое место. Распространенность эхинококкоза значительно отличается в разных географических регионах. На постсоветском пространстве к эндемичным очагам относятся Казахстан, Узбекистан, Туркменистан, Азербайджан, южные регионы России, а также Кыргызстан. Распространение заболевания в последние десятилетия происходит не только среди людей, занимающихся животноводством, но и среди городского населения, что связано с внутренней миграцией населения, а также неудовлетворительным состоянием санитарно-ветеринарной службы и органов здравоохранения [4].
Непаразитарные кисты печени. Повсеместно отмечается рост заболеваемости непаразитарными кистами печени (НКП), что связано главным образом с широким использованием современных методов диагностики, позволяющих визуализировать инфраструктуру печени: ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография, ангиографии и пр. По данным H. Sancher et al. (1991), НКП выявляют у 5–10 % населения. При этом у женщин они встречаются в 3–5 раз чаще. Заболевание, как правило, развивается в период между 30 и 50 годами жизни [1].
Абсцессы печени являются грозным осложнением в клинике многих заболеваний, частота их в последнее десятилетие, по данным статистики возросла, как у людей пожилого возраста, так и у молодых. Причиной печеночных абсцессов является инфицирование двумя видами патогенных микробов, пиогенной бактерией и Entamebahistolitica, гельминтами, попадающими в печень восходящим путем по желчевыводящей системе или гематогенно при пилефлебитах различной этиологии и септицемии артериальным путем [6,7].
Гемангиома печени является наиболее часто встречающейся опухолью печени и составляет около 2,2–3 % от всех доброкачественных новообразований печени, а частота их, по данным аутопсий, составляет 0,7–7,3 % [5].
Считается, что клиническая картина объемных образований печени скудна и неспецифична. Чаще всего ООП печени случайно выявляются при УЗИ органов брюшной полости. Проявления болезни зависят от размера патологического образования, его локализации, а также от воздействия на соседние органы. Увеличение очагового образования приводит и к атрофическим изменениям ткани печени [4]. Трудности и несовершенство дифференциальной диагностики, отсутствие четких и единых дифференциально-диагностических критериев, определяющих подход к хирургическому лечению больных с ООП, свидетельствуют о нерешенности и актуальности данной проблемы.
Материал иметоды исследования. Вклинике факультетской хирургии КГМА им. И. К. Ахунбаева (база — городская клиническая больница № 1 г.Бишкек) за период с 2010 по 2016гг обследованы и пролечены 216 больных с очаговыми образованиями печени.
Среди наблюдавшихся пациентов женщин было 154, мужчин — 62. Возраст пациентов варьировал от 19 до 58 лет. В структуре ООП преобладали больные эхинококкозом — 108 (50,0 %), непаразитарные кисты отмечались у 56 (25,9 %) пациентов, с абсцессом и гемангиомой печени было 20 (9,2 %) и 32 (14,9 %) больных соответственно.
При анализе локализации патологического образования выявлено, что поражение правой доли печени при всех формах ООП встречалось достоверно чаще (табл.1).
Локализация патологического процесса при ООП
ОЧАГОВЫЕ ЗАБОЛЕВАНИЯ ПЕЧЕНИ
Среди очаговых поражений печени можно выделить две большие группы заболеваний: опухоли и кисты. В каждую из групп, в свою очередь, входит несколько видов, которые делятся на большое количество разновидностей.
Опухоли печени бывают доброкачественные и злокачественные. К доброкачественным относятся аденома, гемангиома и узелковая гиперплазия, к злокачественным – рак печени. Злокачественные опухоли подразделяются на первичный рак печени, рак печени на фоне цирроза, вторичный рак печени.
Доброкачественные опухоли встречаются редко, обычно не беспокоят больных и обнаруживаются почти всегда случайно. Хирургическое удаление доброкачественных опухолей проводится только при их разрастании до больших размеров и в случаях сдавливания ими соседних органов. Злокачественная опухоль – главная опасность для заболевшего. Если такую опухоль вовремя не обнаружить и не принять срочных мер, итог будет самым печальным.
Первичный рак печени возникает из клеток печеночных структур, а вторичный появляется в результате разрастания вторичных метастатических опухолевых узлов из раковых клеток, занесенных в печень из других внутренних органов. Вторичные опухоли встречаются в 20 раз чаще, чем первичные, поскольку печень фильтрует кровь, идущую от внутренних органов. Среди больных преобладают мужчины в возрасте от 50 до 65 лет.
Первичный рак печени – относительно редкое заболевание. Его разновидности имеют названия:
• гепатоцеллюлярная карцинома, иначе – гепатома или печеночно-клеточный рак;
• холангиокарцинома, то есть опухоль из клеток эпителия желчных протоков;
• гепатобластома, то есть злокачественная опухоль печени в детском возрасте.
Источником вторичного рака печени служат злокачественные опухоли желудка, толстой кишки, матки, яичников, легких, молочных желез, а также нефробластома, нейробластома, тератобластома.
ОСНОВНЫЕ ПРИЧИНЫ РАЗВИТИЯ РАКА ПЕЧЕНИ
Причины развития рака печени до конца не изучены, но на сегодняшний день выделяют следующие:
1) хронические вирусные гепатиты В и С;
2) цирроз печени;
3) избыточное содержание в организме железа;
4) паразитарные болезни, например глисты;
6) хронический алкоголизм;
7) курение табака;
8) воздействие канцерогенов;
9) наследственная предрасположенность к развитию рака печени.
Симптомы первичного рака печени весьма разнообразны. При типичной картине заболевания характерными симптомами являются:
• прогрессирующая слабость, адинамия, потеря аппетита, общее истощение организма, нередко тошнота и рвота;
• чувство тяжести и постоянные боли в правом подреберье или в области эпигастрия, развитие анемии;
• быстрое увеличение печени, при котором ее нижний край нередко находится на уровне пупка и ниже.
Симптомы проявления вторичного рака печени не намного отличаются от симптомов первичного, а зачастую сходны с ними. Это может быть:
• быстрое ухудшение состояния больного;
• усиление болей в области печени;
• появление и развитие асцита, желтухи и лихорадки;
• частые носовые кровотечения;
• появление на коже сосудистых звездочек.
МЕТОДЫ ДИАГНОСТИКИ РАКА ПЕЧЕНИ
Обнаружить рак печени, особенно в его начальной стадии, довольно трудно. У заболевания нет специфических симптомов, а при пальпации обнаружить маленькую опухоль невозможно, и поэтому болезнь часто выявляют на далеко зашедших стадиях. Первоначальное предположение о поражении печени врач делает на основании жалоб и внешнего вида больного. Большое значение при постановке диагноза имеют данные анамнеза и клиническое обследование. В подавляющем большинстве случаев правильный диагноз можно поставить в течение одного дня. Для этого делают анализ крови, проводят ультразвуковое исследование печени и биопсию. При анализе крови на онкомаркеры можно выявить в организме ту или иную опухоль, а при помощи УЗИ можно найти узловые образования в печени и по специальным характеристикам определить их доброкачественный или злокачественный характер.
Также применяется рентгеновская компьютерная томография, ангиография – рентгенологическое исследование кровеносных сосудов с помощью рентгеноконтрастных веществ, радионуклидные методы исследования. В последние годы врачи используют такие высокоэффективные методы, как высокопольная магнитно-резонансная томография (МРТ), позитронная эмиссионная томография (ПЭТ), комбинированное ПЭТ/КТ сканирование.
Лечение рака печени
На сегодняшний день существует три вида медикаментозного лечения рака печени: хирургический, лучевой и лекарственный. Выбор метода лечения зависит от типа опухоли, состояния организма и других параметров, определить которые возможно только при тщательном обследовании больного. Для достижения наилучших результатов иногда применяют одновременно два или даже все три метода.
Наибольший шанс на выздоровление больного дает полное удаление опухоли или трансплантация печени. К сожалению, опухоль часто поражает несколько участков печени или выходит за ее пределы, и в большинстве случаев из-за слишком больших размеров опухоли полностью удалить ее не представляется возможным. Кроме того, у многих больных циррозом не остается нужного количества здоровой печеночной ткани, чтобы сделать операцию полноценной. И тем не менее если опухоль нельзя удалить полностью, то с целью предотвращения роста, распространения или рецидива болезни в течение длительного срока нужно стремиться удалить или уничтожить максимально возможное количество от общей массы опухоли.
Что касается трансплантации печени, то при раке она делается редко, и то только при первичном. Основные причины – трудности с подбором донора и то, что операция показана больным с небольшими множественными опухолевыми узлами, которые нельзя полностью удалить.
К хирургическим методам лечения рака печени также относятся абляция и эмболизация. Абляция опухоли – это процесс ее разрушения без удаления, например замораживание, введение в опухоль спирта. Эмболизация опухоли – это нарушение ее кровоснабжения. Сделать эмболизацию можно путем перевязки артерии, питающей опухоль, или введением препаратов, закупоривающих просвет артерии. Однако следует учитывать, что, помимо опухоли, кровоснабжение нарушится и в нормальных тканях печени, что может привести к нежелательным последствиям, особенно для больных гепатитом или циррозом.
Лучевая терапия – это направленное использование радиации для лечения новообразований и ряда неопухолевых заболеваний. Радиоактивное излучение создается с помощью специальной аппаратуры или при распаде радиоактивных веществ. Этим методом не излечить больного раком печени полностью, но можно существенно сократить размеры опухоли или даже уничтожить ее совсем. Во время процедур нельзя использовать очень высокие дозы облучения, так как в этом случае вместе с зараженными клетками погибнут и нормальные клетки печени. Иногда лучевая терапия применяется для снижения боли. В настоящее время изучается возможность применения облучения в сочетании с химиотерапией.
Химиотерапия – это метод лечения злокачественных опухолей с помощью лекарственных средств, обладающих противоопухолевой активностью. Большинство существующих противоопухолевых препаратов, как правило, на рак печени влияния не оказывают. Наибольший эффект дают доксорубицин и цисплатин, однако и они существенно не продлевают жизнь больных.
От других методов лечения химиотерапия отличается сильной токсичностью, кроме того, помимо воздействия на раковые клетки, химические препараты воздействуют и на нормальные клетки организма человека, что может быть опасным.
Для лечения рака печени также применяется внутрисосудистая химиотерапия – через кровеносный сосуд к опухолевому узлу подводится тонкий катетер, в который вводится химиопрепарат. Это оказывает непосредственное и более интенсивное воздействие на опухоль, а отрицательных последствий для организма от применения химиопрепарата меньше.
Во время химиотерапии и после нее возможны побочные явления. Среди них:
• тошнота и рвота;
• язвы в полости рта;
• утомляемость и одышка;
• повышенная восприимчивость к инфекциям;
• кровотечения или кровоподтеки после мелких травм;
ЛЕЧЕНИЕ НАРОДНЫМИ СРЕДСТВАМИ
Для лечения рака в народной медицине существует довольно много рецептов. Но что касается лечения конкретно рака печени, то рецептов не так уж много. Вот некоторые из них.
При раке печени применяют настой травы полыни обыкновенной. Траву полыни, собранную во время цветения, высушить, измельчить и 2 ст. ложки заварить 0,5 л кипятка. Настаивать, укутав, в течение часа, процедить и пить по полстакана в течение дня за 30 минут до еды.
Корень лопуха большого в виде настоя принимают внутрь как активное противоопухолевое средство при раковых заболеваниях внутренних органов, в частности печени. Настой готовят так. Взять 3 ст. ложки высушенного измельченного корня, залить 0,5 л кипятка, настаивать в течение 8 часов, процедить и пить по полстакана теплого настоя 3–5 раз в день перед едой.
При раке печени вместе с другими лекарствами можно принимать отвар будры плющевидной. Для его приготовления взять 1 ч. ложку травы будры, залить стаканом кипятка, 2 минуты кипятить, затем настаивать в течение часа, процедить и принимать по полстакана 3 раза в день в течение 25 дней.
Для лечения рака печени академик Б. В. Болотов предложил свою методику.
Взять сок чистотела, накапать его на кусочки сахара, уложить сахар в банки, закрыть их и поставить в теплое место. По истечении двух месяцев начать есть сахар, запивая чаем, из расчета по 2–3 кусочка на стакан.
Пока готовится препарат, необходимо подготовить организм к его приему по следующей методике. Прежде всего необходимо уменьшить потребление растительной пищи. Питаться нужно мясом, рыбой, яйцами и молочными продуктами. Яйца употреблять сырыми. Начав с одного яйца в сутки, постепенно увеличивать их количество. Есть яйца следует так: яйцо растереть на куске хлеба, посолить мелкой солью и разрезать на кусочки; съедать их в течение дня. Через пять дней съедать уже по два яйца, потом по три, и так довести норму до пяти яиц в день. Одновременно с этим необходимо начать есть блюда из фасоли, гороха, бобов, сои, чечевицы, клевера, люпина, донника и кукурузы. В приготовленные блюда добавлять растительное масло по 1 ст. ложке на порцию. Если в рацион включены овощи, фрукты и соки, их нужно обязательно есть или пить с солью. Хорошо также увеличить потребление квашеной капусты.
Снять боли при опухолях печени можно так. Взять 1/4 стакана оливкового масла, смешать с 1/4 стакана грейпфрута. Пить на ночь, не раньше чем через два часа после еды, предварительно сделав клизму. Потом лечь в постель на правый бок. Утром повторить клизму. Процедуру можно делать через 4–5 дней, по мере надобности.
При раке печени взять траву будры, траву зверобоя и семена льна. Все измельчить, перемешать, 2 ст. ложки смеси заварить стаканом кипятка и настаивать в течение часа. Готовый настой процедить и пить по полстакана 2 раза в день за 30 минут до еды.
Взять 3 ч. ложки цветочных корзинок бессмертника, залить 2 стаканами холодной кипяченой воды, настаивать в течение 3 часов, периодически встряхивая содержимое, затем процедить и принимать по полстакана 4 раза в день за 30 минут до еды.
Взять 1 ст. ложку цветочных корзинок бессмертника, залить 2 стаканами кипятка, варить в закрытой посуде в течение 3 минут, затем 30 минут настаивать, потом процедить и принимать теплым по полстакана 3 раза в день за 30 минут до еды в течение 10–15 дней.
Данный текст является ознакомительным фрагментом.
Диагностика заболевания
Для диагностики рака печени применяются: анализ крови, ультразвуковое исследования (УЗИ) печени с прицельной тонкоигольной пункционной биопсией. В подавляющем большинстве случаев правильный диагноз можно поставить в течение одного дня. Выявление метастатических опухолей печени основано на иммунохимическом и инструментальном мониторинге за больными, ранее получавшими лечение по поводу опухолей любых локализаций. Здесь неоценимую услугу также может оказать исследование опухолевых маркеров, уровень которых может повышаться еще до клинически определяемых метастазах. Применяется также спиральная или мультиспиральная рентгеновская компьютерная томография (РКТ), ангиография, радионуклидные методы. В последние годы, диагностический ряд дополнился такими высокоинформативными методами как магнитно-резонансная томография (МРТ), позитронная эмиссионная томография (ПЭТ), комбинированное ПЭТ/КТ сканирование.
Какие термины приняты в онкологической практике
Гепатоцеллюлярный рак (ГЦР) – печеночно-клеточный рак, гепатома, злокачественная гепатома. ГЦР занимает пятое место у мужчин и восьмое место у женщин среди всех злокачественных новообразований в мире.
Холагиокарценома (ХК) – эпитальная злокачественная опухоль печени.
Холангиоцеллюлярный рак (ХЦР) – аденокарценома внутрипеченочных желчных протоков.
Факторы, оказывающие влияние на развитие рака печени
У 80% больных ГЦР имел место цирроз печени. Самой частой причиной развития цирроза являются гепатиты В и С, поэтому многие исследователи фокусируют свое внимание именно на этих заболеваниях. Алкогольный цирроз печени также предрасполагает к развитию ГЦР, но в гораздо меньшей степени, чем гепатиты В и С.
Профилактика рака печени
Наиболее действенная профилактика первичного рака печени – это избегать влияния факторов, вызывающих хронические заболевания печени. При ГЦР это, прежде всего вирусы гепатитов, злоупотребление алкоголем. При ХК – гельминты класса трематод. Максимальный эффект для профилактики рака оказывает предотвращение воздействия на организм, но даже при возникновении заболевания своевременное его лечение также очень важно.
Гистологическая классификация опухолей печени предложена Всемирной организацией здравоохранения (ВОЗ) в 1983 г. и используется в настоящее время. Она предусматривает следующие варианты:
- Эпителиальные доброкачественные:
- печеночноклеточная аденома;
- аденома внутрипеченочных желчных протоков;
- цистаденома внутрипеченочных желчных протоков.
- Эпителиальные злокачественные:
- гепатоцеллюлярный рак;
- холангиокарцинома;
- цистаденокарцинома желчных протоков;
- смешанный гепатохолангиоцеллюлярный рак;
- гепатобластома;
- недифференцированный рак.
- Неэпителиальные опухоли:
- гемангиома;
- инфантильная гемангиоэндотелиома;
- гемангиосаркома;
- эмбриональная саркома и др.
- Различные другие типы опухолей:
- тератома
- карциносаркома и др.
- Неклассифицируемые опухоли.
- Опухоли кроветворной и лимфоидной тканей.
- Метастатические опухоли.
Первичный рак печени
Наибольшее практическое значение среди первичных злокачественных опухолей печени имеет первичный рак печени.
Первичный рак печени макроскопически представлен 3-мя разными видами: массивной, узловой и диффузной формами. Это деление предложено в 1901 г., оно поддерживается большинством исследователей и употребляется до настоящего времени:
- Массивная форма первичного рака печени имеет два варианта. В первом она представлена одним крупным узлом (массивная простая форма), во втором – одним крупным узлом с метастазами по периферии (массивная форма с сателлитом).
- Узловая форма рака – в паренхиме печени обычно находят несколько сравнительно одинаковых по размеру опухолевых узлов, располагающихся в одной или обеих долях печени. Решить, какой из опухолевых узлов является основным, не представляется возможным. Вокруг основных больших узлов могут быть мелкие, по всей вероятности, метастатические узлы. Иногда в печени находят мелкие опухолевые узелки одинаковой величины, разбросанные по всему органу. В центре опухолевых узлов как крупных, так и мелких, наблюдаются очаги некроза с кровоизлияниями. Возможно слияние отдельных узлов и образование крупных конгломератов самой разнообразной формы.
- Диффузная макроскопическая форма по внешнему виду и некоторым другим признакам значительно отличается от двух предыдущих форм. Она встречается реже предыдущих видов, представлена опухолью в виде неравномерной инфильтрации печени или множественными мелкими опухолевыми узлами, с трудом дифференцирующимися от узлов регенераторной гиперплазии, причем у всех больных имеет место поражение обеих долей и в большинстве случаев протекает на фоне цирроза печени.
Микроскопические формы первичного рака печени
Злокачественная опухоль представлена клетками, напоминающими нормальные клетки печени – гепатоциты. У мужчин встречается в два раза чаще, чем у женщин. Нередко сочетается с циррозом печени.
Микроскопически наиболее частым вариантом является трабекулярный, при котором опухолевые клетки выглядят крупнее и лишь в редких случаях мельче нормальных гепатоцитов.
Пути метастазирования и места наиболее характерной локализации метастазов, первичного рака печени:
- Гематогенный путь (основной): чаще – в печень, легкие; реже – в кости, надпочечники, почки;
- Лимфогенный путь – в лимфатические узлы гепатодуоденальной связки, панкреатодуоденальные лимфоузлы;
- Имплантационный путь – париетальная и висцеральная брюшина, диафрагма.
Клинико-анатомическая классификация первичного рака печени по TNM
В настоящее время используется пятое издание классификации опухолей (1998 г.), одобренное всеми национальными комитетами TNM. Классификация применима только для первичного ГЦР и ХЦР. Обязательно гистологическое подтверждение диагноза и разделение по гистологическим подвидам.
Скрининг первичного рака печени нуждается в совершенствовании и основан на определении в крови обследуемых лиц в группах риска один раз в 6 месяцев альфа-фетопротеина (АФП) и, в случае повышении его концентрации свыше 15 нг/мл (мкг/л) (для большинства взрослых лиц, исключая беременных женщин), выполнении ультразвукового исследования (УЗИ) печени. При этом обнаружение образования в печени практически свидетельствует о наличии у пациента печеночно-клеточного рака.
Группа риска первичного рака печени в регионах с низким и средним уровнем заболеваемости данной патологией состоит из больных хроническими заболеваниями печени. В регионах эндемичных по вирусному гепатиту В и С группа риска включает лиц обоего пола старших возрастных групп – носителей поверхностного антигена вируса гепатита В (HBsAg) и гепатита С.
Выявление метастатических опухолей печени основано на иммунохимическом и инструментальном мониторинге за больными, ранее получавшими лечение по поводу опухолей любых локализаций. Здесь неоценимую услугу также может оказать исследование опухолевых маркеров, уровень которых может повышаться еще до клинически определяемых метастазах.
Опухолевые маркеры представляют собой макромолекулы, главным образом белки с углеводным или липидным компонентом, наличие и концентрация которых в периферической крови коррелирует в определенной степени с наличием и ростом злокачественной опухоли.
Идеальный маркер для диагностики должен обладать двумя характерными чертами:
1) секретироваться в кровь в достаточном для выявления количестве;
2) обнаружение его должно позволить делать заключение о локализации продуцирующей его опухоли.
Пока не существует идеальных маркеров опухоли, обладающих 100% чувствительностью и специфичностью. Тем не менее, помимо указанного выше АФП, целый ряд маркеров может с успехом использоваться в целях диагностики.
Наиболее известным маркером колоректального рака является раково-эмбриональный антиген (РЭА) открытый в 1965г Gold and Freedman. РЭА – гликопротеин, располагающийся в периферических слоях клеточной мембраны. Его ген относится к семейству генов, ответственных за синтез иммуноглобулинов. РЭА – не обязательный маркер. У 40% больных раком толстой кишки он не выявляется. Он обнаруживается и при других злокачественных опухолях (рак молочной железы, поджелудочной железы, легкого, яичников и даже саркомах), а также в эмбриональной ткани и при незлокачественных заболеваниях (гепатотоксичность, гидронефроз, желчнокаменная болезнь). При метастазах рака РЭА чаще позитивный, при локальном раке – негативный. После радикальных операций систематическое определение РЭА позволяет выявить в 47% случае рецидивы (в том числе и бессимптомные).
Обнаружение повышенного уровня маркеров должно служить поводом для углубленного обследования, в том числе и печени.
Выявить наличие злокачественного поражения печени при современном техническом оснащении медицинских учреждений не представляет большой проблемы. Для этого необходимо провести ультразвуковое исследование печени и в случае выявления очагового образования в ней выполнить тонкоигольную пункцию его с последующим цитологическим исследованием полученного материала. С помощью УЗИ и прицельной тонкоигольной пункционной биопсии в подавляющем большинстве случаев правильный диагноз можно поставить в течение одного дня.
Еще одним важным аргументом в пользу необходимости пункции опухоли является тот факт, что не всегда наличие очагового образования в печени даже в тех случаях, когда больной был оперирован по поводу злокачественной опухоли, означает, что этот очаг является метастазом. Установление истинной картины характера изменений в печени может существенно повлиять на выбор тактики лечения.
Радиологические методы диагностики опухолевых поражений печени
Как известно, в настоящее время для оценки анатомического и функционального состояния печени существует целый ряд самых различных диагностических методов, в числе наиболее распространенных: ультразвуковое исследование (УЗИ), спиральная или мультиспиральная рентгеновская компьютерная томография (РКТ), ангиография, радионуклидные методы. В последние годы, диагностический ряд дополнился такими высокоинформативными методами как высокопольная магнитно-резонансная томография (МРТ), позитронная эмиссионная томография (ПЭТ), комбинированное ПЭТ/КТ сканирование.
Рентгеновская компьютерная томография (РКТ) (пошаговая, спиральная или мультиспиральная) в настоящее время считается одним из классических методов диагностики опухолевых и опухолевидных поражений печени. Указанные модификации РКТ значительно различаются между собой по объему и скорости сбора исходных данных, необходимых для построения КТ-изображений.
Магнитно-резонансную томографию (МРТ) по праву можно считать одним из лучших методов диагностики опухолевых и опухолевидных изменений в печени. Для оценки состояния органов брюшной полости МРТ стала применяться лишь после разработки быстрых и сверхбыстрых МР-последовательностей (протоколов исследования), позволяющих исследовать одну анатомическую область за время одной задержки дыхания (т.е. за 25-30 сек).
К ярким достоинствам МРТ следует отнести возможность получения высококачественных изображений в любой, произвольно определяемой плоскости, что значительно повышает наглядность отображения патологических процессов в сложных анатомических областях и облегчает их топическую диагностику.
Радионуклидные методы
Важное значение в клинической практике (в том числе, в гепатологии) имеют результаты применения различных радионуклидных методов и методик. Здесь, в первую очередь, следует упомянуть позитронную эмиссионную томографию (ПЭТ). Данный метод, довольно сложный и дорогой (справедливо относят к передовым направлениям ядерной медицины), представляет собой комплекс из небольшого циклотрона, радиохимической лаборатории и собственно позитронного эмиссионного томографа. С помощью циклотрона нарабатываются ультракороткоживущие, позитрон-излучающие радионуклиды (18F, 11C, 13N, 15O и др.) с периодом полураспада от 2 мин. до 2 час., поэтому циклотрон должен находиться либо в самой клинике, либо непосредственно рядом с ней. Радиохимическая лаборатория обеспечивает синтез и контроль качества нарабатываемых радиофармпрепаратов, вводимых внутривенно. А уже с помощью позитронного эмиссионного томографа проводится сканирование пациентов для получения анатомо-топографических изображений пространственно-временного распределения позитрон-излучающих меченых соединений.
Одним из ярких достоинств метода является то, что одно единственное исследование позволяет (за 40-60 минут) выявлять очаги опухолевого процесса и в печени, и в тканях головного мозга, в легких, в различных отделах скелета, лимфатических узлах. Т.е. формально применение ПЭТ в определенных случаях может исключить применение всех других диагностических методов.
Целесообразно упомянуть также об эмиссионной компьютерной томографии печени с мечеными эритроцитами, которая применяется для дифференциальной диагностики сосудистых новообразований (гемангиом) и несосудистых опухолей печени. Методика основана на использовании меченых эритроцитов (посредством внутривенного введения специальных радиофармпрепаратов). Последующая сцинтиграфия позволяет визуализировать анатомические органы и структуры, содержащие значительное количество крови (сердце, кровеносные сосуды, селезенку и гемангиомы).
Одним из наиновейших методов исследования печени считается сочетанное ПЭТ/РКТ сканирование (PET/CT Imaging). Соответствующая аппаратура представляет собой комбинацию ПЭТ-сканера и рентгеновского компьютерного томографа, что позволяет получать отображение очагов гиперфиксации радиофармпрепарата в организме человека с уточненной пространственной локализацией. По данным ряда авторов, показатели чувствительности и специфичности ПЭТ/КТ сканирования превышают аналогичные показатели КТ или ПЭТ исследований, применяемых по отдельности. Пространственное разрешение ПЭТ – около 5-7 мм.
ПЭТ/КТ превосходно отображает метастазы в печень целого ряда первичных опухолей, в частности метастазы рака легкого, рака молочной железы и колоректального рака, кроме того, метод высоко информативен в отображении местной и регионарной распространенности первичных опухолей желчных путей (метастазов в печень и регионарные лимфатические узлы). В то же время, метод имеет ограниченные возможности в отображении гепатоцеллюлярного рака.
В связи с широким внедрением в клиническую практику ультразвуковых методов исследования печени, компьютерной и магнитно-резонансной томографии ангиография, как диагностическая процедура, отходит на второй план. Тем не менее, артериография имеет весьма специфическую картину при ГЦР, некоторых видах сарком печени (прежде всего ангиосаркома). Что касается диагностики метастатического поражения печени, то здесь степень визуализации зависит от васкуляризации узлов. Чаще всего гиперваскулярные метастазы наблюдаются при карциноидных опухолях, меланоме, светлоклеточном раке почки, раке яичников, реже при раке поджелудочной железы.
Метастатические опухоли печени
Важнейшим путем для возникновения отдаленных органных метастазов является гематогенный – по кровеносному руслу. Печень – наиболее частая локализация гематогенных метастазов опухолей независимо от того, дренируется ли первичная опухоль системой воротной вены или другими венами большого круга кровообращения. Но все же самым частым путем проникновения метастазов в печень является система воротной вены, поэтому все злокачественные опухоли, связанные с этой системой, являются основным источником метастазов в печень.
Патологоанатомические характеристики метастатических опухолей печени повторяют таковые первичных опухолей – источников метастазирования в печень. В ряде случаев метастазы отличаются от первичных опухолей степенью дифференцировки опухолевых клеток, что затрудняет установление органной принадлежности первичной опухоли. Весьма схожими могут оказаться патологоанатомические данные первичных и метастатических опухолей печени, имеющих схожий гистогенез. Например, холангиоцеллюлярный рак печени и метастазы в печень аденокарциномы пищеварительного тракта. Иммуногистохимические исследования помогают в решении этой задачи.
Наиболее частые локализации рака при метастазах в печень: желудок, поджелудочная железа, толстая кишка, молочная железа, легкое.
Более редкие локализации первичных опухолей, метастазирующих в печень: пищевод, яичники, меланома кожи, предстательная железа, почки. Наиболее значимый путь метастазирования: портальная эмболия опухолевых клеток в печень.
Очень редко метастазы в печень возникают при раке полости рта, глотки, предстательной железы, мочевого пузыря и практически не бывает при раке кожи.
Читайте также:


