Кто входит в группу риска по гепатиту в
Вирус гепатита B передается, в основном, через кровь. Хронический вирусный гепатит B – опасное заболевание, которое может привести к тяжелым последствиям и гибели заболевшего. Поэтому важно своевременно распознать и начать лечение гепатита B.
Существуют вакцины против вируса гепатита В, дающие надежную защиту от развития заболевания.
Гепатит В встречается чаще всего у взрослых людей (пик заболеваемости приходится на возрастные группы 20–49 лет).
Чаще всего заражение происходит в местах, где собираются лица, употребляющие инъекционные наркотики, в салонах пирсинга и татуажа, парикмахерских (маникюр, педикюр). Возможен половой путь заражения, если один из половых партнеров является носителем инфекции. Вероятность передачи вируса гепатита В другому партнеру составляет около 30%. Как это ни печально, заражение вирусом гепатита В еще происходит и в лечебных учреждениях.
Перенос вируса осуществляется с кровью или другими биологическим жидкостями больного человека, попадающими непосредственно в кровь инфицируемого.
Это происходит при совместном использовании колюще-режущих предметов (маникюрный набор, станки для бритья), одного шприца для введения наркотиков, при пирсинге, татуаже с использованием плохо обработанного инструментария, при проведении медицинских манипуляций, половым путем и от инфицированной матери ребенку во время прохождения его через родовые пути.
Статистика указывает на высокий риск развития хронического гепатита В и его неблагоприятных исходов у детей, родившихся от инфицированной матери.
Поэтому всем таким детям почти сразу после рождения делают прививку от гепатита В.
Считается, что через неповрежденные наружные покровы (кожа, слизистые оболочки) вирус не проникает. Это значит, что контактно-бытовым путем гепатит В не передается, а также с пищей, при разговоре и.т. д.
Члены семьи больного хроническим гепатитом В должны быть обследованы и привиты от гепатита В соответствующей вакциной.
При активно прогрессирующем течении заболевания, когда активность трансаминаз печени постоянно растет, риск перехода гепатита в цирроз может превышать 20%. При этом развитие первичного рака печени возможно у 10% больных с циррозом.
В группу риска по гепатиту В входят:
- Лица, имеющие многих половых партнеров или с ранее установленным диагнозом инфекции, передающейся половым путем
- Мужчины, практикующие гомосексуальные контакты
- Половые партнеры инфицированных лиц
- Лица, употребляющие инъекционные наркотики
- Члены семьи (домочадцы) больного с хроническим гепатитом В
- Дети, родившиеся от инфицированных матерей
- Работники здравоохранения
- Больные на гемодиализе (аппарат "искусственная почка") или получающие частые переливания крови
Заражение вирусом гепатита B приводит в большинстве случаев к развитию острого гепатита В. Реже у людей со сниженным иммунитетом или детей, инфицированных в родах, острый гепатит не наблюдается, а заболевание приобретает характер первично-хронического вялотекущего заболевания.
Для лечения хронического гепатита В используют противовирусные препараты группы альфа- интерферонов и аналоги нуклеозидов .
Эти препараты значительно снижают скорость размножения вирусов, препятствуют сборке вирионов в клетках печени. Препараты назначают и отдельно друг от друга и в комбинации. Выбор схемы терапии зависит от течения и стадии заболевания. Правильно подобрать схему лечения может только врач. Лечение может длиться от 6 месяцев до нескольких лет.
Остерегайтесь недостоверных, сомнительных методов лечения. Вы можете встретить многообещающую рекламу этих средств, однако реальная эффективность их использования при гепатите не доказана. Это относится и ко многим средствам, про которые утверждается, что они могут активировать иммунную систему для борьбы с гепатитом, воздействовать на вирус или улучшать процессы, протекающие в печени.
В любом случае помните - легкой, быстрой и дешевой возможности лечения хронического гепатита В пока не существует и в ближайшие годы не появится, препаратов, достоверно влияющих на выраженность фиброза в печени (помимо интерферонов) пока не создано, хотя научный поиск в этом направлении ведется активно.
Задачами на завтра являются выявление новых вирусов гепатита, уточнение роли уже открытых вирусов в происхождении вирусных гепатитов. Будут накапливаться данные по молекулярной эпидемиологии вирусных гепатитов. Известны еще не все этапы репликации каждого из вирусов, они будут уточняться. На повестке дня - создание вакцины против гепатита С. Разработка лечебных вакцин против гепатита В -тоже задача дальнейших исследований. Будет совершенствоваться и противовирусная терапия.
В докладе академика РАМН Николая Ющука и профессора Елены Климовой (кафедра инфекционных болезней МГМСУ) были представлены современные рекомендации по диагностике и лечению хронических вирусных гепатитов. В последние годы в России отмечается заметное снижение уровня заболеваемости острыми вирусными гепатитами с парентеральным путем передачи. Однако наблюдавшаяся на протяжении многих лет высокая активность эпидемического процесса гепатитов В и С создала предпосылки для широкого распространения хронических вирусных гепатитов, которые поражают преимущественно трудоспособное население. Экономические потери, связанные с парентеральными гепатитами, составляют основную долю ущерба от наиболее распространенных инфекционных болезней.
Современная диагностика хронических вирусных гепатитов В и С предполагает непременный учет эпидемиологического анамнеза, клинических, амбулаторных и инструментальных данных. Эпидемиологические данные нередко служат отправной точкой для постановки диагноза хронического вирусного гепатита. Клинические признаки хронического вирусного гепатита во многих случаях достаточно скромны. В частности, хронический гепатит В без дельта-агента и хронический гепатит С, как правило, не манифестируют клиническими признаками. Только хронический гепатит В с дельта-агентом можно заподозрить на основании комплекса данных (астеновегетативные проявления, вторичные печеночные знаки, увеличенная плотная печень и т.д.).
Определение биохимических показателей - один из важнейших лабораторных параметров, используемых при диагностике вирусного гепатита. Однако АлТ и АсТ - суррогатные маркеры, поскольку даже при наличии выраженного воспалительного процесса в печени их уровень может быть нормальным или субнормальным. Это делает необходимым применение других методов диагностики, в частности пункционной биопсии печени. Однако до этого следует определить различные вирусные антигены и антитела к ним, чаще всего методом иммуноферментного анализа. Спектр маркеров вирусного гепатита в настоящее время достаточно широк. Они позволяют определить не только этиологическую природу заболевания, но и остроту инфекционного процесса.
Бурное развитие и внедрение в клиническую практику инновационных молекулярных технологий (ПЦР, ДНК-микрочипы, методы протеомики, генотипирования) позволили не только установить факт вирусной репликации, но и оптимизировать лечение. Эти методы позволяют проводить мониторинг эффективности противовирусной терапии.
Золотой стандарт постановки диагноза хронического вирусного гепатита - пункционная биопсия печени. Очень важно выявить индекс гистологической активности или степень воспалительно-некрозных изменений в ткани печени, уточнить стадию болезни (индекс фиброза), что лежит в основе выбора терапевтической тактики. На основе пункционной биопсии печени контролируется и эффективность проводимой терапии. Большую роль в диагностике хронических вирусных гепатитов имеют инструментальные методы (УЗИ органов брюшной полости и эластометрия ткани печени).
Новым в представлениях о патогенезе хронического гепатита В являются недавно полученные данные о том, что высокая вирусная нагрузка - главный фактор риска формирования цирроза печени и первичной гепатоцеллюлярной карциномы. Поэтому целью терапии является как можно более интенсивное и длительное подавление репликации вируса гепатита В.
Для лечения хронического гепатита В в мире используется несколько групп препаратов (интерфероны, аналоги нуклеозидов и др.). В последние годы на российском фармацевтическом рынке появились новые препараты, обладающие высоким противовирусным эффектом. В частности, хорошо себя зарекомендовал энтекавир, имеющий значительные преимущества перед ламивудином. 67% пациентов, которые ранее не лечились нуклеозидами, достигли неопределяемой вирусной нагрузки после 48 недель терапии энтекавиром, а если лечение продолжить до 96 недель, то число таких пациентов возрастает до 80%, что вдвое выше, чем при лечении ламивудином. Таким образом, у врачей появился эффективный инструмент борьбы с виремией при хроническом гепатите В.
Современные рекомендации по лечению хронического вирусного гепатита В основываются на данных о виремии. Если концентрация вируса велика, но уровень АлТ незначителен, то эффективность терапии невысока. Противовирусную терапию следует начинать, когда выявляется значительная активность некроно-воспалительных изменений или выраженный фиброз печени. Препаратами первой линии являются во многих случаях аналоги нуклеозидов. Хотя не все вопросы еще решены, в частности касающиеся длительности лечения.
Заведующий кафедрой пропедевтики внутренних болезней и гастроэнтерологии МГМСУ профессор Игорь Маев посвятил свой доклад скринингу и лечению больных гепатоцеллюлярной карциномой (ГЦК). Это наиболее грозное осложнение вирусных гепатитов. Ее эпидемиология чрезвычайно тревожна, ежегодно от ГЦК погибает более 1,25 млн пациентов, эта опухоль занимает 7-е место среди всех злокачественных новообразований человека. Среди пациентов преобладают мужчины, пиковая возрастная группа - старше 70 лет. Причины повышения частоты ГЦК - увеличение числа больных циррозом печени на фоне хронических гепатитов В и С, других канцерогенных факторов (алкоголь и др.). Успехи в лечении вирусных гепатитов и цирроза печени увеличивают продолжительность жизни больных и также способствуют росту заболеваемости ГЦК.
Ранняя диагностика увеличивает процент выживаемости больных после резекции и трансплантации печени. Чтобы оптимизировать скрининг, необходимо выделить группы риска (пациенты с НВs-антигеном, антителами к вирусу гепатита С, крупный узловой цирроз печени, принадлежность к мужскому полу, мутация гена p53, определяющего стабильность клеточного генома). Как скрининговые методы используются УЗИ печени и определение уровня альфа-фетопротеина каждые 6 месяцев. Если он не повышен, то риск развития ГЦК невелик. Необходимость использования более точных методов диагностики (КТ, МРТ в сочетании с ангиографией) возникает при значительных объемах опухоли для определения дальнейшей тактики лечения. Летальность при ГЦК очень высока, но при своевременном скрининге и выявлении групп риска ее можно снизить как минимум вдвое.
Лечение ГЦК хирургическое (резекция, трансплантация печени), используется также системная химиотерапия, иммунотерапия, гормонотерапия, применение меченных антител. Показания к резекции печени - при отсутствии цирроза печени опухоль небольших размеров и отсутствие метастазов, при циррозе печени - отсутствие клинически значимой портальной гипертензии и уровень билирубина менее 1 мг/ дл. Результаты зависят от размера опухоли, выраженности портальной гипертензии и билирубинемии.
Другие прозвучавшие на конференции доклады были посвящены проблеме вирусной резистентности при лечении хронических вирусных гепатитов, болезни Вильсона - Коновалова, лечению и профилактике гепатитов у беременных и женщин репродуктивного возраста, сочетанию гепатитов с ВИЧ-инфекцией, другим актуальным темам. Были рассмотрены несколько важных клинических примеров. В целом конференция прошла на высоком научно-методическом уровне и вызвала большой интерес как у молодых, так и у умудренных опытом клиницистов. Это показал краткий обмен мнениями по окончании конференции, где подчеркивался профессионализм сотрудников кафедры инфекционных болезней МГМСУ. Прозвучавшая в их докладах информация окажет неоценимую помощь врачам.
Фёдор СМИРНОВ.
Гепатит В – инфекция, вызываемая вирусом гепатита В (HВV - hepatitis В virus), поражающая печень и протекающая как в острой так и в хронической форме.
Вирус передается в результате контакта с кровью и другими биологическими жидкостями организма.
ВОЗ сообщает, что к 2015 году в мире было выявлено 1,75 млн новых случаев заболевания гепатитом В, а всего болело 257 млн. человек. Свыше полумиллиона людей ежегодно умирают от причин, вызванных гепатитом В.
В группе риска находятся дети (особенно первого года жизни), медицинские работники, работники коммерческого секса и инъекционные наркоманы, пациенты отделений гемотрансфузии и трансплантации, члены семьи больного хронической формой гепатита В.
В настоящее время наиболее эффективным мероприятием по борьбе с гепатитом В является вакцинация. В странах, где 10%-15% детей имели хроническую вирусную инфекцию гепатита B, вакцинация способствовала снижению заболеваемости детей до 1% и менее.
Вирус гепатита В отличается высокой устойчивостью во внешней среде: сохраняется до 3 месяцев в крови при комнатной температуре, в высушенной плазме – до 25 лет. Выдерживает кипячение до 30 мин, сухой жар (+160°С) в течение часа и остается активным даже при обработке 80% этиловым спиртом.
Механизм передачи инфекции – парентеральный, т.е. заражение происходит при контакте с кровью или биологическими жидкостями больного (или носителя). По снижению концентрации вируса их можно расположить так: кровь, сперма, вагинальные выделения, грудное молоко, слюна, слезы, пот, фекалии, суставная и спиномозговая жидкости. Проникновение вируса происходит через порезы, царапины, проколы и слизистые оболочки. Основные пути передачи:
- половой;
- во время родов или с молоком матери
- контакт с предметами, загрязненными кровью больного (бритва, зубная щетка, маникюрные принадлежности, медицинский инструментарий);
- через немедицинские манипуляции – употребление инъекционных наркотиков, пирсинг, татуировка.
При адекватном иммунном ответе у взрослых развивается острый гепатит В, который заканчивается выздоровлением в 90% случаев. При этом он может протекать в явной форме (30-40%), так и бессимптомно (60-70%). При слабости иммунитета заболевание переходит в хроническую форму – у детей первого года жизни этот переход составляет 70-90% случаев. Хроническая форма гепатита опасна развитием цирроза или рака печени. ри адекватном иммунном ответе у взрослых развивается острый гепатит В, который заканчивается выздоровлением в 90% случаев. При этом он может протекать в явной форме (30-40%), так и бессимптомно (60-70%). При слабости иммунитета заболевание переходит в хроническую форму – у детей первого года жизни этот переход составляет 70-90% случаев. Хроническая форма гепатита опасна развитием цирроза или рака печени.
При заболевании гепатитом могут возникнуть тошнота, головокружение, озноб, повышение температуры тела (часто до 39°С). Могут быть сильные головные боли, быстрая утомляемость. Характерными признаками являются пожелтение склер глаз, ладоней, желтушность кожи, боли в суставах, потеря аппетита, тяжесть в правом боку, потемнение мочи и обесцвечивание кала.

Больные острым гепатитом В и больные хроническим гепатитом в стадии обострения госпитализируются. Назначают специальную диету, корректируют потери жидкости. Хроническую форму лечат противовирусными препаратами. Специфическое лечение хронического гепатита В может замедлить развитие осложнений и улучшить долгосрочную выживаемость. Однако, у большинства людей такое лечение только подавляет процессы внедрения вирусных частиц в здоровые клетки и поэтому должно продолжаться всю жизнь.
Главным средством профилактики гепатита В является вакцинация. По рекомендации ВОЗ, все дети грудного возраста должны быть привиты против гепатита В как можно скорее после рождения, предпочтительно в течение первых 24 часов жизни. В России вакцинация от гепатита В проводится в рамках Национального Календаря Профилактических прививок. Первая прививка делается в роддоме, в первый день жизни. Через один месяц делается вторая, а третья через 6 месяцев после начала вакцинации. Для детей из группы риска схема иная: первая доза в роддоме, вторая доза – через месяц, еще одна доза – через два месяца, и четвертая – через 12 месяцев от начала вакцинации.
В группу риска входят дети родившиеся от матерей носителей HBsAg (антиген, специфический маркер гепатита В), больных вирусным гепатитом В или перенесших вирусный гепатит в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита В, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной вирусным гепатитом В и хроническими вирусными гепатитами. Благодаря плановой иммунизации среди детей до 17 лет регистрируются единичные случаи острого гепатита В (в 2016 году зарегистрировано только 22 случая). Вакцинации по эпидемическим показаниям подлежат контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против вирусного гепатита B.
Помимо этого прививаться стоит следующим группам риска:
| Категории и возраст граждан, подлежащих обязательной вакцинации | Наименование профилактической прививки |
|---|---|
| Новорожденные в первые 24 часа жизни | Первая вакцинация против вирусного гепатита B 1 |
| Новорожденные на 3 - 7 день жизни | Вакцинация против туберкулеза 2 |
| Дети 1 месяц | Вторая вакцинация против вирусного гепатита B 1 |
| Дети 2 месяца | Третья вакцинация против вирусного гепатита B (группы риска) 3 Первая вакцинация против пневмококковой инфекции |
| Дети 3 месяца | Первая вакцинация против дифтерии, коклюша, столбняка Первая вакцинация против полиомиелита 4 Первая вакцинация против гемофильной инфекции (группы риска) 5 |
| Дети 4,5 месяцев | Вторая вакцинация против дифтерии, коклюша, столбняка |
| Вторая вакцинация против гемофильной инфекции (группы риска) 5 | |
| Вторая вакцинация против полиомиелита 4 | |
| Вторая вакцинация против пневмококковой инфекции | |
| Дети 6 месяцев | Третья вакцинация против дифтерии, коклюша, столбняка |
| Третья вакцинация против вирусного гепатита B 1 | |
| Третья вакцинация против полиомиелита 6 | |
| Третья вакцинация против гемофильной инфекции (группа риска) 5 | |
| Дети 12 месяцев | Вакцинация против кори, краснухи, эпидемического паротита |
| Четвертая вакцинация против вирусного гепатита B (группы риска) 3 | |
| Дети 15 месяцев | Ревакцинация против пневмококковой инфекции |
| Дети 18 месяцев | Первая ревакцинация против полиомиелита 6 |
| Первая ревакцинация против дифтерии, коклюша, столбняка | |
| Ревакцинация против гемофильной инфекции (группы риска) | |
| Дети 20 месяцев | Вторая ревакцинация против полиомиелита 6 |
| Дети 6 лет | Ревакцинация против кори, краснухи, эпидемического паротита |
| Дети 6 - 7 лет | Вторая ревакцинация против дифтерии, столбняка 7 |
| Ревакцинация против туберкулеза 8 | |
| Дети 14 лет | Третья ревакцинация против дифтерии, столбняка 7 |
| Третья ревакцинация против полиомиелита 6 | |
| Взрослые от 18 лет | Ревакцинация против дифтерии, столбняка - каждые 10 лет от момента последней ревакцинации |
| Дети от 1 года до 18 лет, взрослые от 18 до 55 лет, не привитые ранее | Вакцинация против вирусного гепатита B 9 |
| Дети от 1 года до 18 лет, женщины от 18 до 25 лет (включительно), не болевшие, не привитые, привитые однократно против краснухи, не имеющие сведений о прививках против краснухи | Вакцинация против краснухи |
| Дети от 1 года до 18 лет включительно и взрослые в возрасте до 35 лет (включительно), не болевшие, не привитые, привитые однократно, не имеющие сведений о прививках против кори | Вакцинация против кори 10 |
| Дети с 6 месяцев, учащиеся 1 - 11 классов; обучающиеся в профессиональных образовательных организациях и образовательных организациях высшего образования; взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных организаций, транспорта, коммунальной сферы); беременные женщины; взрослые старше 60 лет; лица, подлежащие призыву на военную службу; лица с хроническими заболеваниями, в том числе с заболеваниями легких, сердечно-сосудистыми заболеваниями, метаболическими нарушениями и ожирением | Вакцинация против гриппа |
1 Первая, вторая и третья вакцинации проводятся по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации), за исключением детей, относящихся к группам риска, вакцинация против вирусного гепатита B которых проводится по схеме 0-1-2-12 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 2 доза - через 2 месяца от начала вакцинации, 3 доза - через 12 месяцев от начала вакцинации).
2 Вакцинация проводится вакциной для профилактики туберкулеза для щадящей первичной вакцинации (БЦЖ-М); в субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом - вакциной для профилактики туберкулеза (БЦЖ).
3 Вакцинация проводится детям, относящимся к группам риска (родившимся от матерей - носителей HBsAg, больных вирусным гепатитом B или перенесших вирусный гепатит B в третьем триместре беременности, не имеющих результатов обследования на маркеры гепатита B, потребляющих наркотические средства или психотропные вещества, из семей, в которых есть носитель HBsAg или больной острым вирусным гепатитом B и хроническими вирусными гепатитами).
4 Первая и вторая вакцинации проводятся вакциной для профилактики полиомиелита (инактивированной).
5 Вакцинация проводится детям, относящимся к группам риска (с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией; с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию; детям, рожденным от матерей с ВИЧ-инфекцией; детям с ВИЧ-инфекцией; детям, находящимся в домах ребенка).
6 Третья вакцинация и последующие ревакцинации против полиомиелита проводятся детям вакциной для профилактики полиомиелита (живой); детям, рожденным от матерей с ВИЧ-инфекцией, детям с ВИЧ-инфекцией, детям, находящимся в домах ребенка - вакциной для профилактики полиомиелита (инактивированной).
7 Вторая ревакцинация проводится анатоксинами с уменьшенным содержанием антигенов.
8 Ревакцинация проводится вакциной для профилактики туберкулеза (БЦЖ).
9 Вакцинация проводится детям и взрослым, ранее не привитым против вирусного гепатита B, по схеме 0-1-6 (1 доза - в момент начала вакцинации, 2 доза - через месяц после 1 прививки, 3 доза - через 6 месяцев от начала вакцинации).
10 Интервал между первой и второй прививками должен составлять не менее 3 месяцев.
Государственное бюджетное учреждение здравоохранения
министерства здравоохранения Краснодарского края
г. Краснодар, ул. Митрофана Седина 204
Горячая линия: 8 (861) 255-45-69
Приемная главного врача: 8 (861) 255-29-97
Приемное отделение: 8 (861) 255-45-69
Консультативный прием:8 (861) 255-11-12
Платный консультативный прием: 8 (861) 253-48-60
Информация по платным услугам: 8 (861) 253-48-60
Вакцинация: 8 (861) 255-23-25
- Главная
![]()
- Пациентам
![]()
- "Школа пациента"
![]()
- Хронические вирусные гепатиты
![]()
- Гепатит С: группы риска, симптомы, лечение
Гепатит С: группы риска, симптомы, лечение
Гепатит C представляет собой инфекционное заболевание печени, развивающееся в результате инфицирования вирусом гепатита С (ВГС), который распространяется главным образом через контакт с кровью инфицированного человека. Гепатит С может быть острым, либо хроническим.
Острый гепатит это воспалительный процесс в печени, который возникает в течение первых 6 месяцев после инфицирования вирусом гепатита С. Для большинства людей, острый гепатит С приводит к хронической инфекции.
Хронический гепатит С является долгосрочной болезнью, которая возникает, когда вирус гепатита С остается в теле человека. Хроническая форма может продолжаться всю жизнь и привести к серьезным проблемам печени, включая цирроз (рубцевание печени) или рак печени.
По разным оценкам, до 5 миллионов человек в России, являются носителями этой вирусной инфекции. Большинство людей не знают, что они инфицированы, поскольку они не чувствует себя больными.
Примерно у 75% -85% людей, которые инфицированы вирусом гепатита С, развивается хроническая инфекция
Хронический вирусный гепатит С (ХВГС) является серьезным заболеванием, которое может привести в долгосрочной перспективе, к проблемам со здоровьем, в том числе циррозу печени, печеночной недостаточности, раку печени, или смерти. ХВГС сегодня является одной из основных причиной цирроза и гепатоцеллюлярной карциномы (ГЦК) — рака печени.
Гепатит С развивается после попадания крови инфицированного человека в организм здорового человека. Сегодня большинство людей инфицированы вирусом гепатита С путем использования общих игл и других предметов для введения наркотиков. До 1992 года, когда начался проводиться скрининг крови, гепатит C также широко распространялся через переливание крови и пересадки органов. Люди могут также быть инфицированы вирусом гепатита С при медицинском вмешательстве, необработанными должным образом инструментами, при рождении от матери, инфицированной гепатитом C. Меньше вероятности получить вирус гепатита C через средства личной гигиены, на которых могут оставаться частицы крови, как, например, бритвы и зубные щетки. Также имеется вероятность заразиться после полового контакта с человеком, инфицированным вирусом гепатита С.
Передача гепатита С (и других инфекционных болезней) возможна во время нанесения татуировки или пирсинга, если при этом не соблюдаются все правила и нормы гигиены. Часто это происходит в местах лишения свободы или в неспециализированных заведениях.
Риск передачи инфекции половым путем считается низким. Риск выше для тех, кто имеет нескольких партнеров, болеет сопутствующими болезнями, передающимися половым путем или инфицирован ВИЧ.
Гепатит C не распространился через столовые приборы, объятия, поцелуи, рукопожатия, воздушно-капельным путем, через пищу или воду. Вирус гепатита С от укусов комаров и домашних животных не передается.
Некоторые люди подвергаются повышенному риску инфицирования:
- потребители инъекционных наркотиков;
- пациенты, получавшие донорскую кровь, продукты крови или органы;
- лица, получавшие гемодиализ;
- люди, сделавшие пирсинг или татуировки нестерильными инструментами;
- медицинские работники, имеющие пациентов, позитивных к вирусу гепатита С;
- ВИЧ-инфицированные лица;
- дети, рожденные от матерей, инфицированных вирусом гепатита С.
Менее подвержены риску:
- лица, имевшие половой контакт с человеком, инфицированным вирусом гепатита С;
- люди, использующие предметы личной гигиены больного, такие как бритвы и зубные щетки, которые могут содержать частицы крови инфицированного человека.
Гепатит С и беременность один из наиболее актуальных вопросов. Гепатит С редко передается от беременной женщины к ребенку. Около 4 из 100 младенцев, рожденных от матерей с гепатитом С, заражается вирусом. Тем не менее, риск становится больше, если у матери имеется ВИЧ-инфекция или высокое содержание вируса в крови.
Примерно 70% -80% больных с острым гепатитом С не имеют каких-либо симптомов. Некоторые люди, однако, могут отмечать от легких до тяжелых проявлений болезни через некоторое время после заражения, в том числе:
лихорадку, усталость, потерю аппетита, тошноту, рвоту, боли в животе, потемнение мочи, осветление кала, боль в сустава, желтуху (желтый цвет кожи или склер глаз).
Если симптомы возникают, то в среднем, через 6–7 недель после заражения, хотя срок может варьироваться от 2 недель до 6 месяцев. Тем не менее, многие люди, инфицированные вирусом гепатита С, не отмечают каких-либо симптомов. Даже если носитель гепатита С не замечает никаких симптомов болезни, то он может являться распространением вируса другим людям. Многие люди, которые инфицированы вирусом гепатита С, не знают о том, что они инфицированы, поскольку они не чувствует себя больными.
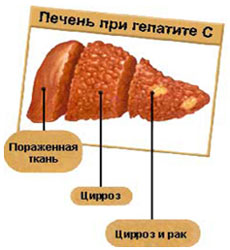
Большинство людей с хроническим гепатитом C, не имеют каких-либо симптомов. Однако если человек был инфицирован в течение многих лет, его печень может быть повреждена. Во многих случаях симптомы этой болезни не проявляются до тех пор, пока не возникает проблемы с печенью. Гепатит С часто выявляют у лиц, не имеющих симптомов, в ходе обычного анализа крови для оценки функции печени или уровня ферментов печени (участвующих в синтезе белка).
Как правило, для лиц с хроническим гепатитом C характерно волнообразное изменение уровня ферментов печени, причем они могут периодически приходить в норму или быть почти нормальными. Некоторые инфицированные имеют нормальные уровни ферментов печени в течение более одного года, даже при имеющемся поражении печени. Если печеночные ферменты нормальные, необходимо проверяются несколько раз в течение 6–12 месяцев. Если ферменты стабильно нормальные, то врач может рекомендовать проверять их менее часто, например, один раз в год.
Поговорите со своим врачом о тестировании на гепатит С, если:
- вы употребляли наркотики в прошлом;
- у вас были хирургические вмешательства до 1989 года;
- вам делали переливания крови или трансплантацию органов до 1989 года;
- вы получали гемодиализ;
- имеются отклонения в печеночных пробах;
- вы медработник и имели контакт с кровью пациентов;
- вы инфицированы ВИЧ;
- если вы беременны, вам необходимо пройти тестирование на гепатит С.
Диагностика гепатита С включает в себя несколько различных анализов крови. Врач может назначить один или несколько таких анализов. Как правило, в первую очередь делается скрининг-тест, который показывает наличие антител к вирусу гепатита С (антитела к гепатиту C, это белки, содержащиеся в крови, вырабатываемые организмом в ответ на вирус). Наличие положительного теста на определение антител означает, что организм имел контакт с вирусом. Если тест на антитела позитивный, то врач, скорее всего, назначит тест на наличие самого вируса.
Целью лечения ХВГС является устойчивый вирусологический ответ (УВО). Этот термин означает длительное отсутствие признаков воспаления печени при неопределяемом уровне вируса в крови. Часть пациентов с УВО полностью избавляется от вируса, другая достигает длительной ремиссии заболевания. К сожалению, доступных методов диагностики, гарантирующих полное удаление вируса из организма, на сегодняшний день не существует, поэтому все вылечившиеся пациенты должны ежегодно проходить тесты методом ПЦР и не могут стать донорами крови и органов. Каждый человек должен обсудить варианты лечения с инфекционистом. Люди с хроническим гепатитом С должны регулярно обследоваться для оценки состояния печени и рассматриваются как кандидаты на противовирусную терапию. В лечении гепатита C используется комбинация двух лекарственных средств интерферон и рибавирин. Однако не каждый человек с хроническим гепатитом C требует лечения. Кроме того, препараты могут вызвать серьезные побочные эффекты у некоторых больных.
Людям с хроническим гепатитом C следует находиться под контролем опытного врача. Им следует избегать алкоголя, поскольку это может вызвать дополнительные повреждения печени. Обязательно нужно посоветоваться с медицинскими специалистами, прежде чем принимать любые препараты без рецепта, БАДы или другие лекарственные средства, так как они могут нанести вред печени. Узнайте у своего врача о прививках против гепатита, А и гепатита B.
Инфицированные гепатитом С не могут быть уволены с работы по этой причине, если их работа не связана с контактом с кровью или ее продуктами.
Пока существуют вакцины лишь от гепатита, А и гепатита В. Хотя научные исследования в этой области ведутся.
Читайте также:



