Кошка поцарапала ребенка надо ли делать уколы от бешенства
Чуть более года назад мне пришлось столкнуться с такой неприятной штукой, как подозрение на заражение бешенством. Прочитанная вчера статья о прививках для путешественников напомнила мне о том случае — в особенности отсутствием в ней упоминаний бешенства, хотя это крайне широко распространенный (особенно в России, Азии, Африке и Америке) и очень коварный вирус. К сожалению, связанным с ним рискам далеко не всегда придается должное значение.
Итак, что же такое бешенство? Это неизлечимое вирусное заболевание, которое передается через слюну или кровь зараженных животных и людей. В подавляющем большинстве случаев к заражению приводит укус животного, являющегося разносчиком вируса.
Что среднестатистический житель России может навскидку сказать о бешенстве? Ну, есть такая болезнь. В связи с ней чаще всего вспоминают бешеных собак. Старшее поколение скорее всего еще обязательно добавит, что в случае укуса такой собаки придется делать 40 уколов в живот и на несколько месяцев забыть об алкоголе. Вот, пожалуй, и всё.
Как видите, болезнь эта крайне серьезна — и тем более странно выглядят бытующие в России мифы на эту тему.
Миф номер 1: бешенство переносят только собаки. Иногда в качестве возможных разносчиков еще называют кошек и (реже) лис.
Печальная реальность такова, что разносчиками бешенства, кроме названных, могут быть многие другие животные (точнее, млекопитающие и некоторые птицы) — еноты, рогатый скот, крысы, летучие мыши, петухи, обезьяны, шакалы, и даже белки или ежи.
Миф номер 2: бешеное животное легко отличить по неадекватному поведению (животное странно двигается, у него течет слюна, оно бросается на людей).
Миф номер 3: если ранка от укуса небольшая, достаточно ее просто промыть с мылом и дезинфицировать.
Пожалуй, самое опасное заблуждение. Вирус бешенства, действительно, не переносит контакта с щелочными растворами — но чтобы проникнуть в ткани организма, ему хватит любого повреждения кожного покрова. Не существует способа узнать, успел ли он это сделать до промывки раны.
Миф номер 4: врач обязательно назначит вам 40 болезненных уколов в живот, и ходить на эти уколы придется каждый день.
Это действительно было так, но в прошлом веке. Применяемые в настоящее время антирабические вакцины требуют от 4 до 6 уколов в плечо с интервалом в несколько дней, плюс опционально еще один укол в место укуса.
Кроме того, врач (инфекционист или рабиолог) может принять решение о нецелесообразности вакцинации, исходя из обстоятельств укуса и местной эпидемиологической обстановки (оценивается, что это было за животное, домашнее оно или дикое, где и как все произошло, были ли в данной местности зафиксированы случаи бешенства и так далее).
Миф номер 5: прививка от бешенства имеет множество побочных эффектов и от нее можно даже умереть.
Миф номер 6: если поймать или убить укусившее вас животное, то прививки делать не надо, потому что врачи смогут сделать анализ и выяснить, было ли оно больно бешенством.
Это справедливо только наполовину. Если животное поймано и у него не наблюдается признаков бешенства – его могут поместить на карантин, но от вакцинации вас это не избавит. Решение прекратить ее врачи могут принять, только если животное в течение 10 дней не заболеет и не умрет — но тут вас может подстерегать такое западло, как атипичное бешенство. Это когда больное животное живет значительно дольше тех самых 10 дней — и все это время является разносчиком вируса, не проявляя внешних симптомов болезни. Комментарии излишни. Впрочем, следует заметить, что встречается атипичное бешенство по статистике крайне редко — но все же лучше довести начатый курс вакцинации до конца, чем попасть в ту самую статистику и доказывать после на том свете, что произошло трагическое совпадение.
В случае же, когда животное убито на месте или поймано и усыплено — такой анализ возможен через исследование срезов головного мозга, но как долго его будут делать (и будут ли) — очень сильно зависит от того, где все произошло и куда вы обратились за помощью. В большинстве случаев безопаснее немедленно начать курс вакцинации и прекратить его, если бешенство не подтвердится лабораторным исследованием.
Если же укусившее вас животное сбежало — это является однозначным показанием к вакцинации, и оценивать степень риска здесь должен только врач. Конечно, прохождение курса прививок вполне может оказаться перестраховкой — вам ведь неоткуда узнать наверняка, было ли животное заражено бешенством. Но вот если вакцинацию не сделать, а животное таки было носителем вируса — то вам гарантирована мучительная смерть через несколько недель или месяцев.
Миф номер 7: если вас укусило животное, у которого есть прививка от бешенства, вакцинация не требуется.
Это справедливо, но не всегда. Прививка должна быть, во-первых, документально подтверждена (зафиксирована в сертификате прививок), а во-вторых — не должна быть просроченной или поставленной менее чем за месяц до инцидента. Кроме того, даже если по документам все хорошо, но животное ведет себя неадекватно — следует обратиться к врачу и следовать его рекомендациям.
Миф номер 8: бешенством можно заразиться, если потрогать больное животное, либо если оно вас поцарапало или облизало.
Это не совсем так. Вирус бешенства не способен существовать во внешней среде, поэтому на коже/шерсти животного или на когтях (например, кошачьих) его быть не может. Вот в слюне он отлично себя чувствует — но через неповрежденную кожу проникать не способен. В последнем случае, однако, следует незамедлительно промыть с мылом и дезинфицировать обслюнявленный участок кожи, после чего все-таки обратиться к врачу и предоставить ему решать о необходимости дальнейших действий.
Миф номер 9: во время и после вакцинации от бешенства нельзя употреблять алкоголь, иначе он нейтрализует действие вакцины.
Для заявлений о блокировании алкоголем выработки антител при антирабической вакцинации нет научных оснований. Такая страшилка распространена исключительно в странах бывшего СССР. Что характерно, за пределами бывшего соцлагеря врачи о таких запретах не слышали, и в инструкциях к антирабическим вакцинам отсутствуют какие бы то ни было противопоказания, связанные с алкоголем.
Корнями эта страшилка уходит в прошлый век, когда использовались вакцины предыдущего поколения, которые действительно кололи в живот 30-40 дней подряд. Пропуск очередного укола как в те времена, так и сейчас чреват сведением на нет эффекта от вакцинации, а пьянство — одна из распространенных причин неявки к врачу.
Миф номер 10: Бешенство излечимо. Американцы вылечили заболевшую девочку по Милуокскому протоколу уже после проявления симптомов болезни.
Это очень спорно. Действительно, такой крайне сложный и дорогостоящий (около $800000) способ лечения бешенства на стадии проявления симптомов существует, но во всем мире подтверждено считанное количество случаев его успешного применения. Кроме того, наука до сих пор не может объяснить, чем именно они отличаются от гораздо большего количества случаев, когда лечение по этому протоколу не принесло результатов. Поэтому надеяться на Милуокский протокол не стоит — вероятность успеха там колеблется на уровне 5%. Единственным официально признанным и эффективным способом избежать бешенства в случае риска заражения по-прежнему остается только своевременная вакцинация.
Не пренебрегайте укусами животных, даже домашних, если они не привиты — особенно в странах, где бешенство распространено. Принять грамотное решение о необходимости вакцинации в каждом конкретном случае может только врач. Пуская это на самотек, вы подвергаете риску свою жизнь и жизни ваших близких.
Укус бешеной кошки — смертельная опасность, которая обязательно убьет жертву, но не сразу, а через время. До поры до времени укушенный может чувствовать себя полностью нормально, а потом события будут развиваться стремительно. Поэтому, если человека укусила или поцарапала бешеная кошка или обычная кошка, у которой теоретически не исключено бешенство, необходимо срочно принять меры, которые не допустят развития заболевания.

В этой статье рассмотрим такие вопросы!
Бешенство от укуса или царапины кошки — возможно ли?
Вирус бешенства находится в мозге и в слюне инфицированного животного. А инфицировать человека он может, попав в кровь. Поэтому ответ на вопрос, как можно заразиться бешенством от кота, будет такой:
- при укусе (в том числе бешенство передается через маленькую царапину клыком);
- через царапину, если вирус бешенства был на кошачьих когтях (а он туда мог попасть со слюной);
- вирус бешенства может присутствовать на лапах кошки, если она их только что облизала: заражение произойдет, если кошка потопталась на руках или ногах хозяина при наличии на них царапин и ран;
- при облизывании кошкой кожи, где уже есть царапины.
Остановимся подробнее на вопросе, передается ли бешенство через царапину, так как с укусом все понятно. Домашняя кошка, инфицированная вирусом, уже на ранних стадиях заболевания может передать его хозяину, даже не укусив. Для этого достаточно полизать руку, где есть царапина, возможно, даже нанесенная не кошкой. Соответственно, хозяин, узнав через некоторое время, что его кошка больна, может даже не подозревать, что он теперь тоже является носителем страшного вируса и вскоре умрет.
Но чаще всего бешенство передается человеку от кошки именно через укус, т.к. коты в большинстве случаев страдают буйной формой заболевания. Разъяренный бешеный кот может в таком состоянии искусать сразу много людей. Так, в Украине известен случай, когда домашний кот покусал своего хозяина и двух его сыновей. Кот нападал неожиданно, когда его даже никто не трогал.

Бешенство не передается воздушно-капельным путем и через другие жидкости организма, кроме слюны. Это новость хорошая. Просто погладив бешеное животное, вы не заразитесь.
Кошки в плане передачи бешенства хозяину опаснее, чем собаки, хотя по статистике на укусы собак приходится более 90% случаев заражения людей. Кошки опаснее в том смысле, что, если кота выпускают на улицу, то его приход домой в побитом состоянии становится привычным делом. Хозяин зачастую думает, что его питомец просто подрался с конкурентом. А на самом деле его могло укусить больное бешенством животное. Тогда домашний кот и сам становится источником вируса.
Ниже — видеоподтверждение того, что от кота можно заразиться бешенством и что такое случается в наших широтах. Герой сюжета не придал значения тому, что его укусил его же собственный кот. В результате заболел бешенством и погиб.
Признаки бешенства после укуса кошки
После того, как человека укусила или поцарапала кошка, у него может развиться бешенство. Разумеется, только в том случае, если кошка сама была больна. Симптомы проявятся не сразу: инкубационный период в исключительных случаях может достигать и года. Но чаще речь идет о периоде от 1 недели до 3 месяцев после контакта.
Бешенство может проявляться в разных формах. Буйная, с которой все ассоциируют данную болезнь, — только один из трех сценариев. Наиболее распространенные симптомы бешенства у человека при этой форме такие:
- зуд и боль в месте укуса, которые могут проявиться даже на уже почти зажившей ране;
- лихорадка;
- головная боль;
- общее недомогание;
- расстройства аппетита и пищеварения;
- депрессия и тревога;
- повышенная чувствительность к шуму и яркому свету;
- водобоязнь (человек не может глотать или глотает с трудом, а иногда даже при упоминании воды у него начинаются спазмы глотки и его охватывает ужас);
- приступы возбуждения и агрессии;
- галлюцинации;
- судороги;
- чрезмерное слюноотделение.
При проявлении даже самых первых симптомов бешенства помочь человеку уже невозможно. Его помещают в стационар, где он проводит последние дни. В конечном итоге вирус бешенства лишает человеческий мозг возможности выполнять свои основные функции, отчего человек умирает. Как правило, смерть наступает в результате остановки работы дыхательного центра или сердца.
Совокупность симптомов зависит от формы заболевания. Бешенство, как мы уже сказали, имеет 3 формы: буйную, паралитическую и атипичную. Буйную обычно диагностируют без проблем. Симптомы болезни в буйной форме выглядят примерно так. Внимание! Впечатлительным не смотреть.
А вот паралитическая форма, которая наблюдается почти в 30% случаев, зачастую остается не диагностированной, не говоря уже об атипичной. Дело в том, что нет тестов для диагностики бешенства у человека, если еще не проявились симптомы. Диагноз ставят на основании симптомов и проведении последующих тестов, но, когда симптомы не выражены или нетипичны, врачи не заподозрят бешенство и не проведут тестирование. В этом плане показателен следующий случай.
Причина подобной ситуации — в недостаточной информированности медиков об этой болезни и отсутствие настороженности, т.к. в Европе данное заболевание практически не встречается. В странах СНГ, где обстановка по бешенству неблагополучная, с диагностикой дела обстоят лучше.
Что делать, если укусил бешеный кот?
Если человека укусил или поцарапал бешеный кот, необходимо срочно принять профилактические меры. Это первая помощь по обработке раны, а далее необходимо обратиться к врачу.
После нападения кота нужно пресечь контакт с животным, спрятавшись от него, например, в ванной. Или же его запереть в каком-то помещении, откуда он не выберется. Таким образом вы обезопасите себя и других людей от повторного нападения.
Рану нужно как можно раньше начать интенсивно промывать мылом и проточной водой в течение не менее 15 минут, а далее края раны обработать либо
настойкой йода 5%, либо раствором зеленки. Первичная обработка минимизирует количество попавшего в кровь вируса. После этого необходимо вызвать подмогу. Например, вы можете позвонить спасателям. Они отловят зверя и посадят его на карантин.
После укуса медики проводят профилактику всем при малейшем подозрении на то, что укусившее животное бешеное. Профилактика заключается во введении вакцины и при необходимости антирабических иммуноглобулинов. Не нужно делать 40 уколов, как многие думают. Уколов нужно всего несколько. Препараты имеют и негативное воздействие на организм, поэтому уколы делают строго под наблюдением врача.
Применение описанных выше профилактических мер сводит почти к нулю риск возникновения бешенства после укуса инфицированным животным. Исключение составляют те случаи, когда укус был близко к голове или в лицо, а лечение не начали в течение нескольких часов после этого. При укусе в опасные места вирус слишком быстро достигает головного мозга, после чего его уже невозможно остановить. При нанесении укусов в лицо и шею даже начатая в тот же день антирабическая вакцинация может оказаться неэффективной, то есть счет идет не на дни, а на часы.

Если помощь пострадавшему не оказана вовремя и уже проявились симптомы бешенства, то смертность составляет 99%, то есть погибают почти все заболевшие. Бешенство — смертельное заболевание, лечения которого не существует. Есть только профилактика.
Тем не менее, по статистике, в странах СНГ 65% жертв, имея укусы дикими и домашними животными, за медицинской помощью вообще не обращаются. А 22% своевременно обращаются, но от вакцинации отказываются. Еще 9% пострадавших прерывают курс вакцинации по неизвестным причинам. Таким образом, ответственность за то, что кто-то из укушенных заболевает бешенством и умирает, лежит исключительно на нем самом. Ведь даже при укусах опасной локализации (в лицо и около головы), если начать вакцинацию в течение нескольких часов, можно предотвратить развитие бешенства.
Профилактика может быть остановлена только в том случае, если лабораторные исследования укусившего животного подтверждают отсутствие у него бешенства или, в случае с домашними собаками и кошками, если животное остается здоровым в течение более 10 дней наблюдения на карантине, сообщает Всемирная организация здравоохранения. Прекращать профилактику по собственному желанию ни в коем случае нельзя.
Профилактика до укуса
Людям может проводиться профилактика бешенства до и после укуса. До укуса имеет смысл проводить профилактику людям из групп риска. Среди них:
- ветеринары;
- сельхозработники;
- охотники;
- зоозащитники, контактирующие с бездомными животными;
- работники приютов для животных и зоопарков;
- путешественники, посещающие неблагополучные по бешенству регионы;
- люди, работающие с вирусом бешенства в лаборатории.
Таким людям ставят прививку, призванную не дать вирусу бешенства шанса, если он попадет в кровь.
Если вы не входите в группу риска, профилактические прививки до укуса ставить не нужно. Но это не значит, что можно расслабиться и не предпринимать никаких мер. Риск заражения бешенством остается даже в больших городах, где, казалось бы, и диких животных почти нет.
Итак, что же делать, чтобы не заболеть, зная, как передается бешенство от животного человеку и где его можно встретить.
- Домашних собак обязательно нужно вакцинировать от бешенства, т.к. они гуляют на улице и контактируют с другими животными. Кошек вакцинировать не обязательно в том случае, если они сидят в квартире и ни с кем больше не контактируют. Но, если в доме есть собака, то и кошку, живущую с ней рядом, вакцинируют обязательно.
- Если кошка входит в группу риска (гуляет на улице, живет в частном доме и в сельской местности, контактирует с грызунами или есть угроза, что в дом залетит летучая мышь), такую кошку обязательно ежегодно вакцинируют.
- Учитывая то, каким путем передается бешенство, нужно исключить возможность контакта с дикими животными.
- Так как через царапину тоже можно заразиться бешенством, исключите ситуации, когда чужая кошка может повредить вашу кожу. Не играйте и не общайтесь с неизвестными вам кошками, пусть даже они живут около вашего подъезда. Например, люди иногда жалуются на то, что их укусил дикий котенок, когда они пытались его покормить или приласкать. Не обязательно, что этот котенок бешеный, но риск имеется, а потому в такой ситуации профилактика может быть показана. Многие люди подкармливают кошек под подъездом — это доброе дело. Но не нужно их трогать. Достаточно просто положить еду и уйти.
Помните: бешенство — всегда смертельная болезнь. Лечение невозможно. Заразившийся умрет в любом случае. Проще проводить профилактику и не допустить развития патологии. И помните: страны СНГ неблагополучны по бешенству — то тут, то там объявляют карантин. Поэтому будьте начеку.

Данная статья написана в соавторстве и одобрена кандидатом биологических наук, ветеринарным врачом, фелинологом, владелицей питомника Lovely LapaTan, научным сотрудником компании по разработке пробиотиков для животных, соавтором статей в научных ветеринарных изданиях Татьяной Кудиновой. С более подробной информацией можно ознакомиться, перейдя на личную страничку эксперта. ПЕРЕЙТИ ⇒
Чуть более года назад мне пришлось столкнуться с такой неприятной штукой, как подозрение на заражение бешенством. Прочитанная вчера статья о прививках для путешественников напомнила мне о том случае — в особенности отсутствием в ней упоминаний бешенства, хотя это крайне широко распространенный (особенно в России, Азии, Африке и Америке) и очень коварный вирус. К сожалению, связанным с ним рискам далеко не всегда придается должное значение.
Итак, что же такое бешенство? Это неизлечимое вирусное заболевание, которое передается через слюну или кровь зараженных животных и людей. В подавляющем большинстве случаев к заражению приводит укус животного, являющегося разносчиком вируса.
Что среднестатистический житель России может навскидку сказать о бешенстве? Ну, есть такая болезнь. В связи с ней чаще всего вспоминают бешеных собак. Старшее поколение скорее всего еще обязательно добавит, что в случае укуса такой собаки придется делать 40 уколов в живот и на несколько месяцев забыть об алкоголе. Вот, пожалуй, и всё.
Как видите, болезнь эта крайне серьезна — и тем более странно выглядят бытующие в России мифы на эту тему.
Миф номер 1: бешенство переносят только собаки. Иногда в качестве возможных разносчиков еще называют кошек и (реже) лис.
Печальная реальность такова, что разносчиками бешенства, кроме названных, могут быть многие другие животные (точнее, млекопитающие и некоторые птицы) — еноты, рогатый скот, крысы, летучие мыши, петухи, обезьяны, шакалы, и даже белки или ежи.
Миф номер 2: бешеное животное легко отличить по неадекватному поведению (животное странно двигается, у него течет слюна, оно бросается на людей).
Миф номер 3: если ранка от укуса небольшая, достаточно ее просто промыть с мылом и дезинфицировать.
Пожалуй, самое опасное заблуждение. Вирус бешенства, действительно, не переносит контакта с щелочными растворами — но чтобы проникнуть в ткани организма, ему хватит любого повреждения кожного покрова. Не существует способа узнать, успел ли он это сделать до промывки раны.
Миф номер 4: врач обязательно назначит вам 40 болезненных уколов в живот, и ходить на эти уколы придется каждый день.
Это действительно было так, но в прошлом веке. Применяемые в настоящее время антирабические вакцины требуют от 4 до 6 уколов в плечо с интервалом в несколько дней, плюс опционально еще один укол в место укуса.
Кроме того, врач (инфекционист или рабиолог) может принять решение о нецелесообразности вакцинации, исходя из обстоятельств укуса и местной эпидемиологической обстановки (оценивается, что это было за животное, домашнее оно или дикое, где и как все произошло, были ли в данной местности зафиксированы случаи бешенства и так далее).
Миф номер 5: прививка от бешенства имеет множество побочных эффектов и от нее можно даже умереть.
Миф номер 6: если поймать или убить укусившее вас животное, то прививки делать не надо, потому что врачи смогут сделать анализ и выяснить, было ли оно больно бешенством.
Это справедливо только наполовину. Если животное поймано и у него не наблюдается признаков бешенства – его могут поместить на карантин, но от вакцинации вас это не избавит. Решение прекратить ее врачи могут принять, только если животное в течение 10 дней не заболеет и не умрет — но тут вас может подстерегать такое западло, как атипичное бешенство. Это когда больное животное живет значительно дольше тех самых 10 дней — и все это время является разносчиком вируса, не проявляя внешних симптомов болезни. Комментарии излишни. Впрочем, следует заметить, что встречается атипичное бешенство по статистике крайне редко — но все же лучше довести начатый курс вакцинации до конца, чем попасть в ту самую статистику и доказывать после на том свете, что произошло трагическое совпадение.
В случае же, когда животное убито на месте или поймано и усыплено — такой анализ возможен через исследование срезов головного мозга, но как долго его будут делать (и будут ли) — очень сильно зависит от того, где все произошло и куда вы обратились за помощью. В большинстве случаев безопаснее немедленно начать курс вакцинации и прекратить его, если бешенство не подтвердится лабораторным исследованием.
Если же укусившее вас животное сбежало — это является однозначным показанием к вакцинации, и оценивать степень риска здесь должен только врач. Конечно, прохождение курса прививок вполне может оказаться перестраховкой — вам ведь неоткуда узнать наверняка, было ли животное заражено бешенством. Но вот если вакцинацию не сделать, а животное таки было носителем вируса — то вам гарантирована мучительная смерть через несколько недель или месяцев.
Миф номер 7: если вас укусило животное, у которого есть прививка от бешенства, вакцинация не требуется.
Это справедливо, но не всегда. Прививка должна быть, во-первых, документально подтверждена (зафиксирована в сертификате прививок), а во-вторых — не должна быть просроченной или поставленной менее чем за месяц до инцидента. Кроме того, даже если по документам все хорошо, но животное ведет себя неадекватно — следует обратиться к врачу и следовать его рекомендациям.
Миф номер 8: бешенством можно заразиться, если потрогать больное животное, либо если оно вас поцарапало или облизало.
Это не совсем так. Вирус бешенства не способен существовать во внешней среде, поэтому на коже/шерсти животного или на когтях (например, кошачьих) его быть не может. Вот в слюне он отлично себя чувствует — но через неповрежденную кожу проникать не способен. В последнем случае, однако, следует незамедлительно промыть с мылом и дезинфицировать обслюнявленный участок кожи, после чего все-таки обратиться к врачу и предоставить ему решать о необходимости дальнейших действий.
Миф номер 9: во время и после вакцинации от бешенства нельзя употреблять алкоголь, иначе он нейтрализует действие вакцины.
Для заявлений о блокировании алкоголем выработки антител при антирабической вакцинации нет научных оснований. Такая страшилка распространена исключительно в странах бывшего СССР. Что характерно, за пределами бывшего соцлагеря врачи о таких запретах не слышали, и в инструкциях к антирабическим вакцинам отсутствуют какие бы то ни было противопоказания, связанные с алкоголем.
Корнями эта страшилка уходит в прошлый век, когда использовались вакцины предыдущего поколения, которые действительно кололи в живот 30-40 дней подряд. Пропуск очередного укола как в те времена, так и сейчас чреват сведением на нет эффекта от вакцинации, а пьянство — одна из распространенных причин неявки к врачу.
Миф номер 10: Бешенство излечимо. Американцы вылечили заболевшую девочку по Милуокскому протоколу уже после проявления симптомов болезни.
Это очень спорно. Действительно, такой крайне сложный и дорогостоящий (около $800000) способ лечения бешенства на стадии проявления симптомов существует, но во всем мире подтверждено считанное количество случаев его успешного применения. Кроме того, наука до сих пор не может объяснить, чем именно они отличаются от гораздо большего количества случаев, когда лечение по этому протоколу не принесло результатов. Поэтому надеяться на Милуокский протокол не стоит — вероятность успеха там колеблется на уровне 5%. Единственным официально признанным и эффективным способом избежать бешенства в случае риска заражения по-прежнему остается только своевременная вакцинация.
Не пренебрегайте укусами животных, даже домашних, если они не привиты — особенно в странах, где бешенство распространено. Принять грамотное решение о необходимости вакцинации в каждом конкретном случае может только врач. Пуская это на самотек, вы подвергаете риску свою жизнь и жизни ваших близких.

Это неудивительно: именно они склонны к сентиментальным отношениям с пушистыми любимцами, гордятся ими, балуют их и ухаживают за ними. В процессе ухода (например, мытья) хозяйки чаще всего и получают травмы.
Инфекция, как правило, полимикробная, содержит бактерии Стрептококка, Стафилококка, Пастуреллы, типичные даже для домашних вполне чистых и ухоженных котов и кошечек. А такая бактерия, как Бартонелла, способна привести к фелинозу (лихорадке от кошачьих царапин).
Но об этом чуть позже. Сначала давайте выясним, какие действия нужно предпринять, если кошка укусила или поцарапала.
Прежде всего, важно знать, что представляет собой обидчик. Домашний ли это кот? Если это ваш питомец, либо он живет у близких друзей и большую часть времени проводит дома, то, скорее всего, вам необязательно обращаться к врачу, тем более, если котик вакцинирован и в целом не жалуется на здоровье.
Если же вас укусила или поцарапала бродячая кошка, обязательно сходите в больницу. В этом случае вам могут потребоваться превентивные меры от бактериальных инфекций, столбняка и бешенства. 80% укусов бродячих кошек инфицированы, так что лучше не рисковать.
Поверхностные царапины либо укусы домашнего кота можно обработать дома, более глубокие и кровоточащие следует показать врачу. Однако в любом случае первую помощь нужно оказать себе самостоятельно либо попросить об этом близких.
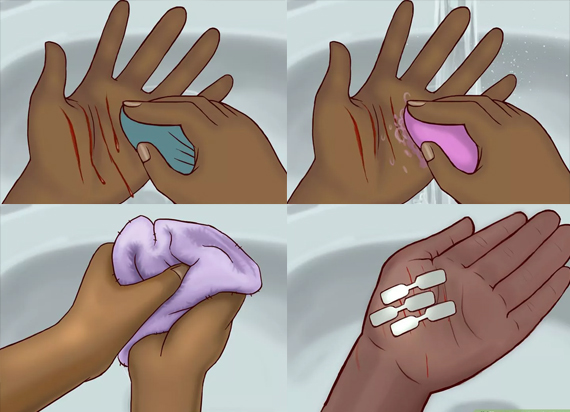
Прежде чем прикоснуться к ране, помойте руки с мылом теплой водой. Держать руки под проточной водой нужно не менее 20 секунд, промывая мылом каждый палец, между пальцами и под ногтями.

Промойте рану и вокруг нее большим количеством теплой проточной воды. Избегайте горячей воды, особенно если есть кровотечение, так как она может его усилить.
Промойте царапину или укус туалетным мылом. Вымойте также площадь вокруг раны, например, если царапина на предплечье, вымойте предплечье полностью. Тщательно смойте мыло. Не трите пораженную поверхность.
Обязательно помажьте царапину или укус антисептической мазью. Особенно хорошо подойдет трехкомпонентный препарат, например, Неоспорин. Он содержит неомицин, антибиотик, очень эффективный в борьбе с инфекцией и способствующий заживлению ран. Наносить мазь на кошачью царапину или укус нужно три раза в день.
При наличии аллергии на трехкомпонентную мазь, ее можно заменить однокомпанентным Бацитрацином.
Царапину или укус после обработки не нужно закрывать повязкой. При доступе воздуха рана будет заживать быстрее при условии, что она остается чистой.
Как уже было сказано, при ране любого характера, нанесенной бродячей кошкой, требуется обращение в больницу. Показаться врачу нужно и в том случае, если вы пострадали от домашней кошки, но укус или царапина достаточно глубоки. Если наблюдается сильное кровотечение, врач пропишет курс антибиотиков, даже если домашний агрессор полностью вакцинирован.
Перед тем, как отправиться в больницу, остановите кровотечение, надавив на рану чистым полотенцем и не ослабляйте давления, пока кровь не перестанет идти. Старайтесь держать рану высоко.
Промойте рану, как это было описано выше, осушите и наложите повязку. Если рана широкая, соедините концы и наложите пластырь в форме бабочки, позволяющий удерживать их вместе. При отсутствии специального пластыря, наложите бинт, закрепив его обычным рулонным пластырем.
После посещения врача, следуйте его предписаниям и наблюдайте за раной. Вот признаки того, что рана инфицирована:
- усиление боли, распухание, краснота, ощущение тепла на месте царапины либо укуса;
- покраснения на коже в виде полосок, которые идут от раны;
- нагноение;
- повышение температуры тела.
При этих признаках врач назначит антибиотик для приема внутрь.
Особое место среди кошачьих инфекций занимает бактерия Бартонелла (Bartonella henselae), которая является возбудителем заболевания, которое так и называется – лихорадка от кошачьих царапин, а так же фелиноз, доброкачественный лимфоретикулез, гранулема Молляре. Это острое инфекционное заболевание, первые признаки которого появляются обычно через 3-10 дней после царапины или укуса кошки, но инкубационный период может в отдельных случаях затянуться и до полутора месяцев.
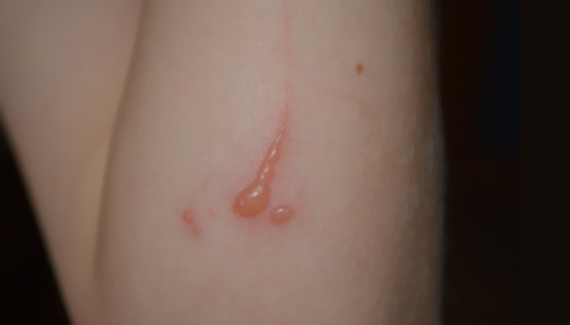
Первый признак заболевания: на месте зажившей царапины или укуса появляются красноватые папулы, не причиняющие на начальном этапе значительного беспокойства больному, поэтому они часто остаются незамеченными. Позднее они могут нагнаиваться, изъязвляться и покрываться корочками, после отторжения которых не остается рубцов.
Через 2-3 недели после появления папул развивается лимфаденит: распухают лимфатические узлы, наиболее часто – в подмышечных впадинах и на шее, реже – в паховых и бедренных областях. В 80% случаев наблюдается увеличение лишь одного лимфатического узла. Иногда лимфоузлы приобретают значительные размеры, становятся плотными, при пальпации – слегка болезненными.
В разгар заболевания проявляются симптомы интоксикации: повышается температура, больной испытывает недомогание, головную боль, у него снижается аппетит. Такое состояние длится от 1 до 3 недель. В ряде случаев увеличиваются печень и селезенка, возникает аллергическая сыпь на коже, а также микрополилимфаденит, то есть множественное увеличение лимфатических узлов.
В период выздоровления признаки интоксикации исчезают, лимфатические узлы рассасываются, а в некоторых случаях – нагнаиваются и требуют хирургического вскрытия.
Случаются атипичные формы фелиноза. Одна из них может проявляться в виде одностороннего конъюнктивита, то есть воспаление слизистой оболочки глаза (конъюнктивы). На конъюнктиве при этом образуются язвы и узелки, увеличиваются околоушные и подчелюстные лимфатические узлы больного. В редких случаях развивается нейроретинит, проявляющийся отеком диска зрительного нерва, образованием пятен звездообразной формы и узелков на сетчатке.
Для лечения фелиноза применяют антибиотики: эритромицин, доксициклин, ципрофлоксатин, азитромицин, хлорамфеникол, офлоксацин, тетрациклины. Кроме того, нередко назначают витамины, антигистаминные препараты (против аллергии) и нестероидные противовоспалительные (индометацин, вольтарен).
После перенесенной инфекции у человека сохраняется стойкий пожизненный иммунитет к заболеванию.
Что важно знать о фелинозе, чтобы избежать заболевания.

Во-первых, бактерия Бартонелла передается кошкам от блох, а потому с этими насекомыми нужно вести непримиримую борьбу. У самих кошек заболевание протекает бессимптомно, но наличие блох – сигнал того, что контакт с таким животным небезопасен.
Во-вторых, важно понимать, что возбудитель находится в когтях и ротовой полости кошки, поэтому, к сожалению, он может быть передан человеку даже при вылизывании.
Есть задокументированный случай, когда женщина лишилась зрения в одном глазе, после того, как его облизала кошка.
В-третьих, с большей вероятностью можно заразиться от котят в возрасте до 1 года. Они чаще инфицированы Бартонеллой и царапаются чаще, чем взрослые котики.
Интересно, что не только больной человек не может быть источником инфекции для другого человека, но и блохи сами по себе для человека не опасны, возбудитель передается только через кошек.
Есть еще два инфекционных заболевания, риск заразиться которыми от кошки повышается при нарушении целостности кожного покрова. Это стригущий лишай и токсоплазмоз.
Стригущий лишай – это кожная грибковая инфекция, сопровождающаяся сильным зудом. Лечение от нее прописывает врач и оно представляет собой сочетание противогрибковой мази и препаратов, принимаемых внутрь.
Токсоплазмоз вызывается паразитом Toxoplasma gondii, который живет в кишечнике кошки, и если на ее когтях остались частицы экскрементов, через царапину может произойти инфицирование человека.

Особенно опасна токсоплазма для беременных женщин, так как она вызывает серьезные повреждения в мозге плода, поэтому даже при небольшой царапине беременной женщине следует обратиться к врачу. Диагностированный токсоплазмоз лечится антипаразитарными препаратами.
А теперь несколько советов, как минимизировать риск кошачьих царапин и укусов.
- Не наказывайте кошку за царапанье. Для нее это нормальная защитная реакция, и наказание может привести лишь к усилению агрессии в будущем.
- Обрезайте кошке ногти специально предназначенными для этого щипцами. Это следует делать раз в неделю.
- Избегайте агрессивной игры со своим питомцем.
- Если вы хотите взять в дом котика, отдавайте предпочтение подросшему животному в возрасте от 1 до 2 лет, а не маленькому котенку, особенно если кто-то из членов семьи имеет ослабленный иммунитет либо повышенную чувствительность. Взрослые коты, как правило, не особенно склонны царапаться и кусаться.
Пусть ваше общение с домашним питомцем будет приятным и радостным.
Читайте также:


