Как лечить ангину если есть гепатит с
Основные факты
- Гепатит С — это заболевание печени, вызываемое вирусом гепатита С (ВГС): вирус может приводить к развитию как острого, так и хронического гепатита с разной степенью тяжести — от легкой болезни, длящейся несколько недель, до серьезной пожизненной болезни.
- Гепатит С является основной причиной рака печени.
- Вирус гепатита С — это гемотрансмиссивный вирус, заражение которым чаще всего происходит при контакте с небольшим количеством крови. Передача вируса может иметь место при употреблении инъекционных наркотиков, небезопасной инъекционной практике, небезопасной медицинской практике, переливании непроверенной крови и ее продуктов, а также половых отношениях, которые приводят к контакту с кровью.
- Во всем мире хронической инфекцией гепатита С страдают 71 миллионов человек.
- У значительного числа пациентов с хронической инфекцией развивается цирроз или рак печени.
- По оценкам ВОЗ, в 2016 г. от гепатита С умерли приблизительно 399 000 человек, главным образом от цирроза печени и гепатоцеллюлярной карциномы (первичного рака печени).
- Применение противовирусных препаратов позволяет излечить инфекцию гепатита С в более чем 95% случаев с, что снижает риск смерти от цирроза или рака печени, но доступ к диагностике и лечению остается на низком уровне.
- В настоящее время эффективной вакцины от гепатита С не существует, но научная работа в этой области продолжается.
Вирус гепатита С может вызвать как острое, так и хроническое заболевание. Новые случаи инфицирования ВГС обычно протекают бессимптомно. У некоторых пациентов развивается острый гепатит, который не приводит к опасному для жизни заболеванию. Примерно у 30% (15 45%) инфицированных вирус исчезает самопроизвольно без какого-либо лечения в течение шести месяцев после заражения.
У остальных 70% (55 85%) инфицированных развивается хроническая инфекция ВГС. Среди пациентов с хронической инфекцией ВГС риск развития цирроза печени в течение следующих 20 лет составляет от 15% до 30%.
Эпидемиологическая ситуация
Гепатит С распространен во всем мире. Наиболее часто он встречается в регионе ВОЗ Восточного Средиземноморья и Европейском регионе ВОЗ, в которых распространенность ВГС в 2015 г., согласно оценкам, составила соответственно 2,3% и 1,5%. В других регионах ВОЗ показатели распространенности ВГС-инфекции находятся в пределах от 0,5% до 1%. В некоторых странах инфекция вируса гепатита С может быть сконцентрирована в определенных группах населения. Например, 23% новых случаев инфицирования ВГС и 33% смертности от ВГС связаны с употреблением инъекционных наркотиков. Однако национальные меры реагирования редко включают потребителей инъекционных наркотиков и заключенных в тюрьмах .
В странах, в которых методы инфекционного контроля в настоящее время или в прошлом были недостаточно эффективными, инфекция ВГС часто широко распространена среди населения в целом. Существует множество штаммов (или генотипов) вируса гепатита С, и их распределение варьируется в зависимости от региона. Однако во многих странах распределение генотипов остается неизвестным.
Передача вируса
Вирус гепатита С передается через кровь. Чаще всего передача происходит при:
- совместном использовании инъекционного инструментария для употребления инъекционных наркотиков;
- повторном использовании или недостаточной стерилизации в учреждениях здравоохранения медицинского оборудования, в частности шприцев и игл;
- переливании непроверенной крови и продуктов крови;
- половых отношениях, которые приводят к контакту с кровью (например, при половых контактах мужчин с мужчинами, особенно ВИЧ-инфицированными или применяющих доконтактную профилактику ВИЧ-инфекции).
ВГС может передаваться также половым путем и от инфицированной матери ребенку; однако эти способы передачи встречаются реже.
Гепатит С не передается через грудное молоко, пищевые продукты, воду или при бытовых контактах, например, объятиях, поцелуях или потреблении продуктов и напитков совместно с инфицированным лицом.
По оценкам ВОЗ, в 2015 г. во всем мире было зарегистрировано 1,75 млн новых случев инфицирования ВГС (23,7 нового случая на 100 000 человек).
Симптомы
Инкубационный период гепатита С составляет от двух недель до шести месяцев. Приблизительно в 80% случаев после первичной инфекции никакие симптомы не проявляются. У пациентов с острыми симптомами могут наблюдаться высокая температура, быстрая утомляемость, потеря аппетита, тошнота, рвота, боли в брюшной полости, темный цвет мочи, светлый цвет экскрементов, боли в суставах и желтушность (кожных покровов и белков глаз).
Тестирование и диагностика
Ввиду того, что при новых случаях инфицирования ВГС симптомы частого отсутствуют, лишь небольшому числу пациентов диагноз ставится при недавнем заражении. Пациентам с хронической инфекцией ВГС диагноз также часто не ставится, так как болезнь протекает бессимптомно в течение десятилетий вплоть до развития вторичных симптомов в результате серьезного поражения печени.
Диагностика инфицирования гепатитом С проводится в два этапа.
- Наличие инфекции определяется тестом на антитела и антигены ВГС при помощи серологического скрининга.
- При положительном результате теста на антитела и антигены ВГС для подтверждения хронической инфекции проводится тест нуклеиновой кислоты для определения рибонуклеиновой кислоты (РНК) ВГС; это обусловлено тем, что примерно у 30% инфицированных ВГС инфекция прекращается вследствие сильного ответа иммунной системы без необходимости лечения. Но даже при отсутствии инфекции у данных пациентов результат теста на антитела и антигены ВГС будет положительным.
В случае диагностирования хронической инфекции гепатита С проводится обследование пациента для определения степени поражения печени (фиброз и цирроз печени). Это делается с помощью биопсии печени или различных неинвазивных тестов.
Информация о степени поражения печени используется для принятия решений относительно методов лечения и ведения болезни.
Прохождение тестирования
Ранняя диагностика позволяет предотвратить проблемы со здоровьем, которые могут возникнуть в результате инфекции, и предупредить передачу вируса. ВОЗ рекомендует проводить тестирование людей, которые подвергаются повышенному риску инфицирования.
К популяциям, подверженным повышенному риску инфицирования ВГС, относятся:
- потребители инъекционных наркотиков;
- лица, находящиеся в тюрьмах и других закрытых учреждениях;
- лица, употребляющие наркотики другими способами (неинъекционным путем);
- лица, употребляющие наркотики интраназальным способом;
- реципиенты инфицированных продуктов крови или инвазивных процедур в медицинских учреждениях со слабой практикой инфекционного контроля;
- дети, рожденные у матерей, инфицированных ВГС;
- лица, имеющие половых партнеров, инфицированных ВГС;
- лица с ВИЧ-инфекцией;
- заключенные или лица, ранее находившиеся в заключении; и
- лица, имеющие татуировки или пирсинг.
В условиях высокой серологической распространенности антител к ВГС у населения (пороговое значение >2% или >5%) ВОЗ рекомендует предлагать всем взрослым проведение серологического тестирования на ВГС в рамках общих услуг профилактики, помощи и лечения.
Согласно оценкам, приблизительно 2,3 млн человек (6,2%) из 37 млн ВИЧ-инфицированных в мире имеют серологическое подтверждение текущей или ранее перенесенной инфекции гепатита С. Во всем мире хронические заболевания печени являются одной из ведущих причин заболеваемости и смертности у лиц, живущих с ВИЧ.
Лечение
При заражении ВГС не всегда требуется лечение, поскольку у некоторых пациентов иммунная система сама справляется с инфекцией. Однако если инфекция гепатита С переходит в хроническую форму, показано лечение. Целью терапии гепатита С является излечение.
Обновленное руководство ВОЗ 2018 г. рекомендует проводить терапию на основе пангенотипных препаратов прямого противовирусного действия (ПППД). ПППД позволяют излечивать большинство ВГС-инфицированных; при этом курс лечения является коротким (обычно от 12 до 24 недель), в зависимости от отсутствия или наличия цирроза печени.
ВОЗ рекомендует проводить лечение всех лиц с хронической инфекцией ВГС в возрасте 12 лет и старше. Пангенотипные ПППД остаются дорогостоящими во многих странах с высоким уровнем дохода и уровнем дохода выше среднего. Однако благодаря появлению генерических аналогов этих средств во многих странах (главным образом, в странах с низким уровнем дохода и уровнем дохода ниже среднего) цены резко снизились.
Доступ к лечению ВГС улучшается, но остается слишком ограниченным. В 2017 г. из 71 млн носителей ВГС во всем мире свой диагноз знали порядка 19% (13,1 млн человек), а к концу 2017 г. среди диагностированных носителей хронической инфекции ВГС около 5 млн прошли курс лечения ПППД. Однако предстоит проделать еще очень большую работу во всем мире для реализации задачи проведения к 2030 г. лечения 80% инфицированных ВГС.
Профилактика
В настоящее время эффективной вакцины от гепатита С не существует, поэтому профилактика инфекции зависит от мер для снижения риска заражения в медицинских учреждениях, а также группах повышенного риска, например среди потребителей инъекционных наркотиков и мужчин, имеющих половые контакты с мужчинами, особенно с ВИЧ-инфицированными или применяющими доконтактную профилактику ВИЧ-инфекции.
Ниже приводится перечень некоторых мер первичной профилактики, рекомендованных ВОЗ: соблюдение надлежащей практики безопасных инъекций в учреждениях здравоохранения;
- безопасное обращение с острыми предметами и отходами и их утилизация;
- предоставление комплексных услуг по уменьшению пагубного воздействия инъекционных наркотиков, включая предоставление стерильного инъекционного инструментария и лечение наркозависимости;
- тестирование донорской крови на ВГВ и ВГС (а также на ВИЧ и сифилис);
- обучение медицинского персонала;
- предотвращение контактов с кровью во время половых сношений;
- соблюдение гигиены рук, включая хирургическую подготовку рук, мытье рук и использование перчаток; и
- популяризация надлежащего и систематического использования презервативов.
В случае лиц, инфицированных вирусом гепатита С, ВОЗ дает следующие рекомендации:
- проведение информационно-просветительских мероприятий по вопросам оказания помощи и лечения;
- иммунизация от гепатита А и В для предотвращения коинфекции этими вирусами и защиты печени;
- надлежащее ведение больных начиная с момента диагностирования заболевания, включая назначение противовирусной терапии; и
- регулярный мониторинг в целях ранней диагностики хронических заболеваний печени.
Руководство по оказанию помощи и лечению при хронической инфекции, вызванной вирусом гепатита С: краткое изложение основных рекомендаций
Всем лицам с ВГС-инфекцией рекомендуется проводить оценку уровня употребления алкоголя и в случае выявления умеренного и высокого уровня предлагать вмешательства по модификации поведения, направленные на сокращение потребления алкоголя.
В условиях ограниченных ресурсов для определения стадии гепатического фиброза проводится тест на отношение аминотрансферазы к числу тромбоцитов (APRI) или FIB-4, в отличие от других неинвазивных тестов, которые требуют больших затрат, такие как эластография или FibroTest.
Все взрослые и дети с хронической ВГС-инфекцией должны пройти обследование на предмет проведения противовирусного лечения.
ВОЗ рекомендует предлагать лечение всем лицам с диагнозом ВГС-инфекции в возрасте 12 лет и старше, вне зависимости от стадии заболевания.
ВОЗ рекомендует использовать для лечения лиц с хронической ВГС-инфекцией в возрасте 18 лет и старше пангенотипные комбинации ПППД.
Для лечения подростков в возрасте 12–17 лет или с массой тела не менее 35 кг, имеющих хроническую ВГС-инфекцию,
ВОЗ рекомендует назначать:
- софосбувир/ледипасвир в течение 12 недель для генотипов 1, 4, 5 и 6;
- софосбувир/рибавирин в течение 12 недель для генотипа 2;
- софосбувир/рибавирин в течение 24 недель для генотипа 3.
Для детей младше 12 лет с хронической ВГС-инфекцией ВОЗ рекомендует:
- не начинать лечения до достижения возраста 12 лет;
- не назначать препараты на основе интерферона.
Ожидается, что новые высокоэффективные пероральные пангенотипные комбинации ПППД с коротким курсом лечения станут доступны детям в возрасте до 12 лет в конце 2019 г. или в 2020 г. Это создаст возможности для улучшения доступа к терапии и излечения больных в уязвимой группе, которым показано раннее применение терапии.
Деятельность ВОЗ
Для оказания поддержки странам в реализации глобальных задач по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- формулирование политики, основанной на фактических данных, и получение данных для практических действий;
- профилактика передачи инфекции; и
- расширение охвата услугами по скринингу, оказанию помощи и лечению.
Начиная с 2011 г. ВОЗ совместно с национальными правительствами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к Всемирному дню борьбы с гепатитом (в рамках одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.

Андрей Девяткин. Фото: mos.ru
В 2016 году в Москве открылся Центр лечения хронических вирусных гепатитов, а также начала работать городская программа по бесплатному лечению гепатита С, который несколько лет назад считали неизлечимым. Главный столичный инфекционист Андрей Девяткин рассказал о первых пациентах, получающих бесплатное лечение от этого недуга.
Андрей Викторович, расскажите, сколько горожан страдает от различных видов гепатита?
– Ежегодно в Москве регистрируется несколько сотен случаев заболеваний острыми вирусными гепатитами и несколько тысяч случаев хронических вирусных гепатитов. Клинические проявления острой фазы болезни – это желтуха и интоксикация. Чаще всего выявляется острый гепатит А. Сегодня ситуация с вирусными гепатитами коренным образом изменилась. Если раньше пациенты чаще попадали к врачам с острой формой заболевания, то после 2000 года – преимущественно с хронической.
Острая фаза гепатита нередко протекает бессимптомно, незаметно для больного. А на симптомы хронического поражения печени многие больные длительное время не обращают внимания. Острый вирусный гепатит длится до шести месяцев от начала болезни. Если проявления гепатита сохраняются, то болезнь переходит в хроническую стадию. Речь идет уже о вирусных гепатитах С и В. Эти гепатиты выявляются случайно при сдаче анализов для прохождении диспансеризации, некоторые больные обращаются за помощью уже с симптомами болезни. Опасно то, что симптомы хронического гепатита пациент может долгое время не замечать и "списывать" их на легкое недомогание. Утомляемость, снижение аппетита и тяжесть в правом подреберье мало у кого вызывают беспокойство.
И, к сожалению, наши граждане при таких симптомах не соблюдают строгую диету, продолжают употреблять алкоголь, заниматься активной физической нагрузкой, а для гепатита все эти факторы – факторы провокации, развития и обострения болезни, ее прогрессирования. При подозрении на хронический вирусный гепатит любого типа пациент должен обратиться в поликлинику по месту жительства и получить направление в Центр по лечению хронического вирусного гепатита.
Сегодня хронический гепатит С стал практически излечимым. Острый гепатит А практически на 100% излечим
Каковы предпосылки для возникновения этого заболевания?
– Острые гепатиты А и Е связаны с энтеральной передачей возбудителя, то есть возбудитель попадает в организм через рот. Причина заражения – несоблюдение элементарных гигиенических правил, грязная пища, некипяченая вода, немытые руки. Острого гепатита Е необходимо особо остерегаться беременным женщинам, так как болезнь может привести к летальному исходу. Дело в том, что основная зона, где можно чаще всего заразиться вирусом гепатита Е, это те регионы, куда любят ездить отдыхать наши граждане – Египет, Индия, страны Юго–Восточной Азии, в частности, Таиланд. Поэтому беременным женщинам все-таки надо задумываться, как проводить свой отдых и лучше не выезжать в эти регионы.
Все остальные вирусные гепатиты (В, D и С) имеют парентеральный механизм передачи, то есть заражение происходит при контакте с кровью больного. Распространяются эти заболевания также половым путем и при использовании нестерильных инструментов в бытовых условиях: пирсинг, татуировка, бритье. Будем говорить откровенно, основная группа риска для заболевания вирусными гепатитами, передающимися через кровь, это наркоманы, которые практикуют инъекционные способы введения наркотиков. В группе риска и те люди, которые неразборчивы в половых связях. Поэтому образ жизни, привычки пациента – это очень важные факторы.
В стационарах, в амбулаторных медицинских учреждениях в настоящее время случаев инфицирования вирусным гепатитом нет из-за жесткого контроля донорской крови и ее компонентов, централизованной стерилизации инструментария и применения одноразовых инструментов.
Какие анализы и как часто нужно сдавать, чтобы проконтролировать гепатит?
– Самый простой анализ, который покажет, есть ли у пациента гепатит – это биохимический анализ крови. В крови здорового человека уровень печеночных ферментов (трансаминаз) не превышает 40 условных единиц. Если уровень ферментов выше этого значения, то речь идет о повреждении печеночных клеток. Когда норма превышена в десятки или сотни раз, то это говорит о разрушении печеночных клеток и очевидном гепатите.
Самое главное – вовремя обратиться к специалистам, врачам-инфекционистам. Сегодня, к примеру, хронический гепатит С стал практически излечимым, а хронический гепатит B можно контролировать с помощью специальных лекарств. Острый гепатит А практически на 100% излечим.
Какую помощь оказывают больным гепатитом в Москве?
– Сделан очень большой прорыв по лечению хронических вирусных гепатитов, в первую очередь хронического гепатита С. В этом году в Москве создан Центр по лечению хронических вирусных гепатитов и начала работать городская программа, направленная на бесплатное лечение москвичей от хронического гепатита С. Курс лечения составляет 3 месяца. Пока такая программа есть только в нашем городе. Но я знаю, что столичный опыт внимательно изучают уже на уровне Минздрава.
Важный вопрос – определение показаний к лечению противовирусными препаратами. И здесь мы должны понимать, что есть пациенты, которым лечение жизненно необходимо и на них в первую очередь направлена программа бесплатного лечения. А есть больные, которые имеют только начальные проявления гепатита. Записывать ли пациента в программу бесплатной помощи решает лечащий врач в зависимости от нескольких факторов – есть ли биохимическая активность, наличие фиброза или цирроза печени. Затем окончательное решение о лечении больного принимает комиссия из ведущих специалистов Центра по лечению хронических вирусных гепатитов, кандидатов и докторов медицинских наук.

"Интервью": Елена Нурмухамедова – о центре по лечению гепатита С
А сколько человек лечится от гепатита?
– В этом году в программу лечения вирусного гепатита С планируется включить тысячу человек. В общей сложности в Центре по лечению хронических вирусных гепатитов сейчас находятся под наблюдением несколько тысяч пациентов с хроническими вирусными гепатитами.
К сожалению, сегодня мы сталкиваемся с проблемой, когда наши граждане приобретают препараты самостоятельно, не консультируясь со специалистами. При этом не учитывается, например, что препарат, курс лечения которого стоит около миллиона рублей, дает положительный результат только при наличии 1-го генотипа вируса гепатита С. А при генотипе 3, который также в нашей стране достаточно часто регистрируется, его эффективность гораздо ниже. Пациенты получают информацию в интернете, заказывают несертифицированное лекарство из-за рубежа, лечатся, а к врачу-инфекционисту приходят, когда нет улучшений. Это существенно осложняет и нашу работу, и неблагоприятно влияет на течение болезни. Поэтому я призываю всех не заниматься самолечением при вирусном гепатите, какого бы типа он ни был.
Появляются ли какие–то новые подходы к лечению больных в инфекционных больницах?
– Более важной представляется задача реконструкции инфекционных больниц города Москвы. Мы считаем, что в ближайшее время инфекционные больницы должны иметь больше индивидуальных палат, отдельных боксов для больных, которые нуждаются в изоляции по эпидемическим показаниям. То есть инфекционный больной будет лежать в отдельной палате с отдельным входом и выходом через шлюз, санузлом и индивидуальной системой вентиляции. Эта задача решается модернизацией существующих помещений и строительством новых корпусов для инфекционных больниц Москвы.
я призываю всех не заниматься самолечением при вирусном гепатите, какого бы типа он ни был
Андрей Викторович, а какова обстановка по инфекционным заболеваниям в летнее время? Каких инфекций стоит остерегаться москвичам?
– Сейчас в городе довольно спокойная эпидемиологическая обстановка. Но лето – это сезон традиционного роста числа пациентов с кишечными инфекциями и пищевыми отравлениями, энтеровирусными заболеваниями, а также болезнями, передающимися кровососущими насекомыми и клещами. Возрастает опасность инфекционных болезней, связанных с пищевым фактором, так в летнее время мы употребляем в пищу много свежих овощей и фруктов, которые не всегда достаточно тщательно промываем. Еще один фактор, способствующий развитию отравлений и пищевых инфекций – это употребление в пищу скоропортящихся продуктов с истекающим сроком годности.
Сколько случаев кишечных инфекций – дизентерии, сальмонеллеза – зафиксировано с начала года?
– За первое полугодие 2016 года в Москве, по данным Роспотребнадзора, кишечными инфекциями установленной этиологии (происхождения) переболели 3014 человек, в прошлом году число заболевших составило 3138 за аналогичный период. Среди них дизентерией в 2016 году заболели 164 человека, тогда как в прошлом году – 227. Также в этом году зафиксированы 65 случаев заболеваний, вызванных энтеровирусами, в первые шесть месяцев прошлого года таких случаев было 38. Могу отметить, что взрослые болеют чаще бактериальными кишечными инфекциями, а дети – кишечными инфекциями вирусной этиологии.
Преобладают случаи заболеваний, когда происхождение кишечной инфекции не было установлено. В этом году кишечными инфекциями суммарно переболели 21738 больных, в аналогичный период прошлого года таких больных было 17191.
То есть количество случаев заболевания кишечными инфекциями, происхождение которых не установлено, растет?
– По статистике этого года – да. Но что значит инфекция неустановленного происхождения? Это значит, что больной, возможно, обратился к врачу поздно. Пациент попал к медику на той стадии болезни, когда анализы уже не дают информации о возбудителе.
Как уберечься от этих болезней в мегаполисе?
– Соблюдать правила гигиены и следить за качеством питания. Мыть руки, есть термически обработанную пищу и хорошо промытые овощи и фрукты. Пить только кипяченую или бутилированную воду, то есть не пить воду из какого–нибудь фонтанчика, потому что эта вода, возможно, не проходит санитарно–гигиенического контроля.
Если мы покупаем в супермаркете какой-то готовый продукт, мы обязательно должны посмотреть время изготовления и срок годности. Продукт с истекающим сроком годности или уже с истекшим сроком годности употреблять в пищу опасно.
Сейчас в городе работают детские оздоровительные лагеря. Были ли случаи инфекционного заражения там?
– Если бы групповые случаи инфекционных заболеваний были, мы бы немедленно о них знали, потому что все они требуют экстренного оповещения специалистов – врачей эпидемиологов и инфекционистов. И самое главное – все эти случаи подлежат госпитализации, то есть больные поступили бы в инфекционные больницы. В инфекционной клинической больнице №1 департамента здравоохранения города Москвы с начала этого летнего сезона не было ни одного пациента, заболевшего в оздоровительном лагере.
В этом году у нас есть все возможности избежать повторной эпидемии гриппа в предстоящий осенне-зимний период
Андрей Викторович, существует мнение, что летом не стоит опасаться вспышек гриппа и ОРЗ. Так ли это?
– Да, это так. Во-первых, летом эти вирусы быстро гибнут во внешней среде за счет инсоляции. Во-вторых, солнце стимулирует у людей иммунную систему, обеспечивающую невосприимчивость к гриппу и ОРЗ. И в-третьих, летом нет скученности людей в закрытых помещениях – в домах и офисах раскрывают окна, проветривают все из-за жары. Благодаря этому не создается закрытого пространства, в котором накапливается аэрозоль из возбудителей. Поэтому лето – это не сезон респираторных инфекций, но кто-то может ими заболеть при определенном стечении обстоятельств.
Что касается ангины, то сказать, что это типичная для жаркого времени болезнь я не могу. Если пациент заболел ангиной, то в этом немалая доля его вины, независимо от времени года. Воспаление небных миндалин провоцирует употребление холодных напитков и холодной пищи. При этом активизируется бактериальная (чаще всего, стрептококковая) инфекция, которая обитает у каждого человека на слизистой оболочке ротоглотки. Переохлаждение создает для нее благоприятные условия. И вот вам, пожалуйста! Микробы, которые уже были в организме, интенсивно размножаются в этих условиях. Начинается процесс патологических негативных реакций и изменений: возникает налет на миндалинах, увеличиваются лимфоузлы, появляется резкая боль в горле, повышается температура тела.
Я бы хотел отметить, что в этом году у нас есть все возможности избежать повторной эпидемии гриппа в предстоящий осенне-зимний период. При сохранении прошлогоднего уровня вакцинации от гриппа в городе Москве, эпидемии гриппа не должно быть.
Недавно СМИ сообщали, что в кондиционерах торговых центров и офисных зданий Москвы обнаружили бактерию легионеллу, вызывающую лихорадку и пневмонию. Действительно ли есть риск заболеть легионеллезом?
– Согласно сводке Роспотребнадзора, за первое полугодие 2016 года зафиксирован единственный случай легионеллеза в Москве. Но летом есть риск столкнуться с этой инфекцией. Собственникам помещений и тем, кто устанавливает кондиционеры надо следить, чтобы не было загрязнения охлаждающей системы частицами почвы или пыли, в которых обитает бактерия легионелла. Охлаждающую систему надо периодически промывать, а помещение проветривать, открывая окна. Все это минимизирует риск заражения легионеллезом. Ведь для того, чтобы это заболевание возникло у человека, необходимо замкнутое пространство и накопление в нем "бактериального аэрозоля". Такие условиях могут создаваться и в общественных душевых.
Легионеллез вызывает тяжело протекающее поражение легких. Но и здесь сегодня мы не беззащитны – справиться с ним помогают антибиотики группы макролидов (сумамед, например). Но в любом случае острого инфекционного заболевания с выраженной интоксикацией и дыхательными расстройствами необходима обязательная экстренная госпитализация в инфекционную больницу, для того чтобы специалисты разбирались, чем вызвана данная болезнь. Сегодня мы не видим таких тяжелых пневмоний в летний период.
Андрей Викторович, какие нетипичные для нашего региона болезни горожане "привозят" из путешествий? Что делать, чтобы не заболеть на отдыхе?
– Нетипичные для нашего региона инфекционные заболевания, которые москвичи "привозят" из отпуска – это малярия, клещевой энцефалит, болезнь Зика, лихорадка Западного Нила, лихорадка Денге, крымская геморрагическая лихорадка. Случаи таких заболеваний, регистрируемых в Москве, единичны. Уберечься от инфекций в отпуске можно, соблюдая правила гигиены. В поездке лучше пить только бутилированную воду, тщательно мыть фрукты и овощи. Защищаться от укусов клещей и комаров можно плотной одеждой и специальными средствами, особенно если регион неблагоприятен по малярии, вирусу Зика и клещевому вирусному энцефалиту.
Недуг поражает преимущественно детей и взрослых в возрасте до 40 лет
Об авторе: Владимир Николаевич Яшин – врач.
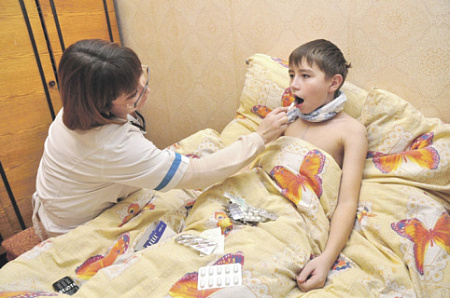
При любой разновидности ангины обязательное условие лечения – постельный режим. Фото Александра Доникова/PhotoXPress.ru
Ангина – одна из самых распространенных инфекционных болезней, особенно в холодное время года. По статистике, более половины населения нашей планеты знакомы с ней на собственном опыте.
Характеризуется ангина воспалительным процессом в лимфаденоидной ткани глотки и поражает главным образом небные миндалины. Возбудителями инфекции могут быть различные микроорганизмы, но чаще всего недуг вызывает бета-гемолитический стрептококк группы А. Он проникает в организм воздушно-капельным путем при контакте с больным, а также в результате самозаражения, то есть из имеющегося в организме очага хронического воспаления, например кариозных зубов.
Так, при катаральной ангине воспалительный процесс протекает на слизистой оболочке миндалин. Начинается болезнь с першения и сухости в горле. Затем в течение суток присоединяется боль при глотании. Появляются общее недомогание, слабость, головная боль, повышается температура. При этом у взрослых она слегка повышена, а у детей поднимается до 38–39 градусов. При осмотре в глотке видны умеренно увеличенные и покрасневшие небные миндалины и прилегающие к ним участки слизистой.
Фолликулярная и лакунарная ангины обычно сочетаются у одного больного и отличаются острым началом. Например, у детей температура может повыситься до 40–41 градуса. Больные жалуются на озноб, общую слабость, головную боль. Подчелюстные лимфатические узлы у них увеличены и болезненны при прощупывании. При осмотре отмечается выраженное покраснение и увеличение небных миндалин. Нагноившиеся фолликулы (скопление лимфоидной ткани) свидетельствуют о фолликулярной ангине, а желтовато-белые налеты в лакунах (углублениях) миндалин – о лакунарной.
При фибринозной форме на слизистой миндалин образуется сплошной беловато-желтый налет. У больного высокая температура, озноб, признаки общей интоксикации (отравления). Флегмонозная ангина характеризуется развитием гнойного воспаления, причем патологический процесс зачастую односторонний. Отмечаются резкие боли при глотании, гнусавость голоса, спазм жевательных мышц. Болезнь может протекать с незначительными общими симптомами, такими как недомогание, общая слабость, головная боль. При осмотре слизистой наблюдается выраженное покраснение и отечность тканей мягкого неба.
Лечение осуществляется, как правило, на дому, причем постельный режим обязателен! Нельзя переносить ангину на ногах и заниматься самолечением! Это чревато серьезными осложнениями: абсцессом (скоплением гноя возле миндалины), отитом (воспалением какого-либо отдела уха), заболеваниями сердца, почек, суставов. Так как ангина очень заразна, больного необходимо изолировать. У него должны быть отдельные посуда и полотенце, помещение, где он находится, нужно часто проветривать и дважды в день проводить там влажную уборку.
Питание больного должно быть полноценным и богатым витаминами, а блюда – теплыми и жидкими (или полужидкими), чтобы их легче было глотать. Больному рекомендуется чаще пить чай с медом и лимоном и свежеприготовленные фруктовые соки (в теплом виде!).
Что касается медикаментозной терапии, то врач назначает антибактериальные, противовоспалительные и другие необходимые препараты с учетом возраста и индивидуальных особенностей больного.
Для предупреждения ангины следует в первую очередь заняться лечением имеющихся местных очагов инфекции, например кариозных зубов, хронических воспалений придаточных пазух носа. Кроме того, необходимо укреплять иммунитет, а для этого рационально питаться, соблюдать режим труда и отдыха, заниматься физкультурой и спортом. Очень важно также закаливать организм, чтобы он во всеоружии противостоял возбудителю любой инфекции, в том числе и ангины.
Оставлять комментарии могут только авторизованные пользователи.
Читайте также:


