Гепатопротекторы при циррозе вирусной этиологии
Избыточное образование фиброзной ткани нарушает структуру печени и в конечном счете приводит к циррозу.
Фиброзная ткань образуется вследствие воспалительных процессов в печени.
Развитие цирроза может долгое время протекать бессимптомно.
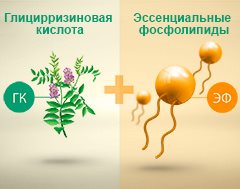
Сочетание глицирризиновой кислоты и эссенциальных фосфолипидов способствует устранению воспаления печени и уменьшению степени фиброза.

- оптимальный состав активных компонентов;
- достоверное уменьшение воспаления в печени и степени фиброза;
- благоприятный профиль безопасности.
Использование гепатопротекторов, обладающих фиксированной доступной ценой, — возможность не переплачивать в процессе лечения.
Цирроз печени — это серьезное заболевание, требующее тяжелого и длительного лечения. Однако, причинами данной патологии могут быть совершенно разные факторы, многие из которых поддаются если не лечению, то контролю. В данной статье мы подробно разберем причины возникновения цирроза печени и методы его профилактики.
Характеристика заболевания и стадии развития цирроза печени
Это поражение является конечной стадией различных хронических заболеваний печени. Данный диагноз ставится, когда патологические изменения в клетках органа (гепатоцитах) становятся необратимыми. При циррозе гепатоциты погибают вследствие воспалительного процесса, а на их месте образуется фиброзная (соединительная) ткань. В целом данный процесс можно назвать иммуновоспалительным. В результате структура печени серьезно нарушается.
Разрушение гепатоцитов — крайне опасный процесс, так как данные клетки выполняют множество важных функций: они участвуют в обменных процессах и секреторной деятельности (выделение желчи и переработанных веществ в кишечник), обезвреживают токсины и другие вредные вещества. В результате печень перестает выполнять свои функции в полной мере: вредные вещества попадают в кровеносную систему, вызывая интоксикацию организма.
Гепатоциты — клетки паренхимы печени (печеночной ткани), на основе которых формируются печеночные дольки — структурно-функциональные единицы печени.
В развитых странах цирроз печени входит в шестерку основных причин смерти пациентов от 35 до 60 лет. Во всем мире от него ежегодно умирают 40 миллионов человек, в Европе — порядка 170 тысяч. За последнее десятилетие количество смертельных исходов возросло на 12%. В России частота возникновения цирроза печени составляет 20–35 случаев на 100 000 населения. Стоит сказать, что это в первую очередь мужская болезнь. Сильный пол страдает ей в три раза чаще, чем женщины. Данное заболевание обычно развивается после 40 лет.
Цирроз печени имеет стадийное течение. Каждая стадия отличается степенью патологических изменений, симптомами и необходимым лечением. Для определения стадии используется специально разработанная для этого шкала по Чайлд-Пью. Для верной оценки требуется сдать некоторые анализы, а также учесть клинические проявления заболевания на текущий момент времени.
Первая степень практически не имеет симптомов, так как болезнь компенсирована. Анализы крови характеризуются снижением уровня билирубина, а также уменьшением протромбинового индекса до 60–80 единиц. При этом воспалительные процессы уже начались и погибшие гепатоциты замещаются соединительной тканью.
На второй стадии заболевания начинают появляться первые неспецифичные симптомы: слабость, апатия, головные боли, тошнота и поносы, слабый аппетит, дискомфорт в правом подреберье, кровотечения из носа и кровоточивость десен. У мужчин возможно облысение и увеличение молочных желез. Начинают проявляться печеночная энцефалопатия и асцит. Данная стадия называется субкомпенсированным циррозом, так как болезнь еще можно вернуть в стадию компенсации.
Печеночная недостаточность — комплекс симптомов, который характеризуется нарушением одной или нескольких функций печени.
Асцит — одно из осложнений цирроза, проявляется скоплением свободной жидкости в брюшной полости.
Далее следует терминальная стадия, на которой энцефалопатия и асцит прогрессируют, кожные покровы обретают желтоватый цвет, наблюдается мышечная атрофия и анемия. Данная стадия опасна развитием серьезных осложнений, которые могут привести к летальному исходу. Среди таких осложнений: печеночная кома, тромбоз воротной вены, рак печени, внутренние кровотечения, а также инфекционные осложнения.
Как можно узнать о состоянии печени? Раньше для этого требовалось проведение биопсии, однако сейчас оценка возможна с помощью специального комплекса расчетных тестов, в которых используются результаты исследований крови и минимальные анамнестические данные, однако золотым стандартом остается биопсия. Специально разработанные алгоритмы определяют стадию фиброза (F0, F1, F2, F3, F4) и степень некровоспалительного процесса (А0, А1, А2, А3) по международной общепринятой системе METAVIR. Данная шкала включает в себя анализ 6 показателей: возраст, индекс массы тела, гипергликемия, количество тромбоцитов, уровень альбумина, отношение ферментов аспартатаминотрансферазы и аланинаминотрансферазы.
В зависимости от степени цирроза печени можно спрогнозировать продолжительность жизни пациента. В среднем более 7 лет живут около половины всех заболевших. При компенсированной стадии цирроза не менее 50% пациентов живут 7–10 лет. Субкомпенсированная стадия дает показатель пятилетней выживаемости около 40%. На стадии декомпенсации около 3 лет живут 10–40% пациентов.
Цирроз может быть вызван разными причинами, а самая распространенная из них — вирусы гепатита. Наиболее опасным для печени является гепатит С, так как он приводит к развитию цирроза в 97% случаев. Алкогольная форма развивается в результате неконтролируемого употребления спиртных напитков. Лекарственный тип возникает из-за длительного употребления гепатотоксических препаратов. Врожденная форма цирроза — результат некоторых генетических патологий (гемохроматоз, тирозиноз, галактоземия и др.). При недостаточном кровообращении и длительном венозном застое в печени диагностируется застойная форма заболевания. Обменно-алиментарный цирроз развивается в результате метаболических нарушений. Вторичный билиарный цирроз — следствие нарушения оттока желчи (болезнь развивается через 3–18 месяцев после нарушения проходимости желчных протоков). Если причина болезни не выяснена, такой цирроз называется криптогенным. Первичный билиарный цирроз также относится к категории заболевания неясной этиологии.
Как уже упоминалось, симптомы цирроза печени зависят от стадии заболевания. Основными из них, независимо от этиологии, являются: пониженная трудоспособность, неприятные ощущения в животе, повышенная температура тела, боли в суставах. При осмотре выявляется умеренное увеличение селезенки, увеличение и уплотнение печени, деформация ее поверхности. На более серьезных стадиях наблюдается вздутие живота, тошнота и рвота, возможна диарея при употреблении жирной пищи, тяжесть и боль в правом подреберье. На терминальной стадии могут возникать желтуха, асцит, отеки ног, варикозное расширение вен пищевода. В некоторых случаях развивается геморрой. При обнаружении тех или иных заболеваний печени необходимо обращаться к врачу гастроэнтерологу-гепатологу.
Лечение цирроза — процесс длительный, и он представляет собой не столько лечение, сколько вторичную профилактику. При этом назначается специальная диета, гепатопротекторные препараты и комплекс витаминов, исключается прием гепатотоксических лекарственных средств, алкоголя. В целом сформировавшийся цирроз печени является необратимым состоянием и считается неизлечимым. Этиотропная терапия для большинства форм цирроза печени на данный момент отсутствует, исключением является вирусный гепатит, при котором могут назначаться противовирусные препараты.
При заболеваниях печени пациентам, как правило, назначают так называемую диету № 5, направленную на нормализацию функций органа и улучшение желчеотделения. Пищу необходимо принимать небольшими порциями 5–6 раз в день, при этом следует полностью исключить жареное и жирное. Предпочтение следует отдать вареной и приготовленной на пару пище. Обязательно употреблять достаточное количество воды — не менее 1,5 литров в день. Следует полностью отказаться от алкоголя. Количество белков ограничивается сотней граммов в день, соли —10-ю граммами в день. При асците назначают бессолевую диету.
Продукты, запрещенные к употреблению:
- любые химические пищевые добавки, в том числе консервы;
- жареное, соленое, маринованное, копченое;
- кондитерские изделия, шоколад, мороженое;
- животные жиры, маргарин, жирные мясо и мясные бульоны;
- соленые сыры, молочные продукты с высокой жирностью;
- бобовые, редька, шпинат, редис, щавель, чеснок, лук;
- кислые фрукты и ягоды;
- сладкие газированные напитки, крепкий чай и кофе.
Наиболее популярны при лечении заболеваний печени такие гомеопатические средства, как:
- Phosphor 6, 12;
- Magnesia Muriatica 6;
- Lycopodium 6;
- Nux Vomica 6;
- Mercur dulcis 6 и др.
Кроме того, в гомеопатических препаратах можно встретить вытяжки из майского чистотела Chelidonium majus. Действительно, взятые за основу растения известны как народные средства для восстановления печени. Однако не стоит забывать, что гомеопатия как таковая официальной доказательной медициной не признана, и ее методы не проходят серьезных клинических испытаний. До сих пор не существует веских доказательств того, что она действует за счет заявленных полезных компонентов, а не за счет эффекта плацебо. Далеко не все пациенты гомеопатов отмечают улучшение своего самочувствия. В любом случае, гомеопатическое лечение печени — процесс длительный, занимающий не один месяц. Распад гепатоцитов и рост фиброзной ткани могут развиваться быстрее. Если говорить о циррозе печени, то у больного просто нет времени на рискованное лечение.
При компенсированном и субкомпенсированном циррозе назначается поддерживающая терапия – строгая диета и гепатопротекторы (лекарства на основе глицирризиновой кислоты, фосфолипидов, аминокислот, расторопши (Silybum marianum Carduus marianus) и других компонентов, способствующих восстановлению функций печени). При вирусном циррозе используется противовирусная терапия (ПВТ). Однако, справедливо заметить, что специфического лечения цирроза нет.
Глицирризиновая кислота — это биологически активное вещество, которое в природе встречается в корне солодки (Glycyrrhiza glabra), по имени этого растения оно и получило свое название. Однако гепатопротекторные функции глицирризиновой кислоты были изучены не так давно, поэтому до сих пор ее можно встретить далеко не в каждом лекарственном препарате против заболеваний печени. Особенно эффективен комплекс глицирризиновой кислоты и фосфатидилхолина — многочисленные клинические исследования показали его противовоспалительное, гепатопротекторное и антифибротическое действие.
На декомпенсированной стадии цирроза медикаментозная терапия мало эффективна и необходимо ставить вопрос о трансплантации (пересадке) печени. , Таким образом, лечение цирроза – крайне непростая задача, поэтому лучше его предотвратить. С этой целью при заболевании печени невирусной природы или вирусном гепатите и недоступной ПВТ, врачи могут назначить российский препарат на основе глицирризиновой кислоты, который приемлем по цене и почти не имеет противопоказаний (за исключением стандартных: аллергических реакций на компонент, беременности и периода лактации). Компоненты препарата защищают печеночные клетки от повреждения, уменьшают воспаление, разрастание соединительной ткани и способствуют восстановлению органа.
Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени. Хирургическое вмешательство необходимо на последней, декомпенсированной, стадии заболевания, когда печень уже не выполняет своих функций. Кроме того, часть печени может быть взята у родственника больного или другого человека, который выразил свое согласие на эту операцию.
К числу профилактических мероприятий можно отнести любые процедуры по предупреждению заражения гепатитом, который является частой причиной цирроза печени. Рекомендуется вести здоровый образ жизни, отказаться от алкоголя и соблюдать сбалансированную диету, не увлекаться жареными и жирными продуктами. Следует с осторожностью относиться к чрезмерному приему лекарственных средств, многие из которых являются токсичными для печени. Стоит также позаботиться о нивелировании неблагоприятных экологических условий окружающей среды, которые могут оказывать негативное влияние на клетки печени — больше отдыхайте на свежем воздухе.
Один из эффективных методов предупреждения цирроза — прием гепатопротекторных препаратов при заболеваниях печени. Они защищают клетки печени, восстанавливают их структуру, уменьшают степень воспаления, нормализуют белковый и липидный обмены, приостанавливают развитие фиброза. Так, глицирризиновая кислота обладает антиоксидантной и мембраностабилизирующей активностью, потенцирует действие эндогенных глюкокортикостероидов, оказывая противовоспалительное действие при неинфекционных поражениях печени. Положительный эффект данного соединения был доказан в ходе 54 клинических исследований, из них 31 — рандомизированное. Испытания проводились на разных категориях пациентов, в том числе больных гепатитом и алкогольной болезнью печени. Во всех этих исследованиях профиль безопасности глицирризиновой кислоты был оценен как благоприятный, что позволило включить ее в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL) и разрешить для медицинского применения человеком Европейским медицинским агентством (EMA).
Итак, прием современных гепатопротекторов — надежный и безопасный способ улучшить клиническую картину болезни печени, однако любое самолечение недопустимо, и, несмотря на то, что многие лекарственные препараты допущены к продаже без рецепта, обязательно проконсультируйтесь с врачом.

Цирроз печени — тяжелое заболевание, негативно влияющее на работу всего организма, требующее длительного и сложного лечения. Поэтому, если у вас выявлено то или иное заболевание печени, необходимо сделать все возможное, чтобы затормозить патологические процессы и максимально восстановить функции печени. Многое зависит от вас. Начните с самодисциплины, взяв под тотальный контроль ваше питание, распорядок дня и прием лекарств, назначенных врачом — уже только это способно значительно улучшить прогноз.
Стельмах В. В., Козлов В. К.
ГБОУ ВПО ДПО СЗГМУ им. И.И. Мечникова, Санкт-Петербург
Стельмах Виктория Валерьевна — к.м.н., доцент кафедры внутренних болезней и нефрологии, сотрудник отделения гепатологии и нефрологии, Северо-Западный государственный медицинский университет им. И.И. Мечникова (СЗГМУ им. И.И. Мечникова).
Козлов Виктор Константинович - д.м.н., профессор кафедры внутренних болезней и нефрологии, кафедры клинической лабораторной диагностики, Северо-Западный государственный медицинский университет им. И.И. Мечникова (СЗГМУ им. И.И. Мечникова).
Резюме
Целью настоящего исследования явилось изучение влияния терапии инфузионным гепатопротектором ремаксолом на функциональное состояние печени при циррозах печени в исходе хронических гепатитов (вирусного (В, С), алкогольного, токсического, аутоиммунного, метаболического генеза) на протяжении 11 дневного лечения.
Для этого обследовано 130 пациентов от 25 до 80 лет с диагнозом: хронический (вирусный (В, С), аутоиммунный, токсический, алкогольный, неалкогольный) гепатит, цирротическая стадия, Child-Pugh A-С. Пациенты основной группы (п=80) в составе комплексной терапии получали ремаксол ежедневно внутривенно капельно по 400,0 мл 1 раз в сутки, в течение 10-11 дней. Пациенты группы сравнения (n=50) на фоне инфузионной терапии кристаллоидами получали адеметионин 400 мг в сутки, (лиофилизат для приготовления раствора для внутривенного и внутримышечного ведения, разведенный в оригинальном растворителе) в течение 10-11 дней.
Выявлено, что включение в схему комплексного лечения ремаксола в больных циррозом печени различной этиологии (вирусной (В, С), алкогольной, токсической, аутоиммунной, метаболической) способствует улучшению функционального состояния печени: снижению выраженности синдрома цитолиза, холестаза, уменьшению проявлений печеночно-клеточной недостаточности, уменьшению выраженности печеночной энцефалопатии, оказывает цитопротекторный эффект по отношению к клеткам периферической крови (лейкоцитам, лимфоцитам, тромбоцитам) за счет мембраностабилизирующего, антихолестатического, цитопротективного эффектов препарата. Полученные результаты свидетельствуют о положительном влиянии терапии ремаксолом при циррозах печени различной этиологии с проявлениями печеночно-клеточной недостаточности и печеночной энцефалопатии.
Ключевые слова: цирроз печени, вирусный, алкогольный, токсический, аутоиммунный, метаболический гепатит, печеночно-клеточная недостаточность, печеночная энцефалопатия, патогенетическая терапия, гепатопротектор, Ремаксол.
Экспериментальная и клиническая гастроэнтерология 2016; 128 (4): 72-79
Efficiency infusion hepatoprotectors remaxol the pathogenetic therapy of chronic diffuse liver diseases cirrhotic on stage
Stelmach V. V., Kozlov V. K.
North-Western State Medical University named after I.I. Mechnicov, S-Petersburg
Summary
The purpose of this study was to investigate the effect of infusion therapy hepatoprotector remaxol on the functional state of the liver in liver cirrhosis in the outcome of chronic hepatitis (HBV, HCV), alcoholic, toxic, autoimmune, metabolic origin) for 11 days care.
To do this, we examined 130 patients from 25 to 80 years with a diagnosis of chronic (viral (В, C), autoimmune, toxic, alcoholic, non-alcoholic) Hepatitis, cirrhotic stage, Child-Pugh A-С. Patients of the main group (n = 80) in the complex therapy received remaxol daily intravenously at 400,0 ml of 1 times a day, for 10-11 days. Patients comparison group (n = 50) on the background of crystalloid infusion therapy ademetionine received 400 mg per day, (lyophilisates for solution for intravenous and intramuscular reference, diluted in the original solvent) for 10-11 days.
It was found that the inclusion in the scheme of complex treatment remaxol in patients with liver cirrhosis of various etiologies (HBV, HCV), alcohol, toxic, autoimmune, metabolic) improves the functional state of the liver: decrease the severity cytolysis syndrome, cholestasis, reduced manifestations of hepatocellular insufficiency, reduce the severity of hepatic encephalopathy, providing cytoprotective effect relative to peripheral blood cells (leukocytes, lymphocytes, platelets) due to membrane stabilizing, antiholestaticheskogo, cytoprotective effects of the drug. The results show the positive effect of therapy remaxoi with cirrhosis of the liver of different etiology manifestations of hepatocellular insufficiency and hepatic encephalopathy.
Keywords: cirrhosis, viral, alcoholic, toxic, autoimmune, metabolic hepatitis, hepatocellular failure, hepatic encephalopathy, pathogenetic therapy, hepatoprotector, Remaxol.
Eksperimental'naya i Klinicheskaya Gastroenterologiya 2016; 128 (4): 72-79
Введение
Цирроз печени (ЦП), впервые описанный R. Lаеnек (1819) является финальной стадией хронических гепатитов различной этиологии и представляет собой актуальную проблему здравоохранения в виду лидирующего места среди неонкологических причин смертности от болезней пищеварительной системы [1,2,3]. При этом в возрастной группе 20-40 лет летальность от ЦП превосходит таковую от ишемической болезни сердца [4,5].
По данным эпидемиологических исследований, проведенных в различных регионах мира, наиболее частыми причинами развития цирроза печени являются хроническая интоксикация алкоголем и вирусные гепатиты наряду с аутоиммунными болезнями печени, болезнями обмена веществ и др. (К.П. Майер, 2004). Прогрессирование фиброза при хронических гепатитах различной этиологии в итоге приводит к нарушению дольковой архитектоники печени и обусловливает развитие цирроза печени и портальной гипертензии [8]. Клиническая картина цирроза печени определяется не столько его этиологией, сколько характером и тяжестью морфологических изменений [6,10,11].
Важная роль в развитии гепатоцеллюлярного повреждения печени отводится процессу оксидативного стресса и индуцированных им апоптозу и некробиозу гепатоцитов [12,13], что способствует прогрессии фибротических процессов в печени [14,15,16]. Высокий риск летального исхода от осложнений портальной гипертензии, гепаторенального синдрома, печеночной энцефалопатии и комы, существенное ограничение в ряде случаев этиотропного лечения обуславливает поиск оптимальных методов патогенетической терапии [7].
Ремаксол — многокомпонентный инфузионный гепатопротектор, состоит из естественных метаболитов (янтарная кислота, рибоксин, никотинамид, метионин), оказывает антиоксидантное, антигипоксантное, гепатотропное действие, стимулирует синтез эндогенного адеметионина, повышает показатели системы глутатиона, усиливает регенеративные процессы в печени [22]. Согласно опубликованным данным клинические эффекты ремаксола при гепатопатиях различного генеза превосходят эффекты традиционной фармакотерапии 24.
Целью настоящего исследования явилось изучение влияния терапии инфузионным гепатопротектором ремаксолом на функциональное состояние печени при циррозах печени в исходе хронических гепатитов (вирусного (В, С), алкогольного, токсического, аутоиммунного, метаболического генеза) на протяжении 11 дневного лечения.
Материал и методы исследования
Обследовано 130 пациентов от 25 до 80 лет с диагнозом: хронический гепатит (вирусный (В, С), аутоиммунный, токсический, алкогольный, неалкогольный), цирротическая стадия, Сhild-Рugh А-С. Этиология цирроза печени пациентов, включенных в исследовании представлена на рис. 1.
Пациенты основной группы (п=80) в составе комплексной терапии получали инфузионный гепатопротектор ремаксол ежедневно внутривенно капельно по 400,0 мл 1 раз в сутки, в течение 10-11 дней. Пациенты группы сравнения (п=50) в составе комплексной терапии получали лиофилизат для приготовления раствора для внутривенного и внутримышечного ведения адеметионин 400 мг, разведенный в оригинальном растворителе. В сутки вводилось 400 мг адеметионина, на фоне инфузионной терапии кристаллоидами (400 мл NaCL 0,9%) в течение 10-11 дней. Диагноз ставился на основании совокупности клинико-лабораторных данных в соответствии с классификацией МКБ-10.
Критерии включения пациентов в исследование: мужчины и женщины в возрасте от 25 до 80 лет, с диагнозом: хронический (вирусный (В, С), аутоиммунный, токсический, алкогольный, неалкогольный) гепатит, цирротическая стадия, Child-Pugh А-С.
Портальная гипертензия: асцит и/или варикозное расширение вен пищевода и/или гиперспленизм и/или расширение воротной вены более 15 мм; АсТ и/или АлТ >1,5 N; 4. ГГТП > 1,5 N.
Критерии невключения пациентов в исследование: индивидуальная непереносимость компонентов препарата ремаксол, недавние случаи (менее трех месяцев назад) одного из следующих состояний: острый инфаркт миокарда, аорто-коронарное шунтирование, чрескожное коронарное вмешательство, реконструктивные вмешательства на сосудах нижних конечностей или сонных артериях, инсульт, травмы головного и спинного мозга, пациенты со злокачественными новообразованиями, туберкулезная инфекция, сердечная недостаточность IV степени по классификации NYHA, дыхательная недостаточность III степени на момент включения в исследование, хроническая почечная недостаточность, требующая проведения гемодиализа, беременность и период лактации.
Скрининг аутоиммунного поражения печени и системных заболеваний соединительной ткани выполнялись на базе НМЦ по Молекулярной медицине М3 и СР РФ при СПбГМУ им. акад. И.П. Павлова.
Инструментальное исследование предусматривало ультразвуковое исследование (УЗИ) органов брюшной полости; фиброгастродуоденоскопию (ФГДС) с определением состояния слизистой оболочки пищевода, желудка и 12-перстной кишки, исключения варикозных вен в пищеводе и антральном отделе желудка.
Указанием на цирротическую стадию хронического гепатита служили изменение структуры печени, а также наличие признаков портальной гипертензии, выявляемых по данным УЗИ (увеличение диаметра воротной вены более 15 мм и/или наличие асцита), наличие варикозного расширения вен пищевода по данным ФГДС, а также клинически выраженный отечно-асцитический синдром, не связанный с патологией других органов и систем организма.
Всем пациентам проводился психометрический тест связи чисел, характеризующий степень выраженности печеночной энцефалопатии, а также тестирование Gage для выявления алкогольной зависимости.
Для обработки полученных данных были использованы пакеты программ Office Std. 2010 (Excel 2010) и Statistica 7.0. Оценка значимости различия проводилась непараметрическими методами: между независимыми группами (Контроль-Ремаксол) проводилась при помощи U-критерия Манна-Уитни, между связанными выборками (до и после, на 6-й день) — при помощи теста Вилкоксона и Sign теста. Для сравнения качественных признаков использовались х 2 критерий — для оценки частоты появления признака, который работает при п>5, противном случае использовался точный критерий Фишера. Проверка статистических гипотез проводилась при критическом уровне значимости Р = 0,05, т.е. различие считалось статистически значимым, если р 0,05). Боли в области правого подреберья беспокоили 84% больных основной группы и 76% больных группы сравнения (р 0,05); повышение уровня триглицеридов у 23% больных основной группы и 18% больных группы сравнения (2,32±0,12 и 2,13±0,17 ммоль/л соответственно, р>0,05). Наиболее часто нарушения в липидном обмене наблюдались у больных с циррозом печени в исходе хронического алкогольного гепатита и перекрестного аутоиммунного синдромы, реже при вирусной этиологии заболевания.
При назначении дезинтоксикационной терапии в обеих группах регистрировалось уменьшение жалоб и частоты патологических симптомов. При этом у пациентов, получавших ремаксол, более быстро уменьшались проявления астенического, диспепсического и болевого абдоминального синдромов по сравнению с группой сравнения (р 9 /л, р 9 /л, р 9 /л, р 9 /л, р 9 /л, р 9 /л, р

На сателлитном симпозиуме, посвященном многогранным терапевтическим эффектам препарата УРСОСАН, с докладом о современных подходах к выбору гепатопротекторов при хронических заболеваниях печени выступила заведующая кафедрой гастроэнтерологии факультета усовершенствования врачей Российского государственного медицинского университета (Москва), профессор, доктор медицинских наук, академик Российской академии естественных наук Э.П. Яковенко.
1. Локализация патологического процесса и состояние портальных трактов печени. Докладчик подчеркнула, что при локализации процесса в печеночной дольке и развитии некроза гепатоцитов цирроз печени формируется с различной скоростью (от 1 года при аутоиммунных поражениях до 30 лет при наличии вирусного гепатита С). Однако при локализации воспалительного процесса только в портальных трактах, без повреждения желчных протоков, трансформация заболевания в цирроз печени маловероятна.
2. Наличие некроза гепатоцитов и степень активности патологического процесса. Об этом свидетельствует уровень маркеров цитолиза — ферментов аланинаминотрансферазы (АлАТ) и аспартатаминотрансферазы (АсАТ) (табл. 1).
3. Механизм развития цитолиза гепатоцитов. Установление этиологического фактора повреждения ( вирусный? токсический? аутоиммунный? и т.д.) является залогом успешного лечения (табл. 2).
5. Наличие синдрома холестаза и уровень его развития. Наличие холестаза и его уровень (экстралобулярный, связанный с повреждением внутрипеченочных желчных протоков, или внутридольковый: гепатоцеллюлярный и каналикулярный) определяется маркерами холестаза — щелочной фосфатазы (ЩФ) и γ- глютамилтранспептидазы (ГГТП). При гепатоцеллюлярном холестазе отмечается повышение уровня только ГГТП. Повышение уровня ГГТП и активности ЩФ в 1,5–2 раза свидетельствует о каналикулярном холестазе. Экстралобулярный же холестаз, наряду с повышенным уровнем ГГТП, характеризуется повышением активности ЩФ более чем в 3 раза (см. табл. 1).
Клиническая трактовка лабораторных показателей при хронических заболеваниях печени
Уровень в крови
Билирубин общий и конъюгированный
Некрозы гепатоцитов, холестаз
Отсутствие некрозов или низкая активность процесса
Холестаз на уровне внутри- или внепеченочных протоков
Гепатоцеллюлярный холестаз. Токсические поражения печени
Альбумины, протромбиновый индекс
Иммунные (аутоиммунные) нарушения
Железо в сыворотке крови, ферритин
Некрозы гепатоцитов (гемохроматоз, вторичное накопление железа в печени)
↑ Незначительное повышение; ↓ незначительное снижение; N — нормальные показатели.
Обоснованно ответив на все вышеперечисленные вопросы, клиницист переходит к следующему этапу — выбору оптимальной схемы лечения. Э.П. Яковенко отметила, что при любых хронических заболеваниях печени существенное значение имеет патогенетическая терапия, одной из основных составляющих которой являются гепатопротекторы.
К гепатопротекторам относятся представители различных групп лекарственных средств, повышающие устойчивость гепатоцитов к патологическим воздействиям; усиливающие их обезвреживающую функцию и способствующие восстановлению печеночными клетками нарушенных функций.
Основные гепатопротекторы, использующиеся в клинической практике:
- урсодезоксихолевая кислота (УДХК), одним из представителей этой группы является УРCОСАН;
- эссенциальные фосфолипиды;
- силимарин;
- компоненты гепатоцеллюлярных метаболических циклов:
- тиоктовой (α-липоевой) кислоты;
- метионина;
- препараты артишока;
- витамины
Показаниями к применению гепатопротекторов являются алкогольные и неалкогольные стеатогепатиты, лекарственные, токсические, холестатические и вирусные поражения печени (в дополнение к этиотропной терапии).
Основные факторы, влияющие на выбор гепатопротектора:
- этиология заболевания печени;
- наличие холестаза (повышение уровня ГГТП и ЩФ);
- степень активности патологического процесса;
- необходимость проведения длительной антифибротической терапии;
- включение в патогенез некроза гепатоцитов аутоиммунных реакций.
Механизмы действия гепатопротекторов:
- усиление обезвреживающей функции гепатоцитов в результате увеличения запасов глютатиона, таурина, сульфатов или повышения активности ферментов, участвующих в окислении ксенобиотиков (эти функции присущи всем вышеуказанным группам гепатопротекторов);
- торможение реакций избыточного перекисного окисления липидов (ПОЛ), связывание продуктов ПОЛ (перекисей водорода, свободных ионов О ++ и Н + и др.) и репарация структур клеточных мембран (данный механизм также характерен для всех гепатопротекторов, однако лидирующую роль здесь играют эссенциальные фосфолипиды и УДХК (УРСОСАН);
- противовоспалительное и иммуномодулирующее действие, присущее в первую очередь препаратам УДХК (УРСОСАН);
- блокада фиброгенеза за счет купирования некрозов гепатоцитов; препятствия поступления антигенов из желудочно-кишечного тракта в результате транслокации кишечных бактерий и их токсинов, являющихся активаторами клеток Купфера; стимуляция активности коллагеназ в печени и блокада ферментов, участвующих в синтезе компонентов соединительной ткани. Данные эффекты оказывают УДХК, силимарин.
Далее аудитории был представлен алгоритм выбора гепатопротектора.
Первый шаг: установить наличие или отсутствие холестаза.
При наличии холестаза (повышение только уровня ГГТП) назначают адеметионин или УДХК (УРСОСАН), оптимально — в сочетании (определяется степенью активности патологического процесса). При повышении уровня ГГТП и ЩФ лечение начинают с назначения УДХК (УРСОСАНА)
Второй шаг: определение степени активности процесса (повышение уровня АлАТ, АсАТ).
При сочетании с холестазом назначают адеметионин внутривенно в течение 10–15 дней сочетанно с УРСОСАНОМ в дозе 15 мг/кг массы тела в сутки, затем прием УРСОСАНА продолжают до разрешения цитолиза и холестаза.
При отсутствии холестаза на фоне умеренной активности процесса (повышение уровня АлАТ, АсАТ до 5 раз по сравнению с нормой) для курсового лечения парентерально применяют эссенциальные фосфолипиды или адеметионин (или препараты α-липоевой кислоты).
По окончании вышеуказанной терапии для длительного лечения применяют УРСОСАН 10 мг/кг/сут (1 капсула 2–3 раза в сутки) или эссенциальные фосфолипиды (окончание курса терапии рекомендуется через 1 мес после нормализации показателей цитолитического синдрома).
При высокой активности процесса (алкогольные поражения печени) назначают преднизолон 30–40 мг, снижая дозу по 5 мг еженедельно с одновременным применением со 2-й недели УРСОСАНА 10 мг/кг/сут (1 капсула 2–4 раза в сутки) курсом до 3 мес, дополнительно применяя в лечении витамин В12 1000 мкг ежедневно в течение 7–10 дней с постепенным снижением дозы. Для восстановления синтеза липопротеинов очень низкой плотности парентерально применяют витамины В1, В6, РР.
Третий шаг: установление этиологического фактора.
При вирусных поражениях печени, когда проведение противовирусной терапии невозможно, оптимальным препаратом благодаря выраженному противовоспалительному эффекту является УРСОСАН в дозе 10 мг/кг/сут в течение ≥6 мес.
Наличие выраженного стеатоза печени при вирусном гепатите С обусловливает применение эссенциальных фосфолипидов до разрешения процесса.
Пациентам с неалкогольными стеатогепатитами, ассоциированными с метаболическим синдромом, назначают терапию препаратами α-липоевой кислоты по 600 мг/сут курсом 1–2 мес с последующим переходом на УРСОСАН по 1 капсуле 2–4 раза в сутки (в зависимости от массы тела) курсом не менее 3 мес (оптимально — 6 мес).
При алкогольных поражениях печени с высокой активностью процесса показаны глюкокортикостероиды (преднизолон 30–40 мг с постепенным снижением дозы в сочетании с УРСОСАНОМ) по вышеописанной схеме. При умеренной и низкой активности процесса показан УРСОСАН по 250 мг 3–4 раза в сутки в течение ≥3 мес в сочетании с внутривенным введением адеметионина или препаратов α-липоевой кислоты на протяжении 10–14 дней.
Четвертый шаг: достижение антифибротического эффекта.
Применяют УДХК (УРСОСАН) 10 мг/кг/сут или силимарин, или эссенциальные фосфолипиды курсом до 6 мес.
Пятый шаг: терапия сопутствующих заболеваний билиарной системы, улучшение процессов пищеварения.
Применяют УДХК (УРСОСАН), препараты артишока.
Выбор препарата УРСОСАН в качестве гепатопротектора объясняется его способностью эффективно влиять одновременно на несколько звеньев патогенеза (табл. 3):
Многообразие патогенетических эффектов препарата УРСОСАН делает его практически незаменимым в терапии при хронических заболеваниях печени.
Средняя доза препарата составляет 10–15 мг/кг/сут, рекомендуется прием в капсулах внутрь при растворении желчных камней однократно перед ночным сном, при внутрипеченочном холестазе — в 2–3 приема.
Продолжительность курса лечения:
- острый гепатит с холестазом — ежедневно в течение 3–5 нед;
- хронический вирусный гепатит В и С — ежедневно в течение 2–6 мес;
- желчнокаменная болезнь — ежедневно в течение 8–18 мес;
- хронические холестатические заболевания печени (ПБЦ, ПСХ, синдром Алажиля и др.) — ежедневно на протяжение 2–3 лет и более. Рассматривается необходимость пожизненного применения.
В заключение Э.П. Яковенко напомнила, что, помимо применения гепатопротекторов, лечение хронических заболеваний печени должно включать диетотерапию (ограничение приема белка в пище до 1,5 г на 1 кг массы тела, исключение алкоголя) и применение ферментных препаратов до достижения нормализации процессов пищеварения. При наличии диспептического синдрома показана деконтаминация кишечника (применение кишечных антисептиков 7-дневным курсом 1 раз в квартал) с последующим приемом пробиотика в течение ≥2 нед.
Нозологическая диагностика основных хронических заболеваний печени (ХЗП)
ХЗП, ассоциированные с вирусом гепатита В (HВV)
Хронический вирусный гепатит (ХВГ) или цирроз печени, ассоциированные с репликативной фазой HВV
АлАТ, АсАТ↑ или N
ХВГ или цирроз печени, ассоциированные с нерепликативной (интегративной) фазой развития HВV
ХЗП, ассоциированные с вирусом гепатита D (HDV)
Читайте также:


