Флуконазол при гепатите с можно ли принимать


Рассказывает специалист по заболеваниям печени, врач-гастроэнтеролог, доктор медицинских наук, профессор Первого Московского государственного медицинского университета им. Сеченова
Алексей Буеверов.
Говорящие цифры
Влияние лекарств на печень – реальная и очень серьёзная проблема. Но представления пациентов о вреде далеки от реалий. Зачастую люди занимаются самолечением, принимая разрекламированные средства без консультации с врачом. А иногда даже не читают инструкцию по применению, считая, что ничего страшного с ними не произойдёт. Но это не так.
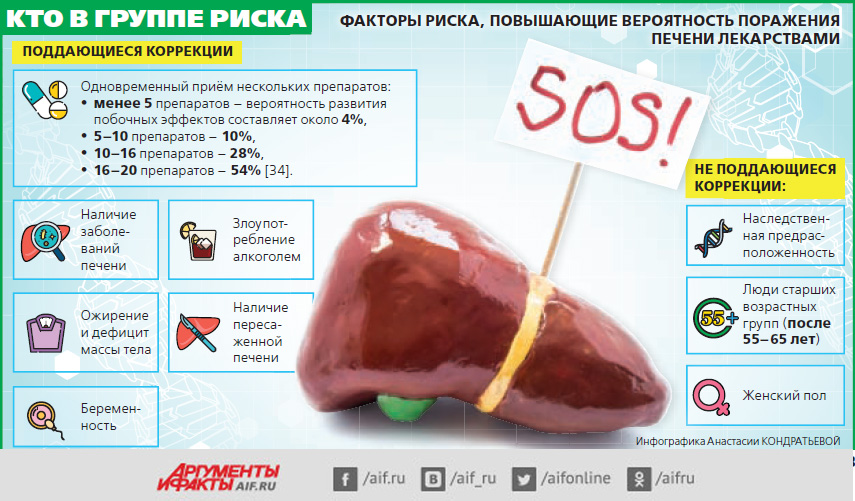
Для начала несколько фактов. В мире зафиксировано около 1000 препаратов с токсическим действием на печень. При этом из-за таких побочных эффектов за последние 32 года сняты с регистрации только 11 лекарств. Считается, что негативное действие на печень бывает у 1,4% всех пациентов, получающих лекарственную терапию. Это примерно 13,9–19,1% случаев на 100 000 назначений лекарств. Однако, по данным французских учёных, истинная частота поражений печени от лекарств в 16 раз выше.
По статистике, у 2–5% пациентов, попадающих в больницу с желтухой, в болезни виноваты именно лекарства. При острых гепатитах у людей старше 40 лет вред от препаратов гораздо больше – 40%. А в тяжелейшей печёночной недостаточности, требующей пересадки этого органа, препараты виноваты в 13–25%. Причём в США половина таких случаев связана с обычным парацетамолом, продающимся без рецепта.
Кроме парацетамола, тяжёлую печёночную недостаточность вызывали кетоконазол, флуконазол и другие противогрибковые препараты, галотан для наркоза, противотуберкулёзный изониазид, метилдофа для снижения давления, витамин никотиновая кислота, противобактериальные тетрациклин и нитрофурантоин, цитостатики меркаптопурин и метотрексат, а также ряд других лекарств, включая и противораковые.
Такое воздействие на печёночные клетки всегда зависит от принимаемой дозы препарата и может коснуться любого человека. Типичный пример – отравление суррогатами алкоголя или парацетамолом при его применении в дозах, значительно превышающих терапевтические (более 10 г в сутки).
Знание – сила
Что нужно знать пациентам? Если существенно превысить дозировку препарата, проблемы с печенью возникнут независимо от того, есть ли генетическая предрасположенность к печёночной недостаточности или нет. Поэтому очень важно следить за дозой лекарств и избегать приёма нескольких препаратов с одним активным веществом. Это очень важно относительно парацетамола, так как он находится в массе комплексных лекарств от простуды, которые люди принимают одновременно в большом количестве. Уже через 1–2 дня после такого активного приёма наступает передозировка и начинаются проблемы. Чтобы избежать негативных последствий, необходимо срочно прекратить приём опасного препарата и начать лечение ацетилцистеином – этот антидот используют при передозировке парацетамолом.
Чаще встречается другой тип осложнений, который зависит не от дозы препарата, а от индивидуальной непереносимости какого-то из лекарств. Это может быть из-за врождённых дефектов биохимических и ферментных систем организма или из-за особенностей иммунологической реакции (гиперчувствительность). В последнем случае такой побочный эффект может быть уже после первого приёма лекарства, но развивается он постепенно и проявляется обычно через 1–8 недель. Бывают случаи, когда этот скрытый период длится до года от начала лечения препаратом. В итоге человек получает одну из форм аутоиммунного гепатита. Подобные осложнения чаще всего развиваются при длительном лечении антибиотиками (амоксициллин + клавуланат и другие) и нестероидными противовоспалительными средствами (диклофенак, нимесулид и другие). После отмены препарата гепатит может приобретать хроническое течение.
При любых поражениях печени важно сразу обратиться к врачу. Это непростые ситуации, от которых нередко зависит вопрос жизни и смерти, и лечить их должен только специалист.
Основные группы широко используемых препаратов, поражающих печень
Женские половые гормоны (эстрогены и гестагены).
Используют для контрацепции, лечения многих женских заболеваний и климакса.
НПВС (нестероидные противовоспалительные средства) – нимесулид, диклофенак, ацетилсалициловая кислота, сулиндак, индометацин, напроксен и другие.
Используют в лечении болезней суставов, позвоночника и для облегчения разных болей.
Статины и фибраты – симвастатин, аторвастатин и масса других лекарств.
Используют для снижения холестерина.
Антибиотики – миноциклин, карбенициллин, оксациллин, амоксициллин-клавуланат, моксифлоксацин, макролиды, триметоприм-сульфаметоксазол и многие другие.
Используют в лечении бактериальных инфекций.
Противогрибковые средства – вориконазол, итраконазол, амфотерицин, флуконазол и др.
Для лечения разных заболеваний, вызываемых грибками.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Гепатотоксичность противогрибковых препаратов как фактор, ограничивающий их применение
Поражение кожи и ее придатков грибковой инфекцией остается одной из наиболее важных проблем дерматологии. По данным мировой литературы, грибковыми инфекциями поражен каждый 4-й житель планеты. В нашей стране инфицированность патогенными грибами составляет в среднем 30–40% [1, 2].
Наиболее часто встречающейся формой грибковых инфекций является онихомикоз. По данным ВОЗ (1992), микозами стоп страдает от 11,5 до 18% населения. Это заболевание приводит к разрушению ногтевой пластинки, что, в свою очередь, ведет к появлению тревоги, пониженной самооценке, снижению работоспособности [3, 4].
В настоящее время у микологов имеется широкий выбор противогрибковых препаратов системного и наружного действия в различных лекарственных формах (мази, кремы, растворы, лаки, пудра). Однако проблема лечения больных онихомикозом по-прежнему остается актуальной, т. к. нередко наблюдаются рецидивы заболевания, что может быть связано и с недостаточной продолжительностью курса терапии, которая часто ограничена в связи с гепатотоксическим действием противогрибковых препаратов.
Для оценки переносимости и профиля безопасности в отношении функции печени наиболее часто используемых системных противогрибковых препаратов, применяемых для лечения инвазивных грибковых инфекций, учеными из Тайваня и США были выполнены систематический обзор и метаанализ рандомизированных контролируемых исследований. Результаты проведенного анализа были опубликованы в номере Antimicrobial Agents and Chemotherapy (март 2010).
Проанализировано 39 исследований с общим числом включенных пациентов более 8000. Частота прекращения лечения из-за развития нежелательных лекарственных реакций и возникновения поражений печени варьировала в значительной степени в зависимости от использованной противогрибковой терапии. Объединенный риск прекращения лечения из-за развития нежелательных лекарственных реакций был максимальным для итраконазола (18,8%), амфотерицина В (13,4%) и вориконазола (9,5%), а минимальным – для каспофунгина (3,8%), микафунгина (3,6%) и флуконазола (2,2%). Выявлено, что у 4,5% пациентов лечение итраконазолом было прекращено из-за развития гепатотоксичности через 3–6 курсов лечения. Более того, у 17,4% больных, пролеченных итраконазолом, отмечалось повышение сывороточного уровня печеночных ферментов через 3 мес. лечения, которое не потребовало прекращения лечения, но вызвало необходимость снижения дозы препарата. В группах больных, у которых применялись флуконазол и эхинокандины, повышение сывороточного уровня печеночных ферментов составило 2,0 и 9,3% соответственно.
В работах других авторов описаны случаи тяжелой гепатотоксичности при применении итраконазола, включая острую и фатальную печеночную недостаточность, наблюдавшуюся у пациентов, которые ранее имели заболевание печени, лечились в связи с системными заболеваниями и/или применяли гепатотоксичные препараты. У некоторых пациентов не было явных факторов риска со стороны печени. Случаи гепатотоксичности при применении итраконазола наблюдаются на протяжении первого месяца лечения, в т. ч. и первых недель [5, 6]. В связи с этим встает вопрос о проведении противогрибковой терапии под прикрытием лекарственных препаратов, обладающих гепатопротекторным действием.
Метаболизм противогрибковых препаратов
Все антифунгальные азолы метаболизируются с использованием системы цитохрома Р450. Системой цитохрома Р450 обозначают группу гемсодержащих изоферментов (CYP), находящихся на мембране гладкого эндоплазматического ретикулума, главным образом в печени и тонкой кишке.
Все препараты по отношению к системе цитохрома Р450 можно разделить на 3 группы: субстраты, индукторы и ингибиторы этой системы.
Субстратами являются препараты, метаболизирующиеся под каталитическим действием ферментов системы цитохрома Р450.
Ингибиторы Р450 – это препараты, которые подавляют метаболизм Р450-субстратов; процесс носит конкурентный и обратимый характер – как только происходит отмена ингибитора, метаболизм возвращается к нормальному.
Индукторы Р450 – препараты-индукторы увеличивают количество изоферментов Р450 in vivo. Этот процесс связан с активацией синтеза ферментов. В отличие от действия ингибиторов индукция длится несколько дней даже после отмены индуцирующего препарата.
Доказано, что все противогрибковые препараты метаболизируются с помощью цитохрома CYP3А4, и сами являются не только субстратом, но и ингибитором этого цитохрома. То есть чем дольше они применяются, тем ниже активность цитохрома CYP3А4, выше концентрация противогрибковых препаратов и сильнее выражена их гепатотоксичность.
Итраконазол метаболизируется в печени с образованием активных метаболитов, в т. ч. гидроксиитраконазола. Препарат является ингибитором изоферментов CYP3A4, CYP3A5 и CYP3A7. Итраконазол имеет двойной путь выведения: почками в течение 1 нед. (35% в виде метаболитов, 0,03% – в неизмененном виде) и через кишечник (3–18% в неизмененном виде). Препарат можно назначать 1 р./сут. Тем не менее высокие дозы итраконазола (более 400 мг/сут), которые применяются при тяжелых микотических процессах и при пульс-терапии, целесообразно назначать в 2 приема. Вследствие липофильности препарата его концентрация в коже может быть в 10, а в печени – в 10–20 раз выше, чем в плазме крови. Биодоступность итраконазола может значительно варьировать: она максимальная, когда препарат назначают вместе с приемом пищи [7].
Итраконазол в основном расщепляется ферментом CYP3A4. В связи с этим изменение активности данного фермента может повлиять на эффективность и безопасность длительного применения итраконазола.
Большой интерес для клиницистов в последнее время представляет таурин (рис. 1), который является естественным продуктом обмена серосодержащих аминокислот: цистеина, цистеамина, метионина. Таурин – жизненно необходимая сульфоаминокислота, которая была найдена практически у всех видов животных. В растительном мире это вещество не встречается. Исключение составляют красные водоросли. Так как синтез таурина у людей ограничен, существует необходимость дополнительного его употребления.
Во 2-й половине ХХ в. было опубликовано большое количество работ, посвященных эффектам таурина. Благоприятное лечебное действие было обнаружено при кардиоваскулярных заболеваниях, гликозидных интоксикациях, гиперхолестеринемии, при заболеваниях печени, в т. ч. лекарственных, алкоголизме [9].
Результаты экспериментальных исследований показали, что реперфузионная ишемия печени обусловлена не только ее травмой, но и эндоксемией, которая усугубляет Hir-индуцированные повреждения печени и дисфункцию или даже может быть причиной печеночной недостаточности. Применение таурина приводило к защите печени от ишемии и реперфузии. Эти данные подчеркивают потенциальную возможность использования таурина для защиты печени от эндотоксина, вызванного травмой, особенно после Hir-индуцированного повреждения печени. Гепатопротекторное действие таурина, установленное в этой серии экспериментов, можно объяснить его противовоспалительным, антиокислительным и антиапоптотическим эффектами.
Проведено исследование влияния низкобелковой диеты на экспрессию генов у мышей. Оказалось, что такая диета затрагивает 2013 генов в печени и 967 генов скелетных мышц. Регуляция таурином воздействует на гены в печени, регулирующие метаболизм жирных кислот, окислительное фосфорилирование и цикл трикарбоновых кислот в скелетных мышцах. Авторы делают вывод, что уменьшение поступления белка при гестации приводит к дефициту массы при рождении, которая связана со значительным изменением генной экспрессии. Эти эффекты значительно уменьшаются при добавлении в рацион таурина. Таким образом, таурин является ключевым компонентом в метаболическом фетальном программировании.
Кроме того, таурин защищает гепатоциты при различных воздействиях: при диете с высоким содержанием холестерина, при отравлении эндотоксином, этанолом, 4-хлористым углеродом, циклоспорином. Таурин уменьшает пролиферацию, оксидативный стресс и фиброгенез.
Назначение таурина может быть эффективным способом метаболической профилактики и коррекции нарушений функций печени при возможной передозировке парацетамола. Дополнительное введение таурина препятствует цитотоксическому действию высоких доз парацетамола, способствует выведению метаболитов парацетамола из организма, поддерживает функционирование эндогенных систем детоксикации и способствует сохранению пула глутатиона. Одновременно таурин оптимизирует изменение внутриклеточного объема за счет регулирования уровня Ca2+ в гепатоцитах, способен подавлять процессы перекисного окисления липидов, стабилизировать мембранную проницаемость и транспорт ионов. Таурин, участвуя в фосфорилировании некоторых регуляторных и мембранных белков, изменяет их конформацию и, как следствие, структурно-функциональные свойства мембран клеток. Таким образом, мембраностабилизирующие, антиоксидантные и гепатопротекторные свойства позволяют рассматривать таурин в качестве средства для профилактики и лечения CYP2E1-ассоциированных повреждений печени, в т. ч. при передозировке парацетамола [10].
Полученные в эксперименте данные о положительном влиянии таурина на функцию печени послужили основанием для создания лекарственных препаратов, обладающих гепатопротекторным действием. Одним из таких новых перспективных препаратов на основе таурина является отечественный препарат Дибикор. Доказано, что Дибикор обладает гепатопротекторными свойствами при дислипидемиях различного генеза; заболеваниях печени, протекающих с жировой инфильтрацией гепатоцитов; хронических интоксикациях печени, вызванных CCl4, гликозидами и другими лекарствами (лекарственное поражение печени). Оба эти показания взаимосвязаны, т. к. при нормализации функции гепатоцитов восстанавливаются обмен жиров и липидный профиль.
Опыт применения Дибикора у больных хроническим персистирующим гепатитом показал, что прием препарата в дозе 0,5 г 2 р./сут приводил к значительному улучшению печеночного кровотока и уменьшению цитолитического воспалительного синдрома [11–14].
Аналогичные результаты были получены сотрудниками Волгоградского медицинского университета, которые показали, что после курса терапии Дибикором длительностью 21 день в дозе 1 г/сут отмечалось значительное клиническое улучшение у больных, страдающих хроническим активным гепатитом. Предшествующая гормональная терапия (преднизолон 40 мг/сут) к клинико-лабораторному улучшению не привела: сохранялись высокая активность ферментов и снижение печеночного кровотока [15].
Данные экспериментальных исследований, результаты применения Дибикора в клинике подтверждают наличие у таурина гепатопротекторных эффектов и расширяют возможности его клинического применения.
Результаты собственных исследований гепатопротекторного действия таурина при длительном применении противогрибковых препаратов
Под наблюдением находилось 104 больных онихомикозом, обратившихся за медицинской помощью в микологический кабинет кожно-венерологического диспансера № 15 Юго-Восточного округа г. Москвы. Характеристика больных представлена в таблице 1.
Согласно дизайну исследования все пациенты были разделены на 3 группы в зависимости от вида применяемой лекарственной терапии. 34 больных онихомикозом получали в качестве антимикотической терапии монотерапию итраконазолом (группа 1), 34 больных – комбинацию итраконазола и таурина (группа 2), 36 больных – комбинацию итраконазола и экстракта плодов расторопши пятнистой (группа 3).
Группы больных, получавших различную терапию онихомикоза, были сопоставимы по основным клинико-демографическим параметрам.
В качестве антимикотического средства использовался итраконазол, в качестве гепатопротекторов – таурин и экстракт плодов расторопши пятнистой.
Итраконазол – антимикотический препарат широкого спектра действия, применялся в виде пульс-терапии по 200 мг 2 р./сут после еды в течение 7 дней с перерывом в 21 день. Длительность лечения составила от 2 до 9 туров терапии.
Исследование ногтевых пластинок на наличие микотического поражения проводилось всем больным в клинической лаборатории КВД № 15 методом прямой микроскопии с использованием 10% раствора гидроксида калия. Контрольные микроскопические исследования материала с ногтевых пластин больных онихомикозом проводились по достижении клинического излечения с троекратным повтором с интервалом в 3 мес.
Оценка динамики биохимических показателей функции печени проводилась до начала терапии и после окончания каждого тура лечения. В динамике изучались показатели: АСТ (N=0–40 Ед./л), АЛТ (N=0–40 Ед./л), общего белка (N=65–85 г/л), альбумина (N=35–53 г/л), билирубина общего (N=3,4–20,5 мкмоль/л), билирубина прямого (N≤3,4 мкмоль/л), щелочной фосфатазы (ЩФ) (N=0–115 Ед./л), γ-глютамилтранспептидазы (ГГТ) (N=0–38 Ед./л).
В качестве признака биохимического цитолитического синдрома рассматривалось повышение в плазме крови уровня аминотрансфераз в 1,5–3 раза; биохимического холестатического синдрома – повышение уровня ЩФ более 3-х норм, ГГТ – более 5.
На фоне проводимой монотерапии итраконазолом и итраконазолом в сочетании с экстрактом плодов расторопши пятнистой у больных онихомикозом после 6 тура лечения отмечалось гепатотоксическое действие итраконазола, проявляющееся в биохимических признаках цитолиза и холестаза. В группе больных, получавших итраконазол в сочетании с таурином, независимо от длительности проводимой терапии, достоверных биохимических признаков цитолиза и холестаза выявлено не было.
Результаты экспериментального изучения влияния итраконазола на электрохимическую активность CYР450 3А4 показали, что при добавлении итраконазола к DDAB/Au/P450 3А4 электроду не наблюдается увеличения катодного каталитического тока. Так, среднее значение тока DDAB/Au/P450 составило -0,913±0,209 µА (100%), при добавлении итраконазола к DDAB/Au/P450 3А4 электроду – 0,833±0,167 µА (91,2%). Полученные результаты исследования можно объяснить проявлением не только субстратных, но и ингибирующих свойств итраконазола по отношению к цитохрому Р450 3А4.
Ингибирующее действие итраконазола (в концентрации 10 мкМ) в присутствии 50 мкМ таурина существенно уменьшается. Основной вывод, который можно сделать на основании проведенных экспериментов, – таурин снижает ингибирующий эффект итраконазола. Результаты электрохимического анализа показали, что экстракт плодов расторопши пятнистой не оказывает существенного влияния на активность цитохрома Р450 3А4.
Таким образом, можно предположить, что за счет регуляторного влияния таурина на активность CYP3А4 можно существенно снизить гепатотоксичность противогрибковых азолов, в частности итраконазола.
Заключение
Отличительной особенностью таурина по сравнению с другими веществами с гепатопротекторным действием является наличие индуцирующего действия на изофермент цитохрома Р450 3А4.
Все противогрибковые препараты метаболизируются с помощью цитохрома CYP3А4 и сами являются не только субстратом, но и ингибитором этого цитохрома. То есть чем дольше они применяются, тем ниже активность цитохрома, выше концентрация противогрибковых азолов и сильнее их повреждающее действие на печень.
Противогрибковые азолы (итраконазол, флуконазол, кетоконазол и др.) применяются очень широко для лечения противогрибковых заболеваний, эффективность их доказана, однако назначение препаратов данной группы лимитирует развитие побочных эффектов, наиболее серьезным из которых является их сильная гепатотоксичность. Поэтому вместе с противогрибковыми препаратами назначают гепатопротекторы. При этом необходимо учитывать, что гепатопротекторы различаются по влиянию на активность цитохрома CYP3А4: не изменяют (например, экстракт плодов расторопши пятнистой); угнетают (например, флумецинол) и активируют (например, таурин).
Результаты проведенного нами исследования позволили подтвердить предположение о том, что за счет регуляторного влияния гепатопротекторов (таурин) на активность CYP3А4 можно существенно снизить гепатотоксичность противогрибковых азолов при их длительном применении.

Флуконазол – довольно распространенный противогрибковый препарат из группы триазолов синтетического производства. Его используют для эффективного и быстрого лечения кандидоза, а также некоторых других микозов.
Состав и форма выпуска
Препарат выпускается в твердых капсулах цилиндрической формы.
В капсулах различается содержание ключевого действующего вещества – флуконазола. Есть варианты, где имеется 50, 100 и 150 мг.
Среди вспомогательных веществ используются: лактоза, магния стеарат, моногидрат крахмал картофельный, кремния диоксид коллоидный.
Оболочка каждой капсулы состоит из таких компонентов: желатина, титана диоксида (Е 171), индиго-голубого (Е 132).
Фармакологические свойства
Флуконазол подавляет грибковый 14-альфа-ланостерол-деметилирования, что является ключевым этапом биосинтеза микозного эргостерола. В результате мембрана грибковой клетки теряет эргостерол и отзывается на противогрибковую активность препарата.
Флуконазол демонстрирует эффективную противогрибковую активность в отношении различных видов Candida, которые встречаются чаще всего.
Исключением является C.krusei: этот гриб имеет резистентность к данному препарату.
Кроме того, действующее вещество лекарства демонстрирует активность против Cryptococcus neoformans и Cryptococcus gattii. Также препарат эффективен против эндемичных плесневых грибов, среди которых: Blastomices dermatitidis, Coccidioides immitis, Histoplasma capsulatum, Paracoccidioides brasiliensis.
Согласно исследованиям, применение в течение 28 дней Флуконазола (50 мг в сутки) никак не влияет на уровень тестостерона у мужчин. Также этот препарат не сказывается на уровне эндогенных стероидов в организме женщин.
Флуконазол хорошо всасывается. Максимальная концентрация в организме достигается через максимум 1,5 часа после приема лекарств. Концентрация Флуконазола в плазме крови полностью пропорциональна принятой дозе лекарства. Равновесная концентрация в 90% достигается уже на второй день приема.
Связывание с белками плазмы крови довольно низкое – всего 11-12%.
Препарат хорошо проникает в жидкости организма. Его уровень в слюне и мокроте подобен концентрации Флуконазола в плазме крови. Что касается кожи, то больше всего это лекарство накапливается в роговом слое.
Для Флуконазола характерна незначительная метаболизация – только 11% выводится с мочой.
Период полувыведения этого лекарства составляет около 30 часов. Большая часть Флуконазола выводится почками. Такой длительный период полувыведения позволяет разово применять его при вагинальном кандидозе или использовать всего раз в неделю при наличии других болезней.
У пациентов, имеющих тяжелую почечную недостаточность, период полувыведения составляет до 98 часов, поэтому таким больным следует уменьшить дозу Флуконазола.
Что касается пациентов пожилого возраста, то у них период полувыведения данного препарата в среднем составляет 46,2 часа.
Показания
Препарат назначают для лечения следующих заболеваний:
- криптококковый менингит;
- кандидоз любых слизистых оболочек;
- кокцидиоидоз;
- атрофический кандидоз в хронической форме из-за использования зубных протезов, если местные стоматологические средства оказались неэффективными;
- вагинальный кандидоз, когда местное лечение уже не целесообразно;
- дерматомикозы (микоз стоп, кожи и др.)
- кандидозный баланит, когда местная терапия оказалась не целесообразной;
- инвазивный кандидоз;
- дерматофитный онихомикоз, если другие лекарственные средства оказались неэффективными.
Также Флуконазол может применяться в качестве профилактического средства при:
- рецидивах криптококкового менингита, когда у пациентов имеется высокий риск его развития;
- рецидивах кандидоза у пациентов с ВИЧ, которые имеют повышенный риск его развития;
- снижении частоты рецидивов вагинального кандидоза (от 4 случаев или более в год)
- длительной нейтропении (если используется химиотерапия при злокачественных заболеваниях крови или была проведена трансплантация стволовых клеток).
Детям назначают этот препарат в том возрасте, когда они могут безопасно его проглотить, то есть с 5 лет. Показания для применения Флуконазола аналогичные.
Противопоказания
Противопоказанием для лечения Флуконазолом является гиперчувствительность к действующему веществу (флуконазолу) и другим вспомогательным веществам препарата.
Важно осторожно использовать препарат людям с почечной недостаточностью, предрасположенностью к аллергиям, нарушениями сердечного ритма и электролитного баланса, печеночной дисфункцией и повышенной чувствительностью к ацетилсалициловой кислоте.
Передозировка
При передозировке Флуконазолом сообщалось о появлении у пациентов галлюцинаций наравне с параноидальным поведением.
Первая помощь: промывание желудка. Терапия имеет симптоматический характер.
Флуконазол экскретируется с мочой; ускорить выведение препарата в состоянии форсированный диурез. Сеанс гемодиализа на протяжении 3 часов помогает снизить уровень данного препарата в плазме крови в среднем на 50%.
Побочные реакции
Наиболее частые побочные реакции от приема Флуконазола:
- головная боль;
- тошнота;
- диарея;
- рвота;
- болезненные ощущения в брюшной полости;
- сыпь;
- повышение содержания аланинаминотрансферазы, аспартатаминотрансферазы и щелочной фосфатазы в крови.
Прием данного препарата может обернуться такими побочными явлениями со стороны кровеносной системы, как: анемия, агранулоцитоз, лейкопения, нейтропения, тромбоцитопения.
Его употребление для иммунной системы организма иногда чревато анафилаксией.
Также возможны метаболические нарушения, среди которых: снижение аппетита, гипертриглицеридемия, гиперхолестеринемия, гипокалиемия.
Некоторых пациентов тревожат такие психические нарушения, как: бессонница, сонливость.
Что касается нервной системы, то были зафиксированы жалобы пациентов на головную боль, судороги, головокружение, тремор, парестезии, нарушение вкуса.
Со стороны органов слуха замечен такой побочный эффект, как вертиго.
Зафиксировано негативное влияние препарата и на сердечно-сосудистую систему, может возникать пароксизмальная желудочковая тахикардия типа "пируэт", а также удлинение интервала QT.
Не обошли побочные эффекты от Флуконазола и ЖКТ. Пациенты жалуются на: сухость во рту, тошноту, диарею, рвоту, запор, боли в животе, метеоризм, диспепсию.
Гепатобилиарная система может среагировать повышением уровня аланинаминотрансферазы, аспартатаминотрансферазы (АСТ), щелочной фосфатазы Билирубина. Также возможны: холестаз, желтуха, печеночная недостаточность, гепатоцеллюлярний некроз, гепатиты.
Что касается кожи, то может появляться: сыпь, зуд, дерматит, крапивница, отек лица, алопеция, эксфолиативный дерматит. Кроме того, случались жалобы на повышенное потовыделение, токсический эпидермальный некролиз, генерализированный экзантематозный пустулез в острой форме, ангионевротический отек.
Для костно-мышечной системы прием Флуконазола иногда чреват миалгией.
Также пациенты неоднократно отмечали следующие общие расстройства: повышенную утомляемость, недомогание, астению, повышение температуры.
У детей частота и характер побочных реакций в процессе проведенных клинических исследований сопоставимы с взрослыми людьми.
Способ применения и дозы
Суточная доза Флуконазола напрямую зависит от тяжести грибковой инфекции и ее вида. Но для большинства случаев, связанных с вагинальным кандидозом, хватает разового применения этого препарата.
Если необходимо многократное применение Флуконазола, то надо его использовать до полного исчезновения как клинических, так и лабораторных проявлений активности микозов. Недостаточная продолжительность приема в таком случае может привести к возобновлению болезни.
При лечении криптококковых инфекций в первый день рекомендуется принять 400 мг препарата, а затем прием должен составлять 200-400 мг 1 раз в день.
Флуконазол применяют внутрь, глотать капсулы надо целыми. Прием этих лекарств не надо сопровождать едой, эффективность всасывания от этого не зависит.
Лекарственное взаимодействие
Противопоказано применение Флуконазола и таких лекарственных средств, как:
- Цизаприд – возможны побочные реакции со стороны сердечно-сосудистой системы, есть риск возникновения пароксизмальной желудочковой тахикардии типа "пируэт";
- Терфенадин – одновременный прием этого препарата и Флуконазола в дозе 400 мг/сут. и выше грозит развитием тяжелых сердечных аритмий. При применении Флуконазола в меньших дозах важно тщательно следить за состоянием пациента;
- Астемизол – уменьшает клиренс и вызывает удлинение интервала QT, а иногда – пароксизмальную желудочковую тахикардию типа "пируэт";
- Пимозид и хинидин – может приводить к угнетению выведения лекарства из организма, вызывает порой удлинение интервала QT и в редких случаях чревато развитием пароксизмальной желудочковой тахикардии типа "пируэт";
- Эритромицин – повышается риск развития кардиотоксичности, что может привести к внезапной сердечной смерти;
- Амиодарон – возможно угнетение метаболизма Амиодарона и значительное удлинение интервала QT;
- Галофантрин – повышается риск развития кардиотоксичности и внезапной сердечной смерти.
Условия хранения
Обычно срок хранения составляет 2 года. Производитель рекомендует хранить Флуконазол при температуре до 25°С в недоступном для детей месте.
Цена на Флуконазол колеблется от 10 гривен за 1 капсулу, до 100 гривен за 10 капсул.
Читайте также:


