Баллы по степени патологических изменений
билирубин (мг/дл [мкмоль/л]) при ПБХ
результат по шкале Чайлд-Пью
компенсированный цирроз печени: больной в классе А, нет показаний к трансплантации
декомпенсированный цирроз печени: больной в классах B и C, показания к трансплантации
ПБХ — первичный билиарный холангит (primary biliary cholangitis )
Дополнительные методы исследования
1) общий анализ крови — тромбоцитопения (иногда первый и единственный лабораторный симптом цирроза печени), анемия (очень часто, обычно макроцитарная), лейкопения;
2) биохимический анализ крови — повышение активности АЛТ и АСТ (обычно АСТ > АЛТ, при циррозе без активного гепатита и в терминальной стадии может быть в норме), ЩФ (2–3 раза; обычно при холестатических заболеваниях печени), ГГТП (изолированное повышение свидетельствует об алкогольной этиологии); уменьшена активность холинэстеразы; гипергаммаглобулинемия (обычно поликлональная), гипергликемия (часто), гипертриглицеридемия (особенно при алкогольном циррозе), гиперхолестеринемия (при холестатических заболеваниях печени), повышенная концентрация АФП (при циррозе с высокой воспалительной активностью; величины >200 Ед/мл указывают на гепатоцеллюлярную карциному); при декомпенсированном циррозе: гипербилирубинемия (как правило, с преобладанием конъюгированного билирубина; не меняется или медленно нарастает, обычно не достигает высоких величин, за исключением холестатических заболеваний печени), гипоальбуминемия, повышение концентрации аммиака в сыворотке крови, гипогликемия (может свидетельствовать о выраженной печеночной недостаточности, бактериальном инфицировании или гепатоцеллюлярной карциноме), гипонатремия, гипо-или гиперкалиемия;
3) коагулограмма — удлинение ПВ; один из наиболее чувствительных показателей эффективности функции гепатоцитов, опережает все другие симптомы метаболической декомпенсации и имеет прогностическое значение.
2. Визуализирующие методы обследования: выполняются с целью выявления очаговых изменений (рак), определения размеров и формы органа, распознавания стеатоза, сопутствующего циррозу, и оценки симптомов портальной гипертензии и кровообращения в печеночных сосудах. УЗИ — типична гипертрофия левой доли и хвостатой доли, уменьшение правой доли и нерегулярный полициклический контур края печени. Признаки портальной гипертензии: расширение портальной вены >15 мм с однофазным или ретроградным кровотоком и наличие коллатерального кровотока, особенно в левой желудочной, селезеночной и пупочной венах, и спленомегалия (слабо специфический симптом). Часто увеличение желчного пузыря и утолщение его стенки и холелитиаз. Гепатоцеллюлярная карцинома обычно является гипоэхогенным очаговым изменением (если диаметр >2 см, то вероятность рака составляет ≈95 %). КТ — не имеет преимущества над УЗИ, за исключением подозрения на гепатоцеллюлярную карциному.
3. Эндоскопическое обследование: эзофагогастродуоденоскопия выполняется рутинно для диагностики варикозно расширенных вен пищевода, портальной гастропатии или язв.
4. Гистологическое исследование биоптата печени: основа диагностики цирроза и его причин и оценки запущенности заболевания печени; не всегда является необходимым. Выявляются регенерационные узелки (мелкие, большие или смешанные), фиброз на 4 стадии и изменения, характерные для болезни, которая является причиной цирроза.
5. Эластография: является альтернативой для биопсии печени в количественной оценке фиброза (лучше всего достоверность подтверждена при инфекции ВГС).
Гистологическая картина биоптата печени. В случае декомпенсированного цирроза печени, очевидная причина, клиническая картина и типичные изменения в лабораторных исследованиях являются достаточными для постановки диагноза.
В фазе компенсации цирроза печени следует проводить дифференциальную диагностику с другими хроническими заболеваниями. При декомпенсации дифференциации требуют отдельные симптомы заболевания, в зависимости от клинической картины, в т. ч. желтуха →разд. 1.17, асцит →разд. 1.2, портальная гипертензия (причины: подпеченочные — тромбоз портальной вены или селезеночной вены, компрессия извне на портальную вену [опухоли, забрюшинный фиброз], врожденные пороки портальной вены; внутрипеченочные [кроме причин цирроза] — веноокклюзионная болезнь печени, очаговая узловая гиперплазия, шистосомоз, саркоидоз; внепеченочные — синдром Бадда-Киари, тромбоз нижней полой вены, сдавливающий перикардит, рестриктивная кардиомиопатия) и печеночная энцефалопатия →см. ниже.
1. При компенсированном циррозе печени следует порекомендовать абсолютный отказ от алкоголя и курения и сбалансированную (без исключения конкретных продуктов) диету с содержанием белка ≈1 г/кг м. т./сут. Поздний прием легкой пищи, которая состоит из углеводов, противодействует ночному глюконеогенезу с распадом белков, и таким образом гипотрофии. У пациентов с гипотрофией может быть полезным дополнительный прием с пищей жидких пищевых добавок (готовые пищевые смеси) или применение в течение 3 нед. тотального энтерального питания. Не рекомендуют суплементации метионина, а также применения т. н. гепатопротекторных ЛС, или препаратов разветвленных аминокислот (за исключением случаев необходимости ограничения суточного поступления белка).
2. Этиологическое лечение в зависимости от этиологии цирроза.
3. Симптоматическое лечение:
1) гипонатриемия с гиперволемией — является признаком гипергидратации; бессимптомная не требует лечения; ограничение приема жидкости при натриемии гипонатриемия с гиповолемией — требует трансфузии 0,9 % NaCl и лечения причины, чаще всего — отмены диуретиков (противопоказаны при натриемии нарушение гемостаза — обычно не требуют лечения, если не возникают кровотечения (поскольку синтез антикоагулянтных факторов повреждается на схожем уровне, что и синтез прокоагулянтных факторов, то гемостаз обычно сохраняет равновесие, и даже наблюдается тенденция к венозному тромбозу, особенно у лиц пожилого возраста); пациентам с тромбозом портальной вены все чаще назначают варфарин;
4) гипергликемия и сахарный диабет — обычно, только диета, реже — инсулинотерапия.
4. Лечение осложнений →см. ниже.
5. Другие методы неспецифической терапии : неселективные β-блокаторы при первичной и вторичной профилактике кровотечения из варикозно расширенных вен пищевода (→разд. 7.12); антибиотики для предупреждения развития осложнений, связанных с транслокацией бактерий из ЖКТ (→разд. 7.12); статины , напр., симвастатин 20–40 мг/сут (уменьшает портальную гипертензию). Рекомендуется вакцинация против вирусного гепатита A и B, гриппа и пневмококков.
6. Трансплантация печени является основным методом лечения декомпенсированного цирроза печени.
1. Следует назначить регулярный контроль с целью надзора за воздержанием от алкоголя и раннего выявления осложнений цирроза.
2. В фазе компенсированного цирроза необходимо контролировать каждые 3–6 мес. активность аминотрансфераз, ЩФ и ГГТП, ПВ, концентрацию альбумина, билирубина и АФП. Каждые 6 мес. — УЗИ с целью выявления асцита или очаговых изменений в печени. Эндоскопические обследования повторяют с периодичностью 1–3 года, в зависимости от наличия и степени варикозно расширенных вен пищевода.
1. Асцит: самое частое и одно из самых ранних осложнений цирроза. Патомеханизм комплексный; главные факторы — это задержка натрия и воды почками, портальная гипертензия, гипоальбуминемия. Клиническая картина, классификация тяжести, диагностика и дифференциальная диагностика →разд. 1.38.
1) у больных с циррозом без асцита не следует ограничивать приема жидкости и натрия, также не надо применять диуретики с целью предотвращения его возникновения;
2) асцит 1 и 2 степени → начинайте с ограничения натрия в диете спиронолактона 100 мг и фуросемида 40 мг 1 × в день утром; если через 4–5 дней нет эффекта (уменьшение массы тела на 0,3–0,5 кг/сут в случае изолированного асцита или 0,8–1,0 кг/сут, если имеются периферические отеки) → следует увеличивать дозы (спиронолактона до 400 мг/сут, фуросемида до 160 мг/сут). После устранения асцита следует продолжать диету с ограничением натрия, употребление жидкостей ≈1,5 л/сут и удерживать дозу диуретиков на уровне, предохраняющим от повторного накопления жидкости (контроль массы тела каждые 1–2 дня).
3) асцит 3 степени → лечебный парацентез →разд. 24.11. Процедуру можно часто повторять, и она является относительно безопасной, при условии надлежащего заполнения сосудистого русла (лучше всего раствором альбуминов 8 г на 1 л эвакуированной жидкости). Парацентез является методом выбора у больных с гипонатриемией, не поддающейся коррекции. С целью профилактики повторного накопления асцитической жидкости следует применить диуретики и ограничивать введение натрия и жидкостей →см. выше.
4) резистентный или рецидивирующий асцит → трансюгулярный внутрипеченочный портосистемный шунт (ТВПШ), трансплатация печени или перитонеовенозный шунт .
2. Спонтанный бактериальный перитонит (СБП): наблюдается у 10–30 % больных с асцитом. Вызванный инфицированием асцитической жидкости без явного источника инфекции в брюшной полости, вероятно, вследствие проникновения бактерий из просвета кишечника и угнетенной антибактериальной активности асцитической жидкости. Чаще всего (70 %) выделяются бактерии: Escherichia coli, Enterococcus faecalis, Enterobacter, Serratia, Klebsiella, Proteus, Pseudomonas.
Клиническая картина: относительно редко типичные симптомы перитонита (т. е. лихорадка, озноб, разлитая боль в животе, перитонеальные симптомы, ослабление перистальтических шумов). Симптомами СБП может быть лихорадка, энцефалопатия неизвестного генеза или септический шок. В ≈10 % случаев — асимптоматическое течение.
Диагностика: у всех госпитализированных больных с асцитом рекомендуется делать диагностический парацентез и анализ асцитической жидкости →разд. 27.6, включая выполнение посевов (≥10 мл жидкости в емкости с питательным материалом для аэробного и анаэробного посева крови). СБП диагностируется в случае, если количество нейтрофилов в асцитической жидкости составляет >250/мкл без выявленного источника инфекции в брюшной полости. Посевы асцитической жидкости негативны у 20–40 % больных, несмотря на признаки воспаления в асцитической жидкости. Дифференциальная диагностика проводится с вторичным перитонитом у больного с асцитом →разд. 27.6.
Лечение: необходимо немедленно начать эмпирическую антибиотикотерапию → цефотаксим в/в 2 г каждые 8–12 ч; в случае аллергии на цефалоспорины ципрофлоксацин в/в или п/о 0,4–0,5 г каждые 12 ч; следует продолжать до момента исчезновения клинических симптомов или уменьшение количества нейтрофилов в асцитической жидкости до 68 мкмоль/л (4 мг/дл) и креатинина >88,4 мкмоль/л (1 мг/дл) кроме антибиотикотерапии следует применить инфузию раствора альбумина (1,5 г/кг м. т. в 1-ый день, а затем 1 г/кг м. т. на третий день).
1) после эпизода СБП рекомендуется принимать норфлоксацин п/о 400 мг/сут или котримоксазол п/о 960 мг/сутки в течение 5 дней в нед.;
2) у больных, обремененных высоким риском СБП (кровотечение из ЖКТ в анамнезе, независимо от причины; концентрация белка в асцитической жидкости Clostridium difficile .
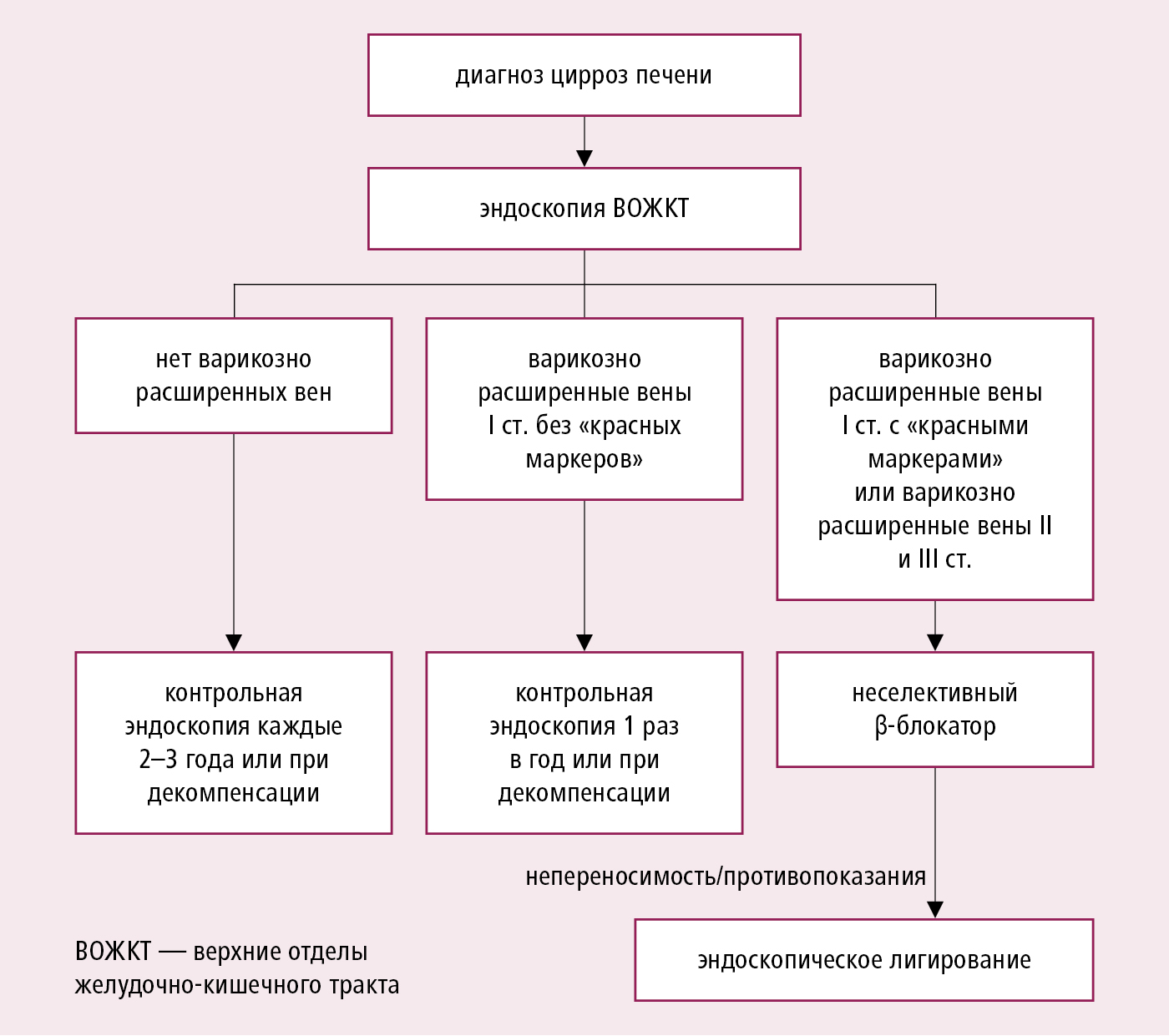
3. Кровотечение из пищеварительного тракта: у больных с циррозом наиболее вероятным и наиболее клинически важным является кровотечение из варикозно расширенных вен пищевода (≈10 % всех причин кровотечений с верхнего отдела пищевода пищеварительного тракта), которые являются следствием коллатерального кровообращения при портальной гипертензии. Риск кровотечения из варикозно расширенных вен пищевода составляет ≈30 % в течение 2 лет после их эндоскопической диагностики, поэтому необходима его профилактика (→рис. 7.12-1). В ≈10 % местом кровотечения не являются варикозно расширенные вены пищевода, а вены желудка (варикозное расширение вен кардиальной части трудно диагностировать и лечить). Значительно реже встречаются кровотечения из варикозных вен нижнего отдела желудочно-кишечного тракта (напр. перианальных), а их последствия не столь серьезны.
![]()
Рисунок 7.12-1. Алгоритм диагностики варикозно расширенных вен пищевода и профилактика первого эпизода кровотечения
1) действия при кровотечении из варикозно расширенных вен пищевода →разд. 4.30. В ≈40 % случаев кровотечение прекращается самостоятельно, но процент ранних (до 5 дней) рецидивов после кровотечения составляет ≈60 %. Эндоскопическое лечение одновременно предотвращает рецидивы кровотечений.
2) другие методы, применяемые для с целью профилактики кровотечения:
а) неселективный β-блокатор (карведилол 6,25–12 мг/сут, надолол 40–240 мг/сут, пропранолол 80–320 мг/сут; дозу следует повышать постепенно до максимально переносимой или до снижения частоты сердечных сокращений 4. Печеночная энцефалопатия: синдром нарушения функции ЦНС при тяжелых острых или хронических заболеваниях печени, вероятно вследствие воздействия эндогенных нейротоксинов (аммиак, меркаптаны, короткие и средние цепи жирных кислот, фенолы), наличия фальшивых нейромедиаторов или чрезмерной активации ГАМК-эргической системы.
Клиническая картина: нарушения поведения, настроения, расстройства личности, нарушения интеллектуальных функций, сознания и нервно-мышечной активности, разной степени интенсивности; классификация →табл. 7.12-2.
Вирусный гепатит А
Проводить с: острой респираторно-вирусной инфекцией; острой пищевой токсикоинфекцией; острым аппендицитом; глистной инвазией; с другими вирусными гепатитами; с наследственными гепатозами; инфекционным ононуклеозом; псевдотуберкулезом; септическим поражением печени; лептоспирозом; токсическим гепатитом; каротиновыми желтухами; с опухолями гепатопанкреатодуоденальной зоны; кистами холедоха; камнями желчного протока и некоторыми другими заболеваниями.
Вирусный гепатит В
Острый вирусный гепатит В в первую очередь нужно дифференцировать от других вирусных гепатитов: А, С, Е, D, F, G и ТТV. Острый вирусный гепатит В следует дифференцировать также с теми же заболеваниями, что и острый вирусный гепатит А. Дифференциальную диагностику вирусных гепатитов следует проводить поэтапно, решая следующие задачи:
исключить острые вирусные гепатиты А, В, С, D и искать другую причину заболевания;
установить тип вирусного гепатита и определить стадию заболевания.
Минимальным объемом обследования больных следует считать определение серологических маркеров:
вирусный гепатит А — анти-HAV IgM;
вирусный гепатит В — HBsAg, aнти-HBc IgM;
вирусный гепатит С — aнти-HCV IgM, анти-HCV IgG.
Другие вирусные гепатиты
При вирусном гепатите С дифференциальная диагностика проводится, как при ОВГА и ОВГВ. ОВГD в первую очередь необходимо дифференцировать с ОВГВ и ОВГС, а также с другими вирусными гепатитами. ОВГD следует дифференцировать также с теми же заболеваниями, что и ОВГА. Дифференциальная диагностика ОВГЕ проводится с другими острыми вирусными гепатитами и с заболеваниями, как при ОВГА.
Хронические вирусные гепатиты
от так называемых остаточных явлений острого гепатита; с наследственными пигментными гепатозами; с болезнью Вильсона—Коновалова—Блера и другими наследственно обусловленными болезнями обмена веществ (гликогеноз, тирозиноз, амилоидоз и др.); с фиброхолангиокистозом, или врожденным фиброзом; с аутоиммунным гепатитом; с жировым гепатозом (стеатозом печени).
Дифференциальный диагноз необходимо проводить с хроническими гепатитами. Следует учитывать данные анамнеза, эпидемиологические данные. При гепатозах обычно не увеличивается селезенка, при гепатитах она увеличена. Этот же признак позволяет с известной степенью уверенности дифференцировать хронические гепатозы с циррозом печени. При циррозе печени обычно имеются “печеночные стигматы”, что не наблюдается при гепатозе. При гепатозах отсутствуют признаки портальной гипертензии, характерные для портального цирроза
При синдроме Криглера—Найяра проводят дифференциальный диагноз с желтухами новорожденных, обусловленными усиленным гемолизом различного генеза: вследствие несовместимости групп крови матери и ребенка, наследственных гемолитических анемий. Дифференциальный диагноз при синдроме Жильбера проводят с гемолитическими анемиями, и в первую очередь с микросфероцитарной. Следует учитывать интермиттирующий или постоянный характер желтухи, наличие гипербилирубинемии с повышением непрямой фракции билирубина, нормальное содержание в моче билирубина, в моче и кале — уробилиновых тел. В сложных ситуациях прибегают к биопсии печени с последующим гистологическим исследованием ее ткани. Синдромы Дубина—Джонсона и Ротора дифференцируют с хроническим гепатитом и первичным билиарным циррозом печени на основании данных лапароскопии и пункционной биопсии. Патогномоничным признаком при синдроме Дубина—Джонсона являются изменения бромсульфалеиновой пробы при отсутствии изменений других функциональных проб печени.
Трудности в диагностике обусловлены сходством клинической картины цирроза печени с проявлениями хронического гепатита. Дифференциальный диагноз также проводится с первичным раком печени, констриктивным перикардитом, доброкачественным сублейкемическим миелозом, альвеолярным эхинококкозом, амилоидозом.
Дифференциальная диагностика в первую очередь проводится с воспалительными заболеваниями желчного пузыря и желчных путей, холелитиазом, опухолями желчевыделительной системы. Следует учитывать, что при дискинезиях желчных путей, несмотря на достаточно выраженную и нередко весьма разнообразную клиническую картину болевого синдрома, диспептические явления, вегетативные расстройства, объективные данные незначительны. Только многомоментное хроматические зондирование, холецисто- и холеография позволяют с известной степенью достоверности исключить органическое поражение желчевыводящей системы и подтвердить функциональный характер заболевания, определить вид дискинезии.
Желчно-каменную болезнь необходимо дифференцировать с острым холециститом или обострением хронического. При остром холецистите обычно начало приступа не столь бурное, как при желчно-каменной болезни, и, несмотря на сильные боли, больные более спокойны. Приступы печеночной колики следует дифференцировать также с коликой другого происхождения: почечной, аппендикулярной, кишечной. При почечной колике боли обычно иррадиируют в паховую область, в момент приступа болей отмечается поллакиурия. Приступы почечной колики могут быть в редких случаях вызваны гельминтами (печеночной двуусткой, аскаридой и др.), прохождением кровяных сгустков по желчным путям. Механическую желтуху, обусловленную закупоркой общего желчного протока камнем, необходимо дифференцировать от желтухи, возникшей в результате сдавления или прорастания протока опухолью головки поджелудочной железы. В последнем случае непосредственно перед появлением желтухи не наблюдается истощения больного, характерно резкое увеличение СОЭ. Труднее диагностируется желчно-каменная болезнь при преобладании диспептических симптомов, нечетких болевых ощущений или признаков поражения других органов пищеварения. В этих случаях первостепенное значение имеет правильно собранный анамнез (связь болей с приемом пищи, время появления и длительность приступа, сопутствующие симптомы, характер обострений).
В первую очередь ее проводят с холециститом, желчно-каменной болезнью, абсцессом печени. При гнойном абсцессе печени, как и гнойном холангите, наблюдаются лихорадка, боли в правой половине живота, слабость; желтуха развивается реже — примерно у 1/5 больных. Почти у 1/3 больных отмечается реакция плевры — плевральные боли, а затем и выпот. Для диагностики абсцесса печени используют ультразвуковое и радиоизотопное исследование. Холангит, протекающий с перемежающейся лихорадкой и без лейкоцитоза, раньше часто принимался за малярию.
Дифференциальный диагноз необходимо проводить с хроническим холециститом, желчекаменной болезнью.
Хронический бескаменный холецистит
Хронический бескаменный холецистит необходимо дифференцировать с дискинезией желчевыводящих путей, с желчно-каменной болезнью, с хроническим холангитом.
Острый бескаменный холецистит
В диагностике и выборе способа лечения больного решающее значение принадлежит данным объективного обследования больного, динамике клинической картины болезни на фоне проводимого лечения. При деструктивных формах холецистита прибегают к хирургическому лечению.
Острый калькулезный холецистит
С похожей клинической картиной может протекать острый аппендицит при подпеченочном расположении отростка, острый панкреатит, перфоративная язва желудка и двенадцатиперстной кишки, почечная колика и некоторые другие заболевания органов брюшной полости.
Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции