Что такое вирус токсоплазмоза
Токсоплазмоз это распространенная инфекция у человека, возбудителем которой является паразит Токсоплазма Гондии. Он может представлять угрозу для беременных, так как легко проникает через плаценту и может попасть в организм плода, вызывая опасные последствия для будущего ребенка.
Заражение человека токсоплазмой происходит, главным образом, от больных домашних кошек. Кошки, в свою очередь, заражаются токсоплазмозом, поедая сырое мясо мышей или птиц.
Человек может заразиться токсоплазмозом в следующих ситуациях:
· При контакте с кошачьими фекалиями или с землей, загрязненной испражнениями больной кошки (возбудители токсоплазмоза могут выживать в земле до года).
· При употреблении некачественной воды, загрязненной фекалиями зараженного животного.
· При употреблении в пищу мяса, не прошедшего должной термической обработки.
· Женщина может передать токсоплазмоз своему будущему ребенку во время беременности или родов.
У взрослых здоровых людей токсоплазмоз, как правило, протекает бессимптомно, либо вызывает жалобы, сходные с симптомами обычной простуды. Только у 10-20 человек из ста зараженных могут появляться следующие признаки токсоплазмоза:
· увеличение лимфатических узлов в области шеи или затылка
· повышение температуры тела
· головные боли и боли в мышцах
· повышенная потливость по ночам
По некоторым данным, около трети населения нашей планеты заражены токсоплазмозом. Никто не застрахован от этой инфекции. Можно заразиться токсоплазмозом, даже не подозревая об этом.
Токсоплазмоз не представляет опасности для взрослых здоровых людей, так как их иммунная система в состоянии побороть эту инфекцию. Это заболевание опасно лишь для людей с плохим иммунитетом (для ВИЧ-инфицированных, для людей, проходящих химиотерапию и лечение после трансплантации органов), а также для еще не рожденных детей и для новорожденных.
Если беременность только планируется, то сдать анализы на токсоплазмоз рекомендуется заранее.
Каждая беременная женщина при постановке на учет должна проходит обследование на токсоплазмоз. В случае положительного результата будущая мама может быть абсолютно спокойна – она уже инфицировалась до беременности. Токсоплазмоз не опасен для ее малыша, и в дальнейшем в эту и последующие беременности анализ на токсоплазмоз выполнять не нужно. Однако,если антитела к токсоплазме по результатам исследования не обнаружены (отрицательный результат), необходимо выполнять все рекомендации врача и четко следовать определенным правилам, чтобы не подвергнуть здоровье будущего малыша опасности.
· Не пробуйте мясо и мясные продукты пока не будете уверены в их готовности.
· Никогда не пробуйте сырой фарш, избегайте употребления копченого и сыровяленого мяса
· Не употребляйте в пищу сырые яйца
· Откажитесь от не пастеризованного молока и продуктов из него изготовленных
· Откажитесь от работы с землей, либо, работая, в саду или огороде надевайте перчатки. После работы с землей тщательно мойте руки с мылом. Не прикасайтесь руками к лицу до тех пор, пока не будете уверены, что на них нет частиц земли.
· Избегайте песочниц для детей. Вы можете позволить своему старшему ребенку играть там, но сами держитесь на расстоянии.
· Не кормите домашних кошек сырым мясом и другой термически необработанной пищей, которая может потенциально служить источником инфекции.
· Не выпускайте на улицу домашних питомцев и не контактируйте с бродячими кошками и собаками.
· Избегайте контакта с кошачьим туалетом, либо убирайте туалет ежедневно (для предупреждения созревания цист возбудителя в окружающей среде) в перчатках с тщательной обработкой после этого рук теплой водой с мылом.
· Проходите регулярные обследования на антитела к токсоплазме каждые 1-2 месяца во время беременности.
Если женщина заразится токсоплазмозом во время беременности, она может передать эту инфекцию своему будущему ребенку.
У детей иммунная система еще не сформирована окончательно, поэтому токсоплазмоз у них может вызывать серьезные последствия, такие как водянка головного мозга (гидроцефалия), повреждения мозга, глаз и других органов.
Токсоплазмоз на ранних сроках беременности может привести к замершей беременности и выкидышу.
Заражение токсоплазмозом во время беременности может привести к развитию врожденного токсоплазмоза у будущего ребенка. Основные проявления которого это:
· Воспаление сетчатки глаз
· Воспаление головного мозга
Если анализы на токсоплазмоз подтверждают, что заражение произошло во время беременности, потребуется более тщательное наблюдение со стороны врача и лекарственное лечение.
В настоящее время лекарственное лечение токсоплазмоза во время беременности позволяет значительно снизить риск передачи этой инфекции плоду.
Токсоплазмоз — широко распространенное инфекционное заболевание человека и животных, характеризующееся длительным хроническим течением, полиморфностью клинической картины (от бессимптомного носительства до летальных форм болезни) и возможностью внутриутробного инфицирования плода.
Возбудитель токсоплазмоза — Toxoplasma gondii — внутриклеточный паразит, размером 4—7 мкм. Если взглянуть на этот живой организм под микроскопом, он напоминает дольку апельсина (рис.1).
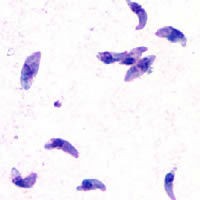
Рис. 1 Toxoplasma gondii –окрашенный препарат по Романовского-Гимзе
Можно ли заразиться токсоплазмозом от домашних животных? Да, ведь токсоплазмозом болеют около 60 видов птиц и 300 видов млекопитающих (одомашненных и диких), которые с фекалиями попадают во внешнюю среду выделяют цисты и приводят к заражению других организмов.
Но имея сложный путь развития (половой и бесполый) и тот факт, что половой процесс происходит только лишь в кишечнике животных семейства кошачьих, с образованием устойчивых форм (цист), которые долгое время сохраняются во внешней среде (до 2 лет), не боятся действия низких и высоких температур, высушивания. Бесполое размножение не приводит к образованию стойких форм паразита.
Источником инфекции выступают больные животные, которые выделяют паразитов со слюной, молоком, мочой, фекалиями. Люди лишь промежуточные хозяева этого простейшего.
Заражение возбудителем токсоплазмоза происходит:
- при употреблении в пищу сырого или плохо прожаренного мяса;
- при контакте с сырым или недостаточно термически обработанным мясом слизистой оболочки полости рта (многие хозяйки пробуют сырой фарш);
- при уходе за зараженными животными, например, уборка кошачьего туалета;
- при употреблении в пищу немытых овощей, фруктов, зелени, на которых могут быть цисты паразита;
- при пересадке внутренних органов или переливание крови.
В подавляющем большинстве случаев при токсоплазмозе наблюдается бессимптомное носительство паразита, сопровождающееся наличием специфических антител в крови. Инфицированность населения колеблется от 10 до 90%.
Клинические симптомы токсоплазмоза у человека отличаются разнообразием. Выделяют врожденный и приобретенный токсоплазмоз.
Врожденный токсоплазмоз протекает тяжелее всего. При заражении на ранних сроках беременности происходит внутриутробная гибель плода, так как у него формируются уродства, которые несовместимы с жизнью. Если инфицирование наступает во второй половине беременности, ребенок рождается с генерализованным поражением всех органов и систем. Для него характерны повышение температуры тела, желтушность кожи, слабость, низкий тонус мышц, увеличение печени, лимфатических узлов, селезенки, кожная сыпь, патологии нервной системы (энцефаломиелит). Также возможно развитие косоглазия, слепоты, нарушение формирования головного или спинного мозга.
Токсоплазмоз входит в группу TORCH- инфекций, считающихся потенциально опасными для внутриутробного развития плода. Только первичное заражение женщины во время беременности может привести к инфицированию плода. Таким образом, практически важным является вопрос о моменте инфицирования беременной: задолго до, непосредственно перед, либо во время беременности.
При попадании токсоплазм в организм человека через 7—14 дней начинается первичный гуморальный иммунный ответ — продуцируются специфические IgM. Максимальный уровень их концентрации достигается к 20— 30-му дню от момента инфицирования. Полное их исчезновение в большинстве случаев (около 70%) происходит в течение 3—4 месяцев, однако, возможно присутствие специфических IgM и более длительное время — до 1 года и более (около 10% случаев). Следовательно, присутствие в крови специфических IgM предполагает, но не доказывает свежее инфицирование, поскольку они могут находиться в крови от 3 мес. до 1,5 лет. Дифференцировать первичную инфекцию от паст-инфекции помогает комплексный подход к диагностике — это сопоставление данных всего спектра серологических маркеров инфекции, а именно:
- результатов выявления специфических IgM, IgA;
- определения индекса авидности IgG и концентрации IgG в динамике.
Анализ серологического профиля пациента позволяет определить вероятный срок инфицирования T.gondii.
В случае отрицательного результата беременные относятся к группе риска по инфицированию Toxoplasma gondii во время беременности и каждые 1—2 месяца должны обследоваться на токсоплазмоз. В случае положительного результата иммуноферментного анализа на поздние специфические антитела IgG у беременных важно определить срок инфицирования.
Приобретенный токсоплазмоз у человека чаще всего имеет латентное течение. Инкубационный период длится от 5 до 23 дней. Больные жалуются на высокую температуру тела, озноб, слабость, головные боли, болезненные ощущения в суставах и мышцах, увеличение печени, селезенки, шейных лимфатических узлов. Возможно развитие пневмонии, энцефалита, эндокардита, поражения глаз.
Течение хронического токсоплазмоза бессимптомное или характеризуется незначительными клиническими проявлениями на протяжении многих лет. Наиболее распространенные симптомы этой формы болезни:
- повышение температуры до субфебрильных цифр;
- слабость, которая возникает даже после сна, ухудшение памяти, апатия к окружающему миру, раздражительность;
- тупые головные боли;
- болезненные ощущения в мышцах и суставах, затруднение передвижения;
- увеличение в размерах селезенки, печени и лимфатических узлов;
- при поражении желудочно-кишечного тракта: тупые боли в животе, сухость во рту, снижение аппетита, метеоризм;
- патологии сердечно - сосудистой системы, которые сопровождаются снижением артериального давления, давящими болями в сердце и изменениями его ритма;
- нарушения эндокринной системы: болезни поджелудочной железы, сбои менструального цикла, импотенция;
- расстройства зрения, близорукость.
В то же время возможны и клинически выраженные варианты течения первичной инфекции (как правило, возникающие у лиц с нарушением иммунитета) с развитием энцефалита, миокардита, миозита, увеита, формированием хронической инфекции.
Весьма актуальна проблема генерализации латентного токсоплазмоза у ВИЧ-инфицированных с развитием тяжелого некротического энцефалита с большой вероятностью летального исхода.
Среди возможных осложнений токсоплазмоза выделяют: инфекционно-токсический шок, поражения центральной нервной системы (энцефалит, арахноидит, отек мозга, эпилептиформный синдром, параличи, парезы, отставание детей в развитии), болезни глаз (атрофия зрительного нерва), патологии сердца (эндокардит), недуги дыхательных органов (пневмония).
Так как клинические симптомы недуга очень разнообразны, диагностика токсоплазмоза на основании жалоб больного невозможна. Следует обязательно собрать эпидемиологический анамнез, выяснить, употреблял ли больной сырое иди недостаточно прожаренное мясо, контактировал ли с больными животными (в особенности кошками).
В лабораторной диагностике токсоплазмоза широко используются иммунологические методы, которые выявляют антитела к токсоплазмозу. Наиболее распространенным среди них является иммуноферментный анализ. Для его проведения у человека берут кровь на токсоплазмоз. Также можно применять и другие биологические жидкости. На основании выявления антител двух разных классов данное исследование позволяет судить о давности заражения, так как иммуноглобулины класса M появляются сразу после инфицирования и в течение года после него, а иммуноглобулины класса G сохраняются в крови на всю последующую жизнь.
Можно ли вылечить токсоплазмоз? У здоровых людей болезнь заканчивается полным выздоровлением с формированием иммунитета на всю дальнейшую жизнь и не имеет каких-либо последствий. Тяжелые поражения разных органов и систем при токсоплазмозе развиваются у людей с дефектами иммунитета, например, ВИЧ-инфицированных. Последствия токсоплазмоза особенно тяжелые при врожденной форме болезни. Она приводит к внутриутробной гибели плода или наличию у него выраженных патологий.
Профилактика токсоплазмоза также включает следующие мероприятия:
- тщательное мытье фруктов, овощей и зелени;
- употребление в пищу достаточно термически обработанных мясных блюд;
- мытье рук после земельных работ и ухода за животными;
- в период беременности следует избегать контакта с кошками;
- уничтожение мух, тараканов и грызунов, которые могут переносить цисты паразитов.
С целью предупреждения врожденного токсоплазмоза необходимо проводить обследование с определением уровня антител в крови всем женщинам, которые планируют беременность.
Что такое Токсоплазмоз?
Токсоплазмоз — широко распространенная зоонозная паразитарная инфекция, характеризующаяся полиморфизмом клинических проявлений и значительной вариабельностью течения процесса: от здорового, бессимптомного носительства до тяжелых, летальных форм болезни.
Возбудитель токсоплазмоза Toxoplasma gondii —внутриклеточный паразит, размером 4–7 мкм. В организме человека T.gondii может паразитировать в виде пролиферативных форм— эндозитов, в виде псевдоцист и в виде истинных тканевых цист. У кошек и других представителей семейства кошачьих токсоплазмозы могут находиться в кишечнике еще и в виде ооцист, которые при выделении с фекалиями во внешнюю среду сохраняют жизнеспособность и инвазионность в течение 1,5–2 лет. Цисты токсоплазм, находящиеся в мясе и мясных продуктах, могут сохранять жизнеспособность при температуре 2–5°C до месяца, но быстро гибнут при термической обработке или замораживании при –20°C. Наименее устойчивы к факторам внешней среды эндозиты, которые вне организма остаются жизнеспособными от 30 минут до нескольких часов.
Токсоплазмы или следы их присутствия обнаружены более чем у 200 видов млекопитающих и 100 видов птиц. Пораженность или инфицированность токсоплазмами населения Российской Федерации в среднем составляет около 20,0%. Показатели пораженности выше в регионах с теплым климатом; среди лиц ряда профессиональных групп (эпидемиологическими наблюдениями доказана повышенная зараженность и заболеваемость токсоплазмозом людей, имеющих профессиональный контакт с источниками токсоплазмозной инфекции (рабочие мясокомбинатов и звероводческих ферм, животноводы, ветеринарные работники и др.). Инфицированность женщин, как правило, в 2–3 раза выше, чем мужчин .
Заболеваемость токсоплазмозом во много раз ниже показателей инфицированности, однако трудности диагностики, несмотря на обязательную регистрацию, не позволяют судить об истинном уровне инфекции.
Восприимчивость к токсоплазмозу — практически поголовная. Распространение инфекции— повсеместное в виде носительства и спорадических заболеваний.
Основной источник инфекции при токсоплазмозе — беспризорные, дикие и домашние кошки, в организме которых возбудитель проходит полный цикл развития (тканевой и кишечный) и в виде ооцист с их фекалиями выводится наружу. Кошки выделяют возбудителя в среднем до трех недель с момента заражения. За это время в окружающую среду поступает до 1,5 млрд токсоплазм.
Основной фактор передачи — сырое или недостаточно термически обработанное мясо, мясные продукты с находящимися в нем цистами токсоплазм. К дополнительным факторам передачи инфекции относятся плохо вымытая зелень, овощи, фрукты (с земли), грязные руки с находящимися на них ооцистами возбудителя.
Основной и наиболее частый путь передачи инфекции — пероральный, много реже заражение человека может быть осуществлено трансплацентарным (гемотрансфузионным), перкутанным и трансплантационным путями.
Больной токсоплазмозом человек не представляет эпидемиологической опасности ни для окружающих, ни для медицинского персонала, что делает возможным лечение этих больных как в амбулаторных условиях, так и в любом соматическом стационаре.
Иммунитет при токсоплазмозе нестерильный, инфекционный. Иммунное состояние организма сохраняется одновременно с наличием в организме возбудителя, чаще всего в виде цист.
Вышедшие из цист или ооцист возбудители внедряются в эпителиальные клетки тонкого кишечника, где они размножаются, образуя первичный аффект и проникая затем в региональные лимфатические узлы, а из них с током лимфы— в кровь. Диссеминация возбудителя приводит к поражению самых различных органов и тканей.
У человека инфекция, как правило, имеет доброкачественное течение, без развития септических состояний.
У большей части инфицированных клинические проявления заболевания отсутствуют. В преобладающем большинстве случаев при токсоплазмозе наблюдается здоровое носительство паразита. Носительство не требует каких-либо терапевтических мероприятий, а носитель должен расцениваться как практически здоровый человек.
У больных с иммунологическими нарушениями (особенно у больных СПИДом) могут развиться пневмония, энтероколит, тяжелые нарушения ЦНС кистозно-некротического характера, септическое состояние.
Женщины, перенесшие инфекцию до зачатия, и женщины с хроническим токсоплазмозом практически застрахованы от риска внутриутробного инфицирования плода, тогда как беременные, инфицированные в первом и начале второго триместра беременности, составляют основную группу риска.
Диагностика, клиника и лечение токсоплазмоза у беременных женщин
Диагностика токсоплазмоза у беременных женщин включает в себя весь комплекс необходимых клинических, параклинических и специальных (иммунобиологических) исследований, которые применяются для диагностики токсоплазмоза вообще.
Клинические проявления токсоплазмоза у беременных женщин не имеют каких-либо существенных отличий. Острый токсоплазмоз сопровождается повышением температуры до фебрильных (чаще субфебрильных) цифр, выявляется лимфаденит (чаще заднешейный и затылочный), возможны нарушения со стороны ЦНС, внутренних органов, глаз и мышц. При инфицировании женщин незадолго до беременности либо в ранние сроки беременности возможно поражение токсоплазмой плодного яйца, как правило, приводящее к выкидышу.
При отсутствии жалоб и клинических показаний не нуждаются в лечении женщины, переболевшие токсоплазмозом до беременности. Эти женщины расцениваются как практически здоровые лица, не требующие специального медицинского наблюдения.
Неиммунные беременные женщины должны быть обязательно взяты на диспансерное наблюдение и обследоваться на токсоплазмоз.
Беременным женщинам с отрицательными иммунологическими реакциями рекомендуется строго выполнять основные правила профилактики токсоплазмоза.
Профилактика приобретенного токсоплазмоза включает: употребление в пищу только хорошо термически обработанных мясных продуктов; исключение привычки дегустации сырого мясного фарша или сырого мяса; употребление в пищу чисто вымытых овощей, зелени и фруктов (с земли); тщательное мытье рук после обработки сырого мяса, сырых мясных продуктов, после работы в саду, огороде, у детей— после игры на детской площадке, особенно в песочнице; борьбу с беспризорными кошками; лечение больных токсоплазмозом домашних кошек, предупреждение заражения последних. Специфическая профилактика токсоплазмоза не разработана.
1. Этиологический фактор: Toxoplasma gondii — облигатный внутриклеточный паразит со сложным жизненным циклом. Три основные формы развития: тахизоит, тканевая циста, ооцист. Половое развитие паразита в клетках эпителия слизистой оболочки тонкого кишечника окончательного хозяина — домашнего кота и других кошачьих; бесполое развитие в тканях промежуточных хозяев — млекопитающих (в том числе человека) и некоторых видов птиц. У зараженного человека с нормальным иммунитетом формируются тканевые цисты (в основном в мышцах и головном мозге), содержащие живые, медленно делящиеся формы простейшего, сохраняющиеся в организме человека в течение всей жизни.
2. Резервуар и пути заражения: резервуар — кошки и другие кошачьи; заражение человека происходит через:
1) пищевые продукты (овощи, фрукты), воду и руки, загрязненные ооцистами, выделяемыми с калом кота;
2) употребление сырого или не до конца приготовленного мяса зараженных животных, содержащего цисты простейшего (чаще всего свиного и бараньего);
3) передача тахизоитов от матери плоду через плаценту во время паразитемии (вертикальное заражение, только во время первичного заражения);
4) случайный контакт с тахизоитами (редко переливание крови или продуктов крови — в основном лейкоцитарного концентрата, трансплантация органов, лабораторное заражение).
После перенесенного токсоплазмоза, в период иммуносупрессии возможна реактивация инфекции в результате разрыва тканевых цист и превращения спящих в них форм в инвазивные тахизоиты (эндогенная инвазия).
3. Эпидемиология: один из наиболее распространенных паразитозов и зоонозов, является эндемичным во всем мире. Из-за серьезных последствий инфекции для плода особой группой риска являются серонегативные беременные женщины.
4. Инкубационный и заразный период: инкубационный период приобретенной формы от 2 недель до 2 месяцев (ср. 4 недели). Паразитемия длится 1–3 недели. Риск заражения плода составляет 17–25 % в I триместре беременности, 25–54 % во II триместре и 60–90 % в III триместре. Больной не опасен для контактирующих с ним людей.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Клиническое течение зависит от вида инвазивной формы простейшего, источника заражения, патогенности штамма, эффективности иммунной системы, а также интенсивности инвазии. У иммунокомпетентных лиц обычно бессимптомное или малосимптомное (85 % случаев).
1. Узловая форма: наиболее частая у иммунокомпетентных лиц; преобладает увеличение лимфатических узлов, чаще всего шейных вдоль заднего края грудино-ключично-сосцевидной мышцы, заднешейных и затылочных (реже генерализованная лимфаденопатия); диаметр до 3 см, болезненные в острой фазе инвазии, потом безболезненные, не гноятся. Иногда гриппоподобные симптомы. В 1/3 симптоматических случаев клиническая картина напоминает мононуклеоз →разд. 18.1.9.
2. Глазная форма: прогрессирующее воспаление сетчатки и сосудистой оболочки с различной динамикой; чаще у лиц в состоянии иммуносупрессии.
3. Генерализованная форма: очень редко у иммунокомпетентных лиц, чаще всего диагностирована у пациентов в состоянии иммуносупрессии; симптомы со стороны одного или нескольких внутренних органов (воспаление сердечной мышцы, легких, плевры, печени с ее увеличением, спленомегалия, анемия, геморрагический диатез) и/или ЦНС (энцефалит, менингит, миелит, полиневрит).
4. Врожденный токсоплазмоз: заражение плода в результате паразитемии T. gondii у беременной женщины или незадолго до зачатия. Протекает следующим образом: самопроизвольный выкидыш, внутриутробная смерть плода, симптоматическое заражение плода и новорожденного (генерализованная форма с очень серьезными последствиями для развития), генерализованная или органная форма, развивающаяся в первых месяцах жизни младенца, отсроченная реактивация инфекции в подростковом периоде или у молодых людей, малосимптомная форма или бессимптомная. Наиболее серьезные последствия для плода вызывает заражение в I (выкидыш, смерть плода, тяжелые неврологические расстройства) и во II (тяжелое воспаление ЦНС с серьезными неврологическими расстройствами) триместре беременности. При отсутствии лечения (также при бессимптомной инфекции) проявляется тенденция к множественной реактивации, чаще всего во второй и третьей декаде жизни (обычно глазная форма).
Дополнительные методы исследования
1. Идентификация этиологического фактора: основной метод диагностики инфекции:
1) серологические исследования — определение специфических антител в сыворотке у иммунокомпетентных пациентов:
а) IgM — появляются через 1 неделю после инвазии, достигают максимальной концентрации через 1 месяц и обычно исчезают через 6–9 месяцев, могут сохраняться в течение многих месяцев или лет от момента заражения;
б) IgA — свидетельствуют о недавнем заражении, исчезают раньше, чем IgM (исследование более труднодоступно, особенно информативно при диагностике заражения у беременных женщин и при врожденной форме);
в) IgG — максимальная концентрация 2‑3 месяца от заражения, сохраняются на протяжении всей жизни. Если необходимо определить время заражения (напр. у беременных женщин), определяется так называемая авидность (сила связывания с антигеном) антител IgG (антитела с низкой авидностью → острая фаза токсоплазмоза; антитела с высокой авидностью → инвазия ≥20 недель назад);
2) идентификация паразита — у пациентов в состоянии иммуносупрессии, у плода, а также у иммунологически незрелых новорожденных и младенцев (материал: кровь, спинномозговая жидкость, околоплодные воды, бронхоальвеолярный смыв, внутриглазная жидкость или участок ткани, или пораженного органа): выделение паразита (выращивание и микроскопическое исследование), обнаружение его антигенов или генетического материала (ПЦР).
2. Другие исследования: при каждом случае токсоплазмоза обязательно обследование глазного дна, а при подозрении на поражение ЦНС также визуализирующие исследования головного мозга (КТ, МРТ) — характерные нерегулярные очаговые изменения.
Приобретенный токсоплазмоз (также у беременных женщин):
1) сероконверсия специфических антител IgG, или
2) значительное увеличение уровня специфических антител IgG (≥2 раза) в промежутке ≥4 недель, или
3) клинические симптомы токсоплазмоза и обнаружение специфических антител IgA/IgM в сыворотке крови и высокий уровень специфических антител IgG с низкой ( 1. Острая фаза приобретенного токсоплазмоза: в случае тяжелых системных симптомов или со стороны пораженных органов комбинированное лечение пириметамином и сульфадиазином в течение 3 недель. Во время лечения пириметамином показано назначение фолиевой кислоты для профилактики торможения функции костного мозга. В случае непереносимости сульфадиазина, особенно у пациентов, инфицированных вирусом ВИЧ → клиндамицин в сочетании с пириметамином и фолиевой кислотой (лечение следует проводить в специализированном учреждении).
2. Глазной токсоплазмоз: лечение, как и при острой форме, в течение 6–8 нед. в специализированном учреждении и под пристальным наблюдением офтальмолога. Дополнительное лечение: местно противовоспалительные препараты и капли с ГКС в конъюнктивальный мешок. Применение общей криотерапии дискутабельно, поскольку повышает риск токсоплазматического воспаления целого глазного яблока.
3. У пациентов в состоянии глубокой иммуносупрессии, с маркерами заражения T. gondii : в случае симптоматической реактивации инфекции лечение такое же, как в 1 пункте, затем многолетнее профилактическое применение противопаразитарных препаратов пролонгированного действия (напр. ко-тримоксазол, пириметамин с сульфадоксином) или азитромицин. Дозировку следует установить в специализированном учреждении. Действия в случае зараженных ВИЧ →разд. 18.2.
4. Первичное заражение у беременных женщин: с целью профилактики врожденного токсоплазмоза → спирамицин п/о 3 млн МЕ каждые 8 ч до подтверждения инвазии у плода или до родов. В моменте подтверждения инвазии у плода → пириметамин с сульфадиазином и фолиевой кислотой до окончания беременности. При первичном инфицировании T . gondii во 2-ой половине беременности рекомендуется пропустить фармакологическую профилактику спиромицином и сразу применить лечение матери и плода пириметином и сульфадиазином с одновременным добавлением фолиевой кислоты. Лечение следует проводить в специализированном учреждении.
Регулярный контроль морфологии периферической крови во время проведения лечения из-за значительного риска лейкопении и тромбоцитопении. Периодическое обследование глазного дна в случае ухудшения остроты зрения.
1. Врожденный токсоплазмоз: задержка психомоторного развития, гидроцефалия (повышение внутричерепного давления), эпилепсия, катаракта, отслойка сетчатки.
2. Глазной токсоплазмоз: воспаление глазного яблока, устойчивые дефекты поля зрения, снижение зрения, слепота.
3. Токсоплазмоз у пациентов с иммунодефицитом: полиорганная недостаточность, отторжение трансплантата, неврологические расстройства.
Благоприятный в случаях приобретенного токсоплазмоза у пациентов с нормальным функционированием иммунной системы, неопределенный у пациентов с иммунодефицитом, а также у детей с врожденной формой инфекции. Общая смертность в случаях врожденного токсоплазмоза достигает 10 %.
1. Соблюдение основных правил гигиены и питания:
1) избегание употребления и дегустации сырого или полусырого мяса и колбасных изделий, сырого молока, тщательное мытье рук и кухонных приборов после контакта с этими продуктами;
2) тщательное мытье фруктов и овощей перед употреблением;
3) использование защитных перчаток (резиновых или латексных) для работы в саду и в поле;
4) ежедневная уборка кошачьих туалетов с песком и тщательное мытье рук после контакта с кошками или предметами, загрязненными их фекалиями (если это возможно, эти мероприятия не должна выполнять беременная женщина).
2. Скрининговое серологическое обследование: показано у женщин перед планирующейся беременностью, а также периодически у серонегативных беременных женщин (мониторинг сероконверсии с целью начала фармакологической профилактики врожденного токсоплазмоза → Лечение).
3. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации касается всех случаев врожденного токсоплазмоза (бессимптомных и симптомных).
Читайте также:


