Болеют ли бурундуки бешенством
Основные факты
Бешенство представляет собой инфекционную вирусную болезнь, которая после появления клинических симптомов почти всегда заканчивается смертельным исходом. В почти 99% случаев передача вируса бешенства людям происходит от домашних собак. При этом бешенство может поражать как домашних, так и диких животных. Оно передается людям через укусы или царапины, обычно посредством слюны.
Бешенство присутствует на всех континентах, за исключением Антарктиды, причем 95% случаев смерти людей происходят в регионах Азии и Африки.
Бешенство является одной из забытых тропических болезней, которые преимущественно поражают неимущие и уязвимые группы населения, проживающие в отдаленных сельских районах. Хотя существуют эффективные вакцины и иммуноглобулины против бешенства, предназначенные для людей, они не всегда имеются в наличии и не всегда доступны нуждающимся. В целом случаи смерти от бешенства редко отражаются в официальных отчетах. Жертвами часто оказываются дети в возрасте от 5 до 14 лет. Учитывая, что средняя стоимость курса постэкспозиционной профилактики (ПЭП) бешенства может составлять 40 долларов США в Африке и 49 долларов США в Азии, такое лечение может представлять собой катастрофическое финансовое бремя для пострадавших семей, чей ежедневный доход составляет в среднем 1-2 доллара США на человека.
Ежегодно во всем мире прививки от бешенства после укусов животных получают более 29 миллионов человек. По оценкам, это позволяет предотвратить сотни тысяч смертей от бешенства ежегодно.
Профилактика
Бешенство ― болезнь, предотвратимая с помощью вакцин. Вакцинация собак представляет собой наиболее рентабельную стратегию профилактики бешенства у людей. Вакцинация собак приводит к сокращению смертности, вызванной бешенством, и снижает потребность в ПЭП в качестве компонента медицинской помощи пациентам, пострадавшим от укусов собак.
Информирование о поведении собак и профилактика укусов как среди детей, так и среди взрослых являются важнейшим продолжением программы вакцинации против бешенства и могут снизить как заболеваемость бешенством среди людей, так и финансовое бремя, связанное с лечением при укусах собак. Повышение информированности о профилактике бешенства и борьбе с ним в общинах включает в себя просвещение и распространение информации об ответственном владении домашними животными, профилактике укусов собак и незамедлительных мерах после укуса. Участие и ответственность за осуществление программы на уровне общин способствуют более широкому охвату населения и усвоению им основных сведений.
Существуют предназначенные для людей вакцины для профилактической иммунизации до контакта с животными. Они рекомендуются людям, занимающимся определенными видами деятельности, связанными с повышенным риском, таким как сотрудники лабораторий, работающие с живыми вирусами бешенства и другими вирусами, вызывающими бешенство (лиссавирусами), и тем, кто профессионально или непрофессионально занимается такими видами деятельности, при которых возможен прямой контакт с летучими мышами, хищниками или другими млекопитающими, которые могут выступать носителями инфекции.
Профилактическая иммунизация рекомендуется и людям, совершающим поездки в отдаленные районы, затронутые бешенством, которые планируют проводить много времени на природе, занимаясь спелеотуризмом или альпинизмом. Люди, отправляющиеся в длительные поездки или переезжающие на постоянное место жительство в районы с высоким риском бешенства, должны проходить вакцинацию, если на местном уровне доступ к антирабическим препаратам ограничен. Наконец, следует рассмотреть целесообразность иммунизации детей, живущих в удаленных районах с повышенным риском или посещающих такие районы. При игре с животными дети могут получить более серьезные укусы или же не сообщить о полученных укусах.
Симптомы
Инкубационный период бешенства обычно длится 2-3 месяца, но может варьироваться от 1 недели до 1 года в зависимости от таких факторов, как место проникновения вируса бешенства и вирусная нагрузка. Первоначальные симптомы бешенства включают в себя повышение температуры и боль, а также необычные или необъяснимые ощущения покалывания, пощипывания или жжения (парестезия) в месте раны. По мере распространения вируса по центральной нервной системе развивается прогрессивное смертельное воспаление головного и спинного мозга.
Существуют две формы этой болезни:
- У людей с буйным бешенством появляются признаки гиперактивности, возбужденное поведение, гидрофобия (водобоязнь) и иногда аэрофобия (боязнь сквозняков или свежего воздуха). Смерть наступает через несколько дней в результате кардиореспираторной остановки.
- На паралитическое бешенство приходится около 20% всех случаев заболевания у людей. Эта форма бешенства протекает менее драматично и обычно дольше, чем буйная форма. Мышцы постепенно парализуются, начиная с места укуса или царапины. Медленно развивается кома и в конечном итоге наступает смерть. При паралитической форме бешенства часто ставится неверный диагноз, что способствует занижению данных о болезни.
Диагностика
Имеющиеся на данный момент диагностические средства не подходят для выявления инфицирования бешенством до появления клинических симптомов болезни, и до тех пор, пока не разовьются особые признаки бешенства, такие как гидрофобия или аэрофобия, постановка клинического диагноза может быть затруднена. Прижизненное и посмертное подтверждение бешенства у людей может осуществляться с помощью различных диагностических методик, направленных на выявление целого вируса, вирусных антигенов или нуклеиновых кислот в инфицированных тканях (мозге, коже, моче или слюне).
Передача инфекции
Инфицирование людей обычно происходит в результате глубокого укуса или царапины, нанесенных животным, которое заражено бешенством, при этом 99% случаев передачи инфекции людям происходит от бешеных собак. В Африке и Азии отмечается наиболее тяжелое бремя бешенства среди людей, и на эти регионы приходится 95% смертей от бешенства, происходящих в мире.
На Американском континенте основным источником инфекции в большинстве случаев смерти людей от бешенства в настоящее время выступают летучие мыши, так как передачу инфекции от собак в этом регионе в основном удалось прервать. Кроме того, бешенство летучих мышей становится новой угрозой для здоровья людей в Австралии и Западной Европе. Случаи смерти людей в результате контактов с лисицами, енотами, скунсами, шакалами, мангустами и другими видами диких хищных животных, являющихся носителями бешенства, происходят очень редко. Сведения, подтверждающие передачу бешенства через укусы грызунов, отсутствуют.
Передача инфекции может произойти и в случае, если инфекционный материал (обычно слюна) вступает в непосредственный контакт со слизистыми оболочками или свежими ранами на коже человека. Передача инфекции от человека человеку при укусе теоретически возможна, но еще никогда не подтверждалась.
Заражение бешенством при вдыхании аэрозолей, содержащих вирус, или при трансплантации инфицированных органов происходит очень редко. Заражение людей бешенством при употреблении в пищу сырого мяса или других тканей животных никогда не подтверждалось.
Постэкспозиционная профилактика (ПЭП)
Постэкспозиционная профилактика (ПЭП) заключается в незамедлительном оказании помощи человеку, пострадавшему от укуса, после контакта, который несет в себе опасность инфицирования бешенством. Это предотвращает попадание вируса в центральную нервную систему, которое неминуемо приводит к смерти. ПЭП заключается в следующем:
- обильное промывание и местная обработка раны как можно скорее после контакта;
- курс иммунизации мощной и эффективной вакциной против бешенства, соответствующей стандартам ВОЗ;
- при наличии показаний введение антирабического иммуноглобулина (АИГ).
Эффективная медицинская помощь, оказанная вскоре после контакта, предполагающего риск инфицирования бешенством, может предотвратить наступление симптомов и смертельный исход.
Рекомендуемые процедуры по оказанию первой помощи включают в себя немедленное и тщательное промывание раны водой с мылом, моющим средством, повидон-йодом или другими веществами, убивающими вирус бешенства, в течение не менее 15 минут.
В зависимости от тяжести контакта с животным, которое предположительно может быть инфицировано бешенством, рекомендуется осуществление ПЭП по следующей схеме (см. таблицу):
| Таблица: Категории контакта и рекомендуемая постэкспозиционная профилактика (ПЭП) | |
| Категории контакта с предположительно бешеным животным | Постэкспозиционная профилактика (ПЭП) |
| Категория I – прикосновение к животным или их кормление, облизывание животными неповрежденной кожи | Не требуется |
| Категория II – сдавливание открытых мест кожи при укусе, небольшие царапины или ссадины без кровотечений | Немедленная вакцинация и местная обработка раны |
| Категория III – единственный или множественные трансдермальные укусы или царапины, облизывание поврежденной кожи; загрязнение слизистых оболочек слюной при облизывании, контакты с летучими мышами. | Немедленная вакцинация и введение антирабического иммуноглобулина; местная обработка раны |
При всех контактах категорий II и III, оцениваемых как контакты, представляющие риск развития бешенства, требуется ПЭП. Риск возрастает, если:
- известно, что укусившее человека млекопитающее относится к виду, являющемуся носителем или переносчиком бешенства
- контакт происходит в географическом районе, где все еще присутствует бешенство
- животное выглядит больным или проявляет аномальное поведение
- рана или слизистая оболочка была загрязнена слюной животного
- укус не был спровоцирован
- животное не вакцинировано.
Наличие вакцины у вызывающего подозрения животного не должно быть решающим фактором при принятии решения о том, следует ли начинать ПЭП, если иммунизация животного находится под сомнением. Это может касаться ситуаций, когда программы вакцинации собак недостаточно регламентированы или не отслеживаются из-за недостатка ресурсов или низкого приоритета.
ВОЗ продолжает укреплять профилактику бешенства среди людей посредством ликвидации бешенства у собак, стратегий по предотвращению укусов собак, а также путем расширенного применения внутрикожной ПЭП, которая позволяет уменьшить объем и, следовательно, снизить стоимость выращенной в клеточной культуре вакцины на 60-80%.
Комплексное ведение случаев укусов
Если это возможно, необходимо поставить в известность ветеринарную службу, выявить укусившее животное и поместить его в карантин для наблюдения (это относится к здоровым собакам и кошкам). В альтернативном порядке животное может быть подвергнуто эвтаназии для незамедлительного лабораторного анализа. Необходимо продолжать профилактику в течение 10-дневного периода наблюдения или до получения лабораторных результатов. Профилактическое лечение может быть прервано, если будет подтверждено, что животное не было заражено бешенством. Если животное с подозрением на бешенство невозможно поймать и протестировать, необходимо довести до конца полный курс профилактики.
Деятельность ВОЗ
Бешенство включено в дорожную карту ВОЗ по забытым тропическим болезням. Так как оно является зоонозной болезнью, необходима тесная межсекторальная координация на национальном, региональном и глобальном уровнях.
Центральным компонентом любой программы по борьбе с бешенством должны выступать мониторинг и эпиднадзор за этой болезнью. Отнесение той или иной болезни к категории болезней, о которых необходимо представлять уведомления, играет решающую роль в создании эффективно функционирующей системы регистрации. Такая система должна включать в себя механизмы для передачи данных с уровня общин на национальный уровень, а также в МЭБ и ВОЗ. Это обеспечит обратную связь, дающую возможность судить об эффективности программы, и позволит предпринимать действия для преодоления слабых мест.
Наличие запасов антирабической вакцины как для собак, так и для людей оказывает каталитическое воздействие на деятельность по ликвидации бешенства. ВОЗ вместе с партнерами ведет работу по прогнозированию глобальных потребностей в вакцинах для людей и собак, а также в антирабическом иммуноглобулине, чтобы оценить мировой потенциал их производства и изучить возможности массовых закупок для стран через механизмы ВОЗ/ЮНИСЕФ (вакцины и АИГ для людей) и МЭБ/ВОЗ (вакцины для животных).
В 2016 г. Стратегическая консультативная группа экспертов ВОЗ по иммунизации (СКГЭ) создала рабочую группу по антирабическим вакцинам и иммуноглобулинам. В настоящее время рабочая группа проводит обзор научных данных, соответствующих программных аспектов и расходов, связанных с их использованием. В частности, она будет рассматривать такие вопросы, как внутрикожное введение вакцины, укороченные схемы вакцинации и потенциальное воздействие новых биологических веществ. Рекомендации, предложенные в результате этой работы, будут рассмотрены СКГЭ в октябре 2017 г. для обновления позиции ВОЗ в отношении иммунизации против бешенства.
С 2016 по 2018 г. ВОЗ оказывала поддержку по сбору данных и фактической информации в 23 странах Азии, Африки и Америки. Эти данные (об укусах собак и случаях заболевания бешенством, о назначении ПЭП и результатах дальнейшего наблюдения, о потребностях в вакцинах и вариантах осуществления программной деятельности) используются при актуализации позиции ВОЗ по данному вопросу.
Предварительные результаты исследований подтверждают, что:
Эти данные были опубликованы в рецензируемых научных журналах и использовались в качестве подтверждения необходимости вложения ресурсов в программы борьбы с бешенством. Ранее в этом году Гави, Альянс по вакцинам одобрил включение бешенства в свою стратегию инвестиций в вакцины на 2021–2025 гг. Это может в перспективе привести к значительному снижению числа смерти от бешенства среди людей.
С 1983 г. страны в Американском регионе сократили заболеваемость бешенством более чем на 95% у людей и на 98% среди собак. Этот успех был достигнут прежде всего благодаря применению эффективных мер политики и программ, в которых особое внимание уделяется регулируемым на региональном уровне кампаниям по вакцинации собак, повышению информированности общественности и широкому распространению и наличию ПЭП.
Многие страны в Регионе Юго-Восточной Азии ВОЗ инициировали кампании по ликвидации бешенства в соответствии с задачей по ликвидации этой болезни в регионе к 2020 г. Бангладеш начала свою программу по ликвидации бешенства в 2010 г., и благодаря ведению случаев укусов, массовой вакцинации собак и все более широкому доступу к бесплатным вакцинам с 2010–2013 гг. смертность от бешенства среди людей снизилась в стране на 50%.
Кроме того, большого прогресса удалось добиться на Филиппинах, в Южной Африке и Объединенной Республике Танзании, где пилотные проекты, осуществлявшиеся ВОЗ в рамках проекта Фонда Билла и Мелинды Гейтс, недавно показали, что число случаев бешенства у людей можно уменьшить с помощью сочетания таких мероприятий, как массовая вакцинация собак, облегчение доступа к ПЭП, усиленный эпиднадзор и повышение информированности общественности.
Ключевую роль в поддержании программ по борьбе против бешенства и их распространении на близлежащие территории играют следующие принципы: начинать с малого, придавать импульс местным антирабическим программам с помощью комплексных мер стимулирования, наглядно демонстрировать успех и рентабельность программ и обеспечивать участие правительства и затронутых общин.
Международный день борьбы с бешенством отмечается ежегодно 28 сентября. Кто главный переносчик опасного заболевания и как избежать гибели после встречи человека с ним, читайте в материале.
Sputnik
Проблема заболевания бешенством среди животных и угроза жизни человеку были актуальны всегда и во всем мире, уверен начальник Государственной ветеринарной службы Абхазии Роман Джопуа.
В первую очередь это связано с тем, что встреча человека с больным животным может обернуться настоящей трагедией для хомо сапиенс, если не принять своевременные и необходимые меры.
"Актуальность этой проблемы особенно увеличилась в послевоенные годы, когда прекратился отстрел диких животных, которые и являются главным источником распространения бешенства", — рассказал Джопуа.
По словам специалиста, больше всего подвержены заражению вирусом бешенства плотоядные животные – собаки и кошки. Этот вирус им обычно передается от диких животных, которые обитают в лесу, но нередко выходят к месту проживания людей. А лес, да и сама природа, климат Абхазии, добавил Джопуа, идеально подходят для появления и распространения заболевания.
"В советское время были прецеденты того, что крысы становились источником заражения не только животных, но и птиц. К счастью, в истории современной Абхазии такие случаи не зарегистрированы", — отметил ветеринар.

Человеку этот опасный вирус чаще всего передается от домашних животных через укус. Джопуа поделился способом первой помощи в такой ситуации, которая, конечно же, не застраховывает от дальнейшего распространения вируса в организме, но снижает уровень риска.
Это раствор хозяйственного мыла на основе воды, но возлагать все надежды на эту "микстуру" нельзя. Обязательно нужно сразу же обратиться к врачам и пройти всю необходимую вакцинацию.
Если время было упущено, подчеркнул ветеринар, то человека уже ничего не спасет. Как только появятся первые симптомы заражения, клинические признаки, которые могут дать о себе знать в период от трех и до 45 недель, инфицированный погибает.
"Были случаи, когда инкубационный период у человека доходил до года, а у собак чаще всего так и бывает. Из-за поражения центральной нервной системы спустя определенное время начинают проявляться первые признаки бешенства. Главные симптомы у человека, и животных – это беспричинные приступы паники, боязнь воды, перепад настроения, изменение характера вплоть до агрессии. Бывает и такое, что человек начинает выть и кусаться", — объяснил Роман Джопуа.
Инфекционист Сухумской городской инфекционной больницы Камилла Хурхумал объясняет, что вакцинация от бешенства не входит в список плановых вакцинаций, проводится она только в тех случаях, когда человека укусило животное. В первую очередь, если вас покусали, нужно промыть рану мыльной водой, обработать перекисью водорода и обратиться в травмпункт, где всегда есть необходимая вакцина.
Врач отметила, что в идеале в медучреждение надо обратиться в первые 72 часа после укуса животного. Если не получится за это время, то не позднее двух недель, иначе вакцина будет бесполезной. Диета вакцинированным не нужна, но употреблять алкоголь нельзя, так как он разрушает вакцину. Инкубационный период вируса зависит от локализации укуса или попадания слюны зараженного животного на тело человека.
Первые и основные симптомы заражения бешенством – это головные боли, ломота в теле, неприятные покалывания и тянущие боли в месте укуса, раздражительность, боязнь воды и света.
Инкубационный период длится от одного до двух месяцев, но по последним исследованиям, инкубационный период может варьироваться до пяти лет.
Роман Джопуа, в свою очередь, развеял миф о том, что главный признак бешенства у животных – это пена изо рта. Это в корне неверно, утверждает он.
Пена в полости рта животных может появиться по разным причинам, в том числе от обычного отравления. Это, конечно же, должно насторожить, подчеркнул ветеринар, но не факт, что повышенное слюноотделение — причина заражения вирусом.
Бесспорным доказательством того, что животное страдает от бешенства, является раскрытая пасть и неспособность плотоядного ее закрыть. Бывает и такое, что собаки с признаками бешенства целиком погружают голову в воду, пытаясь ее выпить. Но так как горло парализовано, сделать это им не удается. Это неопровержимый факт того, что домашнее животное болеет бешенством.
За июнь 2019 года в Галскую районную больницу с жалобами на укус собак и кошек обратились 36 человек, был зафиксирован один летальный исход.
Начальник Государственной ветеринарной службы Абхазии Роман Джопуа призывает население вакцинировать своих питомцев от бешенства, чтобы избегать опасных для здоровья людей ситуаций.
Читайте также:
Убийству - НЕТ!: первая акция по стерилизации бездомных собак прошла в Абхазии
Идет охота на волков: как борются с хищниками в Абхазии
Клуб радостных мамочек и папочек
Раздел получился весьма бесполезный — начиная с безграмотного названия (насекомые — класс животных) и заканчивая содержанием. Ну посудите сами — с кем у современного городского ребенка больше шансов столкнуться — с медузой, с каракуртом или с собакой? Что ему угрожает чаще — яд экзотической змеи гюрзы, бешенство или болезнь Лайма?
Поэтому я решила восполнить этот пробел и написать маленький цикл статей об укусах. Тем более сейчас весна, на носу майские праздники — самое подходящее для этого время. Я попробую дать наиболее актуальную информацию для городских родителей и попутно развенчать несколько довольно опасных мифов, укоренившихся в сознании людей. Писать я буду о вещах жутковатых, предупреждаю сразу.
Первая статья будет посвящена бешенству, вторая — укусам клещей, третья — укусам собак. Честно предупреждаю - в дискуссию с противниками прививок и зоозащитниками я вступать не стану.
* Одна из немногих книг на русском языке, посвященных безопасности детей, которую можно приобрести в нашей стране сейчас, но об этом я еще надеюсь подробно рассказать.
Итак, часть первая. Бешенство — это то, что рядом
Базовые знания о бешенстве есть, наверное, у всех. Это инфекционное заболевание, причина которого - вирус бешенства. Заражаются, чаще всего, через укусы больных животных. Практически все зараженные (если не принять меры) рано или поздно заболевают. А болезнь — это смерть. Гарантированная и мучительная.
Попав в организм, вирус бешенства распространяется по нервным путям, достигает слюнных желёз, потом нервных клеток коры головного мозга, и поражает их. Начинается воспаление головного мозга (энцефалит). Больной не может глотать, ему трудно дышать, говорить, его терзают даже слабые свет, звук и движения воздуха, у него развивается паралич. В конце концов больной просто задыхается.
Чаще всего источником опасности для человека становятся домашние или уличные (собака, кошка) или дикие (лисица, волк) хищники. Больное бешенством животное отличает немотивированная агрессия (бросается на всех и всё вокруг безо всякой причины), гидрофобия (отказ от воды), судороги, пена изо рта, желание грызть несъедобные предметы (камни, землю). Всё это известно практически каждому.
А вот, о чем знают немногие.
Больное и заразное животное может не вести себя вышеописанным способом. Почему?
Так вот, с появлением вируса в слюне животное УЖЕ становится заразным!, хотя внешние признаки бешенства могут появиться только через 7-10 дней. Эти самые 7-10 дней наиболее опасны - угроза заражения еще не видна, но она уже есть.
Больное животное становится вялым, апатичным, не выполняет команд, прячется от людей, плохо ест. Часто бывает чрезмерно ласковым, постоянно трется о ноги хозяина (такое поведение особенно характерно для кошек). И только потом появляются характерные для бешенства симптомы.
Но это еще не всё. Бывают формы бешенства, при которых животное ведет себя не агрессивно. У животных выделяют три формы заболевания: буйную (агрессивную), тихую (паралитическую) и атипичную. При тихой или паралитической форме у бешеного животного отсутствуют возбуждение и агрессивность. В последние годы все чаще наблюдается атипичная форма: животные болеют дольше (от 2 недель до 3 месяцев) и у них отсутствуют или слабо выражены обычные симптомы.
К бешеному животному опасно даже прикасаться. Не только укусы — опасен любой контакт. Вирус бешенства легко передается через слизистые оболочки (рот, нос, глаза) и свежие повреждения кожи (ранки и ссадинки, не успевшие покрыться корочкой). Я бы хотела обойтись без страшных историй, но придется привести здесь две. Один турист-спелеолог (пещерник) заразился, когда слюна бешеной летучей мыши капнула ему в глаз. Еще печальнее история малыша, в доме которого умирала любимица-кошка. Она страдала от тихой формы бешенства, и никого не покусала. Но малыш гладил ее, плакал и при этом тер себе глаза — этого оказалось достаточно.
Почему я пишу всё это тут? Потому, что бешенство наиболее опасно именно для детей. Мы, взрослые, еще 10 раз подумаем — стоит ли гладить незнакомую собаку, даже ухоженную и дружелюбную? А ребенок тянется к любому псу, любому коту. А уж к белочке — обеими руками.
Вирус бешенства распространяется по организму с определенной скоростью. Укусили в руку или ногу — у зараженного больше времени на то, чтобы принять меры. Но детей из-за их роста, чаще кусают в лицо и шею. В этом случае вирус гораздо быстрее достигает головного мозга и развивается болезнь. И, наконец, подвижные, шумные дети чаще вызывают агрессию больного животного.
Что же делать, чтобы у ребенка был минимум шансов столкнуться с бешенством?
И еще о прививках. Коротко.
1. Вакцинация от бешенства — не панацея, это гонка на выживание. Между ослабленным вирусом (вакциной) и сильным живым — попавшим в организм в результате укуса. Если первой организм завоюет вакцина — на какое-то время у организма появится иммунитет против бешенства, болезнь не разовьется. Если победит живой и сильный вирус — врачи принесут родственникам пострадавшего свои соболезнования.
2. Успех зависит от того, как быстро после контакта с вирусом бешенства в организм попала вакцина — это раз! Инкубационный период (когда человека еще можно спасти) длится минимум 10 дней, максимум — 4 месяца. И от того, в какую часть тела проник вирус бешенства — это два. Выше я подробно писала про разницу между укусом в лодыжку и укусом в лицо.
3. Прививки от бешенства — это не 40 уколов в живот! Сейчас вакцинация гораздо менее болезненна и гораздо более эффективна: всего 6 инъекций с определенным интервалом. Но не надо стращать ребенка, иначе он может из страха перед уколами не рассказать вам о подозрительном укусе.
4. Устойчивый иммунитет к бешенству не формируется. Есть категории людей, которые прививаются от бешенства профилактически и регулярно, например, ветеринары, егеря — те, для кого высок риск контакта с зараженным животным. Но для обычного человека это не имеет смысла. Однако нужно помнить, что если пару лет назад вашему ребенку делали прививку от бешенства, а тут — снова подозрительный укус, то прививку стоит обновить.
5. В процессе вакцинации и еще некоторое время после нее не рекомендуется посещать баню-сауну и предаваться интенсивным физическим нагрузкам (спортзал, туристический поход).
6. Многочисленных уколов можно избежать, если понаблюдать в течение 10 дней за укусившим животным (если есть такая возможность!). Агрессор жив, здоров и точит зубы снова? У него просто дурной характер, а не бешенство. Что, конечно, тоже не очень приятно, но всё же не так опасно!
7. Прививки от бешенства имеют смысл только тогда, когда нет симптомов заболевания бешенством. Если пользоваться медицинским языком — пока инфицирование не перешло в стадию заболевания. Если симптомы бешенства появились — всё! После этого зараженному человеку можно только облегчить его короткий путь в могилу.
Ну и раз уж зашел разговор — буквально пара абзацев о лечении бешенства. 10 лет назад был клинически зафиксирован первый случай излечения от бешенства на стадии проявления симптомов. Врачи нашли (вернее, думали, что нашли) способ лечения, который был назван Милуокским протоколом (или протоколом Милуоки, англ. Milwaukee protocol). Больного бешенством погрузили в искусственную кому. В этом состоянии головной мозг не управлял уже более телом. Больного подключили к аппаратам поддержания жизнедеятельности (ИВЛ, кормление через капельницу и т.п.), ему вводили противовирусные и иммуностимулирующие препараты. В результате мозг справился с энцефалитом и больной выздоровел. Подобная процедура практикуется с переменным успехом: по данным за 2012 год из 37 человек, обратившихся за помощью, удалось спасти только пятерых. Лечение до сих пор считается экспериментальным.
Что такое бешенство и почему оно так опасно?
Статистика ВОЗ (Всемирной организации здравоохранения):
- Бешенство встречается в более чем 150 странах.
- Во всем мире более 55000 человек умирают от бешенства ежегодно.
- 40% людей, которые пострадали от укусов больных или подозрительных на бешенство животных, составляют дети в возрасте до 15 лет.
- Собаки являются источником 99% человеческих смертей от бешенства.
- Каждый год более 15 миллионов человек во всем мире получают антирабическую вакцинацию (прививки от бешенства) после контакта с больными или подозрительными на бешенство животными. По оценкам, это предотвращает 327000 смертей от бешенства в год.
Бешенство вызывается вирусом. Заражение происходит через укусы больных бешенством животных. Вирус бешенства после проникновения через укушенную рану распростаняется по оболочкам нервов и вызывает энцефалит (воспаление мозга).
В 2009 году в мире погибли от бешенства 55 тысяч человек. Подавляющее большинство погибших приходится на бедные страны Африки и Азии, в которых не проводится антирабическая вакцинация.
Наша страна получила в наследство от СССР хорошо налаженную систему вакцинации от бешенства. Эта система по инерции работала в течение двух десятилетий.
В последние годы количество заболевших возрастает. Среди причин этого указывают на увеличение численности основного природного резервуара болезни - лисиц, а это в свою очередь связано с уменьшением площади пахотных земель и соостветственно - расширением жизненного пространства для этих животных.
Несколько десятилетий относительного благополучия ослабили внимание общества к этой проблеме. Осведомленность населения об этом заболевании оставляет желать лучшего.

Позабылись уроки истории - 100-150 лет назад, в эпоху бурного развития капитализма и быстрого роста городов ситуация была почти катастрофической. Огромная и никем не контролируемая численность бездомных собак в больших городах привела к появлению устойчивых городских очагов циркуляции вируса бешенства. В Париже, Лондоне и других крупных городах было значительно проще заразиться бешенством, чем в глубинке. Так, количество заболеваний в Париже составляло одну треть от такового во всей Франции, в Петербурге - в 4 раза больше, чем во всей Петербургской губернии. Положение улучшилось только благодаря энергичным мерам по отлову и отстрелу бродячих собак.
Впрочем, описанная ситуация сохраняется и в наши дни в мегаполисах бедных стран.
Какие животные болеют бешенством.
cave tibi a cane muto et aqua silente (лат.)
берегись тихого пса и спокойной воды
К вирусу бешенства восприимчивы все теплокровные животные, включая грызунов, птиц и летучих мышей (к слову, в Америке и в Индии летучие мыши ответственны за большинство случаев заражения людей бешенством). Высокую восприимчивость к вирусу имеют плотоядные животные и сельскохозяйственные животные, среднюю - грызуны, низкую - птицы.
Опасны своими укусами:
- дикие плотоядные животные из семейтва собачьих (лисицы, волки, енотовидные собаки, шакалы и др.), кошачьих (дикая кошка, рысь и др), куньих (хорьки, куницы, барсуки, ласки, горностаи)
- хищные птицы
- летучие мыши
- дикие грызуны – сурки, бобры, ондатры, бурундуки, хомяки, белки, полевые мыши, крысы, ежи и др.
- домашние животные – собаки, кошки
- сельскохозяйственные животные – лошади, крупный рогатый скот, козы, свиньи
- домовые мыши и крысы в неблагополучных по бешенству регионах
- нехищные птицы
- домашние хомяки, кролики, морские свинки (при клеточном содержании)
Важен не так биологический вид животного, как среда его обитания. Вирус бешенства циркулирует в дикой природе, периодически прорываясь в населенные пункты. Хотя бешенством болеют преимущественно дикие животные, человек чаще заражается от домашних животных по той простой причине, что они к нам ближе. Лидерами в деле заражения людей были и остаются собаки.
Тем не менее, хотя контакты с дикими животными редки, но они наиболее опасны. Например, если лисица забежала среди бела дня в населенный пункт - наверняка она больна бешенством, так как по своей природе это очень осторожное и хитрое животное. Но возможность заполучить дармовую лисью шапку многим затмевает очевидную опасность. Как гласит древняя пословица - radix malorum est cupiditas (лат.) - жадность есть источник всего зла.
Наоборот, можно не волноваться, если кот, никогда не покидавший квартиру на десятом этаже, куснул за ногу, когда ему случайно прижали хвост. Вирус ему подцепить не от кого. Тем не менее, надо за ним наблюдать в течение 10 дней.
Заразиться бешенством можно не только через укус, но и при ослюнении кожных и слизистых покровов, контакте с мозгом больного животного, ранении предметами, контактировавшими с больным животным. Это может произойти во время умервщления больного животного, обработке его шкурки, убое домашнего скота.
Через неповрежденную кожу вирус проникнуть не может, но как знать, что она неповреждена? Вирусу при его наноразмерах достаточно и микротрещины, невидимой невооруженным глазом. Такие микроповреждения всегда есть на коже рук у людей, занятых в сельском хозяйстве.
Возможно заражение в лабораториях, работающих с "диким" вирусом бешенства.
В Южной Америке бывают случаи аэрогенного (через воздух) заражения людей в пещерах, населенных огромным количеством летучих мышей.
Всегда ли человек, укушенный больным животным, заболевает бешенством?
Нет, не всегда, но вероятность очень высока.
Вероятность развития заболевания при различной локализации укуса:
- Укусы в области головы и лица - 91%
- верхних конечностей - 63%
- туловища - 28%
- нижних конечностей - 24%
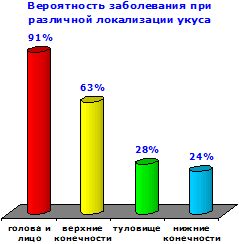
Эти данные нельзя считать абсолютно точными, так как далеко не всегда можно достоверно установить, было ли больным укусившее животное.
Однако с уверенностью можно сказать, что смертность среди заболевших почти 100%. Хотя, начиная с 2005 года, и было несколько случаев успешного лечения бешенства в США и Бразилии, на общей печальной картине смертности это практически не отразилось.
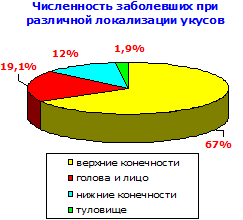
Чаще других случаются укусы нижних конечностей. Укусы верхних конечностей бывают значительно реже, а укусы головы составляют всего 1-2%. Тем не менее эти укусы в 3-4 раза опаснее, что и приводит к преобладанию людей с такими повреждениями среди заболевших (см. диаграммы).
Инкубационный период чаще составляет 30-90 дней; короче 10 дней он бывает исключительно редко.
Локализация укуса имеет решающее значение в частоте заболеваемости и в длительности инкубационного периода.
Риск заболевания повышается также при множественных и глубоких укусах, а также при несвоевременной местной обработке укусов.
Как узнать, есть ли бешенство в местности, где я живу?
Наиболее достоверную информацию Вы можете получить в эпидемиологическом отделе местной СЕС (санитарно-эпидемиологической станции), а также в учреждении ветеринарного надзора. Узнайте в справочной службе номер телефона и позвоните (разумеется, в рабочие часы).
Могут предоставить информацию и в местном травмпункте, причем круглосуточно. Ситуация с распространенностью бешенства быстро меняется. Появляются вспышки заболевания среди животных в местностях, где его раньше не было много лет, поэтому руководствоваться информацией, полученной из других источников, не стоит.
Читайте также:


