Что такое положительная динамика при туберкулезе

Цель исследования. Выявление возможности прогнозирования множественной лекарственной устойчивости возбудителя у больных с впервые выявленным туберкулезом легких без бактериовыделения по данным рентгенологического наблюдения путем обнаружения специфических закономерностей рентгенологической картины заболевания на фоне химиотерапии.
Материалы и методы исследования. Работа основана на результатах динамического рентгенологического исследования органов грудной полости 64 больных с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые с 2012 по 2015 гг. проходили лечение в легочно-терапевтическом и легочно-хирургическом отделениях Воронежского областного клинического противотуберкулезного диспансера им. Н.С. Похвисневой. Под наблюдением находились 48 (75,0%) мужчин и 16 (25,0%) женщин, средний возраст которых составил 35,5 лет.
Настоящее исследование соответствовало дизайну проспективного когортного одноцентрового сплошного наблюдения. Все пациенты оформили информированное согласие о проведении клинического исследования. В исследование вошли пациенты с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые после применения химиотерапии не менее 2 месяцев были прооперированы. Из исследования были исключены больные с другими формами туберкулеза, бактериовыделители и пациенты, в комплексную терапию которых не вошло хирургическое лечение. Диагноз туберкулеза легких у всех пациентов был установлен на основании клинико-рентгенологических данных активности туберкулезного процесса, при этом до начала лечения в обязательном порядке проводилась мультисрезовая рентгеновская компьютерная томография (МСРКТ) органов грудной полости. Через 2 месяца химиотерапии делали повторную МСРКТ органов грудной полости с оценкой рентгенологической динамики туберкулезного процесса.
Оценку рентгенологической динамики осуществляли на основе разработанного нами способа коррекции лечения больных туберкулезом легких без бактериовыделения по данным рентгенологического исследования (патент № RU 2 625 649 от 17.07.2017 г.) путем сравнения объема туберкулезного фокуса с определением коэффициента изменения объема основного фокуса: КИООФ = (V2 месяца / V1 день) х 100%, где V2 месяца – объем основного фокуса инфильтрации при рентгенологическом исследовании через 2 месяца лечения, V1 день – объем основного фокуса инфильтрации до лечения. Расчет объема проводился с помощью математической формулы V = 4/3×πR3, где V – объем туберкулезного фокуса наибольшего диаметра (основной фокус), R – радиус основного фокуса, имеющего приближенно форму сферы.
Для выявления риска развития туберкулеза с МЛУ МБТ у больных инфильтративным туберкулезом легких без бактериовыделения результаты рентгенологической картины сравнили с результатами исследования операционного материала. Проводили гистологическое исследование операционного материала, его посев на твердые питательные среды и молекулярно-генетический анализ путем забора казеозного детрита из наибольшего туберкулезного фокуса, тест лекарственной чувствительности (ТЛЧ) ДНК МБТ методом ПЦР-real time.
Изучалась частота выявления МЛУ МБТ у больных впервые выявленным туберкулезом легких без бактериовыделения в зависимости от динамики рентгенологического исследования органов грудной полости. Рассчитывались чувствительность и специфичность КИООФ в прогнозировании МЛУ МБТ у больных туберкулезом легких без бактериовыделения в совокупной выборке.
Результаты исследования и их обсуждение. При поступлении в стационар 59 (92,19%) пациентов с инфильтративным туберкулезом не предъявляли жалоб, кашель со скудным количеством слизистой мокроты беспокоил 5 (7,81%) больных, незначительная слабость и общее недомогание наблюдались у 3 (4,69%) пациентов.
При рентгенологическом исследовании органов грудной полости у 55 (85,94%) пациентов инфильтративный туберкулез легких локализовался в верхней доле одного из легких (S1 и S2), у 7 (10,94%) – верхней доле и S6 нижней доли, у 2 (3,12 %) – в S6 нижней доли. У 18 (28,12%) больных отмечалась полость деструкции.
Все пациенты получали лечение по третьему режиму химиотерапии (РХТ) четырьмя противотуберкулезными препаратами основного ряда (изониазид, рифампицин, пиразинамид и этамбутол) в соответствии с приказом № 951 от 29.12.2014 г. Министерства здравоохранения Российской Федерации и рекомендациями ВОЗ, так как по данным микробиологического и молекулярно-генетического исследований возбудитель туберкулеза и ДНК МБТ не были выявлены, рисков развития множественной лекарственной устойчивости по данным анамнеза не установлено.
Результаты рентгенологического обследования пациентов и наличие МЛУ МБТ в операционном материале представлены на рисунке 1.
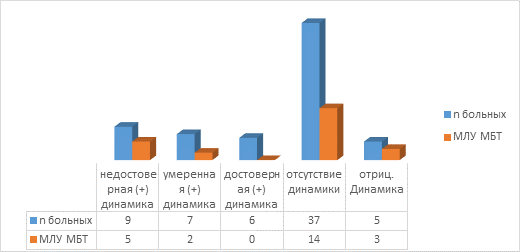
Рис. 1. Количество случаев МЛУ МБТ у оперированных пациентов с туберкулезом легких без бактериовыделения в зависимости от рентгенологической динамики
У 22 (34,37%) пациентов с инфильтративным туберкулезом без бактериовыделения по данным МСКТ органов грудной полости зафиксирована положительная динамика, которая в свою очередь подразделялась на недостоверную, умеренную и достоверную в зависимости от значения КИООФ. Недостоверная положительная динамика наблюдалась у 9 (14,06%) пациентов, в операционном материале которых МЛУ МБТ была выявлена молекулярно-генетическими методами в 5 (55,55%) случаях; умеренно положительная динамика – у 7 (10,94%) больных, МЛУ МБТ в операционном материале у них выявлена в 2 (28,57%) случаях; достоверная положительная динамика – у 6 (9,37%) пациентов, во всех этих случаях в операционном материале была обнаружена ДНК МБТ, чувствительная к изониазиду и рифампицину. У пациентов с умеренной положительной динамикой МЛУ МБТ в операционном материале обнаружена при уменьшении основного фокуса на 20–30% (пороговый диапазон).
У 37 (57,81%) пациентов с инфильтративным туберкулезом легких без бактериовыделения через 2 месяца наблюдения отсутствовала динамика рентгенологической картины, МЛУ МБТ интраоперационно у них выявлена в 14 (37,84%) случаях. У 5 (7,81%) больных с отрицательной рентгенологической динамикой МЛУ МБТ в операционном материале обнаружена в 3 (60,0%) случаях.
Результаты проведенных исследований подтверждают, что если после 2 месяцев химиотерапии КИООФ>80%, то у пациентов имеются или отрицательная динамика туберкулезного процесса (увеличение основного фокуса, увеличение количества перифокальных очагов), или ее отсутствие, или недостоверная положительная динамика (объем основного фокуса не изменился либо изменился незначительно), лечение туберкулеза легких препаратами первого ряда неэффективно, у пациентов наблюдается высокий риск МЛУ МБТ и необходима коррекция терапии. Больным должно проводиться хирургическое лечение с забором операционного материала на ДНК МБТ методом ПЦР РВ и последующим решением вопроса о лечении больного в специализированном МЛУ отделении.
Если значение КИООФ в пределах от 51 до 80%, то у пациентов отмечается умеренная положительная динамика. Необходимо продолжить химиотерапию еще в течение 1 месяца с последующей оценкой КИООФ по данным рентгенологической картины. Если коэффициент изменения основного фокуса сохраняется в диапазоне от 70 до 80% (пограничный диапазон), риск обнаружения МЛУ в операционном материале достаточно высок, пациенту рекомендуется хирургическое лечение.
Величина КИООФ≤50% указывает на клиническую эффективность выбранного режима химиотерапии, низкий риск МЛУ МБТ, следовательно, рекомендуется продолжить лечение с использованием стационарзамещающих технологий.
C учетом величины КИООФ рекомендована схема-алгоритм лечения больных туберкулезом легких без бактериовыделения (рис.2).
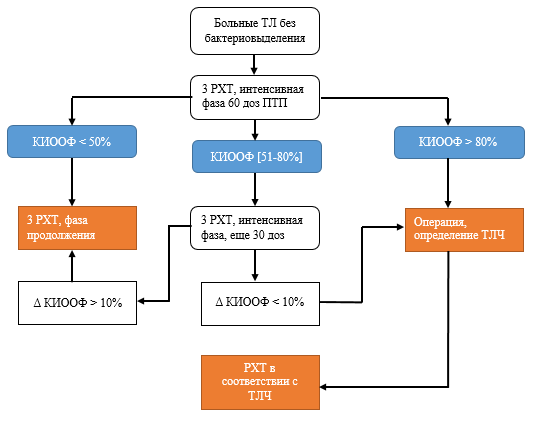
Рис. 2. Схема-алгоритм лечения больных туберкулезом легких без бактериовыделения
Чувствительность коэффициента изменения объема основного фокуса по данным рентгенологических измерений для выявления риска МЛУ МБТ у больных с туберкулезом легких без бактериовыделения составила 43,1%, специфичность – 100,0%.
1. Наличие отрицательной рентгенологической динамики у больных с впервые выявленным туберкулезом легких без бактериовыделения после контролируемого приема не менее 60 доз противотуберкулезных препаратов является риском развития МЛУ МБТ только в 60,0% случаев.
2. Коэффициент изменения объема основного фокуса по данным рентгенологического наблюдения в клинической практике может применяться для определения риска МЛУ МБТ, своевременного отбора пациентов для хирургического лечения, диагностики МЛУ МБТ в операционном материале и коррекции лечения.
3. Риск МЛУ МБТ наблюдается у больных туберкулезом легких без бактериовыделения при коэффициенте изменения объема основного фокуса больше 80% по данным рентгенологического наблюдения после 2 месяцев контролируемой химиотерапии.
Полный текст:
Попова Лидия Анатольевна – кандидат медицинский наук, старший научный сотрудник клинико-диагностического отдела
107564, Москва, Яузская аллея, 2
Шергина Елена Александровна – кандидат медицинский наук, заведующая отделением функциональной диагностики
107564, Москва, Яузская аллея, 2
Ловачева Ольга Викторовна– доктор медицинский наук, профессор, главный научный сотрудник отдела дифференциальной диагностики и лечения туберкулеза и сочетанных инфекций
127473, Москва, ул. Достоевского, 4, корп. 2
Шабалина Ирина Юрьевна – кандидат медицинский наук, старший научный сотрудник клинико-диагностического отдела
107564, Москва, Яузская аллея, 2
Багдасарян Татевик Рафиковна – кандидат медицинский наук, заведующая I терапевтическим отделением фтизиатрического отдела
107564, Москва, Яузская аллея, 2
Сидорова Надежда Федоровна – кандидат медицинский наук, врач-эндоскопист отделения эндоскопии
107564, Москва, Яузская аллея, 2
3. Ловачева О.В., Шумская И.Ю., Файзуллин Д.Р. и др. Клапанная бронхоблокация при лечении рецидивирующего спонтанного пневмоторакса у больного с парасептальной эмфиземой легких. Туберкулез и болезни легких. 2014; (4): 64–70. DOI: 10.21292/2075-1230-2014-0-4-64-70.
4. Herth F.J., Noppen M., Valipour A. et al. Efficacy predictors of lung volume reduction with Zephyr valves in a European cohort. Eur. Respir. J. 2012; 39 (6): 1334–1342. DOI: 10.1183/09031936.00161611.
5. Iftikhar I.H., McGuire F.R., Musani A.I. Predictors of efficacy for endobronchial valves in bronchoscopic lung volume reduction: A meta-analysis. Chron. Respir. Dis. 2014; 11 (4): 237–245. DOI: 10.1177/1479972314546766.
6. Shah P.L., Herth F.J. Current status of bronchoscopic lung volume reduction with endobronchial valves. Thorax. 2014; 69 (3): 280–286. DOI: 10.1136/thoraxjnl-2013-203743.
7. Liu H., Xu M., Xie Y. et al. Efficacy and safety of endobronchial valves for advanced emphysema: A meta analysis. J. Thorac. Dis. 2015; 7 (3): 320–328. DOI: 10.3978/j.issn.2072-1439.2014.11.04.
8. Левин А.В., Цеймах Е.А., Николаева О.Б. et al. Коллапсотерапевтические методы в лечении больных инфильтративным туберкулезом легких в фазе распада и с лекарственной устойчивостью возбудителя. Туберкулез и болезни легких. 2013; (12): 65–70.
9. Corbetta L., Tofani A., Montinaro F. et al. Lobar collapse therapy using endobronchial valves as a new complementary approach to treat cavities in multidrug-resistant tuberculosis and difficult-to-treat tuberculosis: A case series. Respiration. 2016; 92 (5): 316–328. DOI: 10.1159/000450757.
10. Склюев С.В., Краснов Д.В. Оценка влияния клапанной бронхоблокации на функцию внешнего дыхания на примере больных инфильтративным деструктивным туберкулезом легких. Пульмонология. 2013; (5): 49–52. DOI: 10.18093/0869-0189-2013-0-5-49-52.
11. Канаев В.В. Общие вопросы методики исследования и критерии оценки показателей дыхания. В кн.: Шик Л.Л., Канаев Н.Н., ред. Руководство по клинической физиологии дыхания. Л.: Медицина; 1980: 21–36.
12. Miller M.R., Hankinson J., Brusasco V. et al. Standardisation of spirometry. Eur. Respir. J. 2005; 26 (2): 319–338. DOI: 10.1183/09031936.05.00034805.
13. Чучалин А.Г., Айсанов З.Р., Чикина С.Ю. и др. Федеральные клинические рекомендации Российского респираторного общества по использованию метода спирометрии. Пульмонология. 2014; (6): 11–24. DOI: 10.18093/0869-0189-2014-0-6-11-24.
14. Quanjer P.H., Tammeling G.J., Cotes J.E. et al. Lung volumes and forced ventilatory flows. Report Working Party Standardization of Lung Function Tests, European Community for Steel and Coal. Official Statement of the European Respiratory Society. Eur. Respir. J. 1993; 6 (Suppl. 16): 5–40.
15. Славковская К. [Газы крови и кислотно-основное равновесие]. В кн.: Кристуфек П. [Функция дыхания в лабораторной и клинической практике]. Словакия, Мартин: Освета; 1982: 124–156 (на словацком).
16. Шергина Е.А., Нефедов В.Б., Саморукова М.В. Воспроизводимость определения газов и кислотно-основного состояния артериализованной капиллярной крови. Туберкулез и болезни легких. 2009; (7): 37–41.
17. Darwiche K., Karpf-Wissel R., Eisenmann S. et al. Bronchoscopic lung volume reduction with endobronchial valves in low-FEV1 patients. Respiration. 2016; 92 (6): 414–419. DOI: 10.1159/000452629.
УДК 616.24-002.5-036
О.К. Алишев, Г.С. Еркенова, А.Г. Исаева
ГККП “Противотуберкулезный санаторий “Каменское плато”
УЗ г. Алматы, Казахский Национальный медицинский университет им. С.Д. Асфендиярова
В данной статье представлены данные 128 больных с различными формами туберкулеза легких с сомнительной активностью. Важным дифференциальным критерием активности посттуберкулезных изменений является положительная динамика процесса от неспецифической антибактериальной терапии с учетом характера микробной флоры и теста на лекарственной чувствительности, положительная клинико-рентгенологическая динамика и отсутствие микобактерий туберкулеза в патологическом материале.
Ключевые слова: остаточные посттуберкулезные изменения, активность, диагностический алгоритм, противотуберкулезный санаторий.
Актуальность. Основными очагами инфекции при реактивации туберкулеза у большинства больных являются остаточные посттуберкулезные изменения, характер, величина и стабильность которых зависят как от исходной формы и фазы процесса, так и от полноценности комплексного лечения первого заболевания (1,2,3).
Цель исследования: дифференциация активного и неактивного состояния туберкулезных изменений.
Материал и методы исследования. Нами было обследовано 128 поступивших в 2013г. в противотуберкулезный санаторий с различными формами туберкулеза органов дыхания с сомнительной активностью. Мужчин было 64,7%, женщин 35,3%. Больше половины анализируемых лиц (62,8%) составила средняя возрастная группа (30-55 лет). При установлении активности основным критерием считалось положительная клинико-рентгенологическая динамика в процессе неспецифической антибактериальной терапии, отсутствие микобактерий туберкулеза в патологическом материале. Длительность наблюдения составляла от 1 до 4 месяцев.
Обсуждение и результаты.
Наиболее частыми жалобами при тщательном опросе больных были: снижение аппетита – 78,5%, кашель в 67,8%, потливость в 45,5%, повышение температуры тела в 28,5%, боли в груди у 9,4%. У большинства больных (64,0%о) клиническое проявление реактиваций было малосимтомным (48,7%) или бессимтомным (15,3%) и только у 36,0% процесс имел острое клиническое течение.
Изменения со стороны периферической крови, которые выражались в ускорении СОЭ от 18 до 45 мм/час в 82,4% случаев, сдвига влево в 65,7%, лимфопения в 32,7%, моноцитоз в 16,4%.
Рентгенологически определяемая инфильтрация, на фоне фиброза легочной ткани и интенсивных очагов было у 65 (50,7%), в том числе затемнение распространялось на 2-3 сегмента.
Ретроспективный анализ рентгеновских снимков показал, что наиболее частой исходной клинической формой был инфильтративный туберкулез легких в 85 (66,4%), очаговый в 17(13,2%), туберкулезный плеврит в 14 (10,9%), диссеминированный в 4 (3,1%), фиброзно-кавернозный в 8 (6,25%) (таблица 1).
Таблица 1 — Распределение больных с исходной клинической формой туберкулеза
| № | Исходная клиническая форма туберкулеза | Всего |
| 1 | очаговый | 17(13,2%) |
| 2 | диссеминированный | 4 (3,1%) |
| 3 | инфильтративный | 85 (66,4%) |
| 4 | туберкулезный плеврит | 14 (10,9%) |
| 5 | фиброзно-кавернозный | 8 (6,25%) |
| Всего | 128 (100,0%) | |
| 6 | Из них оперированы | 37 (28,9%) |
Оперированы по поводу первого заболевания 37 (28,9%) больных. Оперативные вмешательства чаще имели резекционный характер (1-2 сегментов, доля).
Характер остаточных изменений в легких был таковым: массивные плевральные наслоения в 8,5%, фиброз легочной ткани и плотные петрифицированные очаги в 45,5%, крупные плотные очаги и туберкуломы в 17,1% случаев, остаточные изменения после оперативных вмешательств в 28,9% (Таблица 2).
Таблица 2 — Распределение больных по характеру остаточных посттуберкулезных изменений (в% к итогу)
| № | Характер посттуберкулезных остаточных изменений | Всего |
| 1 | Массивные плевральные наслоения в | 8,5% |
| 2 | Фиброз легочной ткани и плотные петрифицированные очаги | 45,5% |
| 3 | Крупные плотные очаги и туберкуломы | 17,1% |
| 4 | Остаточные изменения после операции | 28,9% |
| Всего | 100,0% |
У данных пациентов, помимо посттуберкулезных изменений, имелась сопутствующая патология в виде хронического пиелонефрита (4,0%), патологии желудочно-кишечного тракта (хронический гастрит, колит, холецистит, язвенная болезнь желудка и двеннацатиперстной кишки) (7,2%), сахарного диабета (5,7%), неспецифической патологии легких (хронического бронхита и хронического обструктивной болезни легких) (5,7%), эндемический зоб (7,6%), хронические гепатиты (2,3%). У 19 (14,8%) диагностированы дополнительно к специфическим изменениям пороки развития легких. Были выявлены различные виды гипоплазий: кистозные, бронхомегалии, а также аномалии ветвления бронхов и трахеи и т.д. При бронхоскопии обнаружены изменения в крупных бронхах в 30,4% случаях. При этом эндобронхиты катаральные были выявлены у 16,4% , гнойные у 14,6% больных.
Были проанализированы результаты культурального исследования мокроты на вторичную флору у 86 (67,1%) больных. При этом не получен рост флоры лишь у 4 (3,1%), непатогенная микробная флора была высеяна у 18 (14,0%) и патогенная – у 64 (50,0%) больных. Из патогенной флоры преобладали микробные ассоциации в основном стафилококк-стрептококк-кишечная палочка, устойчивые в большинстве случаев к стрептомицину, ампициллину, линкомицину.
Критериями определения активности туберкулезного процесса были сроки купирования интоксикационного синдрома, катаральных явлений в легких и динамика лабораторных показателей и рентгенологических изменений в легких. Санаторное лечение позволяло поддерживать в организме больного положительных реакций путем использования отдельных сочетаний климатических факторов (воздушные и солнечные ванны). Лечебные бронхоскопии санацией бронхиального дерева, введением антибиотиков широкого спектра действия, ферментов, бронхолитиков использовалась у больных с неспецифическими эндобронхитами. Физиотерапевтическое лечение (тубускварц, УВЧ, ультразвук, фонофорез с лидазой, с экстрактом алоэ), После проведенного комплексного лечения улучшение самочувствия, нормализация температуры отмечались уже в первые недели от начала лечения. Динамика лабораторных показателей (лейкоцитоз, ускоренное СОЭ) нормализовались в 78,6% в первые две недели, и в 21,4% случаев она наступила к концу первого месяца. Выраженная рентгенологическая динамика процесса: рассасывание инфильтративных теней вокруг очагов, нормализация структуры корня, рассасывание экссудата в плевральной полости отмечалась в большинстве случаев в первые месяцы лечения.
Выводы. Важным дифференциальным критерием активности посттуберкулезных изменений является положительная динамика процесса от неспецифической антибактериальной терапии с учетом характера микробной флоры и теста на лекарственной чувствительности. Одним и основных признаков считается положительная клинико-рентгенологическая динамика и отсутствие микобактерий туберкулеза в патологическом материале.
Проведенный полноценный диагностический алгоритм и комплексное лечение в условиях санатория заболевания облегчают трудности при дифференциации активного и неактивного состояния туберкулезных изменений.
- Сильвестров В.П. Затянувшиеся пневмонии и их лечение. — Л.: – С. 19-26.
- Абилдаев Т.Ш. Результаты и пути дальнейшей реализации национальной программы борьбы с туберкулезом в Казахстане // Фтизиопульмонология. – 2011. — №2(19). — С. 6-9.
- Рабухин А.Е. Туберкулез органов дыхания у взрослых. — М.: Медицина, 1976. – 360 с.
О.К. Алишев, Г.С. Еркенова, А.Г. Исаева
ӨКПЕСІНДЕ ТУБЕРКУЛЕЗДЕН ҚАЛҒАН ҚАЛДЫҚТАРЫ БАР НАУҚАСТАРДЫҢ КЛИНИКАЛЫҚ МІНЕЗДЕМЕСІ
Түйін: Туберкулез үрдісінің белсендігі күмәнді 128 науқастың мәліметтері сарапталды. Туберкулезден қалған қалдықтардың белсенділігін анықтаудағы негізгі салыстырмалы критерийлері болып бейспецификалық емнің тиімділігі деуге болады. Сонымен қатар клиникалық және рентгенологиялық оң динамикасы, патологиялық материалдағы туберкулез микобактериясының анықталмауы болып табылады.
D.K. Alishev, G.S. Erkenova, A.G. Issayeva
Clinical characteristics of patients with residual changes after tuberculosis in the lungs
Resume: Data of 128 patients with various forms of tuberculosis with dubious activity are analyzed. An important differential criteria for the after tuberculosis activity changes are positive dynamics of the process of nonspecific antibiotic therapy , given the nature of the microbial flora and drug susceptibility test, positive clinical and radiological improvement and the absence of tubercle bacilli in pathological material .
Scientific-Practical Journal of Medicine, "Vestnik KazNMU".
Научные публикации, статьи, доклады, рефераты, диссертации, новости медицины, исследования в области фундаментальной и прикладной медицины, публикации журнала "Вестник КазНМУ" и газеты "Шипагер".
ISSN 2524 - 0692 (online)
ISSN 2524 - 0684 (print)
Лечение и профилактика туберкулеза – тема, актуальность которой не снижается. Основным методом, помогающим полностью избавиться от недуга, является химиотерапия. Ее цель – подавить микобактерии, ликвидировать очаг поражения, восстановить деятельность пострадавших органов. После того, как проведено исследование на туберкулез и установлен диагноз, врач подбирает соответствующую схему терапии с использованием различного сочетания лекарственных препаратов, добиваясь устранения всей популяции возбудителя.

Можно ли вылечиться от туберкулеза таким образом, зависит в первую очередь от того, насколько своевременным было обращение к доктору. Различают открытую форму заболевания ( БК+ ), когда больной заразен, и закрытую ( БК- ), не представляющую опасности для окружающих. В первом случае возможно принудительное лечение, когда туберкулезные больные насильно помещаются в стационар.
Что представляет собой химиотерапия
- Степень эпидемиологической опасности больного, определяемую методом посева на питательную среду или микроскопии.
- Чувствительность микобактерий к лекарственным препаратам.
- Характер заболевания.
- Степень тяжести специфического процесса.
- Инволюция локальных изменений в легких.
Главный принцип химиотерапии – вылечить туберкулез легких с применением одновременно нескольких официально одобренных препаратов, каждый из которых прошел соответствующие испытания.
Режимы химиотерапии
Различают стандартный и индивидуальный режимы химиотерапии при туберкулезе. В первом случае учитывается, что данные о чувствительности микобактерий к лекарствам бывают получены не ранее, чем через 2,5 месяца. Индивидуальный режим предполагает применение комбинации препаратов, чувствительность БК ( бацилл Коха ) к которым сохраняется после получения результатов микробиологического исследования.
- Люди с первичным заражением, а также те, у кого диагностирована тяжелая форма заболевания. Назначаются 4 препарата на одно полугодие, 2 – для продолжения.
- Пациенты с рецидивом, когда предыдущее лечение показало отрицательную динамику. Схема состоит из 4–5 компонентов, рассчитанная на 3 месяца. Последующие 5 месяцев используют 3 препарата.
- Больные, у которых поражены паренхимальные ткани, и инфекция распространяется вне легких. Курс – 3 медикамента на протяжении 60 дней, в следующие 6 месяцев применяют 2 препарата.
- Пациенты с хронической формой. Чтобы исключить риск передачи возбудителя заболевания и предотвратить заражение других людей, врач назначает этой категории больных пожизненный комплекс, состоящий из двух препаратов.

Лечение туберкулеза проводится как в стационарной, так и амбулаторной форме в зависимости от степени развития болезни, условий проживания пациента. Контроль за процессом осуществляет фтизиатр.
Примерно дважды за месяц проводится исследование на туберкулез. Положительная динамика, отсутствие бактерий при посеве – показание для продолжения курса терапии. Если через полгода концентрация БК в мокроте не уменьшается, можно говорить о неэффективности выбранной терапии. Лечащий врач подбирает другую схему, как вылечить туберкулез, комбинируя препараты до получения нужного результата.
Особенности лечения
Химиотерапия направлена на подавление размножения микобактерий и полное их уничтожение. Лечится ли туберкулез, показывают проводимые исследования. Они подтверждают значительное сокращение обсеменения МБТ уже после двухмесячного курса терапии.
- Использование не менее 4 компонентов в схеме лечения, применяемой на начальном этапе. Это позволит избежать осложнений, рецидива.
- Прием медикаментозных препаратов дополняют иммуномодулирующей, патогенетической терапией.
- Лечение должно проводиться непрерывно. Малейший перерыв ведет к повышению устойчивости патогенных бактерий.
- Минимальная продолжительность основного курса – 6 месяцев.
- Врач подбирает противотуберкулезные средства с учетом возраста и общего самочувствия пациента.
При обнаружении побочных эффектов режим химиотерапии может быть заменен. Это делается не ранее, чем через 2 месяца с начала лечения.
Препараты
Комплекс химиотерапии включает несколько лекарственных средств, обладающих высокой эффективностью в отношении возбудителя. На их основе составляется комплекс, предназначенный для применения в течение определенного периода.

Основная составляющая препарата – изоникотиновая кислота. С ее помощью еще много лет назад избавлялись от туберкулеза. Она оказывает угнетающее действие на синтез миколовых оксидных соединений, необходимых для формирования клеточных стенок микобактерий. В результате палочка теряет свою активность. Эффект от препарата сохраняется в течение суток после приема. Применяется перорально в дозировке 5 мг на килограмм веса для взрослых и 10 мг/кг для детей. Изониазид противопоказан больным с эпилепсией, атеросклерозом, полиомиелитом. Это хорошее профилактическое средство. Препарат успешно выполняет свою функцию и в таком процессе, как химиопрофилактика туберкулеза.
Антибиотик из группы аминогликозидов, который самым первым стал применяться для уничтожения микобактерий. Механизм действия заключается в способности препарата связывать бактериальные рибосомы, в результате чего снижается продуцирование белковых элементов. Палочка Коха прекращает размножение, приобретает латентную форму или погибает.
Представляет собой полусинтетический антибиотик, активный к микобактериям. Возможны побочные эффекты – диарея, тошнота, кожная сыпь, тромбоз. Препарат имеет форму таблеток и раствора для инъекций.
Активен только в отношении микобактерий. Проникая в патогенные клетки, вызывает нарушение обменных процессов, при этом палочка перестает размножаться. Применяется для лечения любых форм заболевания. Противопоказанием к использованию Этамбутола служит беременность, подагра, воспалительные процессы органов зрения. Выпускается в таблетированной форме.
Препарат с бактериостатическим и бактерицидным действием. Оказывает воздействие на возбудителей, расположенных внутри клеток. Назначается как в интенсивной схеме, так и для продолжения терапевтического курса. С целью уменьшения риска возникновения диспептических расстройств одновременно рекомендуется принимать глюкозу и витамины.

- Анальгетики и жаропонижающие для устранения воспалительных процессов, нормализации температуры.
- Антиоксиданты. Уменьшают выработку гистаминов, улучшают состояние слизистых.
- Гемостатики. Останавливают кровотечение, снижают риск возникновения тромбоэмболии.
- Иммуномодуляторы. Повышают защитные силы организма, применяются в комплексе с антибиотиками.
- Гепатопротекторы. Уменьшают негативное влияние антибиотиков на печень.
Одним из осложнений, которые вызывает патогенная палочка, является развитие анемии. Необходимо принимать препараты, восстанавливающие оптимальную концентрацию в организме железа, гемоглобиновых веществ.
Необходимо регулярно делать исследование на туберкулез. Болезнь на ранних стадиях гораздо успешнее излечить. Поэтому при малейшем подозрении на заболевание нужно обращаться к врачу. Он подскажет, и как защититься от туберкулеза.
Другие способы борьбы с туберкулезом легких
Когда избавление от заболевания с помощью химиопрепаратов оказывается неэффективным, можно вылечить туберкулез, используя методы хирургии.
- Резекция грудинных лимфоузлов.
- Иссечение патологического сращения плевры.
- Торакотомия.
- Торакопластика, связанная с удалением одного или нескольких ребер.
- Резекция легкого при туберкулезе.
При некоторых формах заболевания часто применяют один из методов коллапсотерапии –поддувание или искусственный пневмоторакс, когда в плевральную полость нагнетается воздух. Его разновидностью является пневмоперитонеум. Наиболее часто проводится торакопластика – удаление ребер, что ведет к западению грудной стенки. Показанием служат кавернозные формы заболевания. Как и любая операция на легких при туберкулезе, торакопластика выполняется под местным или общим наркозом. При кровотечении из каверны требуется срочное хирургическое вмешательство. Торакопластика может производиться как с вскрытием плевры, так и без него. В зависимости от этого торакопластика разделяется на интраплевральную и экстраплевральную. При туберкулезе операция нередко помогает спасти жизнь пациента.
Особенности лечения внелегочных форм
Палочка Коха, вызывающая хирургический туберкулез, поражает не только легкие, а также кости, суставы, органы желудочно-кишечного тракта, лимфоузлы.
Проведенное исследование на туберкулез нередко обнаруживает поражение микобактериями органов брюшной полости ( абдоминальный туберкулез ). Болезнь маскируется под видом других патологий, выраженные симптомы отсутствуют, поэтому выявляется лишь у незначительной части больных. Абдоминальный туберкулез лечится теми же медикаментами, что и туберкулез легких. Эффективность терапии повышается при соблюдении гигиенодиетического режима на протяжении всего времени, сколько лечат туберкулез. Врач прописывает постельный режим, полноценное питание, молочно-растительную диету. Осложненный абдоминальный туберкулез требует хирургического вмешательства. Вылечившимся пациентам рекомендуется продолжать соблюдать диету.
Такой метод, как бронхоскопия при туберкулезе, позволит определить, насколько результативной оказалась химиотерапия или хирургическое вмешательство, вылечилась ли болезнь полностью. После лечения туберкулеза проводится бронхоскопическое исследование, а также фибробронхоскопия, помогающие оценить состояние органов дыхания.
Избежать длительного лечения или операции можно, если обезопасить себя от заражения, соблюдая меры профилактики и защиты. Необходимо регулярно обследоваться на туберкулез, чтобы выявить болезнь в самом начале. Обнаруженная на ранних этапах, она вылечивается без особых проблем.
Видео
Видео – истории людей вылечившихся от туберкулеза
Читайте также:


