Что такое гиперчувствительность к туберкулезу
Приказом Минздравсоцразвития РФ от 29 октября 2009 г. N 855 настоящее приложение дополнено приложением N 2
Приложение N 2
к Инструкции по применению
туберкулиновых проб
Рекомендации
по применению аллергена туберкулезного рекомбинантного в стандартном разведении (раствора для внутрикожного введения)
Аллерген туберкулезный рекомбинантный в стандартном разведении (далее - препарат) представляет собой рекомбинантный белок, продуцируемый генетически модифицированной культурой Escherichia coli BL21(DE3)/pCFP-ESAT. Препарат содержит два связанных между собой антигена - CFP10 и ESAT6, присутствующие в вирулентных штаммах микобактерий туберкулеза, в том числе M.tuberculosis и M.bovis. Эти антигены отсутствуют в штаммах БЦЖ M.bovis, из которого готовятся вакцины туберкулезные - БЦЖ и БЦЖ-М. Одна доза (0,1 мл) препарата содержит: рекомбинантный белок CFP10-ESAT6 (0,2 мкг), фенол (0,25 мг) в качестве консерванта, полисорбат 80 (твин 80) в качестве стабилизатора, натрий фосфорно-кислый двузамещенный 2-водный, натрия хлорид, калий фосфорно-кислый однозамещенный, воду для инъекций - до 0,1 мл.
Биологические и иммунологические свойства.
Препарат предназначен для повышения качества диагностики туберкулезной инфекции. Действие препарата основано на выявлении клеточного иммунного ответа на специфические для микобактерий туберкулеза (далее - МБТ) антигены.
Препарат не обладает сенсибилизирующим действием, не токсичен. При внутрикожном введении вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию гиперчувствительности замедленного типа (далее - ГЗТ).
По результатам проведенных исследований установлено, что чувствительность (частота положительных ответных реакций у лиц с активной туберкулезной инфекцией) внутрикожной пробы с препаратом сопоставима с чувствительностью туберкулиновой пробы, а его специфичность (частота отсутствия реакции на препарат у здоровых лиц) выше, чем у туберкулина, так как в отличие от туберкулина у вакцинированных БЦЖ, но не инфицированных МБТ лиц, препарат не вызывает ответную реакцию ГЗТ. В связи с тем, что препарат не вызывает реакцию ГЗТ, связанную с вакцинацией БЦЖ, проба с препаратом не может быть использована вместо туберкулинового теста для отбора лиц на первичную вакцинацию и ревакцинацию БЦЖ.
Препарат используется во всех возрастных группах с целью:
1) диагностики туберкулеза и оценки активности процесса;
2) дифференциальной диагностики туберкулеза;
3) дифференциальной диагностики поствакцинальной и инфекционной аллергии (гиперчувствительности замедленного типа);
4) наблюдения за эффективностью лечения в комплексе с другими методами.
Для практического использования внутрикожную пробу с препаратом применяют в противотуберкулезных учреждениях или, при отсутствии таковых, по назначению врача-фтизиатра и при его методическом обеспечении.
Для раннего выявления туберкулеза внутрикожную пробу с препаратом проводят:
лицам, направленным в противотуберкулезное учреждение для дообследования на наличие туберкулезного процесса;
лицам, относящимся к группам высокого риска по заболеванию туберкулезом с учетом эпидемиологических, медицинских и социальных факторов риска;
лицам, направленным к фтизиатру по результатам массовой туберкулинодиагностики.
Факторами высокого риска заболевания туберкулезом являются:
1) эпидемиологические (контакт с больным туберкулезом человеком или животным);
сахарный диабет, язвенная болезнь, психоневрологическая патология, частые ОРВИ в анамнезе;
хронические заболевания различных органов и систем при торпидном, волнообразном течении и неэффективности традиционных методов лечения
длительный прием (более месяца) цитостатических, глюкокортикоидных препаратов, иммунодепрессантов;
ВИЧ-инфекция, перинатальный контакт у детей по ВИЧ-инфекции.
алкоголизм, наркомания, пребывание в местах лишения свободы, безработица;
беспризорность детей и подростков, попадание детей в детские приюты, детские дома, социальные центры и т.д.;
Для дифференциальной диагностики туберкулеза и других заболеваний внутрикожную пробу с препаратом проводят в комплексе с клинико-лабораторным и рентгенологическим обследованием в условиях противотуберкулезного учреждения.
Для наблюдения за пациентами, состоящими на учете у фтизиатра с различными проявлениями туберкулезной инфекции в условиях противотуберкулезного учреждения (все контингенты ПТД) внутрикожную пробу с препаратом проводят при контрольном обследовании во всех группах диспансерного учета с интервалом 3-6 месяцев.
Способ применения и дозировка.
Назначение и методическое руководство проведением пробы осуществляет врач-фтизиатр. Проба проводится детям, подросткам и взрослым специально обученной медицинской сестрой, имеющей допуск к проведению внутрикожных тестов. Препарат вводят строго внутрикожно. Для проведения пробы применяют только туберкулиновые шприцы и тонкие короткие иглы с косым срезом. Перед употреблением необходимо проверить дату их выпуска и срок годности. Запрещается применять шприцы, предназначенные для инъекций инсулина.
Резиновую пробку флакона с препаратом обрабатывают 70% этиловым спиртом. Для забора препарата из флакона используется тот же шприц, который будет использован для инъекции (СП 3.3.2342-08 от 03.03.2008) Если туберкулиновые шприцы имеют съемные иглы, пробку флакона прокалывают отдельной иглой для подкожных или внутримышечных инъекций, которую после каждого забора препарата в шприц оставляют в пробке, накрыв стерильной салфеткой. Туберкулиновым шприцем набирают 0,2 мл (две дозы) препарата, и выпускают раствор до метки 0,1 мл в стерильный ватный тампон. Флакон с препаратом после вскрытия допускается хранить не более 2 часов в защищенном от света месте.
Пробу проводят обследуемым в положении сидя. После обработки участка кожи на внутренней поверхности средней трети предплечья 70% этиловым спиртом в верхние слои натянутой кожи, параллельно ее поверхности, вводят 0,1 мл препарата. При постановке пробы, как правило, в коже образуется папула в виде "лимонной корочки" беловатого цвета диаметром 7-10 мм. Если на одном предплечье ставилась проба с туберкулином, препарат вводят в другое предплечье.
Лицам, у которых в анамнезе имелись проявления неспецифической аллергии, пробу рекомендуется проводить на фоне приема десенсибилизирующих препаратов в течение 7 дней (5 дней до постановки пробы и 2 дня после нее).
Учет и интерпретация результатов.
В учетных документах после постановки пробы с препаратом отмечают:
а) название препарата;
б) предприятие-изготовитель, номер серии, срок годности;
в) дату проведения пробы;
г) результат - реакция на пробу.
Результат пробы оценивает врач или обученная медсестра через 72 часа с момента ее проведения путем измерения поперечного (по отношении к оси предплечья) размера гиперемии и инфильтрата (папулы) в миллиметрах прозрачной линейкой. Гиперемию учитывают только в случае отсутствия инфильтрата.
Ответная реакция на пробу считается:
отрицательной - при полном отсутствии инфильтрата и гиперемии или при наличии "уколочной реакции";
сомнительной - при наличии гиперемии без инфильтрата;
положительной - при наличии инфильтрата (папулы) любого размера.
Условно различают следующие ответные кожные реакции на препарат:
слабо выраженная - при наличии инфильтрата размером до 5 мм.
умеренно выраженная - при размере инфильтрата 5-9 мм;
выраженная - при размере инфильтрата 10 мм и более;
гиперергическая - при размере инфильтрата 15 мм и более, при везикуло-некротических изменениях и (или) лимфангоите, лимфадените независимо от размера инфильтрата.
В отличие от реакции ГЗТ, кожные проявления неспецифической аллергии (в основном гиперемия) на препарат, как правило, наблюдаются сразу после постановки пробы и через 48-72 ч обычно исчезают.
Отрицательная реакция на пробу.
Кожная ГЗТ к препарату, как правило, отсутствует:
1) улиц, не инфицированных МБТ;
2) у лиц, ранее инфицированных МБТ с неактивной туберкулезной инфекцией.
3) у больных туберкулезом в период завершения инволюции туберкулезных изменений при отсутствии клинических, рентгено-томографических, инструментальных и лабораторных признаков активности процесса;
4) у лиц, излечившихся от туберкулеза.
Одновременно проба с препаратом может быть отрицательной у больных туберкулезом с выраженными иммунопатологическими нарушениями, обусловленными тяжелым течением туберкулезного процесса, у лиц на ранних стадиях инфицирования МБТ, на ранних стадиях туберкулезного процесса, у лиц, имеющих сопутствующие заболевания, сопровождающиеся иммунодефицитным состоянием. В связи с этим при наличии характерных клинико-рентгенологических признаках туберкулеза отрицательная реакция на препарат не должна препятствовать проведению дальнейших мероприятий по диагностике туберкулезной инфекции.
Лица с сомнительной и положительной реакцией на препарат подлежат обследованию на туберкулез.
Лица старше 18 лет, у которых впервые установлена сомнительная или положительная проба с препаратом, подлежат полному клинико-рентгенологическому обследованию в противотуберкулезном диспансере. По итогам обследования, при отсутствии у указанной группы лиц признаков локального туберкулеза, им показано наблюдение у фтизиатра по "0" группе диспансерного учета с проведением лечебно-профилактических мероприятий (по показаниям).
Детям и подросткам при наличии сомнительной или положительной реакции на препарат показано полное обследование на туберкулез с последующим лечением и наблюдением в соответствующей группе диспансерного учета. При отрицательном результате реакции на препарат лечение по поводу туберкулезной инфекции не показано. Повторная постановка пробы - через 2 месяца.
Противопоказания для постановки пробы:
1) острые и хронические (в период обострения) инфекционные заболевания за исключением случаев подозрительных на туберкулез;
2) соматические и др. заболевания в период обострения;
3) распространенные кожные заболевания;
4) аллергические состояния;
В детских коллективах, где имеется карантин по детским инфекциям, проба проводится только после снятия карантина.
В случаях дифференциальной диагностики локального туберкулеза и других заболеваний, кроме индивидуальной непереносимости туберкулина, противопоказаний для постановки пробы с препаратом не имеется.
У отдельных лиц, как и при проведении туберкулинодиагностики, могут наблюдаться кратковременные признаки общей неспецифической реакции: недомогание, головная боль, повышение температуры тела.
Взаимодействие с другими лекарственными препаратами.
Здоровым лицам с отрицательным результатом пробы профилактические прививки (кроме БЦЖ) можно проводить непосредственно после оценки и учета результата пробы.
Если профилактические прививки уже проведены, то пробу с препаратом осуществляют не ранее, чем 1 месяц после прививки.
Гиперчувствительность клеточного типа лежит в основе развития ряда инфекционных заболеваний (туберкулеза, бруцеллеза, сальмонеллеза, дифтерии, герпеса, кори, грибковой инфекции), трансплантационного иммунитета, противоопухолевого иммунитета, аутоиммунных заболеваний, контактного дерматита.
Антигенами-аллергенами, индуцирующими реакции клеточного типа, являются бактерии, грибы, простейшие, паразиты, вирусы, клетки собственных тканей организма с измененной антигенной структурой, антигены гистосовместимости, специфические антигены опухолей, комплексные антигены, образующиеся при участии гаптенов.
Взаимодействие антигенов-аллергенов с антигенпрезентирующими клетками обеспечивается при участии Tool-рецепторов (TLR4, TLR5, TLR6, TLR62), экспрессируемых на их мембранах.
В механизмах индукции гиперчувствительности IV типа важная роль отводится антигенпрезентирующим макрофагам, дендритным и другим клеткам, обеспечивающим фагоцитирование и комплексирование негидролизованной части антигена-аллергена с белками II класса молекул МНС, а также презентацию антигена комплементарному клону Тh0. Одновременно антигенпрезентирующие клетки продуцируют цитокины (IL-12, IL-23, IL-27), обеспечивающие пролиферацию и дифференцировку антигенчувствительных клонов Th1.
Полагают, что главным цитокином в реакциях IV типа является гамма-интерферон, продуцируемый Тh1, который вызывает активацию макрофагов, вовлечение их в иммунный ответ за счет их фагоцитарной активности и уничтожения клеток-мишеней в процессе фагоцитоза, а также за счет усиления продукции монокинов с полимодальной направленностью действия.
Интерлейкин-2, продуцируемый Тh1, обеспечивает аутокринную активацию этих клеток лимфоцитов и паракринную неспецифическую пролиферацию Т-эффекторов. Антигенстимулированные Т-лимфоциты-хелперы и Т-лимфоциты-эффекторы обеспечивают продукцию медиаторов аллергии клеточного или замедленного типа, получивших название лимфокинов (рисунок).
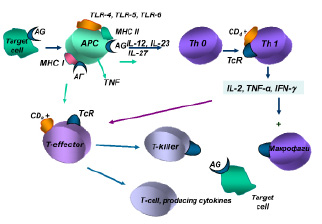
Индукция иммунного ответа при клеточно-опосредованных реакциях
В настоящее время выделено несколько десятков лимфокинов, которые в соответствии с особенностями их биологического действия могут быть разделены на следующие группы:
1. Факторы, влияющие на лимфоциты (фактор переноса Лоуренса, митогенный фактор, фактор, стимулирующий Т- и В-лимфоциты).
2. Факторы, влияющие на макрофаги (миграцию ингибирующий фактор; фактор, активирующий макрофаги; фактор, усиливающий пролиферацию макрофагов).
3. Цитотоксические факторы (лимфотоксин; фактор, тормозящий синтез ДНК; фактор, ингибирующий гемопоэтические стволовые клетки).
4. Факторы хемотаксиса макрофагов, нейтрофилов, лимфоцитов и эозинофилов.
5. Антивирусные и антимикробные факторы.
Многие лимфокины обладают дистантным биологическим эффектом.
Цитотоксические CD8-Т-лимфоциты оказывают прямое действие. CD8-Т-лимфоциты обеспечивают развитие цитолиза клетки-мишени, на мембране которой фиксирован антиген, в три стадии:
I стадия – двойного распознавания антигена в комплексе с белками МНС I класса, экспрессированными на клетке-мишени.
II стадия – летального удара возникает в процессе контакта Т-лимфоцита-эффектора с клеткой-мишенью при участии белка перфорина, лимфотоксина или индуктора апоптоза, получаемых клеткой мишенью при межклеточном контакте.
III стадия – стадия коллоидно-осмотического лизиса, возникающего вслед за перфорацией мембраны и пассивной диффузией ионов, а затем и высокомолекулярных соединений по осмотическому градиенту через поврежденную мембрану.
Описание отдельных форм аллергических реакций
Контактные дерматиты. Аллергия этого типа чаще возникает к низкомолекулярным веществам органического и неорганического происхождения: различным химическим веществам, краскам, лакам, косметическим препаратам, антибиотикам, пестицидам, соединениям мышьяка, кобальта, платины, воздействующим на кожу. Контактные дерматиты могут вызывать также вещества растительного происхождения – семена хлопка, цитрусовые. Аллергены, проникая в кожу, образуют стабильные ковалентные связи с SH- и NН2-группами протеинов кожи. Эти конъюгаты обладают сенсибилизирующими свойствами.
Сенсибилизация обычно возникает в результате длительного контакта с аллергеном. При контактных дерматитах патологические изменения наблюдаются в поверхностных слоях кожи. Отмечаются инфильтрация воспалительными клеточными элементами, дегенерация и отслойка эпидермиса, нарушение целостности базальной мембраны.
Морфологические изменения при контактных дерматитах обусловлены фазным характером инфильтрации. Через 2-3 часа после инъекции антигена-аллергена возникает инфильтрация тканей сегментоядерными нейтрофилами. Через 5-6 часов в периваскулярной области появляются моноциты. Через 8 часов инфильтрация моноцитами становится интенсивной. К 24–72 часам она уменьшается. Клеточные элементы, содержащиеся в очаге воспаления, представлены в основном лимфоцитами и макрофагами.
Инфекционная аллергия. ГЗТ развивается при хронических бактериальных, вызванных грибами и вирусами инфекциях (туберкулезе, бруцеллезе, туляремии, сифилисе, бронхиальной астме, стрептококковой, стафилококковой и пневмококковой инфекциях, аспергиллезе, бластомикозе), а также при заболеваниях, вызываемых простейшими (токсоплазмоз), при глистных инвазиях.
Сенсибилизация к микробным антигенам обычно развивается при воспалении. Не исключена возможность сенсибилизации организма некоторыми представителями нормальной микрофлоры (нейссерии, кишечная палочка) или патогенными микробами при их носительстве.
Сенсибилизация к микробным антигенам в определенных условиях благоприятствует ликвидации патологического процесса. Одним из механизмов повышения устойчивости при ГЗТ может служить повышение неспецифической резистентности (усиление метаболической активности и фагоцитарной способности макрофагов, повышение активности лизоцима).
Отторжение трансплантата. При трансплантации организм реципиента распознает чужеродные трансплантационные антигены (антигены гистосовместимости) и осуществляет иммунные реакции, ведущие к отторжению трансплантата. Антигены главного комплекса гистосовместимости I класса локусов А, В и С есть на всех ядросодержащих клетках, а локуса G – лишь на трофобласте. Эти антигены распознаются CD8-лимфоцитами.
Антигены ГКГС II класса локусов DR, DP, DQ экспрессированы на лимфоидных, макрофагальных и эндотелиальных клетках. Они распознаются CD4-лимфоцитами.
Кроме того, на эритроцитах имеются антигены системы АВО и Rh, в почках – системы АВО. Названные антигены тоже играют определенную роль в индукции отторжения трансплантата.
Виды трансплантатов. Различают сингенные, аллогенные и ксеногенные трансплантаты.
Аллогенные и ксеногенные трансплантаты без применения иммуносупрессивной терапии отторгаются. Несмотря на появление новых, более селективных в отношении трансплантационного иммунитета иммуносупрессоров – грибковых макролидных антибиотиков (циклоспорины, FK506, рапамицин) проблема иммунологического конфликта трансплантата и реципиента еще не решена.
Механизмы отторжения трансплантата. При отторжении трансплантата наблюдается как гуморальный, так и клеточный иммунный ответ, в частности, механизмы ГЗТ, цитотоксические и иммунокомплексные реакции.
В зависимости от сроков отторжение трансплантата может быть сверхострым, острым и хроническим. Сверхострое отторжение возможно при наличии предсуществующих антител, то есть при повторной пересадке тканей от одного и того же донора, и происходит в течение первых 5 дней, а иногда в первые минуты и часы.
При остром отторжении предсуществующих антител нет. Острое отторжение – это классический вариант отторжения, в основе которого лежат как гуморальные, так и клеточные механизмы. Такой вариант отторжения наблюдается при отсутствии или прекращении иммуносупрессирующей терапии. Начало острого отторжения может быть отложено на несколько недель или даже месяцы, но начавшись, процесс заканчивается за несколько дней.
Отторжение считается хроническим, если в случае погрешностей в проведении иммуносупрессирующей терапии наблюдаются повторные эпизоды начинающегося отторжения трансплантата. В основе такого отторжения также лежат реакции гуморального и клеточного иммунитета. Острое и хроническое отторжение отличаются исходом – степенью облитерации сосудов.
Наиболее активны, как стимуляторы отторжения, ФНО и γ-ИФН, которые не только угнетают жизнедеятельность клеток трансплантата и активируют эффекторы цитотоксичности, но и усиливают экспрессию трансплантационных антигенов на клетках, вовлекая цитотоксические эффекторы. При отторжении активны цитотоксические CD4-положительные лимфоциты, их роль даже более значительна, чем CD8-киллеров.
При аллотрансплантации кожи, костного мозга, почки образуются гемагглютинины, гемолизины, лейкотоксины и антитела к лейкоцитам и тромбоцитам. При реакции антиген-антитело образуются биологически активные вещества, повышающие проницаемость сосудов, что облегчает миграцию Т-киллеров в пересаженную ткань. Лизис эндотелиальных клеток в сосудах трансплантата приводит к активации процессов свертывания крови. Кроме того, происходит активация различных фракций комплемента:
• хемотаксические фракции – привлекают полиморфноядерные лейкоциты, которые разрушают трансплантат с помощью лизосомальных ферментов;
• С6 компонент комплемента – активирует свертывающую систему крови;
• С3b фракция – вызывает агрегацию тромбоцитов.
Активация гуморального ответа в виде иммунокомплексных реакций приводит к возникновению васкулита, тромбоза и ишемического некроза.
γ-ИФН привлекает макрофаги, которые также выделяют цитотоксические факторы.
При отторжении по первичному типу участвуют в основном мононуклеары и лишь немного полиморфноядерных гранулоцитов, при отторжении по вторичному типу в качестве эффекторов выступают и мононуклеары, и полиморфноядерные гранулоциты.
Аутоиммунные заболевания. Развитие аутоиммунных заболеваний обусловлено сложным взаимодействием аллергических реакций клеточного и гуморального типа с преобладанием той или иной реакции в зависимости от характера аутоиммунного заболевания.
Аутоиммунные болезни представляют собой гетерогенную группу заболеваний, развитие которых связано или с доминирующей ролью цитолитических антител в механизмах деструкции клеток, или сочетанное патогенное воздействие на клетки-мишени CD8+-Т-лимфоцитов-киллеров, продуцентов лимфокинов с цитолитическими органоспецифическими или неспецифическими антителами.
Преимущественный цитотоксический эффект комплементсвязующих органоспецифических антител имеет место при аутоиммунных гемолитических анемиях, лейкопениях, тромбоцитопениях, тиреоидите Хашимото, пернициозной анемии, болезни Аддисона и других.
Между тем, в патогенезе системной и дискоидной красной волчанки, ревматоидного артрита, дерматомиозита, склеродермии, синдрома Шегрена и других форм патологии, ранее именуемых коллагенозами, ведущая роль в развитии воспалительно-деструктивных процессов в тканях отводится клеточному иммунитету. При этом антителозависимый и комплементзависимый цитолиз, патогенное действие токсических иммунных комплексов на различные органы и ткани потенцируют клеточно-опосредованные реакции.
В индукции аутоиммунных заболеваний выделяют несколько возможных механизмов:
1. Аутоиммунные поражения могут возникать в результате срыва иммунологической толерантности к собственным неизмененным тканям. Срыв иммунологической толерантности может быть обусловлен соматическими мутациями лимфоидных клеток, что приводит либо к появлению мутантных запретных клонов Т-хелперов, обеспечивающих развитие иммунного ответа на собственные неизменные антигены. В ряде случаев возможно образование костимулирующих молекул, модифицирующих структуру МНС антигенов, воспринимаемых лимфоидной системой как генетически чужеродное образование.
2. В последние годы важная роль в развитии аутоиммунных реакций отводится Тh17, синтезирующим ряд про- и противовоспалительных цитокинов, в частности, IL-17, GCSF, TNFα, IL-6, IL-10, IL-12 и др..
3. Образование аутоантител против естественных, первичных, антигенов-аллергенов иммунологически забарьерных тканей (нервной, хрусталика, щитовидной железы, яичек, спермы). В эмбриональный период забарьерные антигены отделены от крови гистогематическими барьерами, препятствующими их контакту с иммунокомпетентными клетками. В результате к забарьерным антигенам не формируется иммунологическая толерантность. При появлении в крови забарьерных антигенов против них начинают вырабатываться аутоантитела и возникает аутоиммунное поражение.
4. Образование аутоантител против приобретенных, вторичных, антигенов, образующихся под влиянием повреждающего воздействия на органы и ткани патогенных факторов неинфекционной (тепло, холод, ионизирующее излучение) и инфекционной (микробных токсинов, вирусов, бактерий) природы.
5. Образование аутоантител против перекрестно-реагирующих или гетерогенных антигенов. Мембраны некоторых разновидностей стрептококка имеют антигенное сходство с сердечными тканевыми антигенами и антигенами базальной мембраны почечных клубочков. В связи с этим антитела к названным микроорганизмам при стрептококковых инфекциях реагируют с тканевыми антигенами сердца и почек, приводя к развитию аутоиммунного поражения.
Разделение аллергических реакций на несколько основных типов в определенной степени условно, поскольку многие антигены-аллергены, воздействующие на организм, являются комплексными и одномоментно вовлекают в иммунный ответ и В-систему лимфоцитов, и Т-лимфоциты-эффекторы.
Преобладание того или иного типа аллергических реакций в патогенезе аллергического заболевания позволяет отнести его к реакциям гуморального или клеточного типов.
Некоторые виды аутоиммунных заболеваний являются классическим примером одномоментного взаимодействия или последовательного развития аллергических реакций гуморального и клеточного типов, лежащих в основе системного или локального воспалительно-деструктивного повреждения тканей.
- Главная
- Профилактика
- Диаскинтест
В геноме M. tuberculosis закодировано около 4000 белков и профиль генов, экспрессируемых на разных стадиях инфекции, может меняться. Два наиболее широко применяющихся в диагностических целях (в первую очередь в клеточных тестах in vitro) антигена (ESAT-6 и CFP-10) закодированы в зоне RD1 генома M. tuberculosis, эти антигены экспрессируются при размножении комплекса M. tuberculosis и отсутствуют в M.bovis BCG и большинстве нетуберкулезных микобактерий.
В настоящее время важнейшей задачей является получение надежного инструмента для выявления и диагностики туберкулезной инфекции. Существующая туберкулинодиагностика сыграла огромную положительную роль в выявлении туберкулезной инфекции, однако она ограничена в своих возможностях, поскольку:
1. Обладает низкой специфичностью – не может отличить поствакцинальную аллергию от инфекционной;
2. Не может отличить активную туберкулёзную инфекцию от перенесенного в прошлом инфицирования или локального туберкулезного процесса – положительная реакция сохраняется многие годы.
Полученные результаты обосновывают предназначение ДСТ с целью:
диагностики туберкулеза и оценки активности процесса;
дифференциальной диагностики туберкулеза;
дифференциальной диагностики поствакцинальной и инфекционной аллергии (Гиперчувствительности замедленного типа);
наблюдения за эффективностью лечения как локальных форм туберкулеза, так и инфицирования туберкулёзными микобактериями (в комплексе с другими методами).
Способ применения и дозировка:
препарат вводят строго внутрикожно по назначению врача обученной медицинской сестрой;
используют только туберкулиновые шприцы, имеющие иглу с коротким косым срезом № 0, 4;
резиновую пробку с препаратом обрабатывают 70% этиловым спиртом, для забора препарата используется игла для внутримышечного введения, которую остается во флаконе, накрывается стерильной салфеткой;
открытый флакон хранят не более 2 часов;
шприцем набирают 0, 2 мл. (2 дозы препарата) ДИАСКИНЕСТ®, надевают иглу для введения препарата и выпускают раствор до метки 0, 1 мл. (1 доза); 0, 1 мл препарата вводят внутрикожно в область внутренней поверхности средней трети предплечья, образуется папула в виде “лимонной корочки” размером 7-10 мм в диаметре беловатого цвета;
при наличии в анамнезе проявлений неспецифической аллергии пробу целесообразно проводить после предварительной подготовки антигистаминным препаратом в возрастной дозе в течение 7 дней (5 дней до постановки пробы и 2 дня после нее).
Учет результатов реакции:
отрицательная – полное отсутствие инфильтрата и гиперемии или “уколочная реакция”;
сомнительная – гиперемия (любого размера без инфильтрата);
положительная – инфильтрат (папула) любого размера.
Лиц с сомнительной и положительной реакцией на тест обследуют на туберкулез.
Оценка кожной реакции на тест с учетом размера инфильтрата:
Слабо выраженная – инфильтрат размером 2-4 мм
Умеренно выраженная – инфильтрат размером 5-9 мм.
Выраженная – инфильтрат размером 10 - 14 мм.
Гиперергическая – инфильтрат размером 15 мм и более и любого размера при наличии везикуло-некротических изменений, лимфангита, лимфоаденита
Оценка общей реакции на тест (температура, познабливание и др.)
Регистрация теста в учётных документах указывают:
название препарата;
предприятие-изготовитель, номер серии, срок годности;
дата проведения пробы;
введение препарата в правое или левое предплечье;
результат пробы.
Диаскинтест® (аллерген туберкулезный рекомбинантный в стандартном разведении) — инновационный внутрикожный диагностический тест, который представляет собой рекомбинантный белок, содержащий два связанных между собой антигена — ESAT6 и CFP10, характерных для патогенных штаммов микобактерий туберкулеза (Mycobacterium tuberculosis) [1] . Данные антигены отсутствуют в вакцинном штамме Mycobacterium bovis BCG и у большинства нетуберкулезных микобактерий, поэтому Диаскинтест® вызывает иммунную реакцию только на микобактерии туберкулеза и не дает реакции, связанной с вакцинацией БЦЖ. Благодаря данным качествам, Диаскинтест® обладает практически 100% чувствительностью и специфичностью [2] , сводя к минимуму вероятность развития ложноположительных реакций, которые в 40–60% случаев наблюдаются при использовании традиционного внутрикожного туберкулинового теста (проба Манту) [3] . Техника постановки Диаскинтеста и учета результатов идентичны пробе Манту с туберкулином [4] .
В России использование Диаскинтеста утверждено в 2009 году Приказом МЗ РФ 855 от 29 октября 2009 г. 4
С 2017 года применение Диаскинтеста в скрининге туберкулеза у детей старше 7 лет и подростков регламентировано Приказом №124н от 21 марта 2017 года[5].
Диаскинтест очень чувствителен и информативен, он позволяет исключить ложноположительные реакции, которые могут быть при проведении пробы Манту у вакцинированных лиц (поствакцинальный иммунитет). По разным оценкам и в разных регионах России чувствительность Диаскинтеста оценивается около 96%.
КАК ДОСТИГАЕТСЯ ВЫСОКАЯ ТОЧНОСТЬ ДИАСКИНТЕСТА
Диаскинтест является диагностическим тестом, основанным на формировании реакции гиперчувствительности замедленного типа (ГЧЗТ), проявляющейся в виде уплотнения (папулы) в месте введения при наличии в организме патогенной для организма человека микобактерии туберкулеза с наличием в своей структуре двух антигенов ESAT6 и CFP 10. Этих антигенов нет у вакцинных микобактерий (БЦЖ) и нетуберкулезных бактерий.
Если человек болен туберкулезом (активная или латентная (скрытая) туберкулезная инфекция), то в месте введения Диаскинтеста формируется уплотнение (папула) – положительный тест. В данном случае необходимо тщательное обследование для исключения активного туберкулезного поражения. При отсутствии достоверных признаков болезни положительный тест свидетельствует о том, что у человека латентная (скрытая) туберкулезная инфекция и существует высокий риск перехода болезни в активную форму в ближайшее время. Поэтому необходимо проведение специального профилактического лечения противотуберкулезными препаратами.
Если человек здоров, при этом имеет иммунитет от туберкулеза после вакцинации БЦЖ (поствакцинальный иммунитет), то Диаскинтест будет отрицательный.
Для оценки эффективности любой тестовой пробы учитывают две основные характеристики: чувствительность и специфичность. Чем выше эти показатели, тем более качественно тест выявляет инфекцию.
Чувствительность теста – это наличие положительных реакций у лиц с достоверно подтвержденным диагнозом.
Чувствительность Диаскинтеста 96,5% [6] .
Специфичность же теста – это отрицательная реакция на пробу у абсолютно здоровых людей.
Специфичность Диаскинтеста 99,0% 6 .
Все это позволило Диаскинтесту стать надежным и высокоинформативным методом диагностики как латентного, так и активного туберкулеза. Высокая точность диагностики позволяет избежать ненужных и зачастую вредных лечебных курсов и исследований.
ПРЕИМУЩЕСТВА ДИАСКИНТЕСТА ПЕРЕД ДРУГИМИ ТЕСТАМИ
- Высокая специфичность и высокая чувствительность
- Отсутствие ложноположительных результатов в случае вакцинации БЦЖ
- Не требуется специального лабораторного оборудования
- Малотравматичен для детей любого возраста
- Эффективен в любом возрасте: дети, подростки, взрослые
КОГДА ИСПОЛЬЗУЕТСЯ ДИАСКИНТЕСТ
Диаскинтест® предназначен для постановки внутрикожной пробы во всех возрастных группах с целью:
- диагностики туберкулеза в сочетании с другими методами;
- выявления лиц с высоким риском развития активного туберкулеза (латентная туберкулезная инфекция)*;
- дифференциальной диагностики поствакцинальной (БЦЖ) и инфекционной аллергии (гиперчувствительности замедленного типа);
- оценки эффективности противотуберкулезного лечения в сочетании с другими методами.
Внимание! Вакцинация БЦЖ не влияет на результаты Диаскинтеста.
КАК ПОДГОТОВИТЬСЯ К ПОСТАНОВКЕ ДИАСКИНТЕСТА
Проба проводится по назначению врача детям, подросткам и взрослым специально обученной медицинской сестрой, имеющей допуск к проведению внутрикожных тестов.
Лицам, у которых в анамнезе имелись проявления неспецифической аллергии, пробу рекомендуется проводить на фоне приема десенсибилизирующих препаратов в течение 7 дней (5 дней до постановки пробы и 2 дня после нее).
УЧЕТ РЕЗУЛЬТАТОВ ДИАСКИНТЕСТА
Внимание! Лица с сомнительной и положительной реакцией на Диаскинтест® подлежат комплексному обследованию на туберкулез.
НОРМАТИВНЫЕ ДОКУМЕНТЫ, РЕГЛАМЕНТИРУЮЩАЯ ПРИМЕНЕНИЕ ДИАСКИНТЕСТА В РЕСПУБЛИКЕ БЕЛАРУСЬ:
Для раннего выявления туберкулезной инфекции Диаскинтест следует проводить:
- Ежегодно детям в возрасте от 8 до 17 лет из групп риска
- Детям с подозрением на туберкулез по клинико-лабораторным и/или рентгенологическим признакам
- Детям, направленным к фтизиатру по результатам пробы Манту для проведения дополнительной медицинской диагностики
[1] Киселев В.И., Барановский П.М., Пупышев С.А. и др. Новый кожный тест для диагностики туберкулеза на основе рекомбинантного белка ESAT-CFP. Мол. мед. -2008. — № 4. — С. 28–34
[3] Лебедева Л.В., Грачева С. Г. Чувствительность к туберкулину и инфицированность микобактериями туберкулеза у детей. Пробл. туб. и болезней легких. — 2007. — № 1.- С. 43–49
[5] Приказ Министерства здравоохранения РФ от 21 марта 2017 г. № 124н “Об утверждении порядка и сроков проведения профилактических медицинских осмотров граждан в целях выявления туберкулеза”
[6] Слогоцкая Л.В., Сенчихина О.Ю., Никитина Г.В., Богородская Е.М. Эффективность кожного теста с аллергеном туберкулезным рекомбинантным при выявлении туберкулеза у детей и подростков Москвы в 2013 г. // Педиатрическая фармакология, 2015. – N 1. – С.99-103
Читайте также:


