Ателектазы легкого при туберкулезе

Ателектаз легкого после резекций легкого при туберкулезе

Л.К. Богуш
Довольно частым осложнением после экономных резекций легкого при туберкулезе являются ателектазы — полные или частичные — оставшихся отделов оперированного легкого. Чаще всего ателектазы связаны с нарушением бронхиальной проходимости (обтурационные ателектазы) вследствие закупорки бронхов мокротой, слизью, сгустками крови либо перегибов бронхов с нарушением их проходимости. Последние иногда наблюдаются при перемещении средней доли или лингулярных сегментов после удаления верхней доли справа или верхних трех сегментов слева. Подобные перегибы случаются и при повороте III сегмента справа после резекции I и II сегментов.
Ателектазы обычно возникают на 2—3-й день после операции, но могут развиться и позже. При комбинированных резекциях и сочетании частичных резекций легких с торакопластикой ателектазы встречаются чаще. Опасность этого осложнения заключается в том, что в участке безвоздушной легочной ткани при неразрешившемся ателектазе, как правило, развиваются воспалительные явления неспецифической или специфической природы. В лучшем случае при длительном ателектазе с полной непроходимостью бронха, как показали экспериментальные исследования М. С. Маргулиса (1957), развивается индурация ателектазированной части легкого.
Для предотвращения неблагоприятных исходов ателектаза необходима своевременная диагностика этого осложнения и немедленное интенсивное его лечение. Для предупреждения возникновения ателектаза можно рекомендовать комплекс мероприятий, включающий предоперационную санацию бронхов, тренировку больного в глубоком дыхании и откашливании; бережное обращение с остающимися частями легкого во время операции, корригирующие мероприятия по профилактике перегибов бронхов (фиксация остающихся частей легкого); аспирацию содержимого бронхов и раздувание остающихся частей легкого перед зашиванием операционной раны; стимуляцию активного откашливания в послеоперационном периоде. В периоде лежачего положения больного предпочтительно таковое на здоровом боку для создания оптимальных условий расправления легкого и очищения бронхов.
Эти профилактические мероприятия способствуют снижению частоты послеоперационных ателектазов, но в известном проценте они все же имеют место после резекции легкого. Хотя признаки ателектаза известны, в некоторых случаях бывает довольно трудно дифференцировать их от накопления экссудата в плевральной полости или от развивающейся пневмонии. Иногда может наблюдаться сочетание одновременно двух или всех трех осложнений. Лечебная тактика при этих осложнениях различна, и поэтому правильный диагноз весьма важен.
При возникновении ограниченного ателектаза жалобы со стороны больного могут отсутствовать. При обширном ателектазе, выключающем из дыхания большие участки функционирующей легочной ткани, у больного имеется более или менее выраженная одышка.
Клиническими признаками возникшего ателектаза являются отсутствие кашля и откашливания мокроты, приглушение перкуторного звука и отсутствие дыхательных шумов над областью ателектаза или бронхиальное дыхание с резким выдохом (при частичном ателектазе могут быть слышны проводящиеся через безвоздушную легочную ткань дыхательные шумы здоровых отделов легкого), нередко тахикардия. При ателектазе всех оставшихся отделов оперированного легкого возникают парадоксальные дыхательные движения заинтересованной половины грудной клетки, голосовое дрожание над областью ателектаза усиленно.
Наиболее характерные диагностические признаки ателектаза выявляются при рентгеноскопии или на рентгеновском снимке грудной клетки больного. Определяется интенсивное гомогенное затемнение в области безвоздушной легочной ткани с достаточно четкими границами ателектазированного участка — доли или сегмента легкого. При обширном (тотальном) ателектазе тень средостения смещена в его сторону, купол диафрагмы с той же стороны приподнят. При покашливании и глубоком вдохе тень средостения смещается в сторону ателектаза. Этот симптом Гольцкнехта—Якобсона—Прозорова наступает вследствие заполнения воздухом только здорового легкого при отсутствии давления воздуха в ателектазированной легочной ткани.
Так как рентгенологический контроль оперированного больного осуществляется уже на следующий день после операции и продолжается ежедневно в течение 3—7 дней, имеются все возможности ранней диагностики ателектаза.
Через 2—3 ч после такого лечения больного подвергают повторному рентгенологическому контролю. В случае восстановления воздушности легочной ткани интенсивную терапию продолжают еще некоторое время для предотвращения повторения ателектаза. При отсутствии эффекта необходима инструментальная аспирация содержимого бронхов, которую лучше выполнить через дыхательный бронхоскоп Фриделя. Это дает возможность детально обследовать состояние бронхиального дерева, направлять катетер в определенный бронх под контролем зрения и не прерывать управляемого дыхания при аспирации мокроты. Как правило, при аспирации содержимого бронхов во время бронхоскопии удаляются сгустки, закрывавшие просвет бронха, восстанавливается его проходимость и воздух заполняет альвеолы спавшейся легочной ткани.
Через 2—3 ч после бронхоскопии делают рентгенограмму легких для выявления динамики процесса. За больным после перенесенного ателектаза устанавливают специальное наблюдение для контроля за количеством откашливаемой мокроты. Больному регулярно дают отхаркивающие средства, проводят ингаляции аэрозоля химопсина или спазмолитической смеси. Рекомендуется периодическое положение на здоровом боку.
Современная диагностика и неотложная интенсивная терапия приводят к разрешению ателектаза и полной ликвидации этого потенциально тяжелого осложнения. Надеяться на самостоятельное разрешение ателектаза весьма рискованно, и лечебные меры должны быть приняты неотложно.
Ателектаз при туберкулезе легких
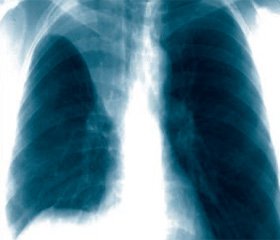
Cтатья опубликована на с. 24-25 (Укр.)
Ателектаз легких — это спадение сегмента, доли или всего легкого (полное спадение альвеол, альвеолярных ходов и респираторных бронхиол) [1–4]. Туберкулез легких может осложняться ателектазом в 3,9 % всех случаев, а туберкулез бронхов — в 22,9 % [1, 2, 6]. У больных туберкулезом легких ателектазы как осложнение по частоте их возникновения уступают лишь таковым при злокачественных опухолях легких.
Патогенез ателектаза легких при туберкулезе
Основными причинами ателектазов при туберкулезе являются [1–3, 6]:
- нарушение дренажа бронха вследствие закупорки его просвета вязкой мокротой или казеозом;
- компрессия бронха увеличенными внутригрудными лимфатическими железами;
- распад паренхимы пораженного туберкулезом участка легкого с последующим развитием перикавернозных ателектазов, цирротических изменений перибронхиальной зоны и стенки бронха;
- кровотечение в просвет и вокруг бронха;
- при поражении небольших базальных участков легкого развиваются так называемые дискообразные ателектазы.
При туберкулезе бронха, если наступает обызвествление очага специфического воспаления, опасность развития обтурации и ателектаза резко увеличивается, причем возможен отек слизистой оболочки и разрастания туберкулезных грануляций [6]. В таких условиях язвы и грануляции постепенно превращаются в зрелую соединительную ткань, которая постепенно приводит к рубцеванию и стенозу бронха, что может стать причиной развития ателектаза.
Перикавернозный ателектаз можно наблюдать как толстостенное кольцо вокруг раздутой каверны. Дистальные кавернозные ателектазы размещаются между каверной и грудной клеткой и в большинстве случаев имеют клиновидную форму. Возникают они вследствие обтурации бронхов, которые размещаются дистальнее от каверны. Такие ателектазы обычно не приводят к образованию новых каверн.
Ателектаз может быть вызван стенозом бронха, который находится вблизи каверны, но проксимальнее от нее [6]. Вследствие нарушения дренажной функции этого бронха каверна не может опустошаться. Воздух в полости всасывается, и стенки могут спадаться. Этот механизм является самым важным относительно рубцевания полостей в легких. Такой же механизм развития ателектаза и при стенозе с обтурацией крупных бронхов — он возникает в целом сегменте.
Ателектазы при туберкулезе чаще возникают в правом легком, особенно в верхней и средней долях, что объясняется их анатомо-физиологическими особенностями [1, 2].
В послеоперационном периоде у больных туберкулезом может развиться ателектаз в результате гиповентиляции легких, накопления значительного количества вяжущей мокроты, сужения просвета бронхов, угнетения кашлевого рефлекса и нарушения бронхиальной проходимости.
Таким образом, причиной ателектаза при туберкулезе всегда является обтурация, стеноз или компрессия соответствующего бронха.
Патоморфология ателектаза легких при туберкулезе
При медленном развитии ателектаза в зоне его локализации альвеолы заполняются бронхиальным секретом и клетками, что мешает полному спадению ателектазированного участка [7]. Но при этом возникает воспалительный процесс (ателектатическая пневмония), по мере стихания которого развиваются фиброз (фиброателектаз) и бронхоэктазы. А при остром развитии ателектаза бронхи быстро заполняются густой мокротой, воспалительный процесс и фиброзирование минимальны. Если причину ателектаза своевременно ликвидировать, то и последствия будут устраненными, легочная ткань снова станет воздушной и условий для развития патологического процесса в ней не будет.
При туберкулезе при одновременном развитии ателектаза и проникновении казеозных масс в ателектазированную зону последующие процессы препятствуют быстрому раскрытию ателектаза. Тканевая гипоксия становится причиной транссудации жидкости, что приводит в последующем к развитию отека, десквамации эпителия, появлению эпителиоидных и гигантских клеток, образованию отдельных бугорков. При внедрении большого количества микобактерий туберкулеза в эту зону может развиться казеозная пневмония, сопровождаемая распадом. При медленной регрессии такого ателектаза разрастается соединительная ткань и возникает индурационное поле.
При ателектазе туберкулезной этиологии, если нет каверн и вторичного воспалительного процесса в легком, при вскрытии плевры отмечается небольшое количество спаек и сравнительно мягкая ателектазированная доля или сегмент. При наличии вышеуказанных факторов наоборот — легкое плотное, синюшно-красное, безвоздушное и имеет большое количество спаек, висцеральная плевра утолщена. Альвеолярный эпителий замещается кубическим. В альвеолах содержится жидкость и клетки крови; грануляции постепенно замещаются рубцами.
Патофизиология ателектаза легких при туберкулезе
При ателектазе доли легкого развивается дыхательная недостаточность (ДН): увеличивается частота дыхания, что обусловлено уменьшением дыхательной поверхности легких и их дыхательной экскурсии вследствие застоя крови в ателектазированной зоне, повышения температуры тела, шунтированием венозной крови в артериальное русло [8]. При прогрессировании процесса чрезмерная вентиляция уже не может обеспечить необходимого насыщения артериальной крови кислородом, и тогда развивается артериальная гипоксемия. При ателектазе легких ДН может наблюдаться в случаях нормального насыщения артериальной крови кислородом, который обеспечивается чрезмерной вентиляцией [9].
/24_u/24_u.jpg)
У больных с хроническим ателектазом легких к ДН в последующем присоединяется сердечная (СН), что резко ухудшает общее состояние [9, 10]. Сохранение ателектаза легкого в течение месяца сначала приводит к повышению сосудистого сопротивления в зоне вентиляции, которая прекратилась, потом происходит опустошение капилляров и сбрасывание венозной крови через артериовенозные анастомозы в большой круг кровообращения. Объем дополнительной порции крови, которая поступает в легочные вены, а значит, и дополнительная нагрузка на миокард, зависят от площади ателектазированной легочной ткани. Шунтирование увеличивает нагрузку на левый желудочек, который в условиях нарастающей гипоксии отрицательно влияет на его функции [11].
, MD, University of Washington;
, MD, Uniformed Services University of the Health Sciences
Last full review/revision July 2017 by Başak Çoruh, MD; Alexander S. Niven, MD

Естественными способами предотвращения спадения ячейковидных структур, таких как альвеолы, являются следующие мероприятия:
Применение легочных сурфактантов (поддерживающих поверхностное натяжение)
Непрерывное дыхание (поддерживает альвеолы в открытом состоянии)
Прерывистое глубокое дыхание (способствует поступлению сурфактанта в альвеолы)
Периодический кашель (очищает дыхательные пути от выделений)
Основные последствия ателектаза включают уменьшение вентиляции легких (с гипоксией и нарушением вентиляционно-перфузионного соотношения), а также пневмонию.
Этиология
К наиболее распространенным факторам, которые могут вызвать ателектаз, относятся следующие:
Внутренняя обструкция дыхательных путей (например, инородным телом, опухолевым образованием, слизистой пробкой)
Внешняя компрессия дыхательных путей (например, при опухолевом образовании, лимфаденопатии)
Подавление дыхания или кашля (например, при общей анестезии, гиперседации, боли)
Положение лёжа на спине, особенно у пациентов с излишним весом и кардиомегалией.
Сжатие или спадение легочной паренхимы (например, при значительном плевральном выпоте или пневмотораксе)
Торакальное и абдоминальное хирургическое вмешательство являются очень распространенными причинами заболевания, поскольку при их применении необходим общий наркоз, употребление опиоидов (с возможной вторичной дыхательной недостаточностью), и часто отмечается боль при дыхании. Неправильное расположение эндотрахеальной трубки может вызвать ателектаз с окклюзией главного бронха.
Менее распространенными причинами ателектаза являются дисфункция сурфактанта и рубцы или опухоль легочной паренхимы.
Клинические проявления
Ателектаз как таковой протекает бессимптомно, пока не развивается гипоксемия или пневмония. Симптомы гипоксемии, как правило, связаны с остротой и тяжестью ателектаза. В случае быстрого обширного ателектаза может развиваться одышка или даже дыхательная недостаточность. При медленно развивающемся и менее обширном ателектазе легких симптомы могут быть выражены слабо или совсем отсутствовать.
Пневмония может вызывать кашель, одышку и плевритную боль. Плевритная боль также может быть следствием заболевания, которое вызвало ателектаз (например, травма грудной клетки или хирургическое вмешательство).
Клинические признаки заболевания часто отсутствуют. Если зона ателектаза является обширной, в ней могут присутствовать ослабленное дыхание и, возможно, тупой перкуторный звук и снижение экскурсии грудной клетки.
Диагностика
Рентгенография грудной клетки

Ателектаз следует подозревать у пациентов, которые имеют любые респираторные симптомы неизвестной этиологии, и у пациентов с факторами риска, особенно с недавним обширным хирургическим вмешательством. Клинически значимое спадение легкого (например, приводящее к наличию симптомов, увеличивающее риск осложнений или существенно влияющее на функцию легких) обычно визуализируется при рентгенографии органов грудной клетки; результаты могут демонстрировать легкое затемнение и/или потерю объема легких.
Если причина ателектаза не является клинически очевидной (например, если это не результат недавнего хирургического вмешательства или визуализированной пневмонии), или если подозревают другое заболевание (например, эмболию легочной артерии, опухолевое образование), могут быть необходимыми другие исследования, такие как бронхоскопия или КТ грудной клетки.
Лечение
Максимизация кашля и глубокое дыхание
При подозрении на обструкцию опухолевым образованием или инородным телом назначают бронхоскопию
Доказательства эффективности большинства методов лечения ателектаза являются неубедительными или отсутствуют. Тем не менее, обычно рекомендуемые меры включают физиотерапию грудной клетки для поддержания вентиляции и выведения секрета, и применение таких методов расширения легких, как управляемый кашель, упражнения по глубокому дыханию и использование стимулирующего спирометра.
Для неинтубированных пациентов, а также для тех, кто не имеет избыточной секреции, может быть полезным создание положительного постоянного давления в дыхательных путях. Для интубированных пациентов может быть полезным создание положительного давления в конце выдоха и/или высокий дыхательный объем вентиляции ( Обзор искусственной вентиляции легких (Overview of Mechanical Ventilation)).
Избежание гиперседации помогает обеспечить хорошую вентиляцию и достаточно глубокое дыхание и кашель. Однако глубокое дыхание и кашель могут усилить интенсивную плеврическую боль, которая купируется только опиоидами. Таким образом, многие клиницисты назначают опиоидные анальгетики в дозах, достаточных для купирования боли, и советуют пациентам проводить упражнения с откашливанием и периодическим глубоким вдохам. Для некоторых послеоперационных пациентов можно использовать эпидуральную анальгезию или блокаду межреберного нерва с целью облегчить боль, не вызывая дыхательной недостаточности. Следует избегать применения противокашлевой терапии.
Наиболее важным является лечение причин ателектаза (например, слизистых пробок, инородных тел, опухолей, новообразований, легочного выпота). При стойкой слизистой закупорке применяют ингаляционный дорназ альфа, а в некоторых случаях бронходилататоры. Использования N-ацетилцистеина обычно следует избегать, поскольку он может вызвать сужение бронхов. Если остальные методы оказались неэффективными или если подозревается причина непроходимости, отличная от слизистой закупорки, необходимо провести бронхоскопию.
Профилактика
Курильщики могут уменьшить риск послеоперационных ателектазов, прекратив курение как минимум за 6–8 недель до хирургического вмешательства. Медикаментозное лечение пациентов с хронической легочной патологией (например, ХОБЛ) следует оптимизировать до хирургического вмешательства. Предоперационная тренировка дыхательной мускулатуры (включая стимулирующую спирометрию) должна рассматриваться для пациентов с запланированным хирургическим вмешательством в области грудной клетки или верхней части живота.
К снижению риска в результате хирургического вмешательства приводит раннее вставание после операции и применение методов расширения легких (таких как кашель, упражнения глубокого дыхания, стимулирующая спирометрия).
Основные положения
Ателектаз является обратимым спадением легочной ткани с потерей ее объема; частые причины заболевания включают внутреннюю или внешнюю компрессию дыхательных путей, гиповентиляцию и неправильное расположение эндотрахеальной трубки.
Обширная зона ателектаза может привести к гипоксемии с наличием симптомов, но могут проявляться иные симптомы, обусловленные ателектазом или сопутствующей пневмонией.
Диагноз устанавливают с помощью рентгенографии грудной клетки; если причина не является клинически очевидной, может быть необходима бронхоскопия или КТ грудной клетки.
Лечение заключается в максимизации кашля и глубоком дыхании.
Применение клапанной бронхоблокации при осложнённом туберкулёзе лёгких
На основании многолетних научных исследований, выполненных в Барнауле, и проведенных клинических испытаний в различных клиниках Москвы, Санкт-Петербурга, Новосибирска, Томска, Тюмени, Кемерово и других городов России, разработан метод лечения туберкулёза лёгких и его осложнений путём применения эндобронхиального клапана. Новым в предложенном методе лечения туберкулёза является создание лечебной гиповентиляции и ателектаза в поражённом участке лёгкого с сохранением дренажной функции блокированного бронха и полости деструкции.
Применение клапанной бронхоблокации при осложненном туберкулезе легких (пособие для врачей). — Барнаул, 2008г. А. В. Левин, Е. А. Цеймах, П. Е. Зимонин
Устройство для проведения клапанной бронхоблокации
Метод лечения заболеваний легких и их осложнений путем применения эндобронхиального обратного клапана разработан и успешно применяется с 2000 года (рис. 1).

Рис. 1. Внешний вид эндобронхиальных клапанов
Принципиально новым в предлагаемом методе лечения туберкулеза легких, включая лекарственно-устойчивые формы, является создание лечебной гиповентиляции в пораженном участке легкого с сохранением дренажной функции блокированного бронха и полости деструкции. Клапан сделан из резиновой смеси (регистрационное удостоверение № ФС 01032006/5025-06 от 21.12.2006 г.), индифферентной для организма человека, и представляет собой полый цилиндр (рис. 2). Внутреннее отверстие клапана с одной стороны имеет ровную круглую форму, с другой — выполнено в форме спадающегося лепесткового клапана, запирающегося избыточным наружным давлением и собственными эластическими свойствами материала, из которого он изготовлен. Две трети наружной поверхности клапана составляют тонкие пластинчатые радиальные лепестки для фиксации его в бронхе. Установка клапана производится как ригидным бронхоскопом, так и бронхофиброскопом. Размер клапана зависит от локализации туберкулезного процесса и диаметра дренирующего бронха, куда он устанавливается (долевой, сегментарный, субсегментарный), и должен превышать диаметр просвета бронха в 1,2-1,5 раза (рис. 10). Клапан позволяет отходить из очага поражения воздуху, мокроте, бронхиальному содержимому при выдохе и кашле. При этом обратного поступления воздуха в пораженные участки легкого не происходит, тем самым достигается постепенное состояние лечебной гиповентиляции и ателектаз легочной ткани (рис. 3).

Рис. 2. Схема устройства эндобронхиального клапана.
1. Полый цилиндр.
2. Внутреннее отверстие клапана.
3. Перемычка для удерживания клапана.
4. Радиальные лепестки для фиксации клапана в бронхе.
5. Спадающийся лепестковый клапан
При выдохе 
При вдохе
Рис. 3. Принцип работы эндобронхиального клапана.
Методика клапанной бронхоблокации
Установка эндобронхиального клапана выполняется под общей или местной анестезией. После осмотра и санации бронхиального дерева оценивают диаметр устья бронха, куда будет устанавливаться клапан. Бронхоскоп извлекают и на его дистальный конец нанизывают клапан нужного диаметра, предварительно смазав головку бронхоскопа глицерином (рис. 4).

Рис. 4. Эндобронхиальный клапан устанавливается на головку бронхофиброскопа.
Клапан устанавливается в блокируемый бронх (рис. 5, 6).

Рис. 5. Эндобронхиальный клапан проводится к месту установки.

Рис. 6. Фиксация эндобронхиального клапана в блокируемом бронхе.
Для контроля эффективности клапанной бронхоблокации больному выполняется рентгенография грудной клетки в прямой и боковой проекциях на следующие сутки, а в дальнейшем — по показаниям.
Удаление эндобронхиального клапана проводится под местной анестезией или под наркозом штатными эндоскопическими инструментами (биопсийными щипцами или полипэктомической петлёй).
Показания и противопоказания для клапанной бронхоблокации
Наиболее частые патологии лёгких, в комплексном лечении которых целесообразно применение клапанной бронхоблокации:
1. Туберкулёз лёгких.
2. Эмпиема плевры и остаточные плевральные полости с бронхоплевральными свищами.
3. Острые абсцессы лёгких, осложнённые
- кровотечением
- пиопневмотораксом
4. Рак лёгкого, осложнённый кровотечением.
5. Эмфизема лёгких.
6. Кисты лёгких.
7. Длительно нерасправляющийся спонтанный пневмоторакс.
Показания для лечения туберкулёза лёгких
1. Инфильтративный туберкулёз.
2. Фиброзно-кавернозный туберкулёз.
3. Лекарственная устойчивость микобактерий туберкулёза.
4. Остро прогрессирующий туберкулёз.
5. Рецидивы и обострения туберкулёзного процесса.
6. Стойкое бактериовыделение.
7. Плохая переносимость противотуберкулёзных препаратов.
8. Пожилой возраст.
9. Сопутствующая патология (сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, заболевания печени, почек, ВИЧ-инфекция).
10. Недисциплинированные больные.
Показания для лечения осложнённого туберкулёза лёгких
1. Лёгочное кровотечение.
2. Бронхоплевральные свищи.
3. Спонтанный пневмоторакс.
Относительные противопоказания при туберкулёзе лёгких
1. Гнойный бронхит.
2. Экспираторный стеноз бронха.
Клапанная бронхоблокация является эффективным малоинвазивным немедикаментозным методом лечения различных форм туберкулёза лёгких, включая лекарственноустойчивые формы и его наиболее частые осложнения, такие, как лёгочное кровотечение и бронхоплевральные свищи. При этом необходимо отметить, что клапанная бронхоблокация не является альтернативой традиционным методам лечения туберкулеза легких и его осложнений и должна применяться в комплексной терапии данной патологии. Особенно хотелось бы подчеркнуть важность сочетанного применения клапанной бронхоблокации с лечебным пневмоперитонеумом при распространенном деструктивном туберкулезе легких.

Туберкулез как инфекционное заболевание представляет серьезную угрозу здоровью населения во всем мире, в связи, с чем признан социально опасным и социально значимым заболеванием (Постановления Правительства РФ от 13.11.2001 № 790 и 01.12.2004 № 715). Участвуя в раннем выявлении больных туберкулезом, врачи общеврачебной сети имеют уникальную возможность способствовать снижению бремени туберкулеза, поскольку почти половина бациллярных больных, представляющих эпидемиологическую опасность для окружающих, своевременно не выявляется. Между тем не выявленный и не получивший лечения больной туберкулезом с наличием бацилловыделения за год способен заразить от 5 до 50 человек [4, 10, 11]. Ошибки диагностики туберкулеза в течение десятилетий сохраняются на одном уровне: 1950 год – 35–45 %, 2007 год – 34–40 % [5, 9]. Проблема ранней диагностики туберкулеза легких постоянно привлекает внимание специалистов не только в области фтизиопульмонологии, но и других специальностей, поскольку больной с бацилловыделением представляет значительную эпидемическую опасность для окружающих, а благоприятный исход заболевания туберкулезом возможен при раннем его выявлении и своевременно начатом адекватном лечении [4, 6]. Значительные диагностические сложности возникают в распознавании туберкулеза бронхов, который некоторые авторы относят к осложнениям туберкулеза легких и внутригрудных лимфатических узлов. Поэтому в указанных ситуациях локальные проявления туберкулеза бронхов, как правило, своевременно не диагностируются [2]. В настоящей статье представлено описание клинического наблюдения с выявленным туберкулезом бронха и обзор литературы, посвященный этой патологии.
Анамнез. В ноябре 2010 г. после перенесенной ОРВИ отметила появление перечисленных жалоб. В течение последующих 5 месяцев неоднократно обращалась к терапевту, оториноларингологу и пульмонологу. Наблюдалась и лечилась в поликлинике. При физическом обследовании патологических отклонений не найдено. В анализе периферической крови отмечалось транзиторное повышение лейкоцитов до 10,6∙109 /л, СОЭ – 10–16 мм/ч, в основных показателях биохимического исследования крови – без патологических изменений. На рентгенограмме органов грудной клетки – без патологических изменений. При исследовании показателей вентиляции легких и бронхиального сопротивления (март 2011 г.) были зарегистрированы рестриктивные изменения I степени, обструкция мелких бронхов в пределах II степени, структура ОЕЛ не изменена, бронхиальное сопротивление повышено до 135 % должной величины. Анализ мокроты на микобактерии туберкулеза (МБТ) 3-кратный – отрицательный. Выполнена фиброгастродуоденоскопия для исключения гастроэзофагеальной рефлюксной болезни – без отклонений. Диагнозы на амбулаторном этапе – затяжное течение трахеобронхита, затем – бронхиальная астма. Проводилось лечение: антибиотики (несколько курсов), эреспал, муколитики, небулайзерная терапия с лазолваном, беродуалом, пульмикортом, серетид (800 мкг/сут). Улучшений в состоянии больной не было.
Однако, учитывая возраст больной, продолжительность субъективной симптоматики при отсутствии изменений в анализах крови, второй диагностической гипотезой был туберкулез бронха. При бактериоскопии мазка мокроты, собранной после проведенной ФБС, и с окраской по Циль – Нильсену, были обнаружены МБТ – более 50 в поле зрения. С диагнозом: туберкулез левого главного бронха, инфильтративно-язвенная форма, осложненный стенозом бронха II степени и гиповентиляцией левого легкого, больная была направлена в противотуберкулезный диспансер. Морфологическое исследование материала, забранного из края язвы левого главного бронха, во время повторно выполненной ФБС, обнаружило клетки Пирогова – Лангханса, плоско-клеточную метаплазию на фоне очагов некроза, диффузно-очаговую густую инфильтрацию нейтрофилами, лимфоцитами, макрофагами. После проведенного лечения по I режиму химиотерапии сформировался рубцовый стеноз левого главного бронха II степени как исход туберкулеза бронха.
Заключительный клинический диагноз: туберкулез левого главного бронха: инфильтративно-язвенная форма, осложненный стенозом бронха II степени и гиповентиляцией левого легкого.
Результаты исследования и их обсуждение
Особенности данного наблюдения заключаются в том, что диагноз туберкулеза бронха был поставлен только через 5 месяцев после появления первых признаков заболевания, причем решающим фактором в постановке диагноза явились адекватная интерпретация результатов физического обследования (наличие локального бронхообструктивного синдрома), своевременно выполненная ФБС с биопсией, а также неоднократные исследования мокроты на МБТ. Недообследование больной на амбулаторном этапе явилось причиной неправильного диагноза и неадекватной терапии.
Туберкулез бронха бывает инфильтративным и язвенным [3]. Процесс характеризуется преимущественно продуктивной и, реже, экссудативной реакциями. В стенке бронха под эпителием формируются типичные сливающиеся туберкулезные бугорки, формируется нерезко очерченный инфильтрат ограниченной протяженности. При казеозном некрозе и распаде инфильтрата на покрывающей его слизистой оболочке образуется язва, развивается язвенный туберкулез бронха, что и имело место в рассматриваемом наблюдении. Клиническое течение туберкулеза бронхов зависит от локализации поражения бронха – крупного (долевого, промежуточного, главного) или сегментарного-субсегментарного бронха. Но во всех случаях выявить туберкулез бронха в ранней и неосложненной фазе течения заболевания удается крайне редко (менее чем в 1 % случаев), поскольку часто протекает бессимптомно или симптоматика не отличается от затяжного или рецидивирующего течения неспецифического бронхита. Если инфильтрат в стенке бронха обтурирует его просвет, возможно появление экспираторной одышки и других симптомов нарушения бронхиальной проходимости. Рентгенография органов грудной клетки патологии либо не выявляет, либо обнаруживается деформация и сужение бронха, характерная лучевая симптоматика возникает при осложнении туберкулеза бронха гиповентиляцией/ ателектазом доли легкого. По данным И.П. Жингель среди вновь поступивших в терапевтические отделения клиники фтизиопульмонологии с различными формами туберкулеза органов дыхания в 15,8 % случаев туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания [2].
Приведенные диагностические проблемы учтены в современном алгоритме диагностики туберкулеза органов дыхания [7, 8]. В диагностический процесс должны быть включены лица с жалобами, подозрительными на туберкулез, в частности, имеющие кашель более 3 недель. Обязательный диагностический минимум включает трехкратное исследование мокроты, микроскопию (из 3-х проб) и посев мокроты на твердые или жидкие питательные среды для выявления микобактерий, ПЦР-диагностику [10], обзорную рентгенографию органов грудной клетки, линейную томографию. Если диагноз не ясен, проводятся дополнительные методы исследования, среди которых в том числе указана спиральная компьютерная томография, фибробронхоскопия с комплексом биопсий, включая прямую биопсию слизистой оболочки бронхов, патологических образований в них.
Ранняя диагностика туберкулеза бронхов требует многократного исследования мокроты на МБТ методами бактериоскопии и бактериологического посева у больных с затяжным/рецидивирующим бронхитом. Если туберкулез бронха имеется, то МБТ будут обнаружены у 90–93 % больных туберкулезом. Поскольку в 26,3 % случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекает с поражением стенки главного, промежуточного или долевого бронха, бронхоскопия во всех случаях выявляет локальное специфическое поражение слизистой бронхов (включая субсегментарные и сегментарные бронхи). При этом симптомы, выявленные при бронхоскопии, иногда являются единственными достоверными критериями туберкулезного поражения [2].
Среди современных методов диагностики следует обратить внимание на Диаскинтест®, который предназначен для диагностики и дифференциальной диагностики туберкулеза, он позволяет определить туберкулезный аллерген – рекомбинантный белок, продуцируемый генетически модифицированной культурой E. coli. Диаскинтест® – два антигена, присутствующие в вирулентных штаммах МБТ и отсутствующие в вакцинном штамме БЦЖ. При внутрикожном введении у лиц с туберкулезной инфекцией Диаскинтест® вызывает специфическую кожную реакцию, являющуюся проявлением гиперчувствительности замедленного типа. У лиц, вакцинированных БЦЖ и неинфицированных МБТ, реакция на препарат Диаскинтест® отсутствует [1].
Трудности диагностики туберкулеза бронха обусловлены рядом факторов, в частности тем, что длительное время он имеет бессимптомное течение, даже при наличии язвенного туберкулеза бронха. А наиболее характерные клинические симптомы туберкулеза бронхов, такие как кашель, иногда с болезненным ощущением в груди, экспираторная одышка и при развитии обструкции бронха – ателектаз части легкого, носят неспецифический характер, не вписываются в картину туберкулезного поражения легких и являются проявлением локального бронхообструктивного синдрома.
В заключение следует подчеркнуть, что для своевременного распознавания туберкулеза бронхов у лиц с длительным/рецидивирующим кашлем необходимо искать клинические признаки локального бронхообструктивного синдрома, своевременно включать в диагностический процесс проведение бронхоэндоскопического исследования и современные методы диагностики туберкулеза, среди которых – Диаскинтест®.
Рецензенты:
Читайте также:









